Методическое пособие по педиатрии ббк. Методическое пособие по педиатрии включает в себя материал, соответствующий требованиям Программы для студентов по Педиатрии
 Скачать 5.78 Mb. Скачать 5.78 Mb.
|
|
| ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
| Степень тяжести | Период болезни | Характер течения |
| 1-я (легкая) 2-я (средней тяжести) 3-я (тяжелая) | Начальный Разгара Реконвалесценции Остаточных явлений | Острое Подострое Рецидивирующее (практически не встречается) |
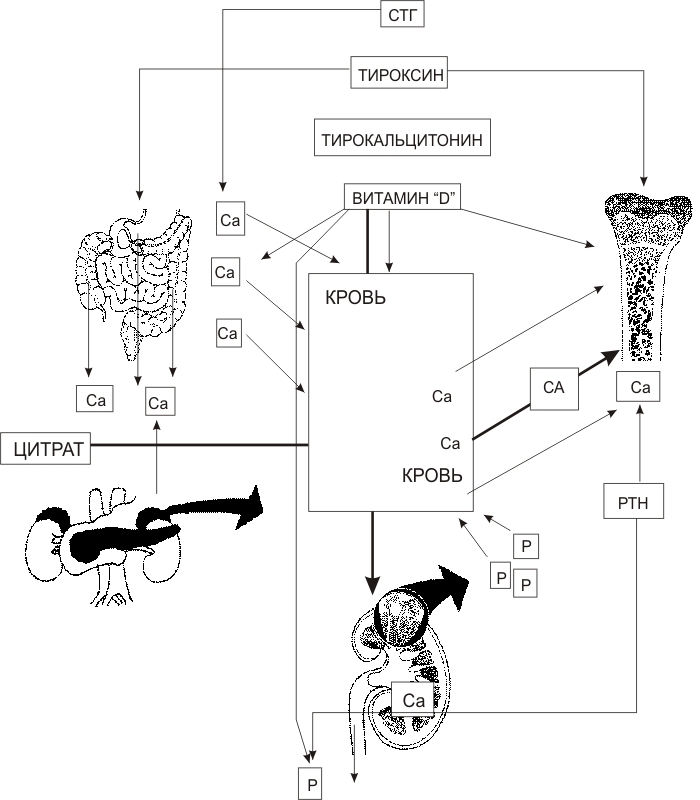
Исследования: общий анализ крови и мочи, щелочная фосфатаза крови, кальций и фосфор крови, рентгенография костей.
Клиника. В настоящее время считают, что у детей при Р I степени обязательным является только наличие костных изменений. Т.О. ранее описываемые при этой степени тяжести рахита неврологические изменения к Р не относятся.
Для Р II степени характерны выраженные изменения со стороны костей: лобные и теменные бугры, четки, деформация грудной клетки, часто варусная деформация конечностей. Рентгенологически отмечается расширение метафизов трубчатых костей их чашеобразная деформация.
Для Р III степени характерны грубые деформации черепа, грудной клетки, нижних конечностей, задержка развития статических функций. Кроме этого определяются: одышка, тахикардия, увеличение печени.
Начальные признаки Р – размягчение краев большого родничка, краниотабес. Вопрос о так называемых начальных признаках Р в виде потливости, беспокойства, вздрагивания и др. окончательно не решен.
Период разгара – признаки остеомаляции костей или остеоидной гиперплазии, остеопороз. Наиболее выраженные клинические и рентгенологические изменения совпадают с выраженной гипофосфатемией.
Период реконвалесценции – обратное развитие клиники Р. При рентгенологическом исследовании появляется четкая линия обызвествления, в метафизарной зоне, нормализуется уровень фосфатов, сохраняется небольшая гипокальциемия, и умеренное повышение уровня щелочной фосфатазы.
Течение Р – острое и подострое, При остром течении преобладают проявления остеомаляции, а при подостром течении – остеоидной гиперплазии. Проявлениями остеомаляции являются: размягчение краев большого родничка, краниотабес, рахитический кифоз, искривление конечностей, рахитическая деформация грудной клетки.
К признакам остеоидной гиперплазии относят: рахитические четки, лобные и затылочные бугры, «нити жемчуга» и др.
Диагноз. В амбулаторных условиях для постановки диагноза Р достаточно клинических проявлений.
Лабораторное подтверждение Р I степени – небольшая гипофосфатемия и повышение активности щелочной фосфатазы.
Лабораторное подтверждение Р II степени – снижение уровня фосфатов, кальция, повышение активности щелочной фосфатазы.
Лабораторное подтверждение Р III степени – при рентгенологическом исследовании отмечается грубая перестройка рисунка и развития костей, расширение и размытость зоны метафизов, возможны переломы или смещения. В крови определяются выраженные снижение уровней фосфатов и кальция, повышение уровня щелочной фосфатазы.
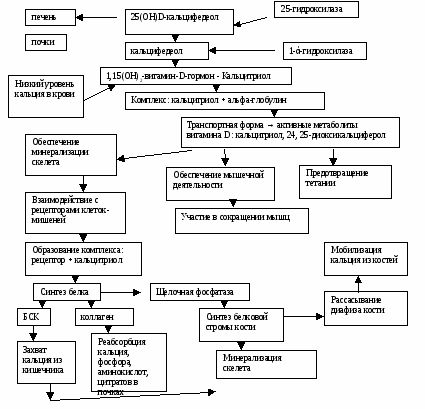
Единственным надежным признаком диагностики Р является снижение уровня витамина D в крови (определение уровня 25-ОН-D3).
Дифференциальный диагноз Р проводят с: D-резистентными формами рахита, D-зависимыми формами рахита I и II типа, фосфатдиабетом, синдромом де Тони-Дебре-Фанкони, почечным тубулярным ацидозом, остеопорозом.
Табл. 1.41. Дифференциальный диагноз рахита
| Признаки | Витамин D-дефицитный рахит | Фосфат-диабет | Почечный тубулярный ацидоз | Болезнь де-Тони-Дебре-Фанкони |
| Тип наследования | Нет | Доминантный. Сцепленный с Х-хромосомой | Возможно аутосомно-рецессивный или аутосомно-доминантный | аутосомно-рецессивный или аутосомно-доминантный |
| Сроки манифестации | 1,5-3 месяца | Старше 1 года | 6 мес-2 года | Старше 1-2- лет |
| Первые клинические проявления | Поражение костной системы | Выраженная деформация нижних конечностей, браслеты, гипотония, | Полиурия, полидипсия, плаксивость, боли в мышцах, гипотония | Беспричинные повышения температуры, полиурия, полидипсия, боли в мышцах |
| Специфические признаки | Краниотабес, лобные и затылочные бугры, браслетки, деформация конечностей | Прогрессирующая варусная деформация конечностей | Полиурия, полидипсия, гипотония до атонии, адинамия, увеличение печени, запоры, вальгусная деформация голеней | Лихорадка, прогрессирующие множественные костные деформации, увеличение печени, снижение АД, запоры |
| Физическое развитие | Без особенностей | Дефицит роста при нормальной массе | Снижение роста и массы | Снижение роста и массы |
| Кальций крови | снижен | Норма | Норма | Чаще норма |
| Фосфор | снижен | Резко снижен | снижен | Резко снижен |
| Калий | норма | норма | снижен | снижен |
| Натрий | Норма | норма | снижен | снижен |
| КОС | Чаще ацидоз | Метаболический ацидоз | Резкий метаболический ацидоз | Резкий метаболический ацидоз |
| Аминоацидурия | есть | норма | норма | выражена |
| Фосфатурия | есть | Резко выражена | умеренная | выраженная |
| Кальциурия | снижена | норма | значительная | значительная |
| Рентгенограмма костей скелета | Бокаловидные расширения метафизов | Грубые бокаловидные расширения метафизов, утолщение коркового слоя периоста | Острый системный остеопороз. Нечеткость контуров метафизов, концентрическая атрофия кости | Остеопороз, трабекулярная исчерченность в дистальных и проксимальных отделов диафизов |
| Эффект от лечения витамином D | Хороший эффект | Удовлетворительный эффект при высоких дозах | Незначительный | Удовлетворительный эффект при высоких дозах |
Остеопороз– снижение костной массы и нарушение структуры костной ткани – может быть связан не только с Р, но и с другими факторами. Причинами остеопороза являются: эндокринно -метаболические нарушения; нарушения питания и пищеварения; применение ряда лекарственных препаратов (гормоны, противосудорожные, антациды, гепарин); генетические факторы (несовершенный остеогенез, синдром Марфана, гомоцистинурия); длительная иммобилизация; злокачественные опухоли; хроническая почечная недостаточность. В этих случаях диагноз Р неправомерен, несмотря на клиническую схожесть.
Лечение. Задачи лечения: восстановление дефицита витамина D в организме, коррекция нарушения фосфорно-кальциевого обмена, купирование проявлений Р (деформация костей, мышечная гипотония, дисфункции внутренних органов).
Схема лечения. Обязательные мероприятия: препараты витамина D, режим, солнечные и воздушные процедуры.
Вспомогательное лечение: диета, витаминотерапия, водные процедуры, массаж препараты кальция.
Показания для госпитализации: необходимость углубленного обследования (проведение дифференциального диагноза), отсутствие эффекта от назначения препаратов витамина D.
Режим, соответствующий возрасту ребенка, длительное пребывание на воздухе с достаточной инсоляцией (не менее 2-3 часов ежедневно).
Диета - естественное вскармливание, при искусственном вскармливании использование адаптированных смесей, соответствующих возрасту ребенка. Важным является своевременное введение прикормов.
Табл. 1.42. Лекарственные препараты витамина D
| Наименование препарат | Содержание витамина D |
| Аквадетрим Витамина D3, Водный раствор | 1 мл – 30 капель; 1 капля – 500 МЕ |
| Видехол, масляный раствор D3, 0,125% | 1 капля 500 МЕ |
| Видехол, масляный раствор, 0,25% | 1 капля -1000 МЕ |
| Раствор эргокальциферола (витамина D2) масляный р-р, 0,0625% | 1 капля – 625 МЕ |
| Раствор эргокальциферола (витамин D2) в масле в капсулах | 1 капсула – 500 МЕ |
| Драже эргокальциферола (витамина D2) | 1 драже – 500 МЕ |
| Раствор эргокальциферола (витамин D2 в масле, 0,125% | 1 капле – 1250 МЕ |
| Раствор эргокальциферола (витамин D2 в масле, 0,5% | 1 капля - 5000 МЕ |
| Оксидевит (кальцитриол, 1,25(ОН)2D2 | 1 капсуле – 1 мкг 0,00025 мг |
| Рыбий жир в капсулах (Норвегия), Меллер | 1 капсула – 52 МЕ |
В настоящее время практически все педиатры согласились с тем, что специфическое лечение Р целесообразно проводить малыми лечебными дозами витамина D. Суточная доза витамина D при I-II степени Р при этом составляет 1500-2000 МЕ, курс – 100000–150000 МЕ; при II-III степени – 3000-4000 МЕ, курс 200000-400000 МЕ. Это лечение проводится в период разгара, подтвержденного биохимическими данными (снижение в крови кальция и фосфора, повышение щелочной фосфатазы). По окончании курса при необходимости целесообразно перейти на профилактическую (физиологическую) дозу витамина D. Рекомендованные в прошлом ударный, полуударный методы, повторные лечебные курсы в настоящее время не используются. При проведении специфической терапии следует осуществлять контроль за уровнем кальция в крови путем регулярной (1 раз в 10-14 дней) постановки реакции Сулковича (степень кальциурии).
Табл. 1.43. Современные кальцийсодержащие препараты
| Название | Содержание Ca | Страна производитель |
| Препараты, содержащие карбонат кальция | ||
| УПСАВИТ кальций | 1250 | Франция |
| Аддитива кальций | 1250 | Польша |
| Кальций-D3-Никомед | 1250+D3 200 ед. | Норвегия |
| Витрум кальций | 1250+D3 200 ед. | США |
| Идеос | 1250+D3 400 ед. | Франция |
| Витакальцин | 624 | Словакия |
| Остеокеа | 1000 | Великобритания |
| Ca-Сандос форте | 1250 | Швейцария |
| Комплексные препараты | ||
| Остеогенон | Са 178, Р 82, факторы роста | Франция |
| Витрум остеомаг | Ca, Mg, Zn, Cu, D3 | США |
| Берокка Ca и Mg | Ca, Mg и витамины | Швейцария |
| Кальций СЕДИКО | Ca, D3, вит. С | Египет |
| Кальцинова | Ca, P, вит. D, А, С, В6 | Словения |
Препараты кальция показаны недоношенным, детям, находящимся на естественном вскармливании, курсами по 2-3 недели. Дозу подбирают в зависимости от возраста, тяжести Р и степени обменных нарушений.
Препараты витамина D целесообразно сочетать с витаминами группы В (В1, В2, В6), С, А, Е.
Для уменьшения выраженности вегетативных расстройств показано применение препаратов калия и магния (панангин, аспаркам) из расчета 10 мг/кг/сут на протяжении 3-4 недель.
Профилактика. В настоящее время неспецифическая антенатальная профилактика Р заключается в создании беременной женщине оптимальных условий для роста и развития плода: рациональное питание с достаточным поступлением не только белков, жиров, углеводов, но и микро- и макроэлементов (в том числе кальция и фосфора), витаминов (в том числе витамина D); запрещение беременной принимать токсические (особенно для плода) вещества – табак, алкоголь, наркотики; исключение возможностей контактов беременной с другими токсическими веществами – химические, лекарства, пестициды и пр. Беременная женщина должна вести физически активный образ жизни, максимально возможно (не менее 4-5 часов в сутки) быть на свежем воздухе, соблюдать режим дня с достаточным отдыхом днем и ночью. В этом случае нет необходимости дополнительного назначения беременной витамина D.
Антенатальная специфическая профилактика Р путем назначения 200-400 МЕ витамина D в сутки с 32 недели беременности в течение 8 недель (проводить только в зимний или весенний период года). Беременным из группы риска специфическая профилактика Р проводится независимо от сезона года.
Постнатальная неспецифическая профилактика Р включает в себя: естественное вскармливание; своевременное введение прикорма (лучше начинать с овощного пюре), соков; ежедневное пребывание на свежем воздухе, свободное пеленание, массаж, гимнастика, световоздушные и гигиенические ванны.
Физиологическая потребность ребенка в витамине D составляет 200 МЕ в сутки.
Постнатальная специфическая профилактика Р проводится детям только в период поздняя осень – ранняя весна в дозе 400 МЕ в сутки, начиная с 4-х недельного возраста. Дополнительное введение витамина D на 2-м году жизни нецелесообразно. Смеси, используемые при искусственном вскармливании, содержат все необходимые витамины и микроэлементы в физиологических дозах, в связи с чем нет необходимости в дополнительном введении витамина D. Детям с малыми размерами родничка предпочтительнее использовать неспецифические методы профилактики Р.
Для недоношенных детей вопрос о профилактическом назначении витамина D должен решаться только после оптимизации потребления с пищей кальция и фосфора. Установлено, что у недоношенных детей гиповитаминоз D практически не выявляется. В развитии остеопении у них решающее значение имеет дефицит кальция и фосфатов. Традиционно считают, что профилактическая доза витамина D для недоношенных детей составляет 400-1000 МЕ в сутки.
Вопросы к экзамену. Рахит. Этиология. Патогенез. Классификация. Клиническая картина. Диагностика. Дифференциальный диагноз. Лечение. Профилактика.
СПАЗМОФИЛИЯ (С) - своеобразное состояние детей раннего возраста, имеющих признаки рахита, обусловленное нарушением минерального обмена, гипофункцией паращитовидных желез, проявляющееся признаками повышенной нервно-мышечной возбудимости и наклонностью к судорогам.
Эпидемиология. С встречается почти исключительно у детей в возрасте первых 2-х лет, примерно у 3,5-4% всех детей.
Патогенез. Нарушения минерального обмена при С выражены более резко, чем при рахите и характеризуются некоторыми особенностями. Показателями изменений обмена являются гипокальциемия, резкая гипофосфатемия, гипомагниемия, гипонатриемия, гипохлоремия, гиперкалиемия и алкалоз. Дефицит кальция развивается за счет снижения содержания свободного и связанного кальция. Основными обменными нарушения при С являются гипокальциемия и алкалоз, которые объясняются снижением функции паращитовидных желез. Основные клинические проявления С (спазмы и судороги) объясняются резким недостатком кальция и вызванной этим повышенной возбудимостью нервов. Дополнительными факторами, способствующими возникновению судорог, считают недостаток натрия и хлора, а также выраженный недостаток магния и повышенную концентрацию калия (т.к. натрий понижает возбудимость нервно-мышечной системы). Возникновение судорог можно объяснить и недостатком витамина В1, который имеется при С. При его выраженном дефиците возникают резкие нарушения в гликолитической цепи с образованием пировиноградной кислоты, которая играет большую роль в возникновении судорог.
С встречается в любые сезоны года, но чаще развивается весной.
Провоцировать приступ С могут развитие какого-либо заболевания с высокой температурой, частая рвота при желудочно-кишечных болезнях, а так же сильный плач, возбуждение, испуг и др. При этих состояниях может наступить сдвиг в кислотно-щелочном равновесии в сторону алкалоза, с созданием условий для проявлений С.
Классификация (Е.М. Лепский, 1945):
Скрытая форма;
Явная форма (ларингоспазм, карпо-педальный спазм, эклампсия).
Исследования. Определение содержания кальция и фосфора плазмы крови; определение активности щелочной фосфатазы плазмы крови, исследование КОС, ЭКГ.
Анамнез, клиника. В анамнезе при С можно выявить раннее неправильное искусственное вскармливание, злоупотребление коровьим молоком, мучными продуктами, отсутствие профилактики рахита. Приступ С провоцируют лихорадочные состояния, частая рвота при желудочно-кишечных заболеваниях, испуг, возбуждение, сильный плач, повышенная ультрафиолетовая радиация.
У ребенка со С при осмотре должны быть выявлены признаки рахита.
Признаки скрытой С (симптомы повышенной возбудимости нервно-мышечного аппарата):
а) симптом Хвостека - легкое поколачивание по месту выхода лицевого нерва (между скуловой дугой и углом рта) вызывает сокращение или подергивание мышечной мускулатуры соответствующей стороны лица;
б) перонеальный симптом Люста - поколачивание позади и немного ниже головки малоберцовой кости вызывает тыльное сгибание и отведение стопы кнаружи;
в) симптом Труссо - сдавление сосудисто-нервного пучка на плече вызывает судорожное сокращение мышц кисти – «рука акушера»;
г) симптом Маслова - укол в пятку вызывает остановку дыхания вместо его учащения (проводится под контролем пневмограммы);
д) Симптом Эрба - размыкание катода, приложенного к срединному нерву, вызывает мышечное сокращение при силе тока менее 5 мА.
Признаки явной С:
а) ларингоспазм - внезапное затруднение на вдохе с появлением своеобразного шумного дыхания. При более выраженном сужении голосовой щели - испуганное выражение лица, ребенок раскрытым ртом «ловит воздух», цианоз кожи, холодный пот на лице и туловище. Спустя несколько секунд появляется шумный вдох и восстанавливается нормальное дыхание. Приступы ларингоспазма могут повторяться в течение дня;
б) карпо-педальный спазм - тоническое сокращение мышц конечностей, особенно в кистях и стопах, от нескольких минут до нескольких дней, которые могут рецидивировать. При длительном спазме на тыле кистей и стоп появляется упругая отечность.
Спастическое состояние может распространяться и на другие группы мышц: глазные, жевательные (временное косоглазие или тризм), прогностически неблагоприятны спазмы дыхательных мышц (инспираторные или экспираторные апноэ), реже - спастическое состояние сердечной мышцы (остановка сердца и внезапная смерть). Встречаются спазмы гладкой мускулатуры внутренних органов, что приводит к расстройству мочеиспускания, дефекации;
в) эклампсия - клонико-тонические судороги с вовлечением в процесс поперечно-полосатых и гладких мышц всего тела; приступ начинается с подергиваний мимических мышц, затем присоединяются судорожные сокращения конечностей, дыхательных мышц, возникает цианоз. Сознание теряется обычно в начале приступа. Продолжительность приступа от нескольких минут до нескольких часов. Тонические и клонические судороги могут быть изолированными, сочетанными или последовательными. Клонические судороги чаще наблюдаются у детей на первом году жизни, тонические - у детей старше года.
Диагноз С основывается на выявлении у ребенка с рахитом признаков явной или скрытой С.
Лабораторные данные: а) биохимическое исследование крови - гипокальциемия (до 1,2-1,5 ммоль/л) на фоне относительно повышенного уровня неорганического фосфора.
б) увеличение цифр числителя или уменьшение знаменателя в формуле Дьердя: Р04 -- НС03 –К+
 Са++ Mg++ H+
Са++ Mg++ H+Дифференциальный диагноз С проводят с заболеваниями, проявляющимися гипокальциемией: хронической почечной недостаточностью, гипопаратиреозом, синдромом мальабсорбции, приемом препаратов, снижающих уровень кальция
Табл. 1.44. Дифференциальный диагноз спазмофилии
| Признак | Спазмофилия | Гипопаратиреоз | ХПН | Синдром мальабсорбции |
| Судороги | Да | Да | +/- | Возможны |
| Рахитические изменения костей | Характерно | Нет | Остеопороз | Остеопороз |
| Хроническая диарея | нет | нет | +/- | характерно |
| Ув. мочевины, креатинина | Нет | Нет | Да | Нет |
| Симптомы повышенной нервно-мышечной возбудимости | Да | Да | Да | Да |
| Уровень ПТГ↓, фосфор ↑ | Нет | Нет | Нет | Да |
| Кальций крови ↓ | Да | Да | Да | Да |
Лечение. Задачи лечения: нормализация нервно-мышечной возбудимости, показателей минерального обмена; купирование судорог и других проявлений С, лечение рахита.
Схема терапии
Обязательные мероприятия: купирование гипокальциемии, посиндромная терапия проявлений С, лечение рахита.
Вспомогательные методы лечения: режим, диета,витаминотерапия.
Показания для госпитализации: судороги, эклампсия, ларингоспазм.
Режим: максимально ограничить или крайне осторожно выполнять неприятные для ребенка процедуры.
Диета: исключение коровьего молока на 3-5 дней, углеводистое питание, постепенный переход на сбалансированную, соответствующую возрасту пищу.
При эклампсии: хлорид или глюконат кальция 10% раствор, 2-3 мл, внутривенно микроструйно. Оксибутират натрия 50-100 мг/кг внутривенно медленно или дроперидол 0,25% раствор 0,1 мг/кг, внутривенно медленно или седуксен 0,5% раствор, 0,15 мг/кг, внутримышечно или внутривенно, или сернокислая магнезия 25% раствор, 0,8 мл/кг, внутримышечно, но не более 8,0 мл.
При карпо-педальном спазме: внутрь хлорид или глюконат кальция, фенобарбитал, бромиды.
При ларингоспазме: брызнуть на больного холодной водой, надавить пальцем на корень языка, по показаниям - искусственное дыхание, медикаментозная терапия, как при эклампсии.
После оказания неотложной помощи: препараты кальция внутрь, хлористый аммоний 10% раствор, 1 ч.л. 3 раза в день, витамин D 4000 ME ежедневно с 4-5 дня; витаминотерапия.
Профилактика С в первую очередь связана с выявлением и лечением рахита. Важным является рациональное вскармливание ребенка. Особое внимание обратить на раннее введение в питание продуктов коровьего молока. Необходимо не допускать сильный плач, испуг.
Вопросы к экзамену. Спазмофилия как синдром гипокальциемии на фоне острого рахита. Патогенез. Клиническая картина. Диагностика. Дифференциальный диагноз. Лечение. Исходы. Профилактика.
ГИПЕРВИТАМИНОЗ ВИТАМИНА D (ГД) возникает при передозировке витамина D или при индивидуальной повышенной чувствительности к нему.
Эпидемиология. В настоящее время благодаря пересмотру подходов к профилактике и лечению рахита ГД у детей встречаются редко.
Патогенез. Высокие дозы витамина D обладают токсическим действием на клеточные мембраны. Высокие дозы витамина D способствуют повышению в крови уровня кальция. Избыток кальция в организме приводит к его отложению в стенках сосудов внутренних органов (почки, сердце), что сопровождается нарушением функции пораженных органов.
Классификация (табл. 1.45).
Исследования. Общий анализ крови и мочи. Определение в крови уровней фосфора, кальция, кальцитонина, паратиреоидного гормона. Рентгенологическое исследование костей. Проба Сулковича.
По показаниям проводят исследования, необходимые для выявления патологии сердца, печени, почек (УЗИ почек, мозга, ЭКГ, рентгенография костей, общий анализ крови, общий анализ мочи, печеночные пробы и др.).
Консультации специалистов: уролог, нефролог, невролог, кардиолог.
Анамнез, клиника. Выраженная клиническая картина ГД отмечается при приеме суммарной дозы витамина D более 1 млн. МЕ, при сочетании приема витамина D с УФО или рыбьим жиром, а также при сочетании с большими дозами кальция в летнее время, у детей на искусственном вскармливании. Большое значение имеет длительность приема выше названной дозы (существовавший ранее ударный метод лечения рахита). Повышенная чувствительность к витамину D отмечается у детей, матери которых получали его во время беременности. Описаны случаи повышенной индивидуальной чувствительности к витамину D.
Клинически ГД проявляется картиной острого токсикоза (прием больших доз витамина D в течение 2-3 недель) или хронической интоксикации (прием витамина D на протяжении 6-8 месяцев и более).
Табл. 1.45. Классификация гипервитаминоза D у детей (Барлыбаева И.А., Струкова В.И., 1976)
| Степень тяжести | Клинические проявления | Период | Течение |
| I легкая | Без токсикоза. Снижен аппетит. Раздражительность, нарушение сна. Задержка нарастания массы. Увеличение секреции Са с мочой. Проба Сулковича +++ | Начальный Разгар Реконвалесценция Остаточные явления: кальциноз различных органов и сосудов, их склероз с развитием коарктации аорты, стеноза легочной артерии, хроническая почечная недостаточность и др. | Острое – до 6 месяцев Хроническое - свыше 6 месяцев |
| II II средне тяжелая | Умеренный токсикоз. Снижен аппетит, рвота, задержка или падение массы. Гиперкальциемия, гипофосфатемия, гиперцитремия, гипомагниемия. Проба Сулковича +++ или ++++ | | |
| III тяжелая | Выраженный токсикоз. Упорная рвота, значительная потеря массы, присоединение осложнений (пневмония, пиелонефрит, миокардит и др.). Резкие изменения биохимических показателей Са, Mg, P. | | |
Примечание: ГД может протекать с преимущественным поражением нервной системы, ЖКТ, почек, сердечно-сосудистой системы.
Острая интоксикация витамином D проявляется клиникой нейротоксикоза или кишечного токсикоза: рвота, тошнота, обезвоживание, анорексия, гипотрофия, астения, запоры, полиурия, полидипсия. Поражение нервной системы варьирует от легкой заторможенности до тяжелых коматозных состояний с судорогами.
Хроническая интоксикация витамином D характеризуется раздражительностью, нарушением сна, слабостью, появлением признаков гипотрофии, преждевременным закрытием большого родничка, изменениями со стороны сердечно-сосудистой и мочевыделительной систем, печени.
Проявления поражения сердечно-сосудистой системы варьируют от небольших функциональных нарушений до тяжелого миокардита с развитием недостаточности кровообращения. На ЭКГ выявляют расширение комплекса QRS, удлинение интервала PQ, сглаженность зубцов P и T в V1 и V2; описаны случаи нарушения атриовентрикулярной проводимости; может быть ЭКГ картина инфаркта миокарда. Как правило, при ГД отмечается повышенное артериальное давление.
Поражение печени проявляется повышением активности сывороточных трансаминаз, диспротеинемией, повышением в крови холестерола, снижением альфа- и повышением бета- липопротеидов; патологическими типами гликемических кривых.
Поражение почек может быть как в виде небольших дизурических явлений, так и в виде лейкоцитурии, незначительной гематурии, протеинурии, острой почечной недостаточности. Из-за частого присоединения инфекции возможно развитие пиелонефрита. У части детей может появиться нефрокальциноз, оксалатно-кальциевый уролитиаз. В далеко зашедших случаях формируется хроническая почечная недостаточность.
Диагноз ГД основывается на данных анамнеза (прием высоких доз витамина D), выявлении клинических проявлений заболевания.
Лабораторные исследования при ГД находят повышение уровня в крови и в моче фосфора и кальция, компенсаторное увеличение уровня кальцитонина и снижение паратиреоидного гормона, ацидоз. На рентгенограммах костей обнаруживаются расширение и уплотнение зон препараторного обызвествления.
Степени тяжести ГД диагностируют на основании следующих критериев:
Первая степень – уровень кальция в крови стабильно на верхней границе, интенсивное выделение его с мочой (реакция Сулковича ++), в клинической картине умеренные проявления токсикоза, полиурия, полидипсия, снижение веса.
Вторая степень – уровень кальция в крови выше нормы, но не превышает 12 мг%, с мочой его выделяется много (реакция Сулковича +++ или ++++), в клинической картине выраженные явления токсикоза, полиурия, дистрофия.
Третья степень – уровень кальция в крови более 12 мг%, тяжелый токсикоз и обязательное поражение почек.
Дифференциальный диагноз ГД проводят с: интоксикациями различного генеза, (сопровождающиеся рвотой, снижением аппетита, падением массы тела), кальцинозом внутренних органов, заболеваниями почек (в том числе и ХПН).
Лечение. Задачи лечения: прекращение поступления в организм витамина D и препаратов кальция, купирование проявлений токсикоза, лечение патологических синдромов и проявлений ГД, предупреждение развития нефрокальциноза, пиелонефрита, ХПН.
Схема лечения.
Обязательные мероприятия: отмена витамина D и препаратов кальция, инфузионная терапия, мочегонные средства.
Вспомогательные методы лечения: глюкокортикоиды, кальцитонин, витамины А и Е.
Показания для госпитализации: лечение проводится в стационаре.
Режим: ограничение инсоляции.
Диета с уменьшением в питании продуктов, содержащих большое количество кальция (молоко, сыры, творог и др.).
Лечение гиперкальциемических состояний заключается в отмене витамина D и препаратов кальция, назначении фитина для уменьшения всасывания кальция в кишечнике. Показано обильное введение жидкости (внутрь, внутривенно). При выраженной гиперкальциемии назначают препараты кальцитонина, наиболее популярным из которых считается синтетический кальцитонин лосося – миакальцик. По показаниям могут быть применены стероидные гормоны, гипотензивные средства.
Осложнения. При ГД могут развиваться: кальциноз различных органов и сосудов, их склероз с развитием коарктации аорты, стеноза легочной артерии, хроническая почечная недостаточность, пиелонефрит, комы.
Исходы. Последствиями ГД часто являются нефропатии: хронический пиелонефрит, интерстициальный нефрит, тубулопатии, нефрокальциноз. В тяжелых случаях возможен исход в ХПН.
Профилактика ГД в первую очередь сводится к ограничению использования высоких доз витамина D, исключению из арсенала врача спиртовых препаратов витамина D, исключению случаев передозировки витамина D и медикаментозных отравлений препаратом.
Вопросы к экзамену. Гипервитаминоз D. Причины. Классификация. Клиническая картина. Диагностика. Дифференциальный диагноз. Осложнения. Лечение. Исходы. Профилактика.