Методическое пособие по педиатрии ббк. Методическое пособие по педиатрии включает в себя материал, соответствующий требованиям Программы для студентов по Педиатрии
 Скачать 5.78 Mb. Скачать 5.78 Mb.
|
|
Глава II. Аллергические заболевания АТОПИЧЕСКИЙ ДЕРМАТИТ (атопическая экзема, синдром атопической экземы/дерматита) (АД) – хроническое воспалительное заболевание кожи, сопровождающееся зудом, которое начинается в раннем детском возрасте, может продолжаться или рецидивировать в зрелом возрасте и приводит к физической и эмоциональной дезадаптации ребенка и членов его семьи. АД развивается у лиц с наследственной предрасположенностью и часто сочетается с другими аллергическими заболеваниями. Эпидемиология. Частота АД возросла за последние 3 десятилетия и составляет в развитых странах 10-15% у детей в возрасте до 5 лет и 15-20% у школьников. Этиология АД многофакторна и полиэтиологична по своей природе. АД развивается у 81% детей, если больны оба родителя, и у 56% если болен один из родителей. Аллергены, значение которых в развитии АД научно доказано: Пищевые: молоко, яйцо, орехи, соя, пшеница, ракообразные, рыба. Пыльцевые: пыльца, плесневые грибы (споры), пылевые клещи, перхоть животных, тараканы. Бактериальные: бактерии, staphylococcus aureus, стрептококки. Грибковые: pitorosporum ovale, trichophyton. Неаллергенные триггеры АД: климат; высокие значения температуры и влажности; химические раздражающие вещества (средства для стирки, мыла, химические вещества для уборки помещений, лосьоны с отдушкой); пища, оказывающая раздражающий эффект (острая, кислая); эмоциональный стресс; хронические заболевания; инфекция; нарушение сна; психосоциальные стрессоры. Патогенез При контакте организма с аллергеном образуются IgE антитела, которые фиксируются на тучных клетках в различных органах (период сенсибилизации). При повторном попадании аллергена в организм происходит активация Т-лимфоцитов, которые вырабатывают интерлейкины (IL4, IL5, IL13), цитокины. IL4 является ведущим фактором в переключении синтеза В клетками не обычных иммуноглобулинов, а IgE. В результате реакции антиген + антитело выделяются биологически активные вещества (медиаторы аллергии). Главным медиатором аллергии является гистамин. Гистамин оказывает свое действие через стимуляцию гистаминовых рецепторов (Н1, Н2, Н3, Н4). В результате развиваются клинические проявления аллергии: зуд, сыпи, гиперемия, формирование волдырей. Описываемые изменения относят к ранней аллергической реакции. Через 4-6 часов после воздействия аллергена развивается поздняя аллергическая реакция. В развитии этого компонента аллергии принимают участие базофилы, эозинофилы, Т-лимфоциты, а так же вещества, выделяемые этими клетками. В результате формируется хроническое аллергическое воспаление.  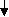  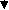   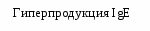                 Рис. 1.3. Схема патогенеза АД Рабочая классификация АД Возрастные периоды болезни: - I возрастной период - младенческий (до 2-х лет); - II возрастной период - детский (от 2-х лет до 13 лет); - III возрастной период - подростковый и взрослый (от 13 лет и старше). Стадии болезни: - стадия обострения (фаза выраженных клинических проявлений, фаза умеренных клинических проявлений); - стадия ремиссии (неполная и полная ремиссия). Эпидемиология процесса: ограниченно-локализованный; распространенный; диффузный. Степень тяжести процесса: легкое течение; средней тяжести; тяжелое течение Исследования. Общий анализ крови и мочи, копрограмма, УЗИ паренхиматозных органов, кожные пробы, кал на яйца глист, определение общего IgE. По показаниям: анализ мочи по Нечипоренко, коагулограмма, определение АлАТ, АсАТ, глюкоза крови, при частых обострениях показано иммунологическое исследование и определение специфических IgE; ЭХОЭГ, ЭЭГ, УЗИ, рентгенография придаточных пазух и грудной клетки, постановка кожных проб (не ранее 3 лет при удовлетворительном состоянии кожи). Специалисты: аллерголог (установление диагноза, проведение аллергообследования, подбор и коррекция терапии, обучение пациента), дерматолог (диагноз, дифдиагноз, подбор и коррекция местной терапии, обучение), диетолог (индивидуальное питание), гастроэнтеролог (диагностика и лечение гастропатологии), ЛОР (выявление и санация очагов инфекции), психоневролог (коррекция поведенческих нарушений), медицинский психолог (обучение технике релаксации, снятие стресса, модификация поведения). Исследования амбулаторно, приказ МЗ РФ №268:общий анализ крови, консультация аллерголога.По показаниям: исследование кала на глисты и простейшие, определение общего и специфических IgE, тромбоциты крови, глюкоза крови, посев кала на флору, копрограмма, кожные пробы. Анамнез, клиника. Клиническая картина АД зависит от возраста ребенка. У детей первого года жизни выделяют два типа течения заболевания. Себорейный тип характеризуется наличием чешуек на волосистой части головы, которые появляются уже в первые недели жизни, либо протекает как дерматит в области кожных складок. В дальнейшем возможна трансформация в эритродермию. Нумулярный тип возникает в возрасте 2-6 месяцев и характеризуется появлением пятнистых элементов с корочками; характерная локализация – щеки, ягодицы и/или конечности. Также часто трансформируется в эритродермию. Дошкольный возраст: у 50% детей, страдающих детской экземой, кожные проявления нивелируются к 2 годам жизни. У оставшейся половины характерная локализация процесса – кожные складки. Школьный возраст: характерная локализация – кожные складки. Отдельная форма АД в этом возрасте – ювенильный ладонно-подошвенный дерматоз, при котором кожный патологический процесс локализуется на ладонях и стопах. Для этой формы АД характерна сезонность: обострение симптомов в холодное время года и ремиссия в летние месяцы. При наличии дерматита стоп необходимо помнить, что дерматофитии у детей наблюдают очень редко. АД с локализацией в области ягодиц и внутренней поверхности бедер обычно появляется в возрасте 4-6 лет и сохраняется в подростковом возрасте. Фазы атопического дерматита: Острая фаза (зуд, эритематозные папулы и везикулы, на фоне кожной эритемы, часто сопровождающиеся значительными экскориациями и эрозиями, выделением серозного экссудата). Подострая фаза (кожная эритема, экскориации, шелушение), в том числе - на фоне уплотнения (лихенификации) кожи. Хроническая фаза (утолщенные бляшки, лихенификация, фиброзные папулы). Диагноз. Диагностические критерии АД делят на основные и дополнительные. Основные критерии: зуд, экзема (острая, подострая, хроническая): с типичными морфологическими элементами и локализацией, характерной для определенного возраста (лицо, шея и разгибательные поверхности у детей 1 года жизни и старшего возраста; сгибательные поверхности, пах и подмышечные области – для всех возрастных групп); с хроническим или рецидивирующим течением. Дополнительные критерии: наличие дерматита (или дерматит в анамнезе) в области сгибательных поверхностей конечностей (локтевые и подколенные сгибы, передняя поверхность лодыжек); наличие у ближайших родственников бронхиальной астмы или поллиноза; распространенная сухость кожи; начало дерматита до 2-х летнего возраста. Лабораторно-инструментальные методы исследования: - определение содержания общего IgE в сыворотке крови (тест не является диагностическим); - кожные тесты (PRIK-тест, скарификационные пробы, внутрикожные пробы) выявляют IgE-опосредованные аллергические реакции, их проводят при отсутствии острых проявлений АД у больного; - элиминационную диету и провокационный тест с пищевыми аллергенами обычно выполняют для подтверждения диагноза пищевой аллергии особенно к злаковым и коровьему молоку; - определение аллергеноспецифических IgE АТ в сыворотке крови (РАСТ, ИФА и др.) предпочтительно для пациентов с ихтиозом, принимающих антигистаминные препараты или антидепрессанты, с сомнительными результатами кожных тестов или при отсутствии корреляции клиники и результатов кожных тестов, с высоким риском развития анафилактических реакций на определенный аллерген при проведении кожного тестирования. Для оценки тяжести клинических симптомов АД в настоящее время наиболее широко используют шкалы SCORAD (Scoring Atopic Dermatitis), EASY (Eczema Area and Severity Index), SASSAD (Six Area Six Sign Atopic Dermatitis Severity Score). В нашей стране широкое распространение получила шкала SCORAD (рис. 1.4), которая учитывает распространённость кожного процесса (А), интенсивность клинических проявлений (В) и субъективных симптомов (С). A. Распространённость кожного процесса — площадь поражённой кожи, которую рассчитывают по правилу «девятки» (см. рис.1.4, в скобках указана площадь поверхности для детей до 2 лет). Для оценки также можно использовать правило «ладони» (площадь ладонной поверхности кисти принимают равной 1% всей поверхности кожи). B. Для определения интенсивности клинических проявлений подсчитывают выраженность 6 признаков (эритема, отёк/папулы, корки/мокнутие, экскориации, лихенификация, сухость кожи). Каждый признак оценивают от 0 до 3 баллов (0 - отсутствует, 1 - слабо выражен, 2 - выражен умеренно, 3 - выражен резко; дробные значения не допускаются). Оценку симптомов проводят на участке кожи, где они максимально выражены. Общая сумма баллов может быть от О (кожные поражения отсутствуют) до 18 (максимальная интенсивность всех 6 симптомов). Один и тот же участок поражённой кожи можно использовать для оценки выраженности любого количества симптомов. C. Субъективные симптомы - зуд кожных покровов и нарушения сна - оценивают у детей старше 7 лет. Пациенту или его родителям предлагается указать точку в пределах 10-сантиметровой линейки, соответствующую, по их мнению, степени выраженности зуда и нарушений сна, усреднённую за последние 3 сут. Сумма баллов субъективных симптомов может колебаться от 0 до 20. Общую оценку рассчитывают по формуле: А/5 + 7В/2 + С. Общая сумма баллов по шкале SCORAD может составлять от 0 (клинические проявления поражения кожи отсутствуют) до 103 (максимально выраженные проявления АД). Рис. 1.4. Определение степени тяжести АД 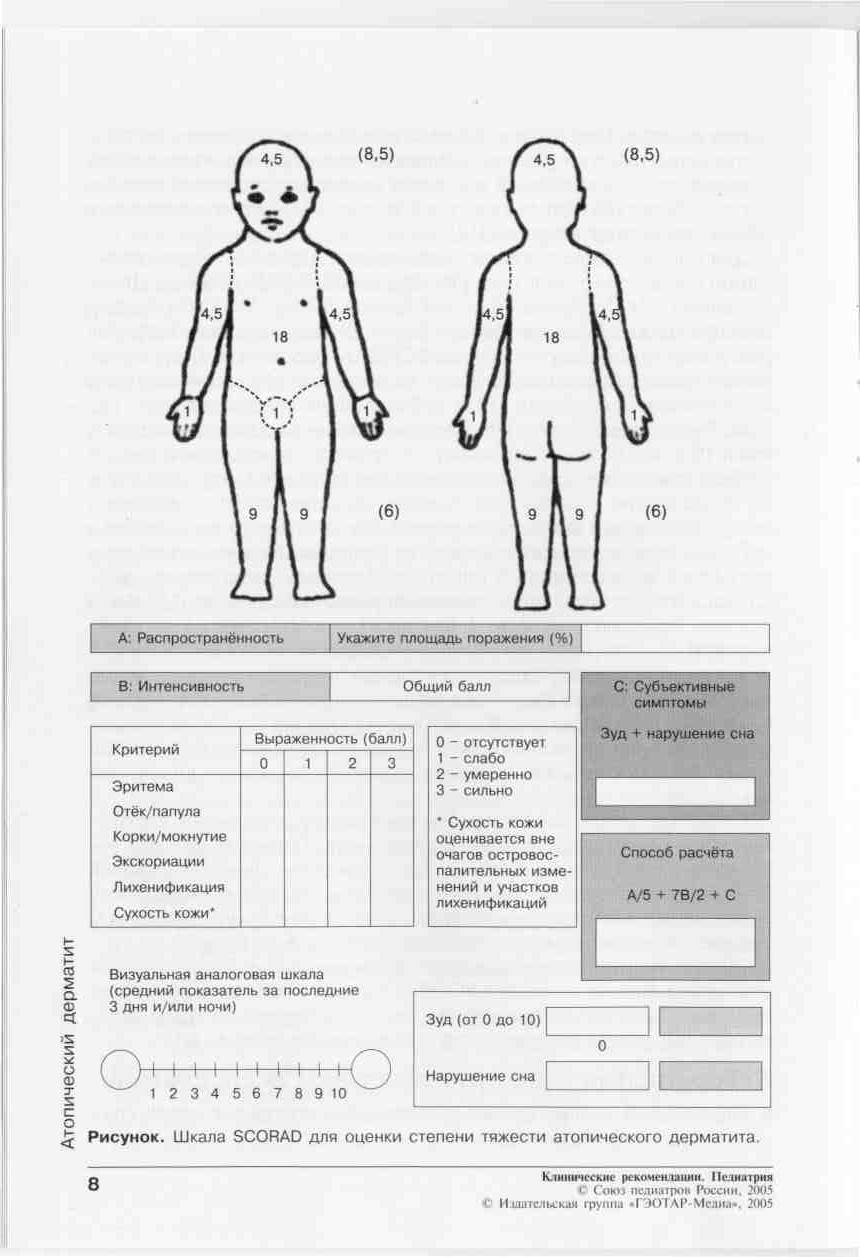
  Табл. 1.4. Оценка степени тяжести АД
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
