Методическое пособие по педиатрии ббк. Методическое пособие по педиатрии включает в себя материал, соответствующий требованиям Программы для студентов по Педиатрии
 Скачать 5.78 Mb. Скачать 5.78 Mb.
|
Табл. 1.32. Модифицированная шкала Глазго для детей младшего возраста
Диагноз ИТ основывается выявлении основных проявлений этого синдрома: неврологических нарушений и расстройств микроциркуляции. Лабораторные исследования при ИТ необходимы для выявления органных поражений и определения их функционального состояния. Дифференциальный диагноз ИТ проводят с нейроинфециями, энцефалитическими реакциями, сепсисом, течением инфекционных заболеваний. Таб. 1.33. Дифференциальный диагноз инфекционного токсикоза (Баранов А.А., соавт, 1997)
Лечение, задачи лечения: лечение основного заболевания, нормализация нарушений периферического кровообращения, устранение гиперсимпатикотонии, устранение гипоксии, купирование неврологических нарушений, лечение синдромов ИТ, лечение полиорганной недостаточности. Схема лечения: Обязательное лечение: ликвидация гиперсимпатикотонии, нормализация микроциркуляции и гемодинамики, купирование проявлений полиорганной недостаточности, коррекция КОС и электролитных нарушений, терапия заболевания, вызвавшего развитие ИТ. Вспомогательное лечение: диета, элиминация токсинов, профилактика ДВС-синдрома, поддержание энергетического обеспечения метаболизма, лечение синдромов ИТ. Диета приИТ проводится по принципам, изложенным в разделе «Пневмония». Показания для госпитализации: все дети с ИТ должны быть госпитализированы. ИТ Ι степени Интенсивный этап лечения решает следующие задачи: проведение нейровегетативной блокады, поддержание энергетического обеспечения метаболизма, нормализация микроциркуляции и гемодинамики, элиминация токсинов. 1. Нейровегетативная блокада: пипольфен 2,5% раствор по 0,15 мл/кг массы тела внутримышечно или внутривенно каждые 6-8 часов. 2. Коррекция гемоциркуляторных нарушений. а) воздействие на сосудистый тонус: папаверин 2% раствор по 1-2 мг/год жизни внутримышечно или внутривенно. В последующем вводят эуфиллин 2,4% раствор по 6 мг/кг массы тела внутривенно каждые 6 часов на растворе глюкозе. б) воздействие на сосудистую проницаемость и стабилизация клеточных мембран: аскорбиновая кислота 5% раствор по 1 мл внутривенно однократно. 3. Улучшение реологических свойств крови: трентал по 10 мг/кг массы тела внутривенно. 4. Коррекция водно-электролитных нарушений. Суточное количество жидкости при ИТ Ι степени назначается в объеме СЖП (суточной жидкости потребления). Основной путь введения жидкости – оральный. В качестве растворов для орального введения используют: Оралит, регидрон, цитроглюкосалан. 5. Коррекция дыхательной недостаточности. 6. Нормализация метаболизма в нейронах головного мозга: пирацетам 20% раствор по 50-100 мг/кг массы тела внутривенно в растворе глюкозы 3-4 раза в сутки. 7. Элиминация эндо- и экзотоксинов: смекта, полифепан. 8. Лечение синдромов, характерных для ИТ Ι степени: а) гипертермический синдром: парацетамол по 10-15 мг/кг на прием; физическое охлаждение. При отсутствии эффекта от антипиретиков применяют литические смеси, включающие димедрол, пипольфен, папаверин, анальгин. б) судорожный синдром: 0,5% раствор седуксена в разовой дозе 0,3-0,5 мг/кг (но не более 10 мг на одно введение); 20% раствор оксибутирата натрия по 50-100 мг/кг; 25% раствор магния сульфата по 0,2 мл/кг внутримышечно. При отсутствии эффекта назначают гексенал 5% раствор по 3-5 мг/кг внутримышечно. 9. Лечение заболевания, при котором развился синдром ИТ. Инфекционный токсикоз ΙΙ степени Интенсивный этап лечения решает следующие задача: проведение нейровегетативной блокады, поддержание энергетического обеспечения метаболизма, нормализация микроциркуляции и гемодинамики, элиминация токсинов. 1. Нейровегетативная блокада – дроперидол 0,25% раствор по 0,05-0,1 мл/кг массы тела внутривенно, только после ликвидации гиповолемии. Препарат вводят каждые 8-10 часов. 2. Коррекция гемоциркуляторных нарушений: пентамин 5% раствор по 0,05-0,1 мг/год внутривенно, однократно (противопоказан при гиповолемии). Затем вводят 2,4% раствор эуфиллина по 4-6 мг/кг массы тела внутривенно на растворе глюкозы каждые 6 часов. 3. Воздействие на сосудистую проницаемость и стабилизация клеточных мембран: преднизолон по 1-10 мг/кг/сутки внутривенно каждые 4 часа. 4. Улучшение реологических и коагуляционных свойств крови: никотиновая кислота по 0,5-1,0 мл внутривенно, однократно; кавинтон по 1 мг/кг массы тела внутривенно капельно; гепарин (при выявлении признаков гиперкоагуляции) по 50-200 ЕД/кг массы тела в сутки внутривенно, равномерно; плазма свежезамороженная по 5-8 мл/кг массы тела внутривенно, капельно, однократно. Для профилактики ДВС-синдрома также применяют курантил 0,5% раствор по 2-3 мг/кг/сутки внутривенно. 5. Коррекция вводно-электролитных и метаболических расстройств. Суточный объем жидкости уменьшается на 25% от СЖП. Примерно половина рассчитанного объема водится внутрь, остальная часть жидкости вводится внутривенно. Выбор кровезамещающих растворов определяется клиническими проявлениями токсикоза (отек мозга, сердечная недостаточность, и т.д.). В состав инфузионных сред следует включить растворы калия хлорида (4-7,5-10%). Количество вводимого калия рассчитывается по номограмме Абердина. Рассчитанное количество калия вводится только капельно, равномерно в течение суток. Препараты кальция (хлорид кальция, глюконат кальция) назначают из расчета 0,25-0,15 мл/кг/сутки. 6. Коррекция дыхательной недостаточности: оксигенотерапия. 7. Нормализация метаболизма в нейронах головного мозга: пирацетам 20% раствор по 50-100 мг/кг массы тела внутривенно в растворе глюкозы 3-4 раза в сутки. 8. Элиминация экзо- и эндотоксинов: а) лазикс по 1-3 мг/кг в сутки внутривенно; б) альбумин 10% по 10 мл/кг массы тела внутривенно капельно. 9. Для уменьшения активности лизосомальных ферментов показаны протеолитические ферменты: трасилол и контрикал (внутривенно капельно в дозе 500 ЕД/кг на 50-100 мл 5% раствора глюкозы). 10. Лечение синдромов, развивающихся при токсикозе ΙΙ степени: гипертермический синдром, судорожный синдром, сердечная недостаточность. При сердечной недостаточности показаны сердечные гликозиды внутривенно (0,05% раствор строфантина или 0,06% раствор коргликона по 0,1-0,2 мл 1-2 раза в сутки). 10. Лечение заболевания, при котором развился синдром инфекционного токсикоза. Инфекционный токсикоз ΙΙΙ степени Реанимационный этап решает следующие задачи: стабилизация центральной гемодинамики, восполнение ОЦК, ранняя искусственная ИВЛ, коррекция жизнеугрожающего синдрома. 1. Коррекция гемоциркуляторных нарушений, нормализация системной гемодинамики: преднизолон по 5-10 мг/кг массы тела внутривенно одномоментно. 2. Далее необходимо внутривенно ввести свежезамороженную плазму или альбумин по 10-20 мл/кг массы тела капельно или кристаллоиды (физраствор) в дозе 30 мл/кг/час (до стабилизации показателей гемодинамики). 3. Допамин. В дозе 2-5 мкг/кг/мин препарат нормализует нарушения микроциркуляции и обладает диуретическим эффектом. В дозе 6-9 мкг/кг/мин допамин оказывает инотропное действие (кардиостимулирующий эффект). В дозе свыше 10 мкг/кг/мин допамин повышает уровень артериального давления. Допамин разводят 5% раствором глюкозы или физиологическим раствором до общего объема 100 мл. В этом случае параметр введения 1 мл/час соответствует скорости введения препарата 1 мкг/кг/мин. Интенсивный этап лечения решает следующие задача: проведение нейровегетативной блокады, поддержание энергетического обеспечения метаболизма, нормализация микроциркуляции и гемодинамики, элиминация токсинов. 1. Нейровегетативная блокада (неглубокая): дроперидол 0,25% раствор по 0,05 мл/кг массы тела внутривенно, только после ликвидации гиповолемии. Препарат вводят каждые 8-10 часов. 2. Воздействие на сосудистый тонус: эуфиллин 2,4% раствор по 4-6 мг/кг массы тела внутривенно каждые 6 часов. 3. Улучшение реологических и коагуляционных свойств крови: кавинтон по 1 мг/кг массы тела внутривенно капельно. 4. Гепарин (при гиперкоагуляции) по 50-100 ЕД/кг тела в сутки внутривенно, равномерно. 5. Коррекция водно-электролитных нарушений. Суточный объем жидкости уменьшается на 50% от СЖП. Весь рассчитанный объем жидкости вводится внутривенно. В состав инфузионных сред следует включить растворы калия хлорида (4-7,5-10% растворы). Количество вводимого калия рассчитывается по номограмме Абердина. Рассчитанное количество калия вводится только капельно, равномерно в течение суток. Препараты кальция (хлорид кальция, глюконат кальция) назначают из расчета 0,25-0,15 мл/кг/сутки. Выбор кровезамещающих растворов определяется клиническими проявлениями токсикоза (отек мозга, сердечная недостаточность, и т.д.). 6. Лечение синдромов, развивающихся при токсикозе ΙΙΙ степени: инфекционно-токсический шок, острая сердечная недостаточность. 7. Нормализация метаболизма в нейронах головного мозга: пирацетам 20% раствор по 50-100 мг/кг массы тела внутривенно в растворе глюкозы 3-4 раза в сутки. 8. Элиминация экзо- и эндотоксинов: а) лазикс по 1-3 мг/кг в сутки внутривенно; б) альбумин 10% по 10 мл/кг массы тела внутривенно капельно, в) плазмаферез по схеме. 9. Лечение заболевания, при котором развился синдром инфекционного токсикоза. Вопросы к экзамену. Первичный инфекционный токсикоз. Причины. Патогенез. Клинические синдромы. Диагностика. Дифференциальный диагноз. Лечение. Показания и особенности инфузионной терапии. Коррекция сердечно-сосудистых расстройств и дыхательной недостаточности. ХРОНИЧНКИЕ НЕСПЕЦИФИЧЕСКИЕ БРОНХОЛЕГОЧНЫЕ ЗАБОЛЕВАНИЯ (ХНБЛЗ) представляют собой хронический воспалительный процесс, имеющий в своей основе необратимые морфологические изменения в виде деформации бронхов и пневмосклероза в одном или нескольких сегментах, бронхоэктазов и сопровождающийся рецидивами воспаления в бронхах или легочной ткани. Этиология. К формированию ХНБЛЗ проводят: ателектазы различного генеза, включая врожденные; аспирация инородных тел, хроническая аспирация пищи. Неблагоприятному исходу процесса способствуют ранний возраст, сопутствующие заболевания, поздно начатое и неправильное лечение. Из эндогенных факторов следует назвать врожденные микродефекты бронхиальных структур, иммунодефицит, цилиарную дисфункцию. Патогенез ХНБЛЗ разработан недостаточно. Центральное место в патогенезе ХНБЛЗ занимает инфекция. В результате развития и персистирования воспалительного процесса развивается повреждение цилиарного эпителия бронхов, гиперплазия бокаловидных клеток, разрушение реснитчатого эпителия. Следствием длительных воспалительных изменений является формирование необратимых расширений бронхов с выраженными структурными изменениями их стенок и функциональной неполноценностью. Страдает функция бронхов – нарушение мукоцилиарного клиренса, часто присоединяется бронхиальная обструкция.                         Рис. 1.14. Схема патогенеза ХНБЛЗ Между этиологическими факторами ХНБЛЗ, воспалением и бронхиальной обструкцией существует взаимосвязь («порочный круг», рис. 1.15).                       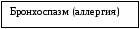 Рис. 1.15. «Порочный круг» при ХНБЛЗ (Середа Е.В., 2002) Классификация Хроническая патология легких у детей включает:
Инфекционно-воспалительные болезни легких представлены: хроническим бронхитом, бронхоэктатической болезнью. Хронический бронхит (ХБ) – хроническое распространенное воспалительное поражение бронхов. ХБ рассматривается в настоящее как самостоятельная нозологическая единица. Первичный ХБ – хроническое распространенное воспалительное поражение бронхов, протекающее с повторными обострениями. В МКБ-10 выделяют: простой, слизисто-гнойный, неуточненный ХБ. ХБ может быть и вторичным (синдром при основной патологии). Бронхоэктатическая болезнь (БЭБ) – приобретенное хроническое воспалительное заболевание бронхолегочной системы, характеризующееся гнойно-воспалительным процессом в расширенных деформированных бронхах с инфильтративными и склеротическими изменениями в перибронхиальном пространстве. БЭБ – это самостоятельная нозологическая форма. Под термином «бронхоэктазы» понимают необратимые расширения бронхов, которые могут локализоваться или охватывать целые отделы бронхиального дерева. Любая форма бронхоэктазов связана с бактериальной инфекцией. Основную роль в появлении бронхоэктазов играет повреждение бронхиальной стенки инфекцией. БЭБ, как отдельную нозологическую форму, следует отличать от бронхоэктазов, развивающихся при других заболеваниях. К ним относят: врожденные аномалии бронхолегочной системы, синдром Вильямса-Кембелла, трахеобронхомегалию, муковисцидоз, первичные иммунодефициты, первичную цилиарную дискинезию, синдром Картагенера, дефицит альфа-1-антитрипсина, синдром Элерса-Данлоса, синдром Марфана. Пороки развития бронхолегочной системы представлены пороками развития легких: агенезия легких, аплазия легких, секвестрация легких, кисты легких, гипоплазия легких. Распространенные пороки развития стенки трахеи и бронхов включают: трахеобронхомегалию, трахеобронхомаляцию, синдром Вильямса-Кембелла, бронхиолоэктатическую эмфизему. Ограниченные пороки развития стенки трахеи и бронхов представлены: врожденными стенозами, врожденной лобарной эмфиземой, дивертикулами трахеи и бронхов, добавочными бронхами; пороками отдельных бронхов; трахеобронхопищеводными свищами. Исследования: общий анализ крови и мочи, посев мокроты на флору и цитологическое исследование мокроты, биохимический анализ крови (общепринятые исследования), исследование газов крови, спирограмма (дети старше 5 лет); проба с бронхолитиком; рентгенография органов грудной клетки, бронхоскопия (с анализом бронхиального содержимого), исследование кала на яйца глист. По показаниям: определение иммуноглобулинов в крови, рентгенография придаточных пазух носа, ЭХО-КГ, проба Манту, потовая проба, пневмосцинтиграфия, бронхография, биопсия слизистой бронха с исследованием реснитчатого эпителия, КТ, ЯМР, ангиопульмонография, анализ на ά1-антитрипсин, анализ пота на хлориды. Анамнез, клиника. В анамнезе у детей с ХНБЛЗ выявляют неоднократные пневмонии одной локализации, перенесенную тяжелую пневмонию типа стафилококковой, затяжное течение сегментарной пневмонии, особенно в раннем возрасте; указания на врожденные пороки развития бронхолегочной системы, инородное тело бронхов, ателектазы у недоношенных детей, иммунодефицитное состояние, бронхолегочную дисплазию после ИВЛ, мукоциллиарную недостаточность, перенесенные в тяжелой форме коклюш и корь. Возможно выявление лихорадки, отставания в росте, недостаточной прибавку в массе тела, ограничение физической активности. Характерны жалобы на упорный кашель чаще по утрам, ночью, с отхождением мокроты (в том числе и в отсутствии ОРИ). Количество мокроты может варьировать от небольшого (20-50 мл в сутки) до 100-150 мл, при наличии бронхоэктазов мокрота может быть слизисто-гнойная или гнойная. Симптомокомплекс хронической интоксикации, гипоксии — быстрая утомляемость, снижение работоспособности, нарушение концентрации внимания, ослабление памяти, бледность, тени под глазами, могут быть признаки дистрофии, наличие «барабанных палочек», «часовых стекол», асимметричная деформация грудной клетки. Бронхолегочный синдром: выявляется укорочение звука при перкуссии локального характера или мозаичность картины. При аускультации на фоне жесткого дыхания наличие стойких локальных разнокалиберных влажных и сухих разнотембровых хрипов.
Диагноз
Первичный ХБ диагностируется при наличии кашля с мокротой, постоянных хрипов в течение 3 месяцев и более. На протяжении года должно быть не менее 3 обострений. Общая продолжительность заболевания 2 года и более. Необходимо исключить заболевания, протекающие с вторичным бронхитом, который является компонентом хронических заболеваний легких и бронхов (муковисцидоз, первичная цилиарная дискинезия, пороки развития бронхолегочной системы и др.).
Лабораторные исследования Общий анализ крови - при обострении ХНБЛЗ регистрируют лейкоцитоз нейтрофильного характера, увеличение СОЭ. При рентгенологическом исследовании при ХБ выявляют: усиление и деформацию легочного рисунка без локального пневмосклероза. Бронхоскопия при ХБ - картина простого, слизисто-гнойного эндобронхита. При ХБ имеется деформация бронхов различной степени выраженности и распространенности. При первичном ХБ выявляют изменения в слизистом и подслизистом слое бронхов с гиперплазией желез. Бронхоскопия при БЭБ выявляет различные варианты бронхоэктазов, деформации бронхов и воспалительных изменений. Бронхография при ХБ обнаруживает деформацию стенок бронхов, их втяжение и выбухание, искривление и оголенность бронхиальных стволов. При этом локальный пневмосклероз не выявляется. Существенным является положение, согласно которому трансформация ХБ в бронхоэктазы не происходит. Бронхография при БЭБ - деформация бронхиального дерева, расширение дистальных участков бронхов, наличие цилиндрических и мешотчатых бронхоэктазов. Спирография - нарушение функции внешнего дыхания рестриктивного, обструктивного или смешанного характера. Анализ мокроты - наличие нейтрофилов, макрофагов, бактерий, (чаще грамотрицательная флора, устойчивая к антибиотикам). Бактериологическое исследование мокроты - чаще всего выделяют гемофильную палочку, β-гемолитический стрептококк, пневмококк, разные виды стафилококков нередко идентифицируют микоплазмы как самостоятельно, так и в ассоциации с другими микроорганизмами. Дифференциальный диагноз необходимо проводить с: туберкулезом; наследственной бронхолегочной патологией; врожденными аномалиями бронхолегочной системы; поражениями легких при системных заболеваниях; рецидивирующими бронхитами. Таб. 1.34 Дифференциальный диагноз хронического бронхита
Лечение, задачи лечения: купирование (снижение интенсивности) воспалительных проявлений, удлинение периода ремиссии, повышение качества жизни пациента, предупреждение прогрессирования заболевания и формирования осложнений. Схема лечения. Обязательнымипри ХНБЛЗявляются: антибактериальная терапия, муколитическая терапия, позиционный дренаж, вибрационный массаж грудной клетки, противовоспалительное лечение, ЛФК. Вспомогательное лечение: режим, диета, лечение бронхообструктивного синдрома, физиотерапия, лечебная бронхоскопия, мукорегуляторы, фитотерапия, эндобронхиальное введение антибиотиков, хирургическое лечение. Показания для госпитализации: тяжелые обострения ХНБЛЗ, осложненное течение заболевания, наличие тяжелой фоновой патологии, необходимость углубленного обследования, госпитализация по социальным показаниям. При обострении БЭБ, ХБ назначается постельный или полупостельный режим, диета с повышенным количеством белка (мясо, творог) и жиров (сливочное масло, рыбий жир). Антибактериальная терапия при ХП и БЭБ применяется во всех случаях обострений заболевания. Показания для антибактериальной терапии при лечении ХБ:
Табл. 1.35. Муколитические препараты при лечении ХНБЛЗ
Антибактериальная терапия строится с учетом результатов высева возбудителя из мокроты. При отрицательных результатах посевов лечение проводится с учетом наиболее вероятного возбудителя заболевания. Антибиотикотерапию можно начинать с защищенных пенициллинов, цефалоспоринов, аминогликозидов. При нетяжелых обострениях возможно оральное применение препаратов (см. также «Лечение пневмонии»). При недостаточной эффективности лечения показаны лечебные бронхоскопии, эндотрахеальное введение антибиотиков. Важное место в лечении обострений ХБ и БЭБ занимает постуральный дренаж, который проводят 3-4 раза в день по 10-15 минут до еды. Муколитическая терапия при ХНБЛЗ направлена на разжижение и удаление мокроты. Для этих целей рекомендуют применение муколитиков (табл. 1.35). Лечение синдрома бронхиальной обструкции при ХНБЛЗпредставляет сложную проблему. При проведении этого лечения предпочтение следует отдавать пролонгированным препаратам, к которым относят β2-агонисты длительного действия (Форадил, и др.). Физиотерапия при ХНБЛЗ включает УВЧ, микроволновую терапию, лекарственный электрофорез. При катаральных проявлениях в легких, обструкции, гиповентиляции применяют электрофорез с платифиллином. При сильном кашле - электрофорез с 0,1% раствором дионина. В периоде стихания воспалительных изменений назначают индуктотермию или ультразвуковую терапию. Санаторное лечение закрепляет результаты терапии обострения, улучшает предоперационную подготовку и реабилитацию после операции и включает в себя: ЛФК, подвижные игры, прогулки, спортивные упражнения. Из средств фитотерапии применяют: зверобой, цветы ромашки, трава багульника и др. Показано использование позиционного дренажа, вибромассажа грудной клетки, ЛФК. Оперативное лечение рекомендуется при наличии хорошо отграниченного участка пневмосклероза с бронхоэктазами, а также (паллиативная операция) при обширных проявлениях, негативно влияющих на развитие ребенка. При тяжелых двусторонних процессах удаление наиболее пораженных сегментов уменьшает степень интоксикации и способствует физическому развитию ребенка. Исходы. Прогноз при ХНБЛЗ зависит от вида заболевания и распространенности бронхолегочных изменений. Наиболее благоприятный прогноз при ХБ. Улучшение состояния и течения заболевания наблюдается в подростковом возрасте. Прогноз при БЭБ более серьезный, чем при ХБ. Улучшение состояния с возрастом наблюдают только у 1/3 пациентов. Однако и прогрессирования заболевания также не происходит. Полного выздоровления даже после оперативного вмешательства нет. Наиболее серьезный прогноз при кистозной гипоплазии легкого. На протяжении наблюдения сохраняются клинические проявления заболевания. Профилактика ХНБЛЗ включает в себя весь комплекс мер, используемых при острых пневмониях (улучшение жилищных условий, рациональное питание, закаливание, лечение фоновой патологии и др.). Особое место занимает использование пневмококковых вакцин. Важным является своевременное удаление инородных тел, раннее распознавание и лечение ателектазов. Вопросы к экзамену. Хронический бронхит. Бронхоэктатическая болезнь. Этиология. Патогенез. Клиническая картина. Диагностика. Показания к бронхологическому исследованию. Бронхологические методы исследования: бронхоскопия, бронхография. Неинвазивные методы исследования: рентгенологическое исследование легких, компьютерная томография (КТ), ядерно-магнитная резонансная томография (ЯМРТ). Радиоизотопные методы исследования. Дифференциальный диагноз. Лечение. Немедикаментозные методы лечения. Показания к хирургическому лечению. Исходы. Профилактика. |
