Методическое пособие по педиатрии ббк. Методическое пособие по педиатрии включает в себя материал, соответствующий требованиям Программы для студентов по Педиатрии
 Скачать 5.78 Mb. Скачать 5.78 Mb.
|
|
Табл. 1.48. Дифференциальный диагноз острого гломерулонефрита и геморрагического васкулита (Игнатова М.С., с соавт., 1975, Фокеева В.В. 1989 с изменениями)
Табл. 1.49. Дифференциальный диагноз острого гломерулонефрита и пиелонефрита (Маковецкая Г.А. 1987 с изменениями)
Лечение. Задачи лечения: эрадикация стрептококковой инфекции, купирование ренальных и экстраренальных проявлений ОПСГН. Схема лечения. Обязательные мероприятия: постельный режим, диета, антибактериальная терапия. Вспомогательное лечение: средства симптоматической терапии (мочегонные, гипотензивные), витаминотерапия, антигистаминные средства, эуфиллин, дезагреганты, мембраностабилизирующие препараты, антиоксиданты. Показания для госпитализации:лечение ОГН проводится в стационаре. Режим. Строгий постельный режим показан при экстраренальных симптомах и макрогематурии. Расширение режима показано при ликвидации гипертензии, отеков и уменьшении гематурии. Возможность перевода на расширенный режим решают по отсутствию жалоб, гипертензии и улучшению мочевого осадка. Диета. Жидкость назначают из расчета диуреза предыдущего дня и потерь на перспирацию (15мл/(кг/сут) или 400 мл/(м2/сут)) для школьников. С увеличением диуреза количество выпиваемой жидкости увеличивают. Ограничение натрия хлорида (бессолевой стол) назначают при олигурии и гипертензии. При нормализации артериального давления и увеличении диуреза разрешено подсаливание пищи (0,5-1,0 г/сут). Нормальное количество натрия хлорида (50 мг/(кг/сут)) при благоприятном варианте течения заболевания ребенок может получать с 4-5-й недели. В дебюте ОПСГН назначают стол 7а (по Певзнеру) сроком на 3-5 дней. На 3-5-7 день назначают переходный стол 7б. В рационе увеличивается количество белка и жира. В последующем больного переводят на стол 7в. Соль добавляют в готовые блюда. Ограничение белка показано при олигурии и гипертензии. На период 5-7 дней сокращают потребление белка (до 1,0-0,5 г/(кг/сут)). Целесообразно также некоторое ограничение животных белков в течение 2-3 недель. Калорийность сохраняют за счет увеличения в диете углеводов и жиров. При олигурии показано ограничение калия. Из-за опасности гиперкалиемии исключают фруктовые или овощные соки. Противопоказаны калийсберегающие препараты. После схождения отеков целесообразно обогащение диеты калием (печеный картофель, фрукты и др.). Больным с ОПСГН необходима антибактериальная терапия предпочтительно антибиотиками пенициллинового ряда (полусинтетические пенициллины типа амоксициллина или макролиды в обычных дозах). При отсутствии очагов инфекции длительность антибактериальной терапии 7-10 дней. При наличии очагов хронической инфекции по окончании курса антибактериальной терапии (4-6 недель) можно применять бициллин-5 или бициллин-1. Длительность бициллинотерапии до 6 месяцев. Бициллин-5 или бициллин-1 вводят 1 раз в 3 недели в дозировках: дошкольники – бициллин-5 – 750000 ЕД., бициллин-1 – 600000 ЕД.; школьники соответственно 1500000 ЕД и 1200000 ЕД. Патогенетическая терапия ОГН может быть представлена в следующем виде (табл. 1.50). Табл. 1.50. Патогенетическая терапия ОГН
Для улучшения почечного кровотока применяют антиагреганты (курантил, персантил), которые назначают на 3-4 недели 2-3 раза в день в суточной дозе 1,5-3,0 мг/кг/сут. Гепаринотерапия показана при: наличии признаков гиперкоагуляции; симптомов внутрипочечного (локального) внутрисосудистого свертывания крови (быстрое снижение функции почек при уменьшении содержания фибриногена и повышении содержания продуктов деградации фибрина в сыворотке крови); наличии ДВС-синдрома; выраженном отечном синдроме; выраженной гиперлипидемии. Методы проведения гепаринотерапии: парентеральное введение (подкожно, внутримышечно) методом электрофореза (300 ЕД/кг) и методом аэрозоля (500 ЕД/кг), 100-200 ЕД/кг суточная доза в 4 инъекции. Препарат следует отменять постепенно под контролем показателей коагулограммы. Никотиновая кислота активирует фибринолитическую систему крови, препятствует агрегации тромбоцитов, обладает сосудорасширяющим действием. Используют электрофорез 1% раствора никотиновой кислоты на область почек. Процедуры проводят ежедневно, число процедур 7-10. Эуфиллин увеличивает просвет сосудов почек, дает легкий мочегонный эффект, уменьшает общее периферическое сопротивление. Препарат назначают на 1-2 недели в порошках или таблетках 3 раза в день в суточной дозе: до 9 лет – 15-18 мг/(кг/сут); 9-12 лет – 10-12,5 мг/(кг/сут); старше 12 лет – 10 мг/(кг/сут); трентал, никошпан. Назначают витамины А, группы В, Е в возрастных дозах; мембраностабилизаторы - ксидифон, димефосфон, карсил. Мочегонные при ОПСГН используют редко. Диуретики показаны при массивных отеках, артериальной гипертензии, гипертонической энцефалопатии. С целью увеличения диуреза назначают фуросемид (лазикс) в дозе 1,5-2,0 мг/кг внутримышечно или внутривенно 1-2 раза в сутки, затем еще 3 дня препарат вводят через рот в 1 приём. Гипотензивные препараты показаны при уровне диастолического давления выше 95 мм рт. ст. и при гипертонической энцефалопатии. При высокой гипертензии препаратами выбора являются каптоприл (капотен). Каптоприл назначается в суточной дозе 0,3 мг/кг/сут. Доза может быть увеличена до 2,0 мг/кг/сут в течение 3-5 дней. Возможно внутривенное введение 2,4% раствора эуфиллина на физиологическом растворе вместе с лазиксом (1-4 мг/кг). Основа лечения артериальной гипертензии – диуретики и антагонисты кальция. При угрозе эклампсии внутримышечно применяют 1% раствор дибазола и 5% раствор папаверина (по 0,1 мг/кг/сут) и 1% раствор фуросемида (1,0-2,0 мг/кг). При эклампсии для получения быстрого гипотензивного эффекта вводят диазоксид внутривенно струйно как можно быстрее в дозе 2-5 мг/кг (максимальная доза 100 мг) или метилдофа внутривенно в дозе 5-10 мг/кг (введение метилдофа можно повторять через 20-60 минут). Для снятия судорог назначают 0,5% раствор седуксена (реланиума) в дозе 0,3-0,5 мг/кг внутримышечно или натрия оксибутирата в дозе 100-150 мг/кг, 10% кальция глюконат внутривенно. Лечение проводится на фоне оксигенотерапии. Гемодиализ при ОПСГН показан в случае отсутствия реакции на лазикс, нарастании мочевины > 20-24 ммоль/л, калия > 7 ммоль/л, фосфора > 2 ммоль/л, < натрия до 130 ммоль/л, рН крови > 7,25. Особое внимание необходимо уделить санации очагов инфекции. Тонзилэктомия проводится через 6 месяцев после начала ремиссии ОПСГН. При ОГН с изолированным мочевым синдромом основой лечения являются антибиотики пенициллинового ряда, макролиды в сочетании с антиагрегантами. При ОГН с нефритическим синдромом основой лечения являются антибиотики пенициллинового ряда, макролиды в сочетании с антиагрегантами и прямыми антикоагулянтами. Осложнения. При ОПСГН возможно развитие: ангиоспастической энцефалопатии, острой почечной недостаточности, острой сердечно-сосудистой недостаточности. Исходы. Выздоровление наступает в 85-90%. Летальный исход редко (<1%). В 10-15% случаем ОГН трансформируется в хронический гломерулонефрит. Прогноз ближайший и отдаленный при ОПСГН с нефритическим синдромом благоприятный. Вопросы к экзамену. Гломерулонефриты. Классификация. Острый гломерулонефрит. Этиология. Патогенез. Особенности клинической картины в зависимости от преобладающего синдрома. Диагностика. Дифференциальный диагноз. Лечение. Показания к иммуносупрессивной терапии. Исходы. Прогноз. ХРОНИЧЕСКИЕ ГЛОМЕРУЛОНЕФРИТЫ Хронический гломерулонефрит (ХГН) – группа гломерулопатий, различных по морфологическим, клиническим, иммунологическим проявлениям, имеющая разную этиологию, патогенез и исходы. ХГН могут являться следствием неизлеченного ОГН или иметь первично-хроническое течение заболевания, длящееся больше 1 года. Эпидемиология ХГН неуточнена. По данным Американских авторов среди пациентов с ХГН только 10-15% составляют больные с относительно своевременно диагностированным ХГН. Этиология. Инфекционные факторы развития ХГН: микробные возбудители (β -гемолитический стрептококк, стафилококк, возбудители туберкулеза и др.); вирусные: (вирусы гриппа, ЦМВ, гепатитов В и С, герпеса, Эпштейн-Барра, кори, краснухи). Механические и физические воздействия: травма, инсоляция, переохлаждение. Аллергические и токсические воздействия: аллергия (особенно пищевая), лекарственные факторы (препараты ртути, йода, золота, пенициллин, наркотики, сульфаниламиды), вакцинации. От 15 до 26,3% больных с ХГН имели в анамнезе ОГН. В последние годы установлена связь между определённым фенотипом HLA-системы и формированием ХГН. Патогенез. В патогенезе ХГН играют роль: генетическая предрасположенность; сочетание нескольких факторов риска; приобретенные дефекты иммунной системы. Провоцируют проявления клинических и параклинических признаков воспаления в почках повторные охлаждения, вакцинации, вирусные и бактериальные инфекции, гепатит В, β -гемолитический стрептококк, хронический сепсис, малярия и др. Чаще всего при ХГН развиваются изменения по III типу аллергической реакции с образованием циркулирующих иммунных комплексов (ИК), которые откладываются в клубочках. После образования ИК в реакцию вступает комплемент и некоторые его фракции. Депозиты ИК могут располагаться в различных отделах капиллярах клубочка. Отсюда формируются разные типы нефрита и морфологические изменения. В процессе удаления ЦИКов из организма образуется ряд медиаторов, способствующих фагоцитозу и их перевариванию. Если ЦИКов много развивается их повреждающее действие. ЦИКи повреждают ткань почки, активируют медиаторы воспаления – гуморальные (систему комплемента, коагуляцию, кинины, метаболиты арахидоновой кислоты) и клеточные (нейтрофилы, тромбоциты, моноциты, макрофаги, лимфоциты). Прогрессирование ХГН является следствием нарушенного взаимодействия между собственными клетками клубочка и клетками пришедшими в клубочек. Активированные моноциты и макрофаги выделяют биологически активные вещества, метаболиты О2, коллагеназу, которые повреждают ткани. Прогрессированиюгломерулонефритаспособствуют: иммунные механизмы, системная и внутрипочечная гипертензия, ишемия почки, протеинурия, гиперлипидемия, гиперкальциемия, гиперфосфатемия, высокобелковая диета. Воспалительная реакция в почках протекает с пролиферацией (гиперклеточность) и расширением мезангиального матрикса. Накопление гломерулярного матрикса при длительном течении ХГН сопровождается склерозированием и облитерацией клубочка. Склеротические изменения в интерстиции повышают постгломерулярное сопротивление кровотоку, уменьшают почечный кровоток, повышают внутриканальцевое гидростатическое давление и тем самым снижают почечную фильтрацию. Хемокины, эндотелин привлекают в интерстициальное пространство макрофаги и другие клетки воспаления, факторы фиброгенеза, что ведет к интерстициальному фиброзу.     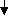 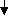      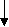 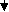    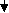   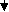   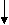   Рис. 1.22. Схема патогенеза ХГН | |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
