Методическое пособие по педиатрии ббк. Методическое пособие по педиатрии включает в себя материал, соответствующий требованиям Программы для студентов по Педиатрии
 Скачать 5.78 Mb. Скачать 5.78 Mb.
|
|
Лечение. Задачи лечения: эрадикация инфекции, восстановление слизистой оболочки желудка, нормализация функционального состояния клеток слизистой оболочки, ликвидация нарушений пищеварения и моторики, предупреждение прогрессирования заболевания, лечение сопутствующих поражений ЖКТ. Схема лечения. Обязательные мероприятия: эрадикация хеликобактера (при его наличии), подавление повышенной кислотности желудочного содержимого, коррекция болевого синдрома (при наличии). Вспомогательное лечение: диета, восстановление слизистой оболочки желудки и двенадцатиперстной кишки, прокинетики, ферменты, миоспазмолитики, коррекция вегетативных нарушений, прием минеральных вод, физиотерапия. Показания к госпитализации: впервые выявленная патология ЖКТ, сочетанный характер заболевания, выраженность болевого и диспептического синдромов, отсутствие эффекта от амбулаторного лечения, невозможность проведения обследования и лечения в амбулаторных условиях. Лечение ХГД с секреторной недостаточностью включает применение диеты в стадии обострения. Стол №1 назначается на 1-2 недели. Затем постепенно переходят к столу № 2 (сокогонный стол, который назначают на 2 месяца). Важно соблюдать регулярность питания, тщательность прожевывания пищи. Строгое соблюдение диеты не обязательно. Заместительная терапия включает натуральный желудочный сок, плантаглюцид в течение 3-4 недель, абомин в течение 3-4 недель, 1% раствор соляной кислоты с пепсином на протяжении 1 месяца, ферменты (прил. 1) в течение 3-4 недель. Для улучшения трофических и регенераторных процессов рекомендуют назначать: липоевую кислоту 0,5% раствор по 1-2 мл, пантотенат кальция по 2 мл 10-20% раствора, ККБ по 50 мг, рибофлавина мононуклеотида по 1мл 1% раствора курсами по 7 дней, витамин U 0,05г 2 раза в день на протяжении 7 дней. Фитотерапия включает сок подорожника, облепиховое масло, настои трав трилистника, тысячелистника, мяты, ромашки, курсами по 30-60 дней. В качестве средств симптоматической терапии при гастрите с повышенной кислотообразующей функцией показаны: антациды и адсорбенты (викалин, викаир, ротер, альмагель, фосфалюгель, маалокс, сукральфат). Курсы лечения этими препаратами от 2 до 6 недель. Антациды не рекомендуют применять совместно с другими препаратами (возможно нарушение их абсорбции и повреждение защитной оболочки). Антисекреторные средства: атропин (7-10 дней), платифиллин (2 недели), метацин (2 недели); блокаторы Н2-гистаминовых рецепторов (ранитидин, фамотидин, зантак, ранисан). Курс лечения этими препаратами составляет 4-6 недель. Во избежание синдрома отмены эти препараты необходимо отменять постепенно. Ингибиторы протонной помпы (омепразол, лансопразол, рабепразол и др.) при лечении ХГД назначают по 1 мг/кг. Основное показание для применения блокаторов Н2-гистаминовых рецепторов и ингибиторов протонной помпы – высокая кислотообразующая функция желудка. Омепразол не применяют вместе с другими антисекреторными препаратами из-за повышения риска возникновения инфекций пищеварительного тракта. При наличии симптомов, связанных с нарушением моторики желудка и/или повышенной чувствительности желудка к растяжению, чувстве быстрого насыщения, переполнения, вздутия и тяжести в эпигастральной области показаны прокинетики (метоклопрамид по 10 мг 3 раза в день за 20 минут до еды). Показаниями для применения прокинетиков (метоклопрамид, мотилиум) также являются: дуоденостаз, дуоденогастральный рефлюкс, гастростаз. В качестве цитопротекторов назначают: биогастрон, ликвиритон (3-4 недели), оксиферрискарбон (20-30 дней), сукральфат, облепиховое масло (30-40 дней), солкосерил. При болях показаны спазмолитики – Дюспаталин, папаверин, дротаверин, платифиллин, атропин, метацин. При выявлении изменений вегетативного статуса по ваготоническому типу применяют: беллатаминал, белласпон, в сочетании со стимуляторами ЦНС растительного происхождения (элеутерококк, женьшень, плоды лимонника). При выявлении симпатотонии назначают: валериану, триоксазин, феназепам, нозепам, диазепам. Минеральные воды (Ессентуки №4 и № 17, Арзни, Боржоми, Славяновская и др.) по 100-150 мл курсами по 30-40 дней, 2-3 курса в течение года. Физиолечение: при упорном болевом синдроме рекомендуют ультразвук (8-10 процедур) и гелий-неоновый лазер на эпигастрий (4-5 сеансов), КВЧ. В фазу стихания процесса используют: электросон (12-15 процедур), эндоназальный электрофорез с тиамином, электрофорез с новокаином, платифиллином, кальцием, цинком на область эпигастрия (курс 10-12 процедур). Начиная со 2-й недели обострения показаны: синусоидальные модулированные токи, ДМВ-терапия. В стадию стихания обострения назначают: аппликации озокерита, торфа, гальваногрязевые процедуры. Антихеликобактерная терапия. Показаниями к назначению антихеликобактерной терапии являются: язвенная болезнь желудка и язвенная болезнь двенадцатиперстной кишки независимо от фазы заболевания, НР-ассоциированный гастрит, атрофический гастрит, наличие инфицированных H. Pylori прямых родственников, а так же в некоторых случаях при наличии функциональной диспепсии (эффективность такого лечения пока не доказана). Схемы лечения НР при ХГД представлены в табл. 1.57. После эрадикационного лечения воспалительные изменения в слизистой оболочке исчезают в течение 2-6 месяцев. Эффективность эрадикационной терапии можно повысить добавлением в лечение энтеросорбентов (СУМС, альгисорб и др.), иммуномодуляторов (деринат, виферон и др.). В период проведения эрадикационной терапии на срок не менее 4 недель возможно назначить пробиотики (бифидумбактерин форте, линекс, хилак форте и др.). Табл. 1.59. Схемы лечения хеликобактерной инфекции (Формулярная система, выпуск IX, 2008)
* терапию первой линии проводят сразу после установления диагноза ЯБ независимо от периода болезни (обострение, ремиссия) и осложнений. Продолжительность курса лечения 7-14 дней (14-ти дневный курс более предпочтительнее). Профилактика. Рациональное питание, соблюдение требований гигиены, нормализация режима труда и отдыха, предупреждение обострений заболевания, своевременное лечение заболеваний желудочно-кишечного тракта. Вопросы к экзамену. Гастриты. Гастродуодениты. Хронический гастрит. Хронический гастродуоденит. Роль пилорического хеликобактера. Патогенез. Классификация. Клинические проявления. Диагностика. Функциональные методы исследования желудочной секреции (зондовые, беззондовые методы). Внутрижелудочная рН-метрия. Показания к рентгенологическому исследованию. Эзофагогастродуоденоскопия. Дифференциальная диагностика. Лечение. Особенности лечения гастрита хеликобактерной этиологии. Профилактика. ЯЗВЕННАЯ БОЛЕЗНЬ (ЯБ) - хроническое рецидивирующее заболевание, склонное к прогрессированию и вовлечению в процесс других органов пищеварения. ЯБ является полиэтиологическим заболеванием, в возникновении которого играют роль: Helicobacter pilori (НР), нарушение взаимоотношений между факторами агрессии и факторами защиты в желудке, наследственная предрасположенность. Установлена взаимосвязь между ЯБ и ХГД. Эпидемиология. Частота ЯБ составляет 1 случай на 600 детей. В последние годы отмечается как увеличение количества детей с ЯБ, так и «омоложение» заболевания. Инфицированность НР у детей 5-7 лет составляет 40-50%. Этиология. Нарушение нейрогуморальной функции желудка, дефекты питания, стрессы, отрицательные эмоции, наследственная предрасположенность, хеликобактерная инфекция. Патогенез. В основе патогенеза ЯБ лежит нарушение взаимоотношений между факторами агрессии и факторами защиты. Факторы агрессии: соляная кислота, пепсины, гистамин, желчные кислоты, дуоденогастральный рефлюкс. Факторы защиты: слизь, щелочи, регенераторная способность слизистой оболочки желудка, простагландины. Под влиянием нервно-психических нарушений, заболеваний системы пищеварения, эндокринных заболеваний, алиментарных факторов происходит сдвиг в сторону факторов агрессии, что приводит к повреждению слизистой оболочки. Важным моментом в патогенезе ЯБ является колонизация слизистой оболочки желудка Helicobacter pylori. Под влиянием Helicobacter pylori происходит запуск каскадных реакций цитокинового ряда IL-8 с модулированием хемотаксиса, хемокинеза, агрегацией и высвобождением ферментов из нейтрофилов, что усугубляет повреждение эпителия слизистой оболочки желудка. Влияние Helicobacter pylori приводит к замедлению миграции эпителия в случае образования дефекта, с последующей стимуляцией апоптоза. Это усиливает гибель клеток в краях язв и затрудняет их заживление. Снижение уровня эпидермального фактора роста при персистенции Helicobacter pylori вызывает задержку репарации, уменьшение синтеза простагландинов (PGE2), что приводит к нарушению микроциркуляции и трофики тканей.             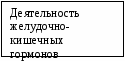       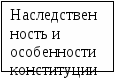                 Рис. 1.28. Схема патогенез ЯБ Классификация язвенной болезни (Мазурин А.В., 1984)*
* В диагнозе следует указывать результаты исследования на хеликобактер. Исследования:общий анализ крови и мочи, копрограмма, ФГДС, ЭКГ. По показаниям: протеинограмма, трансаминазы, щелочная фосфатаза, сывороточное железо, анализ кала на скрытую кровь, исследование на хеликобактер, анализ желудочного сока, рентгенография желудка, УЗИ органов брюшной полости, цитологическое исследование биоптата. Исследования амбулаторно, приказ МЗ РФ №241:ФГДС, общий анализ крови, измерение АД.По показаниям: УЗИ желчного пузыря и поджелудочной железы, контрастная рентгенография желудка и 12 перстной кишки, исследование кислотообразующей функции желудка, рН-метрия, кал на скрытую кровь, биопсия слизистой желудки и 12 перстной кишки, тромбоциты крови, исследования на НР. Анамнез, клиника. При сборе анамнеза необходимо обратить внимание на: рвоту (особенно «кофейной гущей»), вздутие живота, дегтеобразный стул, связь боли с приемом пищи, наличие ритмичности болей, голодные (ночные) боли, интенсивность болей, склонность к запорам. В анамнезе выявляют нарушение режима, питания, стрессы, заболевания желудка у близких родственников. Основным проявлениям ЯБ является болевой синдром, для которого характерны: выраженность болей, «язвенноподобный» ритм болей (голод – боль – прием пищи – облегчение болей), наличие ночных и голодных болей (для ЯБДПК). Выделяют ранние боли (появляются через 0,5-1 ч после еды и сохраняются в течение 1-2 часов). Характерны для язв тела желудка. Поздние боли возникают через 1,5-2 часа после еды. Эти боли постепенно усиливаются по мере продвижения желудочного содержимого в 12 п.к. (характерны для язв тела желудка). Голодные (ночные боли) возникают через 1,5-2 часа после еды, постепенно усиливаются по мере продвижения желудочного содержимого в 12 п.к., исчезают после очередного приема пищи. Характерны для язв 12 п.к. У детей боли не во всех случаях имеют описанные признаки. Для ЯБ характерны диспептические проявления: изжога (частый и ранний признак), отрыжка, тошнота, запоры. У многих детей с ЯБ выявляются симптомы вегетативной дисфункции: непереносимость закрытых помещений, чувство нехватки воздуха, нарушения сна, повышенная потливость и др. При объективном исследовании выявляется болезненность или в области эпигастрия, или в области проекции луковицы 12 п.к. (в зависимости от локализации язв). Для язвенной болезни характерно цикличное течение заболевания, сезонность обострений (весна и осень) Обострения чаще появляются после стрессов, нарушения питания, изменений погоды. Диагноз ЯЗ устанавливается на основании учета данных анамнеза, клинических проявлений и результатов инструментальных исследований. У детей самая частая локализация ЯБ у детей - луковица двенадцатиперстной кишки. Лабораторные исследования Общий анализ крови выявляет в некоторых случаях признаки постгеморрагической анемии. Анализ кала на скрытую кровь – положительная реакция при язвенном кровотечении. ФГДС. Диагноз ЯБ подтверждается выявлением при ФГДС язвенного дефекта. УЗИ – позволяет уточнить структурные изменения стенки желудка и прилегающих тканей. Рентгенологическое исследование имеет вспомогательное значение (уступает по чувствительности данным ФГДС). Внутрижелудочная рН-метрия часто выявляет повышенную или сохраненную кислотообразующую функцию желудка. Тесты для выявления НР (см. «хронический гастродуоденит»). Дифференциальный диагноз ЯБ необходимо проводить со стрессовыми язвами (психоэмоциональные и физические травмы, оперативные вмешательства, шок, обморожение, тяжелое течение инфекционных заболеваний и т.д.). Лекарственные язвы развиваются при применении кортикостероидов, НПВС, резерпина, кофеина, цитостатиков и др. Вторичные симптоматические язвы возможны при: циррозе печени, хроническом гепатите, хроническом панкреатите, гиперпаратиреозе. Дифференциальный диагноз также необходимо проводить с ХГД, функциональной диспепсией. Табл. 1.60. Дифференциальный диагноз язвенной болезни и ХГД
| ||||||||||||||||||||||||||||||||
