Методическое пособие по педиатрии ббк. Методическое пособие по педиатрии включает в себя материал, соответствующий требованиям Программы для студентов по Педиатрии
 Скачать 5.78 Mb. Скачать 5.78 Mb.
|
|
Дифференциальный диагноз ЖКБ проводится с язвенной болезнью 12 п.к., хроническим гастродуоденитом, хроническим панкреатитом, хроническим холециститом. Следует иметь в виду, что похожую на конкременты ультразвуковую картину могут давать дефекты заполнения желчного пузыря, особенности складчатости желчного пузыря, наличие сладжа, артефакты, связанные с дыхательными движениями. В сомнительных случаях следует повторить исследование. При выявлении камней в желчном пузыре необходимо проведение дополнительных исследований для исключения: гемолитических анемий, мальабсорбции, гепатитов; исключить длительное применение фуросемида. Необходимо выполнить обследование на гельминты. Лечение. Задачи лечения: создание условий для уменьшения воспалительного процесса, улучшения оттока желчи, уменьшения склонности к дальнейшему камнеобразованию. Схема лечения. Обязательные мероприятия: режим, диета, препараты желчных кислот, улучшение оттока желчи, хирургическое лечение (при наличии показаний). Вспомогательное лечение: использование гепатопротекторов, хирургическое лечение, литотрипсия. Диета - стол № 5. Показано употребление большого количества растительной клетчатки, витамина С, уменьшение количества белка и жиров. Пищу рекомендуют принимать небольшими порциями 5-6 раз в день. Показания для госпитализации – обострение ЖКБ. Режим: (см. «Хронический холецистит»). Лечение зависит от формы заболевания и степени операционного риска. Лечению подлежат больные с выраженной клинической симптоматикой. При бессимптомном течении ЖКБ показано только диспансерное наблюдение. У большей части больных при наличии хронической рецидивирующей формы ЖКБ приступ удается купировать консервативными методами лечения. Для улучшения оттока желчи используют: парафиновые и озокеритовые аппликации, индуктотермию на область печени, электрофорез магния и спазмолитиков. При длительном использовании медикаментов показаны гепатопротекторы: гепабене, хофитол, эссенциале. Пероральное растворение камней применяется только тогда, когда соблюдаются нижеперечисленные правила: 1) ранняя стадия заболевания, 2) размеры конкрементов не более 10 мм, 3) сохранение сократительной способности желчного пузыря, 4) неосложненное течение ЖКБ. Противопоказаниями для применения консервативной терапии являются: 1) наличие острого и хронического холецистита, 2) желчная колика, 3) отключенный желчный пузырь, 4) ожирение ІІІ степени, 5) хронический гепатит и цирроз печени, 6) хроническая диарея, 7) холедохолитиаз. При тяжелом течении ЖКБ литолитическая терапия проводится в тех случаях, когда неблагоприятный риск оперативного вмешательства выше риска летального исхода ЖКБ. Медикаментозное растворение камней эффективно только при наличии ренгенонегативных (холестериновых) камней. С этой целью применяют урсодил (урзофалк) длительно (на протяжении до 2-х лет). Хенофалк принимают на протяжении 1 года и более. Этот метод эффективен только у 25% больных. При наличии билиарного сладжа эффективность лечения до 70%. Существует несколько схем приема препаратов. Успешный литолиз не гарантирует от рецидивов камнеобразования. Эффективность лечения оценивается в первые 3 месяца каждые 4 недели по данным УЗИ и биохимического исследования, а затем 1 раз в 6 месяцев. Лечение печеночной колики: тепловые процедуры (грелки на поясничную область или живот, горячие ванны). С целью купирования болей назначают спазмолитики: мебеверин, но-шпа, пинаверия бромид на протяжении 2-4 недель. Противопоказания к назначению консервативного лечения: осложненное течение ЖКБ, отключенный желчный пузырь, ожирение III степени, хронические гепатиты и циррозы, хроническая диарея. Хирургическое лечение ЖКБ проводится с учетом возраста ребенка, величины и места расположения камней, длительности заболевания, особенностей клиники. Плановое оперативное вмешательство показано в возрасте от 3 до 12 лет при наличии диспептической формы ЖКБ и желчной колики. В возрасте 12-15 лет хирургическое вмешательство проводят только по экстренным показаниям. В настоящее время получили широкое распространение эндоскопические операции. Продолжают выполняться и открытые операции - холецистомия, холецистэктомия, холедохолитотомия. В последние годы предложены альтернативные методы лечения ЖКБ: 1) прямое контактное растворение камней метил-(тред)-бутиловым эфиром. Широкому распространению метода препятствует большое число осложнений, частые рецидивы, необходимость наличия опыта у врача. Продолжает накапливаться материал по возможности применения при ЖКБ экстракорпоральной литотрипсии (дробление камней ударной волной). Осложнения ЖКБ: деструктивный холецистит, холангит, механическая желтуха, вторичный билиарный цирроз печени, острый панкреатит, стриктура большого дуоденального сосочка, билиарная непроходимость кишечника, абсцесс печени, отключенный желчный пузырь и т. д. Течение и прогноз. Радикальная операция при ЖКБ обеспечивает полное или почти полное выздоровление. При проведении органосберегающих операций процент рецидивов ЖКБ достаточно высок. Если оперативное вмешательство проведено в период ремиссии, то риск летального исхода составляет около 2%. При ранней диагностике ЖКБ и проведении адекватного лечения прогноз благоприятный. Профилактика. Литогенность желчи значительно повышается при погрешностях в диете; дефиците в рационе витамина С; уменьшению экскреции холестерина в желчь способствует дозированная ходьба. Малоподвижный образ жизни способствует камнеобразованию. Наиболее эффективны для профилактики рецидива ЖКБ урсофальк, хенофалк. Лучшая профилактика осложнения ЖКБ - своевременное оперативное лечение. Для профилактики рецидивов камнеобразования используют: прием достаточного количества жидкости, дробное (не менее 4 раз) питание, снижение массы тела, профилактический прием урсодеоксихолевой кислоты, коррекцию дискинезий желчной системы.  Вопросы к экзамену. Желчнокаменная болезнь. Патогенез. Факторы, способствующие появлению камней. Клиническая картина. Диагностика. Значение рентгенологического и ультразвукового исследования в диагностике холелитиаза. Дифференциальный диагноз. Течение. Лечение. Неотложная терапия при желчнокаменной колике. Показания к хирургическому лечению. Исходы. Профилактика. ХРОНИЧЕСКИЙ ГАСТРОДУОДЕНИТ (ХГД) – хроническое воспалительное заболевание преимущественно антрального отдела желудка и 12 п.к., сопровождающееся нарушением регенерации слизистой оболочки желудка, расстройствами пищеварения и моторики. Хронический гастрит – хроническое рецидивирующее очаговое или диффузное воспаление слизистой (подслизистой) оболочки желудка с нарушением процессов регенерации, склонностью к прогрессированию, развитию атрофии и секреторной недостаточности, сопровождающееся нарушениями пищеварения и обмена веществ. Эпидемиология. ХГД самая частая патология органов пищеварения и составляет 80% от всех заболеваний желудочно-кишечного тракта. Частота ХГД (гастрита) у школьников составляет 4-20%. Хронический гастрит, как и дуоденит в изолированном виде встречается редко – у 10-15% детей. Факторы риска ХГД: раннее искусственное вскармливание, неполноценное по составу и нерегулярное питание, злоупотребление острой или горячей пищей, плохое пережевывание пищи, наследственная предрасположенность. Этиология. Причины вызывающие ХГД: инфекции (хеликобактерии), нарушения питания, заболевания других органов системы пищеварения, эндокринная патология. Выделяют экзогенные и эндогенные этиологические факторы ХГД. К экзогенным факторам относят: нарушение питания, длительный прием медикаментов, инфекции (хеликобактерии). Хеликобактерная инфекция (НР) принимает участие в развитии ХГД в более чем в 70% случаев. НР при поверхностных поражениях слизистой оболочки желудка и 12 п.к. выявляется у 30-80% детей, а при эрозивно-язвенных процессах - у 90-100%. К эндогенным факторам причисляют: заболевания других органов системы пищеварения, эндокринную патологию, нарушения ЦНС, заболевания обмена веществ. На долю аутоиммунного гастрита приходится 40% всех случаев заболеваний у детей. Патогенез ХГД предусматривает воздействие алиментарного, кислотно-пептического, аллергического, аутоиммунного и наследственных факторов. Перечисленные факторы, оказывая повреждающее воздействие на слизистую оболочку желудка, подготавливают условия для присоединения НР – основного этиологического момента в развитии ХГД. НР обладает уникальной способностью проникать через защитные барьеры слизистой оболочки путем продуцирования уреазы. Вокруг бактерий создается защитная щелочная оболочка, в результате чего НР проникают в крипты и железы слизистой оболочки желудка. Считают, что НР не только вызывает классический антральный гастрит, но и запускает аутоиммунные механизмы патогенеза гастрита. НР вызывает следующую цепочку патологических изменений в слизистой оболочке: воспаление → атрофия → дисплазия → MALT-лимфома (мальтома) или рак. Помимо аутоиммунных механизмов в развитии ХГД принимают участие и другие компоненты иммунной системы. Происходит увеличение синтеза некоторых антител, активация Т-лимфоцитов, продукция γ- интерферона, цитокинов, белков теплового шока и др. Результатом развившегося воспалительного процесса является нарушение секрето- и кислотообразования, выработки слизи, повреждение эпителия, микроциркуляторные расстройства.       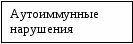    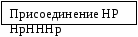        Рис. 1.27. Схема патогенеза ХГД Классификация хронического гастрита, дуоденита, гастродуоденита у детей (2001г)
дуоденит (бульбит, постбульбарный пандуоденит); гастродуоденит.
По характеру эндоскопической картины: а) эритематозный/ экссудативный, б) нодулярный, в) с эрозиями (с плоскими или приподнятыми эрозиями), г) геморрагический, д) с атрофией, е) смешанный.
Морфологически: Степени тяжести: норма (0), слабая (1+), средняя (2+), сильная (3+). * Исследование кислотообразующей функции желудка потеряло былое диагностическое значение. Классификация хронического гастрита (Сидней, 1990) . Морфологический.
а) эритематозный (поверхностный), эрозивный, геморрагический; б) атрофический (умеренный, выраженный);
а) воспаление с эрозиями, кровоизлияниями; б) атрофический (умеренный, выраженный); в) нарушение клеточного образования – метаплазия эпителия. . Этиологический: 1. Связанный с желудочным хеликобактером (тип В); 2. Аутоиммунный (тип А); 3. Реактивный (тип С) *. . Топографический: антральный; фундальный; пангастрит. V. Активность: отсутствует; умеренная; выраженная. * Под гастритом С понимают рефлюкс дуоденального содержимого. Иногда выделяют смешанный тип гастрита - присоединение аутоиммунных поражений к бактериальному гастриту. Исследования: общий анализ крови и мочи, протеинограмма, билирубин крови, амилаза мочи, ФГДС, УЗИ органов брюшной полости. По показаниям: анализ кала на скрытую кровь, исследования на хеликобактер, анализ желудочного сока, ЭКГ, рентгенография желудка, гистология и цитология биоптата. Исследования амбулаторно, приказ МЗ РФ № 248:измерение АД, ФГДС, общий анализ крови, исследование на НР. По показаниям: биопсия слизистой желудка и 12 перстной кишки, кал на скрытую кровь, рентгеноскопия желудка и 12 перстной кишки, рН-метрия, УЗИ желчного пузыря и поджелудочной железы. Анамнез, клиника. При сборе анамнеза необходимо обратить внимание на: характер болей, их локализацию, связь с приемом пищи, временем суток; наличие и характер диспептических проявлений. ПроявленияХГД состоят из болевого, диспептического, астеновегетативного синдромов. Боли при ХГД могут быть постоянными или периодическими. Боли локализуются в эпигастральной или пилородуоденальной области. В некоторых случаях боли возникают ночью или натощак, уменьшаются после приема пищи или антисекреторных препаратов. Боли в животе или слабые или средней интенсивности, чаще связаны с приемом пищи. Диспептические проявления при ХГД представлены: тошнотой, изжогой, тяжестью в эпигастрии, отрыжкой, изжогой, неприятным вкусом во рту, урчанием, переливанием жидкости в животе, метеоризмом, запорами или неустойчивым стулом. Многие дети с ХГД предъявляют жалобы вегетативного характера: головные боли, повышенную потливость, тахикардию, одышку, нарушение аппетита, и др. Характер вегетативных проявлений зависит от типа вегетативных нарушений. При объективном обследовании выявляют: боли в эпигастральной области, положительный симптом Менделя, наличие сопутствующих проявлений патологии желудочно-кишечного тракта и вегетативной нервной системы. У детей с ХГД имеет место бледность кожных покровов, повышенная потливость, сухость и обложенность языка белым налетом. Диагноз ХГД клинико-инструментальный. Клинические проявления ХГД при постановке диагноза имеют ориентировочное значение. Лабораторные исследования Изменения банальных лабораторных показателей не характерны при ХГД. ФГДС позволяет определить степень гиперплазии или атрофии слизистой оболочки, обнаружить воспалительные изменения (отек, гиперемия, повышение продукции слизи и жидкости, различные варианты рефлюксов), уточнить фазу заболевания, эффективность лечения. Основной метод диагностики ХГД - прижизненная гастробиопсия, которая помогает установить форму заболевания (поверхностный ГД, с поражением желез без атрофии или с атрофией, степень и тяжесть процесса, его динамику, выявить этиологию заболевания). Исследование функционального состояния желудка с помощью фракционного исследования желудочного содержимого, внутрижелудочной рН-метрии позволяет судить о кислотообразующей и кислотонейтрализующей функциях желудка. Диагностическая ценность методов исследования НР. Выделение культуры НР – чувствительность метода 33-97%, специфичность – 100%. Гистологический метод – чувствительность – 86-99%, специфичность – 86-100%. Обнаружение НР в слюне (метод ИФА) - чувствительность – 66%, специфичность – 98%. Уреазный тест - чувствительность – 65%, специфичность – 75-100%. Подходы к определению степени тяжести ХГД. Для этой цели используют только морфологические критерии. 1. Воспаление - количество воспалительных клеток в слизистой оболочке желудка. 2. Атрофия – утрата клеточных желез (вне зависимости от выраженности воспаление). 3. Кишечная метаплазия – не всегда признак предракового состояния. 4. Активность воспаления – степень нейтрофильной инфильтрации собственной пластинки и межэпителиальных пространств слизистой оболочки желудка. 5. Степень обсемененности НР в гистопрепарате при его окраске по Граму или Гимзе. Дифференциальный диагноз ХГД проводят с: функциональной диспепсией, эзофагитами, язвенной болезнью, холепатиями, панкреатитами. Основой дифференциальной диагностики являются дополнительные исследования. При наличии клинических проявлений, указывающих на заболевание желудка (боли, чувство переполнения в подложечной области, тошноту, и т.д.) и при отсутствии признаков органических заболеваний (по данным ФГДС, биопсии) устанавливается диагноз функциональной диспепсии. См. также табл. 1.45. |
