неспецифические воспалительные заболевания. 09 Неспецифические воспалительные заболевания мочеполовой систем. Неспецифические воспалительные заболевания мочеполовой системы пиелонефрит пиелонефрит
 Скачать 409 Kb. Скачать 409 Kb.
|
|
9.1.4. Пионефроз Пионефроз, или гнойная почка - это конечная стадия обструктивного хронического пиелонефрита (инфицированного гидронефроза). Этиология и патогенез. Вследствие гнойно-деструктивного процесса ткань почки полностью расплавляется, орган состоит из очагов гнойного детрита, полостей, заполненных мочой, и участков распадающейся паренхимы. Воспалительный процесс, как правило, переходит и на окружающую жировую клетчатку. Симптоматика и клиническое течение. Пионефроз проявляется тупыми ноющими болями в поясничной области. Они могут значительно усиливаться во время обострения воспалительного процесса. Увеличенная в размерах почка прощупывается через переднюю брюшную стенку. Если мочеточник полностью окклюзирован, говорят о закрытом пионефрозе. Течение заболевания приобретает тяжелый септический характер: у пациента наблюдается гектическая температура тела, озноб, признаки интоксикации - бледность, слабость, потливость. При открытом пионефрозе проходимость мочеточника частично сохранена, что обеспечивает дренирование гнойного содержимого. В таких случаях течение пионефроза менее тяжелое. При двустороннем процессе быстро развивается и прогрессирует хроническая почечная недостаточность. Диагностика. В лабораторных анализах присутствуют характерные воспалительные изменения. В анализе крови наблюдаются выраженный лейкоцитоз со сдвигом лейкоцитарной формулы влево, повышение СОЭ. У больных с открытым пионефрозом моча гнойная, мутная, с большим количеством хлопьев и осадка. При закрытом пионефрозе на фоне тяжелой септической картины изменения в моче могут отсутствовать. 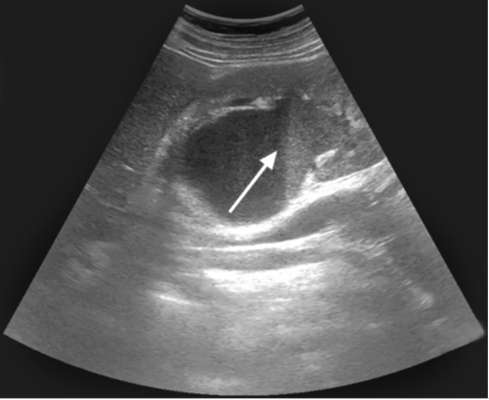 Рис. 9.1. Сонограмма. Пионефроз: определяется уровень гнойной мочи в расширенной полостной системе почки (стрелка) При цистоскопии наблюдается выделение гноя из устья пораженного мочеточника. УЗИ позволяет выявить значительно увеличенную в размерах почку с истончением паренхимы. Характерны резкое расширение и деформация полостной системы органа, наличие в просвете неоднородной взвеси, детрита, конкрементов (рис. 9.1). На обзорной рентгенограмме могут определяться тени конкрементов в проекции мочевых путей, увеличенная в размерах почка. На экскреторных урограммах выделение контрастного вещества больной почкой резко замедленно или, чаще, отсутствует. КТ выявляет значительно увеличенную почку, паренхима которой истончена или представляет собой рубцовую пиогенную капсулу. Полостная система почки расширена, деформирована и представляет собой единую разделенную перегородками полость, содержащую жидкость неоднородного состава (рис. 9.2). 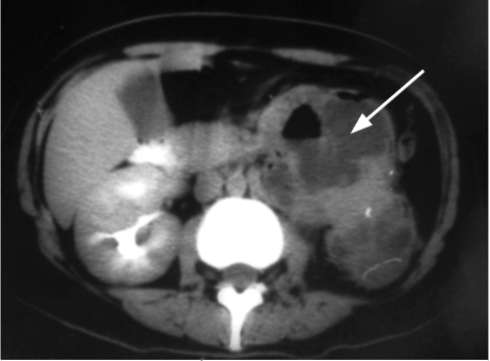 Рис. 9.2. КТ с контрастированием, аксиальная проекция. Определяется левосторонний пионефроз больших размеров (стрелка) Дифференциальную диагностику пионефроза проводят с нагноившейся кистой, туберкулезом и опухолью почки. Лечение пионефроза исключительно оперативное и заключается в зависимости от уровня обструкции мочеточника в нефрэктомии или нефруретерэктомии. Прогноз при одностороннем пионефрозе и своевременном оперативном лечении благоприятный. После операции больной должен находиться под диспансерным наблюдением врача-уролога. 9.2. ПАРАНЕФРИТ Паранефрит - инфекционно-воспалительный процесс в околопочечной жировой клетчатке. Эпидемиология. Паранефрит встречается относительно редко. Наиболее частым фактором риска развития паранефрита являются МКБ с обструкцией мочевых путей и гнойные формы пиелонефрита (рис. 59, см. цв. вклейку). У лиц, страдающих паранефритом, мочевые камни обнаруживаются в 20-60 % случаев. К другим факторам риска относят врожденные и приобретенные аномалии мочевой системы, перенесенные операции и травмы мочевых путей, а также сахарный диабет. Этиология и патогенез. Паранефрит вызывается стафилококком, кишечной палочкой, протеем, синегнойной палочкой, клебсиеллой и другими видами микроорганизмов. Различают первичный и вторичный паранефрит. Первичный возникает в результате инфицирования паранефральной клетчатки гематогенным путем из отдаленных очагов гнойного воспаления в организме (панариций, фурункул, остеомиелит, пульпит, ангина и др.). Его развитию способствуют травма поясничной области, переохлаждение и другие экзогенные факторы. Вторичный паранефрит встречается в 80 % случаев. Он развивается как осложнение гнойно-воспалительного процесса в почке: в одних случаях при непосредственном распространении гноя из очага воспаления (карбункул почки, абсцесс, пионефроз) на паранефральную клетчатку, в других (при пиелонефрите) - по лимфатическим путям и гематогенно. Классификация. В зависимости от локализации гнойно-воспалительного очага в паранефральной клетчатке выделяют передний, задний, верхний, нижний и тотальный паранефрит. Чаще всего наблюдается задний паранефрит вследствие большего развития жировой клетчатки по задней поверхности почки. Поражение может быть односторонним или двусторонним. Воспалительный процесс развивается быстро, поскольку околопочечная клетчатка является благоприятной средой для развития инфекции. По характеру воспалительного процесса различают острый и хронический паранефрит. Острый паранефрит проходит вначале стадию экссудативного воспаления, которое может подвергнуться обратному развитию или перейти в гнойную форму. Если гнойный процесс в паранефральной клетчатке имеет тенденцию к распространению, обычно расплавляются межфасциальные перегородки и гной устремляется в места поясничной области, имеющие наименьшее сопротивление. При дальнейшем развитии процесса он выходит за пределы паранефральной клетчатки, образуя флегмону забрюшинного пространства. Последняя может прорваться в кишку, брюшную или плевральную полости, в мочевой пузырь или под кожу паховой области, распространяясь по поясничной мышце, а через запирательное отверстие - на внутреннюю поверхность бедра. В последние годы в связи с широким применением антибиотиков паранефрит, особенно его распространенные гнойные формы, встречается гораздо реже. Хронический паранефрит чаще всего возникает как осложнение хронического калькулезного пиелонефрита либо как исход острого паранефрита. Он нередко является следствием оперативных вмешательств на почке (в результате попадания мочи в паранефральную клетчатку), травматических повреждений почки с развитием урогематомы. Хронический паранефрит протекает по типу продуктивного воспаления с замещением паранефральной клетчатки соединительной тканью («панцирный» паранефрит) или фиброзно-липоматозной тканью. Почка оказывается замурованной в инфильтрате деревянистой плотности и значительной толщины, что сильно затрудняет оперативное вмешательство. Симптоматика и клиническое течение. Острый паранефрит в начальной стадии заболевания не имеет характерных симптомов и начинается с повышения температуры тела до 39-40 °С, озноба, недомогания. Лишь через трое-четверо суток и более появляются локальные признаки в виде болей в поясничной области различной интенсивности, болезненности при пальпации в костовертебральном углу с соответствующей стороны. Несколько позже обнаруживают искривление поясничного отдела позвоночника за счет защитного сокращения m. psoas, характерное положение больного с приведенным к животу бедром и резкую болезненность при его разгибании за счет вовлечения в процесс поясничной мышцы. Обращают внимание на пастозность кожи, местную гиперемию, более высокий лейкоцитоз крови, взятой из поясничной области на стороне заболевания. Получение гноя при пункции паранефральной клетчатки служит убедительным подтверждением гнойного паранефрита, однако отрицательный результат исследования не исключает его. Иногда паранефрит может имитировать аппендицит, абсцесс поддиафрагмального пространства, пневмонию. Диагностика. Анализ крови обнаруживает нейтрофильный лейкоцитоз со сдвигом формулы влево. Иногда при стертых формах паранефрита диагностическую ценность имеет подсчет лейкоцитов в крови, взятой из трех точек (из пальца, поясничной области справа и слева). Моча при первичном паранефрите не изменена; при вторичном в ней обнаруживаются изменения, характерные для вызвавшего его почечного заболевания (как правило, пиурия). Существенную помощь в распознавании острого паранефрита оказывают рентгенологические методы исследования. При рентгеноскопии грудной клетки при верхних паранефритах выявляется понижение подвижности соответствующего купола диафрагмы, а нередко и выпот в плевральной полости. На обзорной рентгенограмме мочевыводящих путей определяется сколиоз позвоночника в здоровую сторону. Контуры m. psoas с пораженной стороны сглажены или отсутствуют, тогда как со здоровой стороны они хорошо заметны. Экскреторная урография, произведенная на вдохе и выдохе, позволяет выявить отсутствие или резкое ограничение подвижности пораженной почки. Ультразвуковое сканирование при остром гнойном паранефрите отчетливо визуализирует очаг гнойного расплавления жировой клетчатки, а при хроническом - ее неоднородную эхоструктуру (рис. 9.3). 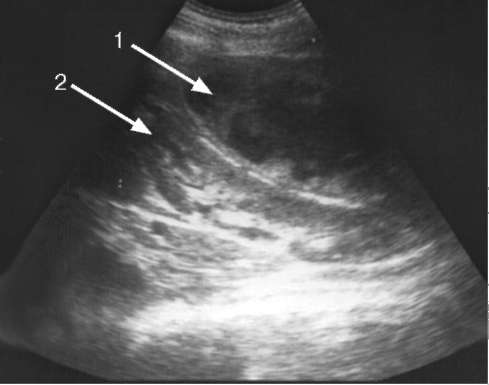 Рис. 9.3. Сонограмма: 1 - паранефрит; 2 – почка Более точные сведения могут быть получены при использовании МРТ или мультиспиральной КТ. Хронический паранефрит диагностируется с помощью тех же методов, что и острая форма, но обнаружить его значительно сложнее. Поэтому длительное время заболевание может оставаться нераспознанным. Дифференциальная диагностика. Проводится с натечным гнойником при туберкулезе позвоночника, когда при обзорной рентгенографии обнаруживается деструкция одного или нескольких позвонков при отсутствии температурной реакции. Плотное, бугристое опухолевидное образование, пальпируемое в поясничной области при хроническом паранефрите, следует дифференцировать с дистопией, опухолью почки, гидронефрозом и др. Лечение. В ранней стадии острого паранефрита применение антибактериальной (фторхинолоны, цефалоспорины, защищенные пенициллины) и дезинтоксикационной терапии позволяет добиться выздоровления у большинства больных без хирургического вмешательства. Обязательно производят санацию других очагов инфекции и назначают препараты для повышения иммунной защиты организма. Гнойные формы заболевания являются показанием к экстренной операции. При изолированном абсцессе забрюшинной клетчатки возможна его пункция с эвакуацией содержимого и дренированием. Люмботомия с санацией забрюшинного пространства показана при более распространенном процессе, в том числе и для выполнения операции на почке по поводу вызвавшего паранефрит заболевания. Лечение хронического паранефрита включает назначение антибиотиков в сочетании с физиотерапевтическими процедурами, общеукрепляющими средствами и рассасывающей терапией. Прогноз благоприятный при своевременном и адекватном лечении заболевания. При хроническом паранефрите прогноз во многом определяется характером основного заболевания. 9.3. УРОСЕПСИС Уросепсис представляет собой самое грозное осложнение воспалительных заболеваний мочеполовой системы и характеризуется генерализацией инфекции с развитием септикопиемии, бактериемического шока и высоким риском летального исхода. Уросепсис может быть следствием острого пиелонефрита, эпидидимита, гнойного простатита. Этиология и патогенез. Механизм развития уросепсиса в первую очередь связан с наличием обструкции мочевых путей. В результате происходит повышение внутрилоханочного давления с развитием лоханочно-почечных рефлюксов и проникновением вирулентных микроорганизмов в кровеносные сосуды. Попадание мочевой инфекции в ток крови возможно также при грубой, травматичной катетеризации мочевого пузыря, при инструментальных исследованиях (уретроцистоскопия), при проведении ретроградной уретеропиелографии, эндоскопических оперативных вмешательств. Классификация. Выделяют следующие клинические формы уросепсиса: острая, подострая, хроническая и бактериемический (эндотоксический) шок. Симптоматика и клиническое течение уросепсиса соответствуют тому или иному воспалительному заболеванию, которое привело к развитию уросепсиса. Как правило, это высокая температура тела, потрясающие ознобы, слабость, головная боль и другие признаки интоксикации. Кожные покровы бледные, могут иметь место петехиальные геморрагические высыпания. Возможна спутанность сознания. При исследовании крови определяется лейкоцитоз с выраженным сдвигом формулы влево, повышение СОЭ. Моча гнойная. Обязательно бактериологическое исследование крови, которое подтверждает диагноз. Самым частым клиническим проявлением уросепсиса является бактериемический шок. Механизм его развития обусловлен выбросом в кровоток большого количества бактерий из очага мочевой инфекции. Образующиеся в результате их распада эндотоксины воздействуют на сосудистую стенку, значительно увеличивая просвет сосудистого русла и нарушая микроциркуляцию в органах и тканях. Различают следующие стадии бактериемического шока: ранняя, стадия клинических проявлений и терминальная. Для ранней стадии характерен резкий и внезапный подъем температуры тела до высоких цифр, озноб, уменьшение количества мочи. У пациентов отмечаются снижение артериального давления, тахикардия, холодный пот. Далее состояние больного усугубляется: появляются заторможенность, нарушение сознания. В этой стадии наблюдается некоторое снижение температуры тела. В третьей стадии в организме развиваются необратимые изменения. Диагностика. Обследование больных уросепсисом начинают с выявления вызвавшего его урологического заболевания. УЗИ, экскреторная урография и КТ являются наиболее информативными методами диагностики гнойно-воспалительных заболеваний мочеполовых органов. Окончательный диагноз сепсиса устанавливают после трехкратного бактериологического посева крови и исследования крови на прокальцитонин. Лечение заключается в проведении неотложных реанимационных мероприятий с последующим экстренным оперативным вмешательством. В зависимости от тяжести состояния может быть выполнена чрескожная пункционная или открытая нефростомия или нефрэктомия. Прогноз и профилактика. Прогноз при адекватном лечении и диспансерном наблюдении благоприятный. Меры профилактики уросепсиса заключаются в своевременном и тщательном лечении больных с острыми воспалительными заболеваниями мочеполовых органов, своевременном устранении причин, препятствующих нормальному оттоку мочи из почки, санации хронических очагов инфекции. 9.4. ЗАБРЮШИННЫЙ ФИБРОЗ (БОЛЕЗНЬ ОРМОНДА) Впервые ретроперитонеальный, или забрюшинный, фиброз был описан в 1948 году Ормондом. Почти всегда заболевание носит двусторонний характер. Прогрессирующий рубцовый фиброз забрюшинной клетчатки приводит к сдавливанию мочеточников на любом участке от пиелоуретерального сегмента до промонториума. Наиболее частая локализация ретроперитонеального фиброза - уровень IV и V поясничного позвонков. Иногда в воспалительный процесс вовлекаются нижняя полая вена и аорта. Этиология и патогенез. Болезнь Ормонда - неспецифический воспалительный процесс в забрюшинной клетчатке с образованием плотной фиброзной ткани. Причины развития этой болезни еще не до конца изучены. Существует несколько теорий ее развития. Согласно воспалительной теории, самостоятельного поражения забрюшинной клетчатки не бывает и ретроперитонеальный фиброз возникает вторично, вследствие перехода инфекционно-воспалительного процесса из почечной паренхимы (пиелонефрит) или околопочечной клетчатки (паранефрит), женских половых органов (кольпит, эндометрит), желудочно-кишечного тракта (панкреатит, холецистит, колит). В соответствии с травматической теорией пусковым механизмом развития болезни Ормонда является травматическое повреждение органов забрюшинного пространства. Иммуноаллергическая теория подразумевает, что неспецифическое воспаление в забрюшинной клетчатке с образованием плотной фиброзной ткани возникает в результате аутоиммунной реакции. Патологическая анатомия. Различают три фазы неспецифического воспаления забрюшинной клетчатки. Для первой характерна эозинофильная, лимфоцитарная и гистиоцитарная инфильтрация тканей. Во второй фазе образуются соединительнотканные фиброзные изменения с постепенным коллагенозом. Склероз и сморщивание забрюшинной клетчатки с образованием плотной фиброзной ткани наблюдаются в третьей фазе болезни Ормонда. Симптоматика и клиническое течение. Пациенты жалуются на тупые, ноющие боли в поясничной области, в соответствующем фланге живота. Клиническая картина характерна для гидронефроза. В 80 % случаев имеет место артериальная гипертензия. При прогрессировании двустороннего гидронефроза в результате обструкции мочеточников развивается хроническая почечная недостаточность. Диагностика. Обследование включает общие анализы крови, мочи, определение биохимических показателей (мочевины, креатинина, электролитов). Выполняют УЗИ, обзорную и экскреторную урографию, КТ и МРТ. При помощи этих исследований можно выявить признаки фиброза забрюшинной клетчатки и гидроуретеронефроз. Характерна двусторонняя обструкция мочеточников на уровне их перекреста с подвздошными сосудами, выше которого они расширены, а ниже не изменены. Динамическая и статическая сцинтиграфия почек используется для определения их функционального состояния. Дифференциальный диагноз болезни Ормонда осуществляют с гидроуретеронефрозом, забрюшинными неорганными образованиями и хроническим паранефритом. Лечение. В ранних стадиях проводится лечение глюкокортикостероидами и другими препаратами, способствующими профилактике или рассасыванию рубцовых тканей. Назначается антибактериальная терапия. Оперативное лечение показано при выраженном развитии фиброзной ткани и образовании гидроуретеронефроза. Может быть выполнен уретеролиз, резекция мочеточника с уретероуретероанастомозом, изоляция мочеточников от рубцовых тканей забрюшинной клетчатки путем их перемещения в брюшную полость. При протяженных стриктурах - замещение мочеточника сегментом тонкой кишки или эндопротезирование. Прогноз благоприятный при своевременном лечении и неблагоприятный при выявлении заболевания на стадии двусторонней гидронефротической трансформации и хронической почечной недостаточности. |
