03 Одонтогенные абсцессы и флегмоны различной локализации. Одонтогенные абсцессы и флегмоны различной локализации
 Скачать 1.51 Mb. Скачать 1.51 Mb.
|
|
Первый подход — направленная коррекция иммунного ответа и воспалительной реакции в сторону их ослабления, что необходимо делать при гиперэргическом варианте реакции организма на инфекционно-воспалительный очаг путем проведения гипосенсибилизирующей терапии. С этой целью назначают: анальгетики-антипиретики (антипирин, амидопирин, анальгин, фенацетин, парацетамол), салицилаты (аспирин), производные фенилпропионовой, фенилуксусной кислоты (ибупрофен, индометацин), антигистаминные препараты (димедрол, супрастин, тавегил). Клиническими критериями, на основании которых можно делать заключение о гиперэргическом варианте реакции организма больного на инфекционный очаг, служат: 1) острое начало и бурное развитие заболевания (в течение 1—3 суток); 2) ярко выраженные местные проявления воспалительного процесса; 3) гипертермическая реакция с повышением температуры тела свыше 38,0 °С; 4) увеличение частоты пульса, опережающее повышение температуры тела (при нормэргической реакции повышение температуры тела на 1,0 °С сопровождается учащением пульса на 10 ударов в минуту); 5) гиперлейкоцитоз с увеличением содержания лейкоцитов в 1 мкл периферической крови свыше 12,0 тыс.; 6) относительный и абсолютный нейтрофилез при нормальном или даже увеличенном содержании лимфоцитов; 7) увеличение скорости оседания эритроцитов (СОЭ) свыше 40 мм/час. Второй подход — направленная коррекция иммунного ответа и воспалительной реакции в сторону их повышения при гипоэргическом варианте реакции организма на инфекционно-воспалительный очаг, что имеет место у больных с иммунодефицитным состоянием. Осуществляется он путем проведения иммуностимулирующей терапии. С этой целью назначают: средства, стимулирующие центральную нервную систему (кофеин, фенамин) и комбинированные лекарственные формы, содержащие эти средства; иммуностимуляторы (продигиозан, пирогенал, левомизол, натрия нуклеинат); витамины (в первую очередь аскорбиновая кислота, рибофлавин, токоферола ацетат) и физиотерапию в виде местного воздействия электромагнитным полем УВЧ, СВЧ, излучением низкоэнергетического гелий-неонового лазера, общего ультрафиолетового облучения. Основанием для заключения о гипоэргическом варианте реакции организма больного на инфекционный очаг служат следующие критерии: 1) замедленное (подострое) начало заболевания, являющееся причиной того, что значительная часть этой категории больных обращается за медицинской помощью лишь на 3—5 сутки после возникновения первых проявлений заболевания; 2) умеренно или недостаточно выраженные местные проявления воспалительной реакции в виде гиперемии и повышения температуры кожных покровов, слизистой оболочки над воспалительным инфильтратом, умеренно выраженный болевой синдром; 3) несоответствие между распространенностью инфекционно-воспалительного процесса и температурной реакцией (при наличии распространенной инфильтрации тканей температура тела субфебрильная или нормальная); 4) наличие «ножниц» между температурой тела и частотой пульса — увеличение частоты пульса, опережающее повышение температуры тела (при нормэргической реакции повышение температуры тела на 1,0 °С сопровождается учащением пульса на 10 ударов в минуту); 5) несоответствие между распространенностью инфекционно-воспалительного процесса и лейкоцитарной реакцией (крайняя форма проявления такого несоответствия — наличие лейкопении у больного с острым гнойно-воспалительным процессом); 6) низкое содержание лимфоцитов (при наличии распространенного инфекционно-воспалительного процесса в области головы и шеи содержание лимфоцитов соответствует показателю содержания этих клеточных элементов периферической крови в норме или даже оказывается ниже этого показателя — 500—600 в 1 мкл), 7) значительно увеличенная скорость оседания эритроцитов. Дополнительные данные, свидетельствующие о развитии инфекционно-воспалительного процесса на фоне иммунодефицита могут быть получены при иммунологическом и биохимическом обследовании больного. Третий подход заключается в использовании препаратов из группы адаптогенов, которые обладают иммуномодулирующим (нормализующим) действием независимо от типа реагирования организма больного на инфекционный процесс. При гиперэргическом варианте реакции организма больного на инфекционный очаг они снижают активность реагирования в сторону нормэргической реакции, а при гипоэргическом варианте реакции — усиливают реагирование. К средствам, обладающим подобным эффектом, относятся препараты женьшеня, элеутерококка, китайского лимонника, радиолы розовой (золотой корень), а также дибазол в дозе 0,005 (2—3 раза в сутки). Помимо антибактериальной и иммунокоррегирующей терапии у больных с выраженными признаками интоксикации (гипертермической реакцией, гиперлейкоцитозом) следует проводить дезинтоксикационную терапию — инфузию физиологического раствора, раствора Рингера-Локка, 5% раствора глюкозы с инсулином, «Аминокровина», «Гемодеза» на фоне форсированного диуреза, достигаемого назначением диуретиков (гипотиазид, фуросемид, новурит, маннит, калия ацетат). У больных, состояние которых оценивается как тяжелое (сумма баллов свыше 160), значимость антибактериальной, дез-интоксикационной и иммунокоррегирующей терапии в комплексном лечении больного возрастает. Для предупреждения бактериального шока введение антибиотиков и мероприятия по дезинтоксикации следует начинать сразу же при поступлении больного в стационар и операцию вскрытия флегмоны, дренирования инфекционно-воспалительного очага в челюсти проводить уже на фоне интенсивной антибактериальной, дезинтоксикационной терапии. Антибиотики применяют в «ударных» дозах и только парэнтерально. Выбор антибиотика на первом этапе лечения осуществляют с учетом обобщенных данных по изучению чувствительности к ним возбудителей гнойной инфекции головы, шеи, и в частности, возбудителей анаэробной инфекции. У больных с гнилостно-некротическими флегмонами, которые обычно вызываются анаэробами — клостридиями (гнилостно-некротическая флегмона дна полости рта или ангина Людвига), обосновано проведение специфической пассивной иммунизации внутримышечным или подкожным введением антигангренозной сыворотки против четырех основных микробов этой группы: Cl. perfringens, Cl. oedematiens, Cl. histoliticus, C1. septicus. Хороший эффект у больных с анаэробной инфекцией достигается применением гипербарической оксигенации (Карапетян И.С., Баженов Н.Н. и др.). При тяжелом течении гнойной стафилококковой инфекции проводят пассивную, а затем и активную иммунизацию больного по отношению к этому виду возбудителей введением антистафилококковой гипериммунной плазмы, антистафилококкового гамма-глобулина, стафилококкового анатоксина, стафилококковой вакцины. Тяжелое состояние больного острой гнойной инфекцией обычно обусловлено выраженной интоксикацией, которая может привести к декомпенсации функции жизненноважных органов и систем организма. Поэтому такие больные нуждаются в интенсивной дезинтоксикационной терапии, адекватный уровень которой может быть обеспечен в палатах, отделениях интенсивной терапии с привлечением специалиста соответствующего профиля. Возраст, социальное положение и сопутствующая патология во многом определяют характер решения вопроса о месте проведения лечения больных с острыми гнойно-воспалительными заболеваниями челюстно-лицевой области и шеи. Естественно, что у пожилых, стариков, лиц без определенного места жительства, больных с серьезной сопутствующей патологией, ограничивающей возможность их передвижения, показания к госпитализации с целью проведения лечения в условиях стационара должны быть расширены. Влияет на решение вопроса о выборе места лечения и характер планируемой операции. Оперативные вмешательства с использованием наружного доступа, требующие ревизии глубоких клетчаточных пространств, вскрытие абсцессов, флегмон подвисочной ямки, крыловидно-челюстного пространства, особенно при наличии выраженной контрактуры, следует производить в условиях стационара. Принципы хирургического лечения. Принцип оттока, эвакуации гноя при лечении больных с абсцессами, флегмонами головы и шеи реализуется, как правило, следующим образом: вскрытием гнойно-воспалительного очага путем послойного рассечения и расслоения тканей над ним; дренированием операционной раны с целью создания условий для эвакуации гнойного экссудата, содержащего возбудителей заболевания, продукты их жизнедеятельности и распада тканей, которые могут выступать в роли факторов повреждения; при одонтогенных абсцессах, флегмонах - дренированием инфекционно-воспалительного очага в челюсти путем удаления причинного зуба, остеоперфорации или через канал корня зуба. Вскрытие гнойного очага внутриротовым доступом, либо наружным — со стороны кожных покровов. При выборе оперативного доступа предпочтение следует отдавать тому, при использовании которого: путь к гнойному очагу (толщина слоя рассекаемых и расслаиваемых тканей) является наиболее коротким; при рассечении тканей на пути к гнойному очагу опасность повреждения органов и важных в функциональном отношении структур (сосудов, нервов) наименее вероятна; послеоперационный рубец на коже лица, шеи отсутствует или он малозаметен; обеспечиваются лучшие условия для оттока гнойного экссудата. П 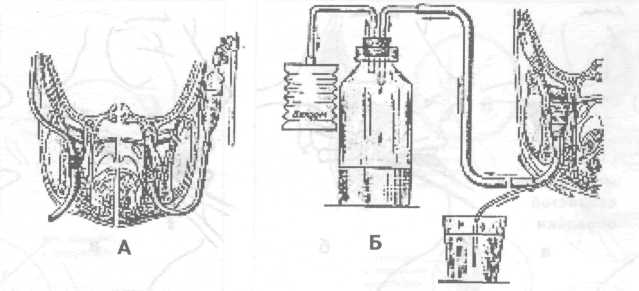 ри операции вскрытия абсцесса (флегмоны) кожу, слизистую оболочку, фасциальные образования над гнойным очагом рассекают; мышцы отсекают, отслаивают от места прикрепления к кости (т. temporalis, т. pterygoideus medialis, т. mussetеr) или с помощью кровоостанавливающего зажима расслаивают и раздвигают мышечные волокна (т. temporalis, т. mylohyoideus, m. buccalis). Исключение составляет подкожная мышца шеи (т. platysma) и челюстно-подъязычная мышца (т. mylohyoideus), волокна которых пересекают в поперечном направлении, что обеспечивает зияние раны и создает хорошие условия для оттока гнойного экссудата. Расположенную на пути к гнойному очагу рыхлую клетчатку, во избежание повреждения находящихся в ней сосудов, нервов, выводного протока слюнных желез, расслаивают и раздвигают кровоостанавливающим зажимом. ри операции вскрытия абсцесса (флегмоны) кожу, слизистую оболочку, фасциальные образования над гнойным очагом рассекают; мышцы отсекают, отслаивают от места прикрепления к кости (т. temporalis, т. pterygoideus medialis, т. mussetеr) или с помощью кровоостанавливающего зажима расслаивают и раздвигают мышечные волокна (т. temporalis, т. mylohyoideus, m. buccalis). Исключение составляет подкожная мышца шеи (т. platysma) и челюстно-подъязычная мышца (т. mylohyoideus), волокна которых пересекают в поперечном направлении, что обеспечивает зияние раны и создает хорошие условия для оттока гнойного экссудата. Расположенную на пути к гнойному очагу рыхлую клетчатку, во избежание повреждения находящихся в ней сосудов, нервов, выводного протока слюнных желез, расслаивают и раздвигают кровоостанавливающим зажимом.Рис.10.8. Диализ раны после вскрытия флегмоны крыловидно-челюстного пространства: А - с помощью разовой системы для переливания крови, пассивным оттоком инсталлируемой жидкости; Б - с применением активной аспирации Дренирование гнойного очага после вскрытия абсцесса, (флегмоны). После вскрытия абсцесса (флегмоны) струей физиологического раствора, раствора антисептика, вводимого в рану под давлением с помощью шприца, эвакуируют (вымывают) гнойный экссудат. Затем в рану вводят дренаж. В клинической практике у больных с абсцессами, флегмонами головы и шеи чаще всего применяют следующие методы дренирования гнойной раны: 1) с помощью марлевых турунд, ленточных дренажей из перчаточной резины или полиэтиленовой пленки, поверх которых накладывается стерильная ватно-марлевая повязка, пропитанная гипертоническим раствором, обеспечивающим осмотическое дренирование раны; 2) с помощью углеродных адсорбентов, вводимых в рану в виде гранул, ваты, плетеных изделий из углеродного волокна; 3) путем промывного дренирования операционной раны (диализ раны) через трубчатый дренаж из эластичной пластмассы с оттоком инстиллируемой жидкости в емкость-приемник самотеком или путем вакуумного отсасывания (рис.10.8); 4 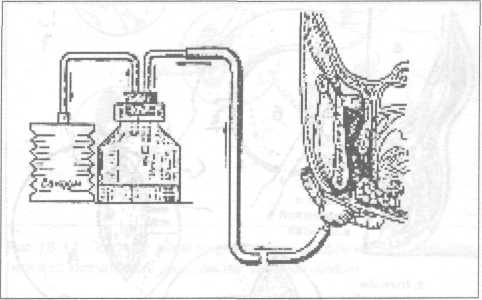 ) прерывистой или постоянной аспирацией экссудата из раны с помощью электроотсоса или других устройств, обеспечивающих создание постоянного вакуума в системе рана-дренаж (Ольшевский В.А., 1981) (рис. 10.9). ) прерывистой или постоянной аспирацией экссудата из раны с помощью электроотсоса или других устройств, обеспечивающих создание постоянного вакуума в системе рана-дренаж (Ольшевский В.А., 1981) (рис. 10.9).Рис.10.9. Дренирование раны после вскрытия флегмоны крыловидно-челюстного и окологлоточного пространства по Ольшевскому Вакуумное дренирование, требующее создания надежного герметизма в системе «рана-дренаж», послужило основанием для проведения клинических исследований по изучению эффективности применения разреза-прокола при лечении больных с абсцессами головы и шеи. Не исключая возможность использования такого подхода к лечению больных с абсцессами головы и шеи, мы все же считаем, что для широкого применения в практическом здравоохранении следует рекомендовать классические методы дренирования гнойно-воспалительного очага с рассечением над ним тканей на всем протяжении воспалительного инфильтрата. При гнилостно-некротических флегмонах с целью снижения интоксикации организма больного продуктами аутолиза некротических тканей, удаления субстрата, на котором развивается патогенная микрофлора, а также создания условий для быстрейшего заживления операционной раны и ликвидации остаточных явлений инфекционно-воспалительного процесса проводят некротомию — иссечение нежизнеспособных тканей. Критерием их нежизнеспособности служат: изменение цвета от серого до черного; отсутствие кровоточивости при рассечении тканей. С той же целью (для ускорения очищения раны от некротических тканей) показано местное применение протеолитических ферментов в растворе или иммобилизованных на коллагене, полисахаридах (в сочетании с антибиотиками, антисептиками), а также воздействие на рану ультразвуком, электромагнитным полем УВЧ, СВЧ, излучением низкоэнергетического гелий-неонового лазера. Дренирование гнойной раны путем диализа, вакуумного отсасывания экссудата, применения повязок с гипертоническим раствором натрия хлорида, местное использование протеолитических ферментов показаны в первой стадии раневого процесса—в стадии гидратации и очищения раны от нежизнеспособных тканей. Появление в ране грануляционной ткани свидетельствует о наступлении второй стадии раневого процесса — стадии дегидратации. На этом этапе раневого процесса целесообразно использовать повязки (тампоны) с различными мазями, предупреждающими повреждение грануляционной ткани во время смены повязки, оказывающими положительное влияние на течение репаративного процесса. Для сокращения продолжительности реабилитационного периода и формирования более нежного рубца после очищения раны от нежизнеспособных тканей ее края могут быть сближены путем наложения так называемого вторичного шва. Физиотерапия ускоряет ликвидацию остаточных явлений воспаления, снижает вероятность рецидива инфекционно-воспалительного процесса и возникновения такого осложнения как актиномикоз. Абсцесс, флегмона подвисочной области. Основные источники и пути проникновения инфекции: очаги одонтогенной инфекции в области 18, 17, 27, 28 зубов, инфицирование во время проведения проводниковой анестезии у бугра верхней челюсти (так называемая "туберальная" анестезия). Вторичное поражение в результате распространения инфекции по протяжению из крылочелюстного пространства, височной, щечной, околоушно-жевательной областей. Жалобы на боль в глубине бокового отдела головы («за верхней челюстью») с широкой зоной иррадиации — височная область, глаз, зубы верхней челюсти, ухо. М 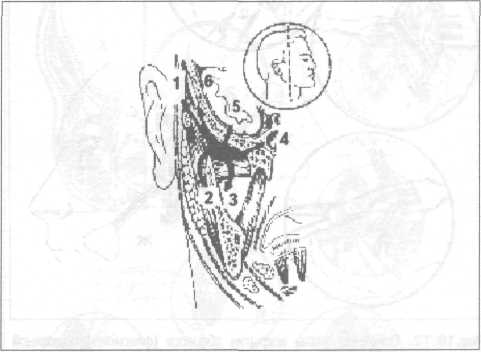 естные признаки воспаления выявляются при осмотре и обследовании со стороны полости рта в виде сглаженности заднего отдела свода преддверия рта, гиперемии слизистой оболочки. При пальпации определяется инфильтрат за бугром верхней челюсти, давление на него вызывает боль. Открывание рта умеренно ограничено. естные признаки воспаления выявляются при осмотре и обследовании со стороны полости рта в виде сглаженности заднего отдела свода преддверия рта, гиперемии слизистой оболочки. При пальпации определяется инфильтрат за бугром верхней челюсти, давление на него вызывает боль. Открывание рта умеренно ограничено.Рис. 10.10. Возможные пути распространения инфекционно-воспалительного процесса из подвисочного клетчаточного пространства: 1 - подмышечное клетчаточное пространство височной области; 2 - околоушно-жевательная область; 3 - крылочелюстное пространство; 4 - клиновидная кость; 5 -оболочки головного мозга; 6 - головной мозг Пути дальнейшего распространения инфекции: височная, околоушно-жевательная области, крылочелюстное и окологлоточное пространства, глазница, кости основания черепа (возможно распространение инфекционно-воспалительного процесса на оболочки головного мозга, головной мозг!) (рис. 10.10). 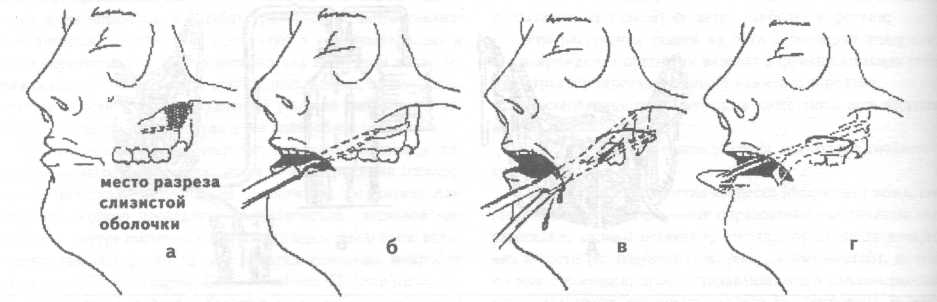 Рис. 10.11. Основные этапы вскрытия абсцесса подвисочной ямки Методика вскрытия абсцесса подвисочной области (рис.10.11): 1) обезболивание — местная инфильтрационная анестезия на фоне премедикации (может быть дополнена проводниковой анестезией по Вишневскому); 2) разрез слизистой оболочки (десны) альвеолярного отростка верхней челюсти на 2—3 мм ниже переходной складки и параллельно ей над молярами длиной 1,5—2 см (рис.10.11, а, б); 3) отслаивают распатором верхний край раны от бугра верхней челюсти на 1—1,5 см; 4) ревизия подвисочного пространства путем расслоения клетчатки с помощью кровоостанавливающего зажима, вскрытие абсцесса, эвакуация гноя, введение дренажа (рис.10.11, в, г). Методика вскрытия флегмоны подвисочной ямки. Флегмона подвисочной ямки обычно сочетается с поражением клетчаточных пространств смежных анатомических областей: височной, околоушно-жевательной области, крылочелюстного и окологлоточного пространства. В таких случаях дренирование подвисочного пространства осуществляют оперативным доступом, используемым для вскрытия флегмоны этих областей и пространств. Абсцессы, флегмоны височной области. Основные источники и пути проникновения инфекции: гнойно-воспалительные заболевания кожи (фолликулит, фурункул, карбункул), инфицированные раны, гематомы височной области, флегмоны смежных областей: подвисочной, лобной, скуловой, околоушно-жевательной. Жалобы на боль пульсирующего характера в височной области, интенсивность которой зависит от глубины локализации инфекционно-воспалительного процесса — чем глубже располагается гнойно-воспалительный очаг, тем интенсивнее боль. Имеется асимметрия лица за счет припухлости тканей височной области. Чем более поверхностно располагается гнойно-воспалительный очаг, тем больше припухлость тканей и ярче гиперемия кожи над воспалительным инфильтратом. Пальпация инфильтрата вызывает боль. При локализации процесса в подкожной клетчатке воспалительный инфильтрат часто не имеет четких границ и распространяется на соседние анатомические области (лобную, околоушно-жевательную, скуловую, веки). П 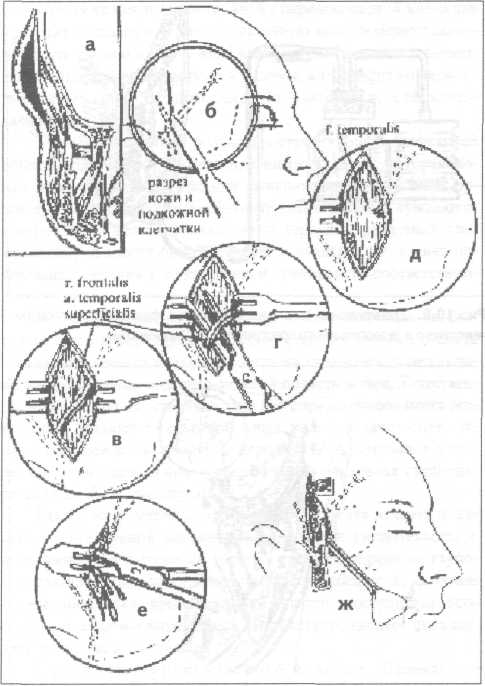 ри глубокой локализации инфекционного процесса воспалительный инфильтрат ограничен пределами височной области — линией прикрепления височного апоневроза. При абсцессе межапоневротического пространства воспалительный инфильтрат занимает нижний отдел височной области, имеет четко очерченную границу по скуловой дуге. ри глубокой локализации инфекционного процесса воспалительный инфильтрат ограничен пределами височной области — линией прикрепления височного апоневроза. При абсцессе межапоневротического пространства воспалительный инфильтрат занимает нижний отдел височной области, имеет четко очерченную границу по скуловой дуге.Ограничения открывания рта наблюдается при абсцессе, флегмоне подапоневротического клетчаточного пространства и, особенно ярко, при локализации гнойно-воспалительного очага в подмышечном клетчаточном пространстве. Пути дальнейшего распространения инфекции: подвисочная, лобная, околоушно-жевательная области, область глазницы, височная кость, твердая мозговая оболочка и ее синусы. |
