Полинейропатии этиология. Полиневриты (полирадикулоневриты, полиневропатии)
 Скачать 2.71 Mb. Скачать 2.71 Mb.
|
|
Полинейропатии: этиология. Полиневриты (полирадикулоневриты, полиневропатии) Полиневропатия – это дистальное симметричное поражение нервов, связанное с экзогенной интоксикацией либо с эндогенными метаболическими расстройствами. Этиология. Наследственные (ШаркоМари Тута (НМСН I и II типа ) • Дежерина -Сотта (НМСН III), б-нь Рефсума, б-нь Фабри и др) Инфекционные (дифтерия, хроническом тонзиллит, паротит,ветряная оспа, СПИД, грипп, корь, инфекционный мононуклеоз; сепсис, лепра и других заболеваниях). Аутоиммунные (синдром Гийена - Баре; подострая воспалительная демиелинизирующая полирадикулонейропатия) Токсические( алкоголь, ЛП, свинец, циспластин) Эндокринопатии Дисметаболические (СД) Паранеопластический синдром Патогенез  КЛАССИФИКАЦИЯ + по этиологии + острые/подострые/хронические КЛАССИФИКАЦИЯ + по этиологии + острые/подострые/хроническиеВызванные первичным поражением миелиновых оболочек (демиелинизирующие) Вызванные первичным поражением аксонов (аксональные полинейропатии) Д-ка: Электронейромиография Клиническая картина: переферические парезы и параличи конечностей + боли(жгучая, режущая, колющая) + гипостезия по типу чулок и перчаток + нарушение трофики кожи и ногтей + повышенная потливость,сухость + парестезии + утрата/снижение сухожильных рефлексов СД: нейропатические язвы Дифтерийный полиневрит: поражение 10, 3, 4, 7 пары ЧМН. Носовой оттенок голоса, дисфагия, афония, паралич аккомодации. Инфекционно-аллергический полирадикулоневрит Гийена – Барре: развитие двигательного полиневрита с вялыми параличами рук и ног и непостоянными расстройствами чувствительности по дистальному типу. В процесс могут вовлекаться лицевые нервы (IX и X пары). Более чем у половины больных обнаруживается отек зрительных нервов (с сохранением остроты зрения). Постинфекционное аутоиммунное поражение переферической НС. Лечение. Вирусные: ацикловир, фамцикловир + иммуномодуляторы + витамины группы В Дифтерийные: антидифтерийная сыворотка + АБ тетрациклины и эритромицин Гийена-Барре: ГКС пульс-терапия метилпреднизолон + иммуноглобулин СД: инсулин/пероральные гипогликимические средства + сосудопротекторы(актовегин, пентокс) При авитаминозных полиневропатиях назначается заместительная терапия. Так, при авитаминозе В1 (бери-бери, алкогольная полиневропатия) назначают большие дозы 5 % раствора витамина В1 (до 5 мл 2–3 раза в день). При отравлениях мышьяком вводят антидоты: внутривенно 40 % раствор глюкозы с аскорбиновой кислотой и тиамином. Сирингомиелия - хроническое полиэтиологическое заболевание, характеризующееся прогрессирующим развитием в спинном мозге продольных полостей, которые заполнены ликвором или близкой ему по составу жидкостью. Чаще в нижне-шейном и верхне-грудном отделе. Сирингобульбия – образование полостей в прололговатом мозге. Этиология и патогенез. Выделяют первичную (идиопатическую) и вторичную сирингомиелию. Первичная сирингомиелия связана с дефектом закладки первичной мозговой трубки или шва. Вторичная может быть следствием гематомиелии (травматической или как результат кровоизлияния), арахноидита, инфекции, дегенеративных изменений позвоночника, нейрохирургического вмешательства. По современным представлениям, вследствие нарушения ликвородинамики к примеру в результате нарушение оттока спинномозговой жидкости из IV желудочка в субарахноидальное пространство, способствуют усилению давления ликвора на центральный канал, приводя к его расширению и разрыву стенок с формированием эксцентричных полостей. В основе лежит нарушение оттока СМЖ из 4 желудочка в САП вследствие блока субарахноидального пространства на уровне большого затылочного отверстия или спинномозгового канала. Клиническая картина. Наиболее часто встречается диссоциированная утрата чувствительности болевой и температурной чувствительности по типу «куртки» или «полукуртки», а вовлечение в процесс спинномозгового ядра тройничного нерва приводит к выпадению поверхностной чувствительности в области лица. При сирингобульбии выявляются поражения подъязычного, блуждающего, языкоглоточного, лицевого нервов, изредка – двигательных пучков тройничного нерва. Иногда отмечаются нистагм и приступы икоты. Постепенное начало, с расстройств чувствительности и слабости мелких мышц кисти, может быть расстройство чувствительности по диссоциированному типу Спонтанная жгучая боль Постепенное развитие вялого пареза проксимальных отделов верхних конечностей, плечевого пояса, возможно развитие центрального паралича нижних конечностей Трофические изменения кожи кистей Дизрафические изменения: непропорционально длинные руки, короткая шея, искривление пальцев, сколиоз и кифоз, асимметрия лица, конечностей, «воронкообразная» или «желобообразная» грудина, сколиоз, кифоз, кифосколиоз (чаще в грудном отделе), добавочные соски, разная величина молочных желез, высокое нёбо, неправильное развитие зубов, раздвоение кончика языка и нижней губы, деформации черепа, стоп, гетерохромия радужек, неодинаковая величина глазных яблок. При спондилографии иногда обнаруживаются незаращение дужек позвонков (spina bifida ), чаще всего поясничных, и другие аномалии строения позвоночника, костей черепа и конечностей. Обнаруживаемые у больных черты дизрафического статуса во многих случаях способствуют решению вопросов дифференциальной диагностики в пользу сирингомиелии. При сирингобульбии паралич мягкого неба, гортани, атрофия языка, нистагм, головокружение. ДИАГНОСТИКА: МРТ, электромиография Дифференциальную диагностику прежде всего проводят с интрамедуллярными опухолями (астроцитомами, эпендимомами, гемангиомами, метастазами). Поскольку сирингомиелия часто сочетается с аномалией Арнольда – Киари (пролабирование миндалин мозжечка в большое затылочное отверстие), обнаружение при магнитно-резонансной томографии последней свидетельствует в пользу сирингомиелии. Лечение и профилактика. Декомпрессия задней черепной ямки за счет удаления задней дуги первого шейного позвонка, коагуляция части миндалин мозжечка, устранение морфологических изменений субарахноидальных пространств + декомпрессия полости путем ее шунтирования. Препараты первого ряда: прегабалин, габапентин, трициклические антидепрессанты. Препараты второго и третьего ряда: каннабиоиды, ламотриджин, опиоиды. Гнойный менингит Гнойный менингит – это группа инфекционных заболеваний, в основе патогенеза которых лежит гнойное воспаление оболочек спинного и головного мозга. Первичный ГМ менингит, развивающийся при отсутствие каких-либо гнойно-воспалительных очагов(гемофилус, менингококк, пневмококк) Вторичный развивается при наличии первичного гнойного очага (отит, синусит, эндокардит, пневмония) Менингококковый менингит Возбудителем является грамотрицательный диплококк Вейксельбаума Neisseria meningitidis . Источником заражения являются здоровые носители или больные менингококковой инфекцией. Заболевание передается воздушнокапельным путем. Основной путь распространения возбудителя в организме – гематогенный. Инкубационный период, как правило, составляет 2—10 дней (чаще 3–7 дней). Инфекционные симптомы+менингеальные+СМЖ Синдром общей инфекционной интоксикации начало острое в виде резкого повышения температуры до 38-40 градусов, озноба, чувства жара, воспалительных изменений в периферической крови (нейтрофильный лейкоцитоз со сдвигом лейкоцитарной формулы влево, увеличение СОЭ и др.), кожных экзантем. Оболочечный симптомокомплекс появляется и быстро нарастает головная боль распирающегося характера в сопровождении тошноты. Часто наблюдается многократная рвота, не связанная с приемом пищи. Могут возникать бред, психомоторное возбуждение, судороги. Первая группа – симптомы общей гиперестезии. У больного обнаруживается непереносимость шума или громкого разговора, наблюдается усиление головной боли от сильных звуков и яркого света. Отмечается кожная гиперестезия. +ригидность затылочных мышц, +с-мы Кернига, Брудзинского верхний средний и нижний Симптомы воспалительного изменения ликвора: мутный + плеоцитоз нейтрофильный + повышенное давление + белок повышен + снижена глюкоза + клеточно-белковая диссоциация + менингококки по Гр «менингококковый менингоэнцефалит». Он характеризуется преобладанием энцефалитических симптомов, таких как нарушение сознания, судороги, парезы и параличи, поражение экстрапирамидной системы, симптомы поражения ствола головного мозга. ОСЛОЖНЕНИЯ: отек головного мозга с вклинением, эндотоксический шок с геморрагической сыпью, острая нп недостаточность. Лечение гнойных бактериальных менингитов Пенициллины, цефалоспорины 3, фторхинолоны. БП натриевая соль, цеф, цефотаксим, ципро, меропенем Дезинтоксикация: 5% глюкоза, альбумин, гемодез, + инфузионная терапия с форсированным диурезом Отек мозга: маннитол + фуросемид, +преднизолон 5мг/кг Нейро/ангиопротекторы: актовегин, пентокс, церебролизин, тиоктовая кислота, Л-лизина эсцинат Судороги: диазепам Температура: НПВС Метабол. Ацидоз: 4% бикарбонат натрия 4.Ишемический инсульт Ишемический инсульт (острое нарушение мозгового кровообращения по ишемическому типу) – стойкий(более 24 часов) эпизод неврологической дисфункции, вызванный фокальным инфарктом головного мозга. * с учетом развития клинических симптомов продолжительностью «≥24 ч» которые соответствуют расстройствам определенного «сосудистого бассейна». 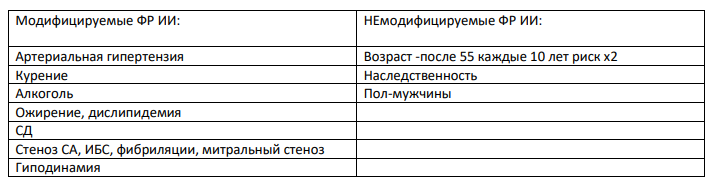 атеротромботический (вследствие атеросклероза крупных артерий), кардиоэмболический, Лакунарный (вследствие окклюзии перфорантной артерии), Гемореологический (расслоение артерии,гиперкоагулопатии, мигрень ,артериит) Гемодинамический (стеноз магистр. артерий+снижение системного АД Инфарктное ядро(необратимые изменения) + Ишемическая полутень(ПЕНУМБРА) Клиника:Общемозговая симптоматика: головной болью, рвотой, утратой сознания, эпилептическими припадками. 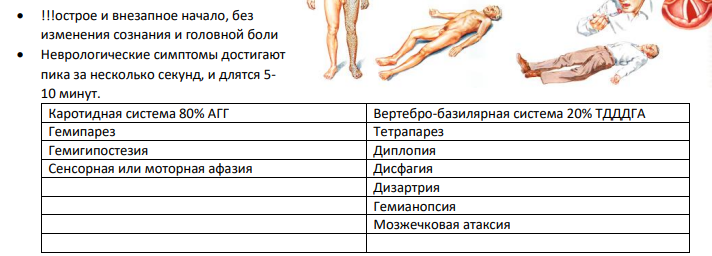 Тромботический инсульт часто в ночное время При кардиоэмболическом инсульте формируются обширные инфаркты Гемореологический протекает относительно легко с обратным развитием Диагностика: КТ, МРТ, УЗИ сосудов ГМ Тромболизис – системный (внутривенный) или селективный (внутриартериальный ретрактор). Системный тромболизис осуществляется внутривенным введением рекомбинантного тканевого активатора плазминогена (АЛЬТЕПЛАЗА) из расчета 0,9 мг на 1 кг массы тела (максимально 90 мг), причем 10 % рассчитанной дозы вводится внутривенно струйно в течение 1-й минуты, а 90 % вводится внутривенно капельно в течение 1-го часа. Отек ГМ, судороги, КЩР, АД, глюкоза, температура Антиагреганты: аспирин 325мг, тиклопидин Антикоагулянты: ВАРВАРИН, ДАБИГАТРАН, РИВАРОКСАБАН Церебопротекторы: церебролизин, нимодипин, винпоцетин, циннаризин Геморрагический инсульт. Геморрагический инсульт – это внутричерепное кровоизлияние, возникающее в результате разрыва патологически измененных сосудов мозга. Внутримозговое=паренхиматозное, Подоболочеченые(субарахноидальное, эпидуральное, субдуральное) , Вентрикулярное, смешанное Наиболее частой причиной геморрагического инсульта является артериальная гипертензия в сочетании с атеросклеротическим поражением артерий мозга. Разрыв аневризмы является причиной кровоизлияния примерно в 10 % случаев. Причины опухоли, приём антикоагулянтов. Сосудистые мальформации. Передозировка антикоагулянтами и тромболитиками, гемофилия. разрыв сосудов с образованием гематомы (дактрина Манро Кели – внутри черепа давление распределено равномерно мозг, кровь и ликвор, при увеличение одного компонента, будет уменьшение других) ГЕМАТОМЫ МЕДИАЛЬНЫЕ, ЛАТЕРАЛЬНЫЕ, СМЕШАННЫЕ по отношению к капсуле интерна диапедезное геморрагическое пропитывание окружающей ткани Как правило, внутричерепное кровоизлияние развивается внезапно, на фоне полного здоровья. Если латеральные гематомы то преобладает очаговая с-ка, из-за сдавления паренхимы ГМ из вне. Если гематома внутри, то преобладает общемозговая симптоматика и менингеальные с-мы, т.к. оболочки ГМ и кора прижимаются к черепной коробке изнутри Острая форма. СИЛЬНАЯ ГОЛОВНАЯ БОЛЬ = УДАР ПО ГОЛОВЕ внутримозгового кровоизлияния клинически дебютирует комой с нарушением функций жизненно важных систем (сердечно-сосудистой и дыхательной). Часто наблюдается повторная рвота. При неполной утрате сознания наблюдается психомоторное возбуждение. Характерны выраженные вегетативные нарушения: гиперемия (иногда бледность) кожи лица, шеи, профузное потоотделение, акроцианоз. Пульс напряженный, редкий. Артериальное давление может достигать очень высоких цифр, быть стойким и трудно поддаваться коррекции медикаментозными средствами, что является плохим прогностическим признаком. Уже в первые сутки может развиться центральная гипертермия до 41 °С. Около 80 % больных умирают в первые сутки. Подострая форма наблюдается у 25 % больных и характеризуется менее бурным развитием неврологической симптоматики. Хроническое течение геморрагического инсульта отмечается у 10 % больных с латеральными гематомами. Этой форме свойственно медленное (на протяжении нескольких недель) нарастание неврологических симптомов, течение заболевания медленно прогрессирующее или волнообразное, периоды ухудшения сменяются периодами улучшения общего состояния, напоминая течение опухоли мозга. Хотя считается, что хроническое течение протекает более благоприятно, летальность достигает 60 %. Общемозговые: сильная головная боль, рвота, угнетение сознания вплоть до комы.Кожа гиперемирована, багровая, дыхание шумное клокочущие, АД 220 мм.рт.ст. Очаговые: гемиплегия (рука падает как плеть), центральный паралич лицевого нерва ( симптом паруса), корковый парез взора (глаза смотрят на очаг поражения и отвернуты от парализованной конечности). На ногах лягушачье бедро и симптом Бабинского (большой палец смотрит наружу). Менингиальные симптомы: С большим постоянством определяется симптом Кернига, в то время как ригидность мышц затылка может отсутствовать. Диагностика КТ гиперденсивные участки белого цвета(гемосидерин), МРТ, УЗИ сосудов, ликвор под давлением.  ТИА: этиология, патогенез, клиника, диф. диагностика, лечения, профилактика. ТИА (острое преходящее нарушения мозгового кровообращения по ишемическому типу) – это эпизод возникновения очаговых неврологических симптомов, в результате фокального церебрального дефицита, причиной которого является кратковременное неадекватное кровоснабжение головного мозга, с последующим восстановлением функций. – транзиторный эпизод неврологической или ретинальной дисфункции вследствие фокальной ишемии ГМ(кратковременное неадекватное кровоснабжение) без формирования морфологических признаков инфаркта ГМ, с восстановлением функций в течении 1 часа(РЕЗУЛЬТАТЫ КТ) Эмболический: Артерио-артериальные эмболы, Кардиогенные эмболы Гемодинамический, возникает вследствие затруднения кровотока в результате стеноза магистральной мозговой артерии при условии резкого падения церебрального перфузионного давления. Клиника. Возникает остро, внезапно, без головной боли, тошноты, рвоты, без изменения сознания. Неврологическая симптоматика достигает пика за несколько секунд и держится 5-10 минут. СМ.КЛИНИКУ ИШЕМИЧЕСКОГО ИНСУЛЬТА. Диф.: мигрень, парциальные эпиприпадки Лечение. Антиагреганты: 1) ацетилсалициловая кислота: 75 до 325 мг в сутки, клопидогрель (плавикс, тромбонет) 75 мг 1 раз в сутки При кардиоэмболии антикоагулянты (варфарин, ксарелто) 2,5-5 мг в сутки Туберкулезный менингит: этиология, патогенез, клиника, диф. диагноз, лечение, профилактика. Вторичный, серозный. Этиология. Возбудитель – микобактерия туберкулеза. Поражение мозговых оболочек при туберкулезном менингите всегда вторично. Туберкулезная палочка гематогенным путем из первичного очага (легкие, лимфатические узлы и др.) попадает в мягкую мозговую оболочку. Патогенез. Через поврежденный сосудистый барьер, проникает через ГЭБ в субарахноидальное пространство, что вызывает раздражение мозговых желудочков, вызывая излишнюю продукция ликвора. По току СМЖ оседает на основании ГМ, нарушая циркуляцию и отток СМЖ. Вызывая гипертензионный синдром. Клиническая картина. ОСНОВАНИЕ МОЗГА 2,3 И 4,7,8 ПАРЫ Симптоматика обычно развивается постепенно, начальные проявления неспецифичны, продромальный период 2-3 недели (недомогание, субфебрилитет, умеренная непостоянная головная боль, ночная потливость, беспокойный сон ночью, апатия, снижение массы тела). Постепенно, через несколько недель, по мере нарастания внутричерепного давления, головная боль становится постоянной, появляются тошнота и рвота, сонливость, нечеткие менингеальные симптомы. По мере прогрессирования возникают поражения 3 и 4 пары черепных нервов, птоз, анизокория, расходящиеся или сходящиеся косоглазие. Появляются отчетливые менингеальные знаки, на еще более поздних стадиях – парезы конечностей, возбуждение, бред, галлюцинации, коматозное состояние. Отсутствие адекватной терапии обычно приводит к летальному исходу. После выздоровления часто наблюдаются последствия в виде гидроцефалии, эпилептического синдрома и снижения зрения и слуха. Диагностика. Ликвор прозрачный, бесцветный, ОПАЛЕСЦИРУЕТ изредка ксантохромный из-за повторных мелких кровоизлияний, давление его отчетливо повышено. Наблюдается умеренный лимфоцитарный или лимфоцитарно-нейтрофильный плеоцитоз (50—500 кл./мкл), значительное увеличение содержания белка и резкое снижение концентрации глюкозы и хлоридов, что является диф. признаком. Лечение в стационаре должно быть длительным. Обычно оно занимает от 6 до 12 мес. До установления чувствительности к антибиотикам в течение первых 2 мес. назначают пять препарата (первый этап терапии): изониазид, рифампицин, пиразинамид и этамбутол или стрептомицин. После определения чувствительности возбудителя к применяемым антибиотикам возможна коррекция проводимой терапии. Через 2–3 мес. обычно переходят на использование двух препаратов (второй этап терапии): изониазида и рифампицина. В качестве альтернативной схемы этиотропной терапии возможно применять комбинацию парааминосалициловой кислоты (ПАСК) до 12 г/сут (0,2 г/кг массы тела дробно), стрептомицина и препарата изоникотиновой кислоты фтивазида 0,5 г 3–4 раза в день (40–50 мг/кг). Суточные дозировки в значительной степени подбирают индивидуально исходя из конкретной клинической ситуации. Рассеянный склероз: этиология, патогенез, клиника, лечение. Рассеянный склероз – хроническое прогрессирующее иммуноопосредованное заболевание нервной системы, которое характеризуется воспалением, демиелинизацией и аксональной дегенерацией с образованием множественных рассеянных очагов демиелинизации (бляшек) в белом веществе головного и спинного мозга. Этиология и патогенез. Так, заболевание достоверно чаще встречается при удалении от экватора. Важную роль в возникновении заболевания играют различные инфекции, например герпетическая и коревая, травмы головного мозга, нехватка витамина D, хронические стрессы. Наследственность также может увеличивать вероятность возникновения заболевания. В основе патогенеза заболевания лежит аутоиммунный процесс. Разрушение миелина (демиелинизация) приводит к обратимому (или постоянному) блоку проведения импульсов в центральной нервной системе. Классификация. рецидивирующе-ремиттирующий (чередование обострений и ремиссий); вторично прогрессирующий (развивающийся после предшествующих обострений); ремиттирующе-прогрессирующий (сочетание ремиттирующего течения и постепенного прогрессирования); первично прогрессирующий (постепенное прогрессирование без отчетливых ремиссий с самого начала заболевания). Фазы заболевания: обострение, ремиссия (полная и частичная), хроническое прогрессирование. Клиническая картина. Первые признаки рассеянного склероза обычно возникают после воздействия каких-либо экстремальных факторов (заболевания, инфекции, травмы, операции, перегревания, физические перегрузки, стрессы, роды и т. п.). Наиболее часто заболевание дебютирует чувствительными (преходящие парестезии конечностей), зрительными (неврит зрительного нерва), глазодвигательными (двоение), вестибулярными (приступы головокружения) и двигательными (преходящие парезы) расстройствами, которые обычно исчезают так же внезапно, как и появились, без всякого лечения. Клиническая триада Шарко (нистагм, интенционное дрожание и скандированная речь), пентада Марбурга (спастический нижний парапарез, интенционное дрожание, нистагм, отсутствие брюшных рефлексов, побледнение височных половин дисков зрительных нервов) и секстада Д. А. Маркова (зрительные нарушения, вестибулярномозжечковые расстройства, преходящая диплопия, поражение пирамидной системы, изолированное снижение вибрационной чувствительности, коллоидно-белковая диссоциация в ликворе). В связи с этим положителен тест «горячей ванны»: во время приема горячей ванны наблюдается субъективное и объективное ухудшение состояния. Нередко встречается симптом «электрического разряда» Лермитта : при сгибании головы возникает ощущение электрического разряда по ходу позвоночника с иррадиацией в руки и ноги. Лечение 1) лечение обострений; 2) торможение прогрессирования заболевания вне обострения и профилактика обострений; 3) симптоматическая терапия. При лечении обострений стандартом считается пульс-терапия – внутривенное капельное введение больших доз (1000–1500 мг/сут) глюкокортикоидов (метилпреднизолон). Профилактику обострений и торможение прогрессирования два последних десятилетия осуществляют различными иммуномодулирующими препаратами: – бета-интерферонами (бетаферон, ребиф, авонекс), которые обладают мягкой системной противовоспалительной активностью при регулярном подкожном или внутримышечном введении; – глатирамера ацетатом (копаксоном), который является синтетическим структурным аналогом миелина и, следовательно, «ловушкой» для активированных лимфоцитов; – иммуноглобулинами человека для внутривенного введения, оказывающими иммуномодулирующее действие. Натализумаб, КАПАКСОН(глатирамера ацетат) Сотрясение головного мозга. Клиника, диагностика, лечение Сотрясение головного мозга (СГМ) — наиболее лёгкая клиническая форма диффузного транзиторного повреждения мозга, в основе которого лежат метаболические, ионные, нейротрансмиттерные нарушения и нейровоспаление, характеризующаяся отсутствием видимых изменений на компьютерной томографии (КТ). Патогенез: сотрясение мозга обусловлено преимущественно инерционной травмой при определённых параметрах углового и трансляционного ускорения Наблюдается утрата сознания от кратковременной потери ориентации до полного выключения на несколько минут. По восстановлении сознания некоторое время сохраняется оглушенное состояние с недостаточной ориентировкой во времени, месте и обстоятельствах. Практически всегда беспокоят тошнота, головная боль, головокружение, слабость, шум в ушах, приливы крови к лицу, потливость. Нередко наблюдается однократная рвота. Характерно выпадение памяти на период утраченного сознания (конградная амнезия), реже на период, предшествовавший травме (ретроградная амнезия). Наблюдается гиперсенситивность органов чувств к обычным (адекватным) раздражителям (звуку, свету и др.), повышается вестибулярная возбудимость. Выявляются очаговые симптомы: оживление сухожильных и периостальных рефлексов, вялость зрачковых реакций с удлинением латентного периода, установочный горизонтальный нистагм, асимметрия иннервации мимических мышц. Эти симптомы носят нестойкий характер и обычно нивелируются к 5—7-му дню после травмы. Возможны легкие оболочечные симптомы в виде ригидности затылочных мышц. Отчетливо проявляются признаки вегетативной дисфункции: лабильность пульса и артериального давления, чаще связанные с изменением положения тела, дистальный гипергидроз ладоней и стоп, «игра» вазомоторов, нарушения сна. В случае сотрясения головного мозга отсутствуют изменения при эхоэнцефалоскопии и при лучевых методах исследования. При люмбальной пункции давление ликвора чаще (в 50–55 % случаев) не изменено. В 30 % случаев выявляется умеренное повышение давления, а в 15–25 % – понижение. При исследовании ликвора возможен незначительный гиперальбуминоз. Электроэнцефалография позволяет выявить ирритативные изменения – неравномерность амплитуды и снижение частоты альфаритма, усиление бета– и дельта-активности. Эти изменения могут регистрироваться в течение 1–1,5 мес. после травмы. Лечение. Покой 24-48 часов Нормализация сна, питания, умеренные физические нагрузки, избегание стресса, питьевой режи НПВС, триптаны(селективные агонисты 5НТ1-серотониновых рецепторов ЗОЛМИТРИПТАН, ЭЛЕТРИПТАН, СУМАТРИПТАН) Закрытая черепно-мозговая травма. Виды травматических поражений черепа и головного мозга. Закрытаячерепно-мозговой травма - отсутствует нарушение целости покровов головы или имеются раны мягких тканей без повреждения апоневроза, либо перелом костей свода черепа без повреждения апоневроза и мягких тканей. Глубокие раны, затрагивающие все слои кожи волосистой части головы, равно как и переломы основания черепа, сопровождающиеся кровотечением и ликвореей (из носа или уха), относят к открытым черепно-мозговым травмам. При сохранении целостности твердой мозговой оболочки открытую травму мозга относят к непроникающей, а при ее повреждении – к проникающей. ИЗОЛИРОВАННАЯ +Сочетанная черепно-мозговая травма – травма, сочетающаяся с повреждением других органов и систем вследствие воздействия на организм механической энергии. Комбинированной травмой называется травма мозга и поражение других органов и систем, вызванные несколькими повреждающими факторами (механическое, термическое, химическое, лучевое и другие виды воздействия в любой комбинации). Выделяют следующие клинические формы черепно-мозговых травм: – сотрясение головного мозга; – ушиб головного мозга легкой степени; – ушиб головного мозга средней степени; – ушиб головного мозга тяжелой степени; – сдавление головного мозга на фоне ушиба; – сдавление головного мозга без сопутствующего ушиба. Как отдельную форму рассматривают диффузное аксональное повреждение, возникающее главным образом при травме ускорения/замедления. По тяжести черепно-мозговую травму делят на три степени: легкую, среднюю и тяжелую. К легкой относят сотрясение мозга и ушибы мозга легкой степени; к средней тяжести – ушибы мозга средней степени; к тяжелой – ушибы мозга тяжелой степени, диффузное аксональное повреждение и сдавление мозга. Наблюдается утрата сознания от кратковременной потери ориентации до полного выключения на несколько минут. По восстановлении сознания некоторое время сохраняется оглушенное состояние с недостаточной ориентировкой во времени, месте и обстоятельствах. Практически всегда беспокоят тошнота, головная боль, головокружение, слабость, шум в ушах, приливы крови к лицу, потливость. Нередко наблюдается однократная рвота. Характерно выпадение памяти на период утраченного сознания (конградная амнезия), реже на период, предшествовавший травме (ретроградная амнезия). Наблюдается гиперсенситивность органов чувств к обычным (адекватным) раздражителям (звуку, свету и др.), повышается вестибулярная возбудимость. Выявляются очаговые симптомы: оживление сухожильных и периостальных рефлексов, вялость зрачковых реакций с удлинением латентного периода, установочный горизонтальный нистагм, асимметрия иннервации мимических мышц. Эти симптомы носят нестойкий характер и обычно нивелируются к 5—7-му дню после травмы. Возможны легкие оболочечные симптомы в виде ригидности затылочных мышц. Отчетливо проявляются признаки вегетативной дисфункции: лабильность пульса и артериального давления, чаще связанные с изменением положения тела, дистальный гипергидроз ладоней и стоп, «игра» вазомоторов, нарушения сна. ЭТИ СИМПТОМЫ БОЛЕЕ ДЛИТЕЛЬНЫ И ВЫРАЖЕНЫ + ОЧАГОВАЯ НЕВРОЛОГИЧЕСКАЯ СИМПТОМАТИКА СВЯЗАННАЯ С СТРУКТУРНЫМ ИЗМЕНЕНИЕМ ВЕЩЕСТВА МОЗГА Лечение. Восстановление витальных функций: НПВС, интубация Отек мозга: манитол, фуросемид, гордокс Микроциркуляция: пентокс, нимотоп, витамин В, Л-лизина эсцинат Возбуждение и судороги: оксибутират натрия, вальпроевая к-та, диазепам Противовоспалительная терапия: НПВС, АБ Не рекомендованы ГКС при отеке мозга из-за ЧМТ Шкала ком Глазго Для определения степени угнетения сознания и прогноза используется шкала Глазго(для детей старше 4 лет и взрослых). Согласно этой шкале открывание глаз Е , двигательная активность М и словесные ответы V оцениваются в баллах. 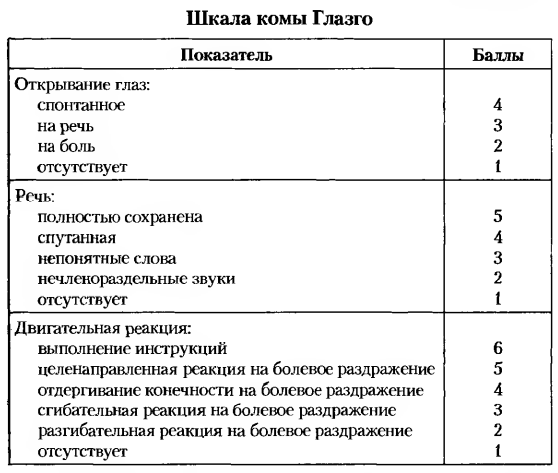 15 –ясное сознание 13-14 – умеренное оглушение 11-12 – глубокое оглушение 9-10 – сопор 6-8 – умеренная кома 4-5 – глубокая кома 3 – терминальная кома Открытая черепно-мозговая травма. Клиника, диагностика, неотложная помощь Симптомы открытой черепно-мозговой травмы проявляются сразу после получения травмы. Угнетения сознания пострадавшего (сохраняется до нескольких минут, может отсутствовать вовсе до комы), учащения дыхания (тахипноэ) и артериальная гипертензия, которые длятся не долго. Травма может сопровождаться тошнотой и одноразовой рвотой. После возврата в сознательное состояние, больной жалуется на слабость, прилив крови к лицу и голове, холодный и липкий пот. Головная боль и головокружения могут сохраняться длительное время. Впоследствии может проявляться небольшой горизонтальный нистагм, проявляются менингиальные симптомы в легкой форме, которые проходят в течение первой недели после травмы. Наличие у больного судорожных приступов может говорить о присутствии ушиба мозга или образовании гематомы. Для проникающих повреждений характерно присутствие следующих патологических симптомов: нарушение со стороны речи; ограничение двигательной активности; эмоциональная лабильность; общемозговая симптоматика. Кома часто сопровождает данный вид повреждений. Она является признаком развития внутричерепного кровотечения. Выраженная – при отсутствие сознания, сохраняется реакция на болевое раздражение. Глубокая кома сопровождается полным отсутствием реакции на болевые ощущения, изменениями нормального мышечного тонуса, нарушениями дыхания и работы сердечно-сосудистой системы. Терминальная кома приводит к симметричному расширению зрачков, резко возникающему снижению тонуса мышц, неподвижности глаз, частичному или полному отсутствию рефлексов. Нередко она сопровождается нарушениями в области жизненно важных функций. Диагностика. Шкала ком Глазго Краниография определение перелома костей основания и свода черепа. ЭхоЭГ положение срединных структур мозга МРТ КТ При открытых и проникающих ранениях на догоспитальном этапе мозговую рану закрывают гемостатической губкой с канамицином и накладывают асептическую повязку. Больного необходимо доставить в травматологический (хирургический) стационар для уточнения диагноза и определения тактики дальнейшего лечения. При наличии сознания пострадавшего следует транспортировать на носилках лежа на спине без подушки. Таким образом, гипотензия и гипоксемия должны быть предотвращены или незамедлительно купированы. Для первой группы необходимо: 1) профилактика аспирационного синдрома; санация трахеобронхиального дерева; 2) адекватная оксигенация, ИВЛ в режиме нормовентиляции легких; 3) нормализация ОЦК; 4) регулирование АД (оптимальный уровень систолического АД в пределах 90-140 мм рт. ст.); 5) подавление болевой импульсации; 6) применение органопротекторов (антигипоксанты, антиоксиданты); 7) использование кортикостероидных препаратов; 8) нейровегетативная блокада (новокаиновые блокады и др.). Для второй группы показано активное лечение внутричерепной гипертензии. Дополнительно к рекомендациям для первой группы необходимо: 1) ИВЛ в режиме гипервентиляции; 2) салуретики, осмотические диуретики на фоне восстановленного ОЦК (маннитол 1 г/кг массы тела); 3) сернокислая магнезия 25% 10 мл, 40% глюкоза 20 мл на фоне стабильной гемодинамики. ЛЕЧИМ: ГИПОВОЛЕМИЮ, ОТЕК МОЗГА, БОЛЕВОЙ ШОК, ГИПОКСИЮ, ПОВРЕЖДЕНИЕ КРОВОСНАБЖЕНИЯ ГМ, КРОВОТЕЧЕНИЕ ИЗ РАНЫ. Эпидуральная гематома – травматическое кровоизлияние в эпидуральное пространство, расположенное между внутренней поверхностью черепа и твердой мозговой оболочкой. Источником кровоизлияния чаще всего служит поврежденная средняя оболочечная артерия, иногда вены, в том числе диплоические. Наиболее частой является классическая клиническая картина эпидурального кровоизлияния, характеризующаяся выраженным светлым промежутком. Типична непродолжительная утрата сознания с его последующим восстановлением или сохранением некоторой оглушенности. Пострадавший жалуется на головокружение, слабость, умеренную головную боль. Наблюдается ретро- и конградная амнезия, невыраженная анизорефлексия, некоторая асимметрия носогубных складок, легкие менингеальные знаки, спонтанный нистагм. Длительность светлого промежутка варьирует от 30-40 мин до нескольких часов. По прошествии светлого периода состояние пострадавшего резко ухудшается. Нарастает головная боль, появляются тошнота и рвота, психомоторное возбуждение сменяется быстро прогрессирующим расстройством сознания: от оглушенности до сопора и комы. Иногда наблюдается стремительное угасание сознания с переходом сразу в кому. Отмечается брадикардия, артериальная гипертензия; в неврологическом статусе — нарастающий брахиоцефальный парез (парез лицевого нерва и мышечная слабость в верхней конечности) с противоположной гематоме стороны. На стороне гематомы наблюдается расширение зрачка, а затем и отсутствие реакции на свет. В отдельных случаях эпидуральной гематомы на первый план выходит очаговая симптоматика (парез, анизокория), опережающая развитие симптомов сдавления головного мозга. Нередко эпидуральная гематома протекает со стертым светлым периодом. Как правило, в таких случаях первоначально происходит глубокое нарушение сознания (кома), и ЧМТ расценивается как тяжелая. Спустя несколько часов кома сменяется сопором, становиться возможен некоторый словесный контакт с пациентом. По поведению пострадавшего становиться понятно, что у него интенсивная головная боль. Обычно отмечается легкий или умеренный гемипарез. Такой не ярко выраженный светлый период может продолжаться от нескольких минут до суток. Относительно редко встречается эпидуральная гематома без светлого периода. Наблюдается обычно при тяжелой ЧМТ с множественным повреждением головного мозга. Коматозное состояние развивается сразу же после травмы и остается без изменений. На КТ двояковыпуклая линза. Целью консервативной терапии является устранение факторов вторичного повреждения головного мозга: гипоксии, гипоксемии, артериальной гипотонии, внутричерепной гипертензии, церебральной гипоперфузии, гипертермии, гиперкарбии, гипо-и гипергликемии, анемии, судорожный синдром.суб Рекомендовано хирургическое удаление острой эпидуральной гематомы объемом более 35 см3, толщиной более 15 мм независимо от степени бодрствования. Костно-пластическая трепанация в проекции гематомы Субдуральная гематома. Клиника, диагностика, лечение. Субдуральная гематома – травматическое кровоизлияние в субдуральное пространство, расположенное между твердой и паутинной мозговыми оболочками. Субдуральные гематомы развиваются как на стороне травмы, так и на противоположной. Субдуральная имеет плоскую форму (серповидно-плоскостная форма). Источником субдуральной гематомы служат поврежденные пиальные вены в месте их впадения в синусы. |
