Полинейропатии этиология. Полиневриты (полирадикулоневриты, полиневропатии)
 Скачать 2.71 Mb. Скачать 2.71 Mb.
|
|
Дифференциальная диагностика эпилептических припадков и пароксизмальных состояний другой этиологии в клинике нервных болезней (вегетативные кризы, обмороки, истерические припадки). Истерические припадки Припадки развиваются в любой ситуации – на улице, на работе, во время сна. Истерия развиваются только в чьем-либо присутствии; никогда не возникают во сне. При припадке падении нередко возникают тяжелые телесные повреждения. При истерии больной успевает сесть, не причиняя себе телесных повреждений. Припадки часто характеризуются тонической фазой длительностью до 20 с, во время которой происходит задержка дыхания, развивается цианоз кожи. Характерны прикусывание языка, непроизвольное мочеиспускание, иногда дефекация. Во время и некоторое время после припадка реакция зрачков на свет отсутствует, сухожильные и кожные рефлексы угнетены. Нередко истерии сопровождаются произнесением отдельных имен или слов, отражающих конфликтную ситуацию. Не наблюдаются цианоз лица, прикусывание языка, непроизвольные мочеиспускания и дефекация. Реакция зрачков на свет сохранена. Сознание полностью не выключается, больной реагирует на болевые раздражители, аммиак. Припадок длится не более 2–3 мин и заканчивается своеобразным состоянием угнетения сознания, часто квалифицируемым как глубокий сон. Истерия длится десятки минут, не бывает сна или расстройства сознания. Обморок Припадок может возникать днем или ночью независимо от положения тела больного; обморок редко происходит в положении больного лежа. Цвет кожных покровов во время припадка, как правило проявляется цианозом. Бледность — ранний и непременный симптом обмороков. Перед началом эпилептического припадка часто возникает аура, которая бывает обусловлена очаговыми эпилептическими нарушениями и поэтому имеет значение для выявления локализации поражения и в головном мозге. Как правило, после ауры самочувствие либо нормализуется, либо развивается потеря сознания. Обморок обычно возникает более медленно и протекает без ауры. Повреждения, полученные во время падения, характерны для эпилептических припадков и редко наблюдаются при обмороках. Тонические судорожные подергивания, закатывание глаз также характерны для припадков и, как правило, не происходят при обмороках. Период бессознательного состояния во время припадка более длительный, чем во время обморока. Недержание мочи часто отмечают при эпилептических припадках и редко при обмороках. После обморока сознание восстанавливается быстрее, после припадка — медленнее. Спутанность сознания, головная боль и сонливость — обычные остаточные явления после припадков; физическая слабость с ясным сознанием характерны для послеобморочного состояния. Вегетативный криз. Сознание не утрачивается с больным можно говорить и после приступа он полностью может рассказать, что с ним происходило. Продолжительность приступа 20-30 минут плоть до нескольких суток. Постоянная тревога, депрессия. НейроСПИД СПИД – инфекционное заболевание, вызываемое вирусом иммунодефицита человека (ВИЧ), передающееся половым, парентеральным, трансплацентарным путем, характеризующееся тяжелым поражением иммунной системы. Патогенез. В патологический процесс вовлекаются в той или иной степени все жизненно важные органы человека. Клетки нервной системы относятся к числу избирательно поражаемых ВИЧ. Этот вирус относится к семейству РНК-содержащих ретровирусов, обладает ферментом ревертазой, или обратной транскриптазой, позволяющим на основании собственной РНК синтезировать необходимую для размножения вируса ДНК. При инфицировании страдает клеточное звено иммунитета. Поражаются главным образом Т-лимфоциты хелперы. Нарушается соотношение между Т-хелперами и Т-супрессорами, которое при СПИДе становится меньше 1 (при норме 1,8–2,0). Клиническая картина. НейроСПИД чаще всего начинается с общеинфекционной симптоматики, ангины, увеличения лимфатических узлов, печени. Обычно такое состояние длится 1–3 нед., после чего наступает ремиссия. Длительность скрытого периода колеблется от 2–3 нед. до нескольких лет. Для него характерна лимфаденопатия. Для поражения нервной системы характерно развитие прогрессирующей многоочаговой лейкоэнцефалопатии: выявляются деменция, апатия, ухудшение памяти, снижение самокритики. Позже присоединяются очаговые симптомы: эпилептические припадки, парезы, проводниковая анестезия, атаксия, афазия. Другая форма поражения центральной нервной системы – абсцессы головного мозга, причинами которых наиболее часто являются токсоплазмоз, гистоплазмоз, кандидоз. Среди опухолей наиболее часто встречаются лимфомы. Клиническая картина сопровождается головной болью, рвотой, очаговой неврологической симптоматикой. Часто при СПИДе наблюдаются симптомы поражения периферической нервной системы. Одним из наиболее частых вариантов поражения является хроническая сенсорная полинейропатия. Клинически она проявляется дистальной локализацией поражения и симметричностью, характерны боли в конечностях, парестезии, снижение болевой и вибрационной чувствительности, угасание рефлексов. Лечение. Эффективных средств для полного излечения СПИДа не существует. Терапия направлена на пролонгацию сроков перехода ВИЧ-носительства в развернутую стадию СПИДа, улучшение качества жизни больных, профилактику оппортунистических заболеваний, отдаление летальных исходов. В настоящее время общепризнанной является высокоактивная антиретровирусная терапия – метод, сочетающий применение препаратов нескольких групп: нуклеозидных (абакавир, зидовудин, фосфазид, тенофовир и др.) и ненуклеозидных (делавирдин, этравирин и др.) ингибиторов обратной транскриптазы, ингибиторов протеаз (атаназавир, индинавир, ритонавир и др.), ингибиторов интеграз (ралтегравир), ингибиторов рецепторов (маравирок), ингибиторов слияния (энфувиртид). Детский церебральный паралич Детский церебральный паралич – группа непрогрессирующих заболеваний головного мозга, возникших вследствие недоразвития или повреждения структур мозга в антенатальный, интранатальньй и ранний постнатальный периоды, характеризующихся двигательными расстройствами, нарушениями позы, речи, психики. Этиология и патогенез. Среди патогенных факторов, повреждающих мозг внутриутробно, ведущая роль принадлежит инфекциям (грипп, краснуха, токсоплазмоз), соматическим и эндогенным заболеваниям матери (врожденные пороки сердца, хронические заболевания легких, сахарный диабет, гипо– и гипертиреоз и др.), иммунологической несовместимости крови матери и плода (по резус-фактору, системе АВО и другим антигенам), профессиональным вредностям, алкоголизму. Из факторов, вызывающих поражение мозга в процессе родов, основное значение имеют родовая травма, асфиксия в родах, в раннем послеродовом периоде – энцефалиты. Изменения в нервной системе связаны с гипоксией и метаболическими расстройствами, оказывающими прямое и опосредованное (через продукты нарушенного метаболизма) влияние на развитие и функцию мозга. Клинические проявления. Спастическая диплегия (болезнь Литтла). Наиболее распространенная форма детского церебрального паралича. Характерными особенностями являются спастическая тетраплегия (диплегия) или тетрапарез с преимущественной локализацией в ногах, психические и речевые расстройства. Повышение мышечного тонуса с возрастом способствует возникновению тугоподвижности, контрактур в крупных суставах. Постоянное напряжение пяточного (ахиллова) сухожилия и усиленная опора на носки приводят к грубым деформациям стоп. Сухожильные и надкостничные рефлексы на руках и особенно ногах повышены, вызываются с расширенной рефлексогенной зоны. Возможны клонусы стоп, коленных чашечек, патологические сгибательные (Россолимо, Менделя – Бехтерева, Жуковского) и разгибательные (Бабинского, Оппенгейма, Шеффера, Гордона) рефлексы. Двойная гемиплегия. Наиболее тяжелая форма детского церебрального паралича. Характерными особенностями являются спастическая тетраплегия или тетрапарез с преимущественной локализацией в руках и неравномерным поражением сторон, выраженные психические и речевые расстройства. Сухожильные рефлексы очень высокие. Выявляются патологические кистевые и стопные рефлексы. Часто выражен симптомокомплекс псевдобульбарного паралича, что обусловливает затруднение приема пищи, нарушение функций артикуляционного аппарата. Гиперкинетическая форма. Характерны непроизвольные атетоидные движения, нарушение мышечного тонуса, речевые расстройства. Атонически-астатическая форма. Характерными особенностями являются мозжечковые расстройства. С рождения наблюдается генерализованная мышечная гипотония. Гемиплегическая форма. Характерными особенностями являются односторонний парез руки и ноги по центральному типу, преимущественно выраженный в руке, судорожные пароксизмы, психические и речевые расстройства. Гемипарез в конечностях сочетается с поражением по центральному типу VII и XII пар черепных нервов. Лечение. Должно быть ранним, индивидуальным, комплексным, этапным, длительным. Раннее лечение детского церебрального паралича предусматривает своевременное создание базиса для выработки нормальных реакций позы, ротации, реакции равновесия, адекватную стимуляцию сенсорной и моторной деятельности ребенка. Индивидуальный подход к лечению предполагает учет характера и степени поражения нервной и нервно-мышечной систем, а также общего соматического состояния ребенка. Комплексное лечение включает ортопедические мероприятия, физиотерапию, лечебную физкультуру, массаж, занятия с логопедом, медикаментозную терапию, а в случае необходимости хирургическое лечение контрактур. (При болезни Литтла в отдельных случаях возникают показания для операции на корешках конского хвоста.) Медикаментозная терапия назначается с целью стимуляции мозга и улучшения его метаболизма, коррекции нарушений мышечного тонуса, обменных процессов в мышечной ткани, снижения внутричерепного давления, нервно-рефлекторной возбудимости. Улучшение психического развития детей достигается назначением глутаминовой кислоты, церебролизина, аминалона, пиридитола (энцефабола). Стимулируют и улучшают обмен веществ также витамин В12, пирогенал. Острый инфекционный миелит: этиология, патогенез, клиника, лечение, профилактика. Миелит – воспаление СМ, при котором поражается как белое, так и серое вещество. Этиология. Заболевание возникает как осложнение вирусной инфекции или вакцинации. Наиболее часто заболевание развивается после перенесенных кори, краснухи, оспы, ветряной оспы, гриппа, эпидемического паротита, инфекционного мононуклеоза, герпетической инфекции, вызванной герпесом 1-го или 6-го типа, реже – микоплазменной инфекции, а также после неспецифической респираторной или кишечной вирусной инфекции. Поствакцинальный миелит обычно развивается после прививок от бешенства и коклюша. Инфекционный агент при воздействии на организм пациента изменяет его антигены, после чего на них развиваются аутоиммунные реакции, сопровождающиеся воспалением и повреждением. Клиническая картина. Заболевание развивается обычно остро или подостро спустя 1–2 нед. после инфицирования или вакцинации. В первые дни заболевания выявляется общеинфекционный синдром: субфебрилитет, в периферической крови умеренный лейкоцитоз и увеличение СОЭ, в ликворе часто выявляют умеренный плеоцитоз и незначительное повышение белка, которое корреспондирует с остротой процесса. Поражение верхнего шейного отдела (С1—С4): паралич или раздражение диафрагмы (одышка, икота), спастический паралич конечностей (тетраплегия) с расстройством всех видов чувствительности по проводниковому типу книзу от уровня поражения, нарушение функций тазовых органов по центральному типу (задержка, периодическое недержание мочи и кала), корешковые боли в области шеи. Шейное утолщение (С5—Тh1): периферический паралич верхних конечностей, спастический паралич нижних конечностей с расстройством всех видов чувствительности книзу от уровня поражения по проводниковому типу, нарушение функций тазовых органов по центральному типу, синдром Клода Бернара – Горнера ( редкое заболевание, характеризующееся миозом (сужение зрачка), птозом (опущение верхнего века), агидрозом (отсутствие потоотделения лица) и энофтальмом (более глубокое в сравнении с нормой погружение глазного яблока в костную полость (орбиту), защищающую глаз).). Возможны корешковые боли в верхних конечностях. Поражения грудного отдела (Th3—Th12): нижняя спастическая параплегия с теми же расстройствами функций тазовых органов, утрата всех видов чувствительности в нижней половине тела, опоясывающие корешковые боли. Поражение поясничного утолщения (L1—S2): периферический паралич нижних конечностей, расстройства чувствительности на нижних конечностях и в промежности, те же расстройства мочеиспускания. Синдром эпиконуса (Минора) (L4—S2): периферический паралич в разгибателях тазобедренных суставов, сгибателях и разгибателях стоп и пальцев, отсутствие ахилловых рефлексов, расстройства чувствительности на нижних конечностях и в промежности, нарушение функций тазовых органов по центральному типу. Коленные рефлексы чаще всего сохранны. Поражения мозгового конуса (S3—S5): выпадение болевой и температурной чувствительности в области промежности («седловидная анестезия»), отсутствие анального рефлекса, сохранность ахилловых рефлексов, расстройства функций тазовых органов по периферическому типу (истинное недержание мочи), трофические расстройства, чаще в виде пролежней в области крестца. Поражение конского хвоста: периферический паралич нижних конечностей с расстройствами мочеиспускания по типу задержки или истинного недержания, расстройства всех видов чувствительности на нижних конечностях и в промежности (в отличие от симптомов при поражении конуса), выраженные корешковые боли. Характерна асимметрия указанных симптомов. Лечение. В острой стадии наиболее эффективны кортикостероиды, вводимые внутривенно капельно методом пульс-терапии: метилпреднизолон в дозе 10–15 мг/кг в сутки в течение 3–8 дней, при необходимости (недостаточном эффекте) с последующим переходом на пероральный прием с постепенным снижением дозы в течение 1 мес. или применением плазмафереза. Одновременно назначают препараты калия, калийсберегающие диуретики, анаболические стероиды, витамины. Симптоматическая терапия аналогична таковой при рассеянном склерозе Вертеброгенные радикулопатии на шейном, грудном и пояснично-крестцовом уровнях. Этиология, патогенез, клиника, лечение. Профилактика Под термином «радикулопатия» понимается поражение внутрипозвоночной части периферической нервной системы, которая анатомически представлена корешками, спинномозговым ганглием, канатиком и корешковым нервом. Этиология. Остеохондроз межпозвонкового диска, деформирующий спондилез передней и задней продольных связок позвоночника, деформирующий спондилоартроз, фиброз диска, межпозвоночные грыжи. Патогенез Дегенерации диска. Следствием нестабильности позвоночника является формирование остеофитов по краям позвонков (спондилез) и артроз мелких суставов позвоночника, вызванный подвывихом суставных поверхностей и надрывом капсул (спондилоартроз). Патологическая импульсация из рецепторов пораженных тканей периферического двигательного сегмента позвоночника приводит к формированию болевого, мышечно-тонического, нейрососудистого и нейродистрофического (нейроостеофиброз) синдромов, а также к нарушению подвижности в соответствующем отделе. При механическом воздействии грыжи, костных разрастаний или других патологических структур на корешки, спинной мозг или сосуды возникают компрессионные синдромы: корешковые (радикулопатии), спинальные (миелопатии) и нейрососудистые. Шейная радикулопатия. Больные жалуются на боли в затылке, иррадиирующие в лобную область, «хруст» в шее при движениях головой, боли в области шеи, плечевом поясе и руках, парестезии в пальцах рук. Голова больного приобретает вынужденное положение, ограничены активные движения в шейном отделе. Отмечается усиление болей и парестезий при нагрузке на голову, наклоненную на плечо. Выявляется болезненность при пальпации мышц шеи и плечевого пояса, иногда в мышцах обнаруживаются различной величины болезненные узелки. Болевые точки определяются при надавливании на остистые отростки, паравертебральные шейные точки, точки передней лестничной мышцы и мест выхода затылочных нервов. Выявляются положительные симптомы натяжения: возникновение болей при наклоне головы в здоровую сторону, при отведении руки с ротацией внутрь. В зависимости от уровня поражения корешков определяются мышечные гипотрофии. На стороне боли снижены сухожильные и периостальные рефлексы (иногда повышены – явления ирритации). Изменяется чувствительность в зоне отдельных шейных сегментов. Определяются вегетативнососудистые нарушения (истончение и отечность кожи кистей, температурные асимметрии, расстройства потоотделения). Нередко мышечно-тонические и нейродистрофические нарушения касаются тканей, окружающих плечевой сустав и другие суставы (плечелопаточный периартроз, синдром «плечо-кисть»). В выраженных случаях заднебоковых протрузий дисков, унковертебрального артроза присоединяются явления сосудистой недостаточности в вертебрально-базилярном бассейне, а при задней протрузии – спинальные проводниковые расстройства. Грудная радикулопатия. Боли при грудных радикулопатиях бывают глубинные, ломящие, ноющие, в межлопаточной области – жгучие. Они усиливаются при поворотах туловища, наклонах, езде по неровной дороге, охлаждении, дыхании. Боль может локализоваться в межреберных промежутках и нередко сопровождается чувством затруднения дыхания. Выявляется болезненность при пальпации и постукивании по остистым отросткам, паравертебральным точкам. Мышцы рефлекторно асимметрично напряжены, чаще по выпуклой стороне сколиоза. В межреберных промежутках и в зонах Захарьина – Геда обнаруживаются гипестезия, сосудистые и вегетативные нарушения. Картиной межреберной, абдоминальной или ингвинальной (паховой) невралгии нередко дебютирует опоясывающий лишай. Пояснично-крестцовая радикулопатия. В начальной стадии болезни возникает утомляемость мышц спины и поясницы при длительной фиксации позы. При хроническом варианте распознаются фибромиозиты длинных мышц спины. Субъективно отмечаются утомляемость и тупые боли в мышцах, а при пальпации – уплотнение и напряжение их; ограничивается объем движений в поясничной области. Приступ острого люмбаго развивается внезапно, во время неловкого движения, при незначительной травме или спонтанно. Возникает пронизывающая колющая боль, иногда распирающая со жгучим оттенком, распространяющаяся по всей пояснице, часто симметрично. Появляется тоническое защитное напряжение мышц с развитием сколиоза, кифоза, уплощения поясничного лордоза. Острая люмбалгия обычно продолжается 5–7 дней. Подострая или хроническая люмбалгия сопровождается болевым синдромом с преобладанием на одной стороне. Боли усиливаются при продолжительном сидении, стоянии, подъеме тяжести, после наклонов туловища, при кашле или чихании. При кокцигодинии боли локализуются в области крестца и нередко иррадиируют в ягодицы, половые органы, нижнюю часть поясницы и задние отделы бедер. При компрессии корешка развиваются алгические и невропатические симптомы. При алгической фазе резкие боли в пояснице и крестце иррадиируют по задней поверхности бедра, голени. Развиваются симптомы натяжения корешков и седалищного нерва: Нери, Дежерина, Ласега, Бехтерева и др. Отмечаются рефлекторные сосудистые дистонии в области нижних конечностей. Невропатическая фаза компрессии корешка характеризуется усилением болей, снижением сухожильных рефлексов на больной стороне, появлением гипотрофии мышц, слабостью сгибателей или разгибателей стопы и пальцев, гипестезией или анестезией. Клиническая картина зависит и от преимущественного поражения корешков. Поражение L1, L2, L3 корешков проявляется болью и выпадением чувствительности в соответствующих дерматомах, чаще по внутренней и передней поверхности бедра. Выявляются слабость, гипотрофия, гипотония четырехглавой мышцы бедра, снижение или выпадение коленного рефлекса. Отек корешков может вызывать симптомы со стороны наружного кожного нерва бедра. При поражении L4 корешка возникают парестезии и боли по передневнутренним отделам бедра, нерезкая слабость и гипотония четырехглавой мышцы при сохранности коленного рефлекса. Поражение корешка L5 вызывает боль, которая иррадиирует от поясницы в ягодицу, по наружному краю бедра, по передненаружной поверхности голени до внутреннего края стопы и первых пальцев; больной испытывает ощущения покалывания, зябкости. Определяется снижение силы разгибателя I пальца, гипотония и гипотрофия перонеальных мышц. Больной испытывает затруднения при стоянии на пятке. При поражении S1 корешка боли и парестезии иррадиируют от поясницы или ягодицы по наружнозаднему краю бедра, по наружной поверхности голени до наружного края стопы и последних пальцев. В дистальных отделах дерматома выявляется гипалгезия. Определяются снижение силы трехглавой мышцы голени и сгибателей пальцев стопы (особенно V пальца), гипотония и гипотрофия икроножной мышцы. Затруднено стояние на носках, снижен или отсутствует ахиллов рефлекс. Лечение. При всех видах радикулитов на первых этапах обострения показаны покой, исключение неблагоприятных статодинамических нагрузок в течение 5—10 дней. Пациента следует уложить на непрогибающуюся постель, при необходимости подложить под матрац щит. Передвижение больного – с посторонней помощью или на костылях. Сидеть можно, упираясь ладонями вытянутых рук в сидения. Широко используются анальгетики, нестероидные противовоспалительные препараты, сосудорасширяющие и противоотечные средства, миорелаксанты, ремиелинизаторы, медикаментозные лечебные блокады: с новокаином, глюкокортикоидами. С анальгетической целью также используются антидепрессанты и антиконвульсанты. Применяют различные методы вытяжения, мануальную терапию, массаж, иглорефлексотерапию, физиотерапию, лечебную физкультуру для укрепления мышц позвоночника. Рекомендуется ношение корсета, шейного воротника Шанца. При неэффективности консервативной терапии прибегают к хирургическому лечению. Абсолютными показаниями к операции являются клинические проявления острого сдавления спинного мозга и конского хвоста (нарушение функции сфинктеров, двусторонняя боль и парезы), межпозвонковые грыжи, приводящие к полному ликвородинамическому и миелографическому блоку. Относительными показаниями к операции считают выраженные упорные корешковые боли (гипералгические формы) и отсутствие тенденции к исчезновению болей в течение 3 мес. После пребывания в стационаре может быть рекомендовано санаторно-курортное лечение с использованием сероводородных или радоновых ванн, применение массажа, мануальной терапии и лечебной физкультуры.  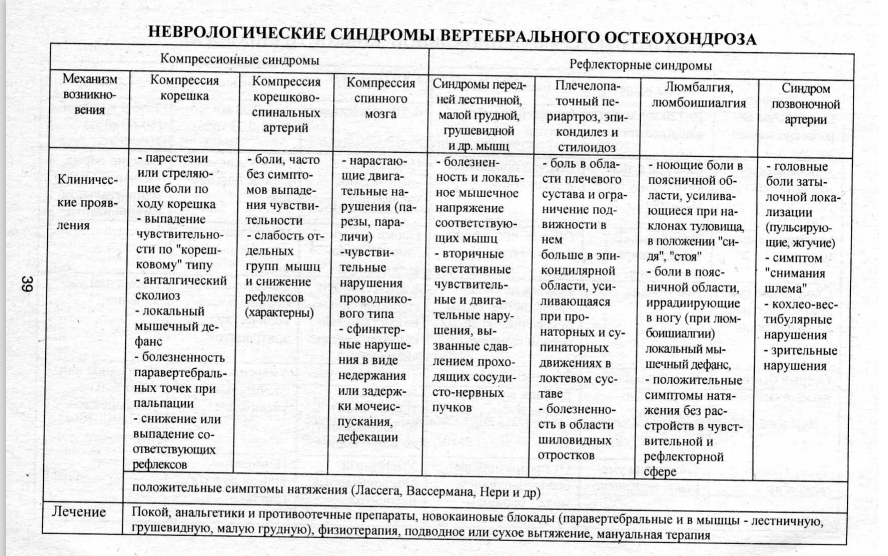 |
