Реферат. Ответы (Профилактика, Терапия, Хирургия). Профилактика 1
 Скачать 2.21 Mb. Скачать 2.21 Mb.
|
|
Тип I — СИЦ для фиксации. Тип II — Восстановительные СИЦ для постоянных пломб: а) эстетические; б) упроченные; в) конденсируемые. Тип III — Быстротвердеющие СИЦ: а) для прокладок; б) фиссурные герметики. Тип IV — СИЦ для пломбирования корневых каналов. В целом же, если говорить о показаниях к клиническому применению стеклоиономерных цементов, следует выделить следующие: - фиксация ортопедических и ортодонтических конструкций, внутриканальных штифтов и культевых вкладок; - наложение базовых и лайнерных прокладок под композитные и металлические пломбы; - герметизация фиссур; - пломбирование кариозных полостей в молочных и постоянных зубах, в том числе при кариесе корня; - пломбирование дефектов твердых тканей при пекариоз-ных поражениях зубов; - ART-методика и минимальное препарирование при лечении кариеса зубов; - пломбирование полостей при минимально-инвазивпой терапии лечения кариеса; - восстановление культи зуба. Следует отметить, что стеклоиономерные цементы, предназначенные для разных целей, имеют различные свойства и манипуляционные характеристики. СИЦ, предназначенные для фиксации, имеют жидкую консистенцию и повышенную текучесть. Кроме того, для них характерны увеличенное рабочее время и время отверждения. Такие свойства необходимы для аккуратной технологичной работы врача при фиксации коронок и других несъемных ортопедических конструкций. Стеклоиономерные цементы, предназначенные для наложения постоянных пломб, за счет более высокого содержания порошка имеют густую, плотную консистенцию. Для них характерны увеличенное рабочее время и укороченное время отверждения. Перечисленные свойства придают цементам этой группы повышенную механическую прочность и делают процесс пломбирования более удобным и технологичным, позволяя врачу моделировать пломбу в полости рта. Стеклоиономерные цементы для прокладок имеют жидкую консистенцию, обеспечивающую хорошую маргинальную адаптацию, но приводящую, однако, к уменьшению их механической прочности. Кроме того, для материалов этой группы характерны уменьшенное рабочее время и время отверждения. Это свойство позволяет врачу после наложения стеклоионо-мерной прокладки достаточно быстро перейти к следующему этапу пломбирования. Стеклоиономерные цементы для пломбирования корневых каналов имеют более длительное время отверждения (1,5—3 часа), более высокую рентгеноконтрастность, повышенную биологическую совместимость и стабильность. Следует отметить также, что попытка изменить консистенцию цемента путем изменения соотношения порошок / жидкость в конечном итоге приводит к ухудшению его физических характеристик. В связи с вышеизложенным мы избегаем применения «универсальных» стеклоиономерных цементов. В своей работе в каждой клинической ситуации мы стремимся использовать тот стеклоиономер, который специально для этого предназначен (для лайнерных прокладок — прокладочный, для пломб и базовых прокладок — восстановительный и т.д.). Как уже отмечалось выше, применение стеклоиономерных цементов для пломбирования кариозных полостей особенно показано у пациентов с «проблемной» полостью рта и тяжелым течением кариеса зубов (низкий уровень гигиены, высокий показатель КПУ, высокая частота рецидивного кариеса). На российском рынке представлено большое количество стеклоиономерных цементов для наложения изолирующих прокладок как химического, так и двойного отверждения (см. табл. 23). «Классические» СИЦ для изолирующих прокладок обладают достаточной механической прочностью, химической адгезией к эмали и дентину, выделяют ионы фтора в окружающие зубные ткани, не требуют светоотверждении. Среднее время отверждения цементов этого типа 3—5 минут. Одним из популярных в нашей стране материалов этой группы является «БейзЛайн» (СтомаДент). Он позволяет добиться защиты пульпы и твердых тканей зуба от химических, термических, гальванических раздражителей и бактериальной инвазии. Высокая адгезия «БейзЛайна» сочетается с прочностью, рентгеноконтрастностью и удовлетворительными рабочими качествами. «БейзЛайн» выпускается оттенка В2. По цвету он близок к дентину зуба. Замешивается на дистиллированной воде. 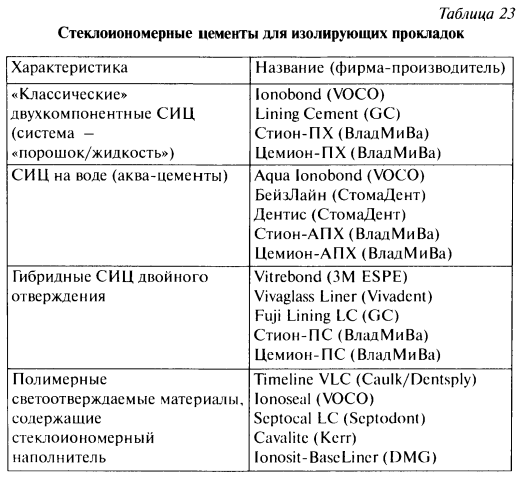 Применение этого материала показано при наложении базовых и лайнерных изолирующих прокладок. Он также может применяться для фиксации коронок и штифтовых конструкций (хотя для этих целей более приемлемы специальные СИЦ). Широкий спектр стеклоиономерных цементов для наложения изолирующих базовых и лайнерных прокладок поставляет на российский стоматологический рынок компания VOCO, что позволяет врачу сделать оптимальный выбор с учетом особенностей клинической ситуации, плана дальнейшего лечения и индивидуальных предпочтений. Следует напомнить о том, что «созревание» цементной массы «классических» и водоотверждаемых СИЦ и образование прочной связи с тканями зуба у них происходит примерно в течение суток. Поэтому, при пломбировании методом сандвич-техники, если в качестве базовой прокладки используется «классический» СИЦ, а композит накладывается в это же посещение, за счет быстрого и прочного связывания композита со стекло-иономером, а также за счет полимеризационной усадки композита резко повышается вероятность отрыва прокладки от дна полости (рис. 195). Клиническими проявлениями дебон-динга являются боли в зубе от температурных раздражителей, болезненность при накусывании на пломбу, иногда — воспаление и некроз пульпы. Большинство зарубежных и отечественных стоматологических школ рекомендуют производить пломбирование композитами в сочетании с «классическими» или водоот-верждаемыми СИЦ в два посещения: I посещение — вся полость пломбируется стеклоиономерным цементом; II посещение — через 24-48 часов — производится удаление части стеклоиономерной пломбы, соответствующей эмали, и пломбирование композитом с предварительным протравливанием поверхности СИЦ и применением адгезивной системы. Такая техника, несомненно, оправдана как с медицинской, так и с физико-химической точек зрения. Однако, в нашей стране в силу экономических, организационных и психологических факторов она распространения пока не получила. Сказывается, по-видимому, и недостаточная информированность стоматологов. 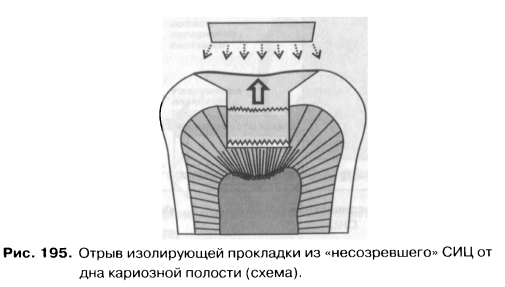 Наложить в одно посещение прокладку из стеклоиономерного цемента и пломбу из композита позволяет модифицированная сандвич-техника или применение гибридных СИЦ двойного и тройного отверждения. Наиболее известным и популярным в нашей стране гибридным стеклоиономером двойного отверждения является «Vitrebond» (ЗМ ESPE). Он представляет собой двухкомпонент-ную систему «порошок / жидкость». Порошок состоит из фторалюмосиликалного стекла, в состав жидкости входят по-ликарбоновая кислота, вода, полимеризационноспособные моно — и олигомеры, а также фотоинициаторы процесса полимеризации. После смешивания ингредиентов «Vitrebond» имеет достаточно продолжительное «рабочее» время и быстро твердеет под действием света (время облучения — 30 секунд). Такая динамика отверждения выгодно отличает «Vitrebond» от «классических» стеклоиономеров (рис. 196). Материал легко вносится в полость и обладает хорошей адаптацией к твердым тканям зуба.  Постоянную пломбу на прокладку из «Витребонда» можно накладывать в это же посещение. Это связано с тем, что за счет наличия светоотверждаемой полимерной матрицы, сразу же после фотополимеризации материал становится достаточно прочным и химически инертным. Он устойчив к химическим и механическим воздействиям, не растрескивается при высушивании полости, образует прочную связь с дентином и способен скомпенсировать напряжения, возникающие в процессе поли-меризационной усадки композитов. Мы широко применяем «Витребонд» для наложения изолирующих прокладок при лечении глубокого кариеса. Необходимость применения изолирующей прокладки в данном случае диктуется тем, что кальций-салицилатные цементы, наиболее часто применяемые в качестве лечебных прокладок («Dycal», «Life», «Septocalcine Ultra»), растворяются и разрушаются компонентами современных адгезивных систем (ацетоном, спиртом и т.д.). Кроме того, лечебные прокладочные материалы имеют очень низкую прочность на сжатие и при локализации пломбы на окклюзионной поверхности они могут разрушаться (рис. 197). В результате под пломбой образуются пустоты, а это может приводить к различным неблагоприятным последствиям, вплоть до развития воспаления и некроза пульпы. При пломбировании глубоких кариозных полостей мы руководствуемся рекомендациями А.В.Садовой (1997): «При лечении глубокого кариеса прокладочные материалы на основе гидроксида кальция должны вноситься в полость точечно, в минимальном количестве с обязательным наложением изолирующей прокладки» (см. рис. 198). 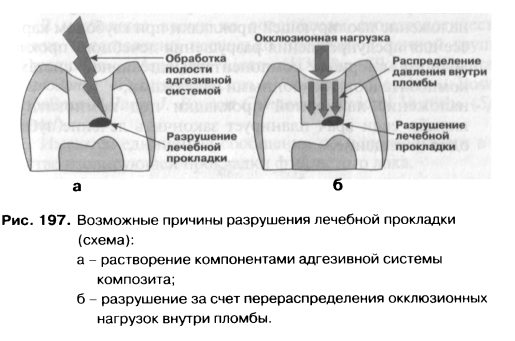 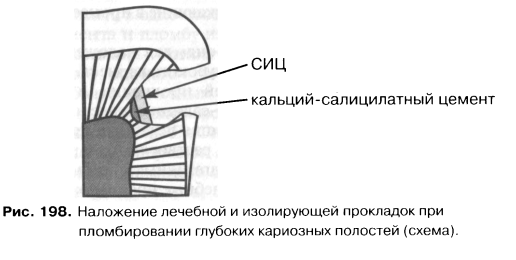 Подводя итог данному разделу, авторы хотят еще раз акцентировать внимание читателей на показаниях к применению «Витребонда» в клинических условиях: - (тонкослойной) прокладки при среднем кариесе у пациента с «проблемной» полостью рта, когда врач считает целесообразным предпринять дополнительные меры для профилактики рецидива кариеса под пломбой; - наложение лайнерной прокладки под композитную пломбу в кариозной полости сложной конфигурации (высокое значение С-фактора), когда врач считает целесообразным предпринять дополнительные меры для компенсации напряжений, возникающих в процессе полимеризационной усадки светоотверждаемого композита и профилактики «постоперативной чувствительности»; - наложение изолирующей прокладки при глубоком кариесе для предупреждения разрушения лечебного прокладочного материала компонентами адгезивной системы композита и окклюзионными нагрузками; наложение лайнерной прокладки под композитную пломбу, если врач планирует закончить лечение зуба в одно посещение. 14.Резорцин-формалиновый метод Основан на применении резорцин-формалиновой смеси. Основной действующий ингри-диент-формальдегид- считается классическим мумифицирующим средством. Он соединяется с альбумином клеток и образует прочное соединение формальдегид-альбуминат, стерилизуя и уплотняя ткани. Резорцин обладает антимикробной активностью и способностью уменьшать концентрацию формальдегида в смеси. Соединение формальдегида и резорцина приводит к химической реакции полимеризации - затвердению по типу пластмасс. Резорцин-формалиновую смесь готовят следующим образом: на стекло наносят несколько капель 40% раствора формалина. К нему добавляют кристаллы резорцина до насыщения. Для ускорения полимеризации вводят катализатор. Методики резорцин-формалинового метода В качестве катализатора добавляют каплю 10 % раствора едкого натра (по Альбрехту), антиформин (по Евдокимову), каплю 5% раствора хлорамина (по Платонову), каплю 5 °/о раствора пищевой соды-натрий бикарбонат (по Мамедовой). Хирургия 1.Мандибулярная анестезия Нижнечелюстной нерв (п. mandibularis) — III ветвь тройничного нерва, выходя на основание черепа через овальное отверстие, разветвляется на две ветви: меньшую переднюю — двигательную и большую заднюю — чувствительную. Двигательная часть (щечная ветвь) иннервирует щечные, жевательные мышцы и мышцы, напрягающие мягкое нёбо. Чувствительная часть нерва отдает такие ветви: уш-но-височную, нижнюю альвеолярную и язычную. Нижний альвеолярный нерв (п. alveolarisinferior), который имеет непосредственное отношение к ман-дибулярной анестезии, отделившись от нижнечелюстного, проходит между крыловидными мышцами, а потом входит в нижнечелюстное отверстие, отдав перед этим двигательную ветвь — челюстно-подъязычный нерв (рис. 18). В нижнечелюстном канале нижний альвеолярный нерв отдает ветви к каждому зубу и к десне. Возле выхода из подбородочного отверстия ответвляется значительная часть подбородочного нерва (n.mentalis) (рис. 19), конечными ветвями которого являются резцовые (n.incisivi). Несоответствие в названиях нер вов и анестезий иногда дезориенти рует врача. Так, например, при ман- дибулярной анестезии обезболивает ся не нижнечелюстной, а нижний альвеолярный и язычный нервы. Резцовый нерв, являющийся конеч ной ветвью n.mentalis, расположен в нижней челюсти, тогда как резцовое отверстие — на верхней челюсти, и, осуществляя резцовую анестезию, мы обезболиваем носонёбный нерв. Однако эти давно принятые анатомами и стоматологами запутанные названия остаются, их необходимо запомнить и различать. Если у взрослых расположение нижнечелюстного отверстия по отношению к границам ветвей нижней челюсти и альвеолярного отростка более постоянно, то у детей оно разное и зависит от возраста. В возрасте от 9 мес до 1,5 года нижнечелюстное отверстие расположено на 5 мм ниже уровня альвеолярного гребня, от 3,5 года до 4 лет — на 1 мм ниже жевательной поверхности моляров, в 6 лет — на уровне жевательной поверхности временного моляра, в 9 лет - на 5 мм выше жевательной поверхности моляров. До 12 лет в связи с увеличением размеров альвеолярного отростка и ростом ветви челюсти нижнечелюстное отверстие как бы опускается и располагается приблизительно на 3 мм выше жевательной поверхности нижних моляров. Таким образом, у детей до 5 лет целевой пункт расположен на 1-2 мм ниже жевательной поверхности зубов нижней челюсти, а у детей старше 5 лет — на 3-5 мм выше уровня жевательной поверхности этих зубов. Целевой пункт.. Поскольку нерв возле входа в мандибулярное отверстие прикрыт костным "козырьком", то место, где он доступен для омывания обезболивающим раствором, расположено выше, в так называемой бороздке нижнечелюстного нерва, в крылонижнечелюстном пространстве, заполненном рыхлой клетчаткой. В силу тяжести раствор всегда будет опускаться книзу, поэтому целевой пункт определяется с учетом этого. Ориентир по ширине челюсти с возрастом практически не изменяется. Внешними параметрами расположения целевого пункта у детей являются расстояния от заднего края ветви нижней челюсти — 10 мм, а от нижнего края — 22-25 мм. Чтобы определить целевой пункт, рекомендуется прощупать передний и задний края ветви нижней челюсти. Учитывая анатомическую особенность расположения целевого пункта, лучше подвести иглу дальше и немного выше foramenmandibulare. Интраоральные методы. Техника анестезии. Придерживаясь принципа преимуществ экстраоральных методик проводниковой анестезии у детей, следует все же подчеркнуть, что мандибулярная анестезия обоснованно чаще проводится интраоральным путем. Опыт проведения этой анестезии у детей показал, что описанная ниже методика наиболее оптимальная. Местом укола является точка пересечения горизонтальной линии, которая проходит по жевательной поверхности моляров или ниже или выше их (в зависимости от возраста ребенка), и вертикальной линии, которая отвечает ходу крылочелюстной складки. Уколов иглу в это место, необходимо, выпуская раствор, продвинуть ее по кости на 1,2-1,3 см, отклонив шприц в противоположную сторону срезом иглы к кости, и ввести 0,9-1,0 мл обезболивающего раствора. После этого желательно прижать мягкие ткани в месте инъекции к кости на 1-2 мин. Существует так называемый пальцевой метод внутриротовой анестезии, особенность которого состоит в определении места укола с помощью пальца. Указательный палец левой руки (это удобно при проведении анестезии и справа, и слева) кладут в позадимолярную ямку и прощупывают ее внутреннее ребро, куда упирается край ногтя. Возле его края и немного ниже делают укол в слизистую оболочку, дальше, продвинувшись по кости 1,2-1,3 см и немного отклонив шприц в противоположную сторону, вводят обезболивающий раствор и прижимают это место тампоном. Такой метод анестезии (с ориентиром места укола в участке края ногтя указательного пальца) анатомически оправдан только у детей V возрастной группы (12-15 лет), у которых локализация нижнечелюстного отверстия на ветви челюсти приближается к таковой у взрослых. У пациентов младшего возраста применение этого метода ограничено. Наиболее распространенной у детей при условии максимально открытого рта является методика обезболивания тканей нижней челюсти по М.М. Вейсбрему Этот способ состоит в подведении обезболивающего раствора к нижнечелюстному валику, расположенному на внутренней поверхности ветви челюсти, выше "козырька", образованого двумя костными гребнями, идущими от венечного и суставного отростков. В области этого валика в рыхлой клетчатке на близком расстоянии располагаются три нерва: щечный, нижний альвеолярный, язычный. Таким образом, целевым пунктом при проведении этой анестезии является нижнечелюстной валик, а обязательным условием — открытый рот (при этом условии валик становится доступным). Следует отметить, что расположен нижнечелюстной валик ближе к основанию венечного отростка, а не посредине ветви. Обезболивание по этой методике выполняется таким образом: при условии открытого рта определяется бороздка между крыловидно-нижнечелюстной складкой и слизистой оболочкой щеки. Укол в слизистую оболочку по направлению к кости делают в области бороздки, на 1 см ниже уровня жевательной поверхности последнего верхнего моляра, подведя иглу с противоположной стороны челюсти. На возвышении (torusmandibulae) вводят 0,8-0,9 мл раствора, и мягкие ткани и место инъекции прижимают тампоном (рис. 20). Преимуществом этого метода анестезии является то, что одной инъекцией (без движения иглы по кости) можно обезболить все три нерва, но основное условие его выполнения — максимально открытый рот, что не всегда возможно у ребенка. Указанный недостаток нивелируется методом Б.Ф. Кадочникова, предложившего для взрослых преддверный путь торусальной анестезии. Этот способ можно использовать и при проведении анестезии детям. Расстояние от переднего края ветви нижней челюсти до валика у детей колеблется от 0,9 до 1,2 см. При полузакрытом рте иглой прокатывают слизистую оболочку выше вершины ретромолярного треугольника по касательной линии, условно продолженной на ветвь челюсти (шприц находится на стороне анестезии, а не напротив, как это нужно по методике Вейсбрема). Иглу вслед за раствором продвигают по кости немного кверху на расстояние 1,5-1,9 см, где и вводят 0,9 мл обезболивающего раствора. Перед проведением анестезии этим методом следует тщательно прополоскать рот раствором антисептика, поскольку условия для очищения ротовой полости при неполном открывании рта плохие, что связано с заболеваниями ее тканей. Необходимо подчеркнуть, что таким методом не всегда можно точно подвести раствор к целевому пункту. Внеротовые методы могут быть осуществлены четырьмя путями: позадиче-люстным, подчелюстным, подскуловым и впередичелюстным. Но наиболее приемлемыми и удобными у детей являются подчелюстной и подскуловой. Подчелюстной путь. Анестезия проводится так: подняв голову ребенка, поворачивают ее в сторону, противоположную той, где будет выполняться обезболивание. Перед проведением этой анестезии целесообразно кожу в месте укола инфильтрировать обезболивающим раствором с целью дальнейшего безболезненного вмешательства. Указательным и большим пальцами левой руки натягивают кожу в области угла нижней челюсти так, чтобы угол хорошо определялся. На расстоянии 1-1,2 см, отступив медиаль-нее от угла, делают укол в кожу на уровне нижнего края нижней челюсти по внутренней ее поверхности (рис. 21). Вводя раствор (0,6-0,8 мл), иглу продвигают по кости кверху, параллельно заднему краю ветви нижней челюсти, на расстояние 1,8-2 см. Потом, оттянув поршень шприца на себя, вводят еще 0,3-0,4 мл обезболивающего раствора, который депонируется на 0,3-0,7 см выше нижнечелюстного отверстия, что довольно близко не только к n.alveolarisinferior, но и к n.lin-gualis. Следует отметить, что карпуль-ными шприцами проводить эту анестезию неудобно, поскольку длина иглы может быть недостаточной, она тонкая и не позволяет при движении придерживаться кости. Подчелюстной путь мандибулярной анестезии показан при ограниченном открывании рта, при наличии воспалительных и опухолевых процессов ветви челюсти; у детей, с которыми тяжело войти в необходимый контакт и быть уверенным в их адекватном поведении во время проведения анестезии интраоральным методом. Подскуловой путь. В 1922 г. Берше предложил делать взрослым инъекцию новокаина в область крыловидного пространства с целью уменьшения воспалительной контрактуры (тризма челюсти). По его методике укол иглой делают перпендикулярно к коже на 2 см кпереди от козелка уха под скуловой дугой на глубину 2-2,5 см, где вводят 2-3 мл раствора. Обезболивающее вещество действует на двигательные ветви нижнечелюстного нерва, после чего крыловидные мышцы расслабляются и становится возможным более широкое открывание рта. В 1927 г. В.М. Уваров предложил использовать место инъекции по Берше для проведения центральной анестезии возле овального отверстия. Он достигал этого, введя иглу на 4,5 см. В 1947 г. М.Д. Дубов, продвинув иглу по Верше на 2-2,5 см, заметил обезболивание нижнего альвеолярного нерва, а если углубить иглу на 3-3,5 см, происходит обезболивание и язычного нерпа. Необходимо указать, что в клинической практике у детей до 12 лет метод Ду-бова и, тем более, метод Уварова практически не используются, в то время как предложение Берше проводить анестезию с целью снятия воспалительной контрактуры нижней челюсти используется довольно широко. При этом иглу углубляют на 1,8-2 см и вводят 1,2-1,5 мл анестетика. Впереди- и позадичелюстные пути экстраоральной мандибулярной анестезии в связи с трудностью их проведения и многими возможными осложнениями в детской практике не используются. Зона обезболивания. Через 2-3 мин после проведения мандибулярной анестезии появляются непривычные ощущения в языке и половине нижней губы (онемение, "мурашки", пощипывание), что часто является объективным для врача признаком эффективности проведенного обезболивания. Скорость появления этих ощущений свидетельствует, что раствор введен близко к нерву. Анестезия или парестезия сначала кончика, а затем половины языка, участка нижней губы возле угла рта, а потом ее половины — ориентир для начала оперативного вмешательства. Степень анестезии разная в разных отделах челюсти. Полная анестезия наступает в области нижних моляров и премоляров, анестезия в области клыков и резцов несколько слабее, что объясняется наличием анастомозов между нижними альвеолярными нервами с противоположной стороны (резцовыми и подбородочными). Осложнения. Кроме перечисленных характерных и для других видов анестезий осложнений (повреждение сосудов, нервов, занесение инфекции, поломка иглы), после проведения мандибулярной анестезии возможно возникновение тризма (ограниченного открывания рта). Иногда он сопровождает воспалительный процесс, а иногда является следствием неправильной методики проведения анестезии, когда игла с затупленным кончиком повреждает надкостницу и мышцы, вызывая травматический периостит, миозит. Это проявляется одним из основных симптомов — ограничением открывания рта. 2.ИНФИЛЬТРАЦИОННОЕ ОБЕЗБОЛИВАНИЕ В 1880 г. В. К. Анреп опубликовал работу "О физиологическом действии кокаина". А.В.Орлов в статье "Несколько слов о местной анестезии солянокислым  кокаином" в 1887 г. впервые предложил инфильтрационную анестезию как местное обезооливание. кокаином" в 1887 г. впервые предложил инфильтрационную анестезию как местное обезооливание.Ипфильтрационная анестезия предусматривает внутритканевое введение местноанестезирующих растворов с целью пропитывания ими расположенных на этом участке нервных ветвей и окончаний. В зависимости от патологического процесса, развивающегося в месте оперативного вмешательства (воспалительный или другой), следует различать фокальную инфильтрационную анестезию и перифокальную. При фокальной анестезии мы вводим раствор в место, где будет проводиться вмешательство. Например, при удалении фибромы или папилломы слизистой оболочки щеки в место предполагаемых разрезов вводится анестетик. При перифокальной инфильтрационной анестезии местноанестезирующее вещество вводится не в участок хирургического вмешательства, а вне его. Такую анестезию следует отличать от проводниковой, при которой анестетик также вводится вне зоны вмешательства или поражения, но целью его является обезболивание основного ствола или одной или нескольких нервных ветвей этого ствола. Для инфильтрационной анестезии у детей используются обычно 0,25 %, 0,5 % растворы местноанестезирующих веществ (половинные дозы для взрослых). В некоторых случаях за счет увеличения концентрации раствора (до 1 %) соответственно уменьшают количество вводимого анестетика. Используя удобную для стоматолога периодизацию детского возраста, связанную с определенными состояниями временных и постоянных зубов и тканей челюстно-лицевой области, выделяют: I период (от 1-го дня до 6 мес) - беззубые челюсти; II период (от 6 мес до 2 лет) — становления временного прикуса; III период (от 2 до 6 лет) - период временных зубов; IV период (6-12 лет) - смена зубов - сменный прикус; V период - период постоянных зубов (12-15 лет). Показаниями для применения инфильтрационного обезболивания будут такие вмешательства: I период — удаление врожденных опухолей небольших размеров, локализующихся на альвеолярных отростках во фронтальных их отделах (чаще фибром): папиллом на языке и щеках; удлинение уздечки языка, хирургическая обработка ран при травматических повреждениях мягких тканей лица и органов ротовой полости; удаление временных резцов (с которыми ребенок родился), травмирующих сосок матери во время кормления. II период — удаление доброкачественных опухолей и опухолевидных новообразований небольших размеров на лице и в ротовой полости, зубов на верхней и нижней челюстях, хирургическая обработка ран лица без дефекта тканей и ротовой полости. В этих периодах речь идет о проведении нетравматических и непродолжительных оперативных вмешательств, то есть когда потребности в общем обезболивании нет. — III период — удаление временных зубов на верхней и нижней челюстях, не больших новообразований мягких тканей лица и тканей ротовой полости; удли нение уздечек верхней и нижней губ; хирургическая обработка небольших ран мягких тканей лица и ротовой полости. IV период — удаление временных зубов на верхней и нижней челюстях, постоянных резцов на верхней челюсти, папиллом, фибром; лечение ретенцион-ных кист мягких тканей лица и ротовой полости; хирургическая обработка ран мягких тканей; дополнительная анестезия при проведении проводникового обезболивания. V период — хирургическая обработка небольших ран мягких тканей лица, удаление небольших опухолей и опухолевидных образований; перифокальная ипфильтрационная анестезия — при вскрытии абсцессов в ротовой полости и челюстно-лицевой области (при отсутствии показаний или возможности обеспечения наркоза); диагностические пункции опухолей и опухолевидных образовали й; биопсия опухолей мягких тканей; дополнительная анестезия при применении проводниковой анестезии. В III и IV возрастных периодах инфильтрационная анестезия используется при удалении временных зубов, в особенности на верхней челюсти. Это обусловлено тем, что: челюсти включают в себя временные и зачатки постоянных зубов, к тому же в губчатой части кости преобладают органические вещества; костные канальцы и периодонтальные щели временных зубов широкие. Эти особенности способствуют хорошему пропитыванию кости и периодонта анестезирующим раствором, безболезненным удалению зубов и оперативным вмешательствам на альвеолярном отростке. Инфильтрационная анестезия для обезболивания мягких тканей выполняется гак: иглу вкалывают в слизистую оболочку или кожу (после предыдущего проведения аппликационной анестезии или без нее) под незначительным углом к поверхности; инфильтрируют ткани путем продвижения иглы и медленного введения раствора по направлению к месту запланированного вмешательства. При удалении зубов чаще всего используют плексуальную анестезию. Техника проведения ее такая: укол иглы делают до кости на верхней челюсти немного выше переходной складки, а на нижней — ниже нее и вводят 0,3 мл раствора. После удаления иглы из тканей необходимо мягкие ткани тампоном прижать к кости, что способствует лучшему пропитыванию ее анестезирующим раствором, а не накоплению его лишь в мягких тканях. Такую анестезию иногда еще называют десневой инфильтрационной. У детей при удалении зубов может применяться анестезия, при которой обезболивающее вещество вводится в межзубные сосочки с двух сторон зуба; это так называемая сосочковая анестезия (межзубные сосочки представлены рыхлой тканью, хорошо пропитывающейся введенным анестезирующим раствором). Но такая (как и интралигаментарная) анестезия используется редко, так как сопровождается значительной болевой реакцией при введении анестетика в сосочек или связку. Разновидностью инфильтрационной анестезии является внутрикостная, которую часто рекомендуют для обезболивания при хирургических вмешательствах У детей первых трех возрастных групп. Если при проведении сосочковой анестезии врач проталкивает иглу глубоко в кость, он может добится эффективной внут-рикостной анестезии. При ее выполнении иглу вкалывают в дистальный от удаляемого зуба межзубной сосочек. Потом в пористую кость межзубной перегородки вводят иод давлением анестезирующий раствор. При этом последний проникает в  губчатое вещество альвеолярного отростка и в ткани периодонта. Иногда при проведении такой анестезии на нижней челюсти раствор настолько глубоко проникает в кость, что омывает расположенный в канале нижний альвеолярный нерв, то есть происходит мандибулярная проводниковая анестезия. Теоретически внутри-костную анестезию на нижней челюсти можно было бы проводить, вкалывая иглу в кость со стороны преддверия. Однако там она проходит плохо, поскольку сверху губчатая кость покрыта плотной наружной кортикальной пластинкой. губчатое вещество альвеолярного отростка и в ткани периодонта. Иногда при проведении такой анестезии на нижней челюсти раствор настолько глубоко проникает в кость, что омывает расположенный в канале нижний альвеолярный нерв, то есть происходит мандибулярная проводниковая анестезия. Теоретически внутри-костную анестезию на нижней челюсти можно было бы проводить, вкалывая иглу в кость со стороны преддверия. Однако там она проходит плохо, поскольку сверху губчатая кость покрыта плотной наружной кортикальной пластинкой.Для проведения внутрикостной анестезии у детей лучше использовать короткие крепкие иглы и, что важно, пластмассовые или металлические шприцы (это обусловлено тем, что введение раствора под значительным давлением может привести к разрыву стеклянного шприца и травмированию рук хирурга). Внут-рикостная анестезия при удалении зубов может быть применена у детей II и IV возрастных групп. Преимущества инфильтрационной анестезии сравнительное проводниковой: быстрое наступление обезболивания; возможность использовать малые концентрации анестезирующих веществ, что уменьшает токсичность препарата при сохранении его обезболивающих свойств; частичная потеря обезболивающего раствора при разрезе тканей, что уменьшает общее количество попавшего в организм анестетика; гидропрепарирование тканей, осуществляющееся во время их инфильтрации, что помогает при разных видах вмешательств; гемостатическое действие анестетика на ткани при использовании сосудосуживающих веществ; у хирурга нет потребности учитывать особенности расположения нервных стволов, мест выхода их на поверхность лицевого черепа, мягких тканей. Недостатки инфильтрационной анестезии: изменение конфигурации тканей в связи с имбибицией их анестетиком, что затрудняет проведение местнопластических операций; изменение цвета тканей после инфильтрации их, что затрудняет распознавание нормальной и патологически измененной ткани; усиление боли в месте введения обезболивающего раствора (даже в случае перифокального его введения) в очаге воспаления не только от возможной инактивации анестетика, но и от увеличения внутритканевого давления вследствие введенного количества анестетика; ограничение возможности адекватного вмешательства на костях лицевого скелета. Необходимо подчеркнуть, что успех проведения обезболивания, как и другого любого вида лечения, прежде всего зависит от правильности выбора его метода, оценки показаний и противопоказаний к нему. В противном случае уменьшается количество преимуществ метода и увеличивается количество его недостатков. 4.ПРОВОДНИКОВОЕ ОБЕЗБОЛИВАНИЕ Одним из наиболее современных методов местной инъекционной анестезии в хирургической стоматологии и челюстно-лицевой хирургии является проводниковое обезболивание. Суть его состоит в том, что раствор анестетика орошает не окончания чувствительных нервов, как это происходит при инфильтрационной анестезии, а нервный ствол или его ветви на расстоянии от места, где будет проводиться оперативное вмешательство. Экспериментальное обоснование целесообразности использования принципа проводникового обезболивания принадлежит М.В. Маклакову, открывшему в 1847 г. возможность эндоневрального и перпневралыюго влияния парами серного эфира на чувствительный нерв. В клинике проводниковую анестезию путем орошения впервые применил для лечения межреберной невралгии В.К.Анреп в 1884 г., а на год позднее А.И. Лукашевич использовал ее при операциях на конечностях. Впервые проводниковая анестезия в челюстно-лицевой области была осущес- I твлена в 1885 г. путем введения раствора кокаина в нижний альвеолярный нерв. Впоследствии методы ее совершенствовались. Неоценимый вклад в это сделал заведующий кафедрой хирургической стоматологии Киевского стоматологического института, а потом — Киевского медицинского института, профессор С.Н. Вайсблат. Успешное применение проводникового обезболивания именно в челюстно-лицевой области обусловлено тем, что на поверхности лица и в полости рта есть опознавательные пункты для точного определения места расположения нерва и его ветвей, подлежащих воздействию анестетика (рис. 10). Изучая проводниковую анестезию, следует запомнить, что она может быть: центральной, или базальной, поскольку обезболивающий раствор подводится к основанию (basis) черепа, где выходит один из стволов тройничного нерва; периферической, когда обезболивающий раствор подводится к целевому пункту — ветви главного ствола; проведена внеротовым доступом или внутриротовым; проведена внутриканально, когда кончик иглы входит в костный канал, и внеканально, когда игла подходит к устью канала. Принципы проведения проводникового обезболивания у детей: 1. Проводниковое обезболивание применяется лишь у детей IV-V возрастных групп (6-12 и 12-15 лет) при удалении постоянных зубов на верхней челюсти, временных и постоянных зубов — на нижней челюсти, других оперативных вме шательствах. 2. Центральная проводниковая анестезия детям проводится лишь в исключительных случаях. 3. В соответствии с ростом челюстей изменение расположения целевых пунктов имеет такие закономерности (рис. 11): — на верхней челюсти — подглазничное отверстие "опускается" от подглаз ничного края книзу с возрастом ре бенка: от 6 до 12 лет — на 1-2 мм, с 13 до 15 лет — до 4-4,5 мм; — места выхода задних верхних альвеолярных ветвей в участке бугра верхней челюсти имеют тенденцию также смещаться книзу и располагаются у детей старшей возрастной группы ближе к альвеолярному краю; резцовое отверстие приобретает тенденцию перемещаться кзади от альвеолярного отростка по линии центральных резцов; расположение большого нёбного отверстия незначительно изменяется по направлению к границе твердого и мягкого нёба; — нижнечелюстное отверстие с возрастом "поднимается", а подборо- дочное — смещается во временном прикусе от первого моляра ко второму, а в постоянном располагается между пре- молярами. У детей IV возрастной группы (6-12 лет) при проведении периферической проводниковой анестезии не следует входить в каналы, а достаточно вводить раствор анестетика возле их отверстий. При проведении периферической проводниковой анестезии (кроме палати-нальной) у детей раствор следует вводить экстраорально, так как при этом уменьшается вероятность инфицирования тканей, нет потребности инъекционную иглу двигать вдоль кости (надкостницы) и в мышце, что исключает ряд осложнений; отпадает возможность осложнения при резких движениях ребенка головой, выталкивания иглы языком и его травмирования, неожиданного закрывания рта и т.п. Перед проведением экстраоральной проводниковой анестезии у детей место инъекции на коже желательно обезболить методом аппликационной анестезии. В период после проведения проводниковой анестезии и перед оперативным вмешательством врач не должен оставлять ребенка без присмотра, отсылать в коридор до наступления обезболивания и в это время принимать другого пациента, отвлекаться, выходить в другие кабинеты, поскольку в любой момент может возникнуть непредвиденная ситуация (общие и местные ослож осложнения, неожиданное поведение пациента и т.п.). Проводниковую анестезию у детей осуществляют 1 % раствором анестетика. Если же используются анестетики, в инструкции к которым не указаны концентрации растворов и дозы для детей, то берут половинные дозы взрослых. Время наступления эффекта проводникового обезболивания зависит от ряда факторов: концентрации раствора, его количества, близости подведения анестетика к целевому пункту и состоя- . ния окружающих его тканей (рубцы, спайки, болезни периферических нервов). В редчайших случаях, когда ре бенку проводится центральная анесте зия, необходимо оценить риск ее проведения и выбрать самый оптимальны Общие положения выполнения проводниковой анестезии Необходимо точно знать место укола и целевой пункт для каждого вида проводниковой анестезии. Избирая метод и путь проводникового обезболивания, следует отдать предпочтение предусматривающему минимум движений иглой по кости и в мышцах. Если избежать этого невозможно, при движении по кости срез на кончике иглы должен располагаться к кости и вдоль нее, а раствор анестетика следует вводить перед движением иглы. При проведении проводниковой анестезии часть иглы (0,5-1 см) всегда должна оставаться извне: это позволит беспрепятственно удалить ее в случае от-лома в месте соединения с канюлей. Обезболивающий раствор нужно вводить достаточно близко к целевому пункту, что обеспечит быстрое наступление обезболивания. Обезболивающий раствор следует вводить медленно, чтобы предотвратить чрезмерное давление на ткани. Периферическая проводниковая анестезия для верхней челюсти Для обезболивания тканей верхней челюсти используют: туберальную (бугорную), инфраорбитальную (подглазничную), палатинальную (нёбную), ин-цизивную (резцовую) анестезию. 5.АППЛИКАЦИОННОЕ ОБЕЗБОЛИВАНИЕ Этот метод предусматривает обезболивание поверхностных слоев тканей (слизистой оболочки, кожи) анестетиком, нанесенным на тампон или орошение их спреем. Слизистая оболочка поддается обезболиванию значительно лучше, чем кожа. С этой целью раньше у детей применяли 5-20 % раствор анестезина на персиковом масле. Сейчас используются современные гели, мази (например, пе-рилен-ультра, ксилонор-гель, инстила-гель, пиромекаина 1-2 % раствор или 5 % мазь), облатки для анестезии (Anaesthesic tabs), которые выпускают разные стоматологические фирмы ("Septodont", "ESPE" и т.п.), со вкусом и запахом фруктов и ягод. Аппликационный метод анестезии показан: для обезболивания места укола перед инъекционной анестезией; при разрезе поверхностно расположенных подслизистых абсцессов, обычно на десне. Трудно согласиться с рекомендациями некоторых авторов использовать ап-ликационное обезболивание для удаления временных зубов. Зуб, как известно, даже с корнями, находящимися в стадии физиологического рассасывания, фиксирован в лунке круговой связкой, тканями нериодонта, сосудисто-нервным пучком. Ткани периодонта при аппликационной анестезии эффективно обезболить не удается, поэтому удалить такой зуб без болевых ощущений невозможно. А зуб, фиксированный лишь циркулярной связкой, подвижный во всех направлениях, удаляют без обезболивания обычно сами родители с ребенком, превращая этот процесс в игру. Не следует применять эту анестезию и во время иссечения "капюшона" при хроническом перикоронарите, поскольку под таким обезболиванием сделать эту операцию не удается. Ошибочно также использование аппликационной анестезии слизистой оболочки десен при переломах челюстей перед наложением шин или капп, поскольку сохранение чувствительности в этих участках будет свидетельствовать о неправильно изготовленной шине, что проявляется в ощущении чрезмерного давления ее на слизистую оболочку десен и в дальнейшем может быть причиной пролежней, язв, генерализации воспалительного процесса десен и т.п. Таким образом, показания к применению аппликационного обезболивания в хирургической стоматологии детского возраста довольно узкие, и расширять их не следует, поскольку во всех других случаях эффективное обезболивание не наступает, а применять такие анестетики, как плацебо, довольно опасно. Метод орошения (спреем) слизистой оболочки и (реже) кожи местными анестетиками, например, 10 % раствором лидокаина, Xylonor spray, Peryl-spray, имеет практически те же показания, что и аппликационный. Необходимо помнить, что применение таких высоких концентраций анестетиков возможно лишь при условии непораженной слизистой оболочки с целью предотвращения быстрого проникновения их в кровь. В некоторых случаях можно ждать аллергических реакций. 6-10.УДАЛЕНИЕ ЗУБОВ У ДЕТЕЙ Для решения вопроса относительно показаний и противопоказаний к удалению зубов необходимо знать: сроки прорезывания, формирования корней временных и постоянных зубов; особенности клинического течения и лечения пульпитов, периодонтитов, периоститов и остеомиелитов, а также травматических повреждений зубов и челюстей. Учитывая тот факт, что зубы у детей проходят три периода развития, целесообразно рассмотреть показания к удалению зубов во временном, сменном и постоянном прикусах. I. Показания к удалению зубов во временном прикусе (до 6 лет): временные зубы, с которыми ребенок родился и которые препятствуют естественному вскармливанию; острые одонтогенные заболевания (гнойный периостит, остеомиелит, абсцесс, флегмона, лимфаденит). В тех случаях, когда до смены временного зуба осталось еще 2-3 года, надо приложить все силы для его лечения. Только при остеомиелите "причинный" зуб однозначно должен быть удален; неэффективное лечение хронического гранулирующего периодонтита; рассасывание корня больше чем на 1/2 его длины и подвижность зуба II—III степени; удаление вследствие травмы или травматическая дистопия резцов при наличии резорбции корней; — перелом коронки на уровне шейки или верхней трети корня при его резорбции. И. Показания к удалению зубов в сменном прикусе (от 6 до И лет): острые одонтогенные заболевания (гнойный периостит, абсцесс, флегмона, лимфаденит) при условии, что корни временного зуба рассосались больше чем наполовину; постоянный или временный зуб не подлежит консервативному лечению; острый или хронический одонтогенный остеомиелит челюстей; острый пульпит и периодонтит временных моляров у детей 9-10 лет при наличии зачатков постоянных зубов; неэффективность лечения хронического периодонтита временных и постоянных зубов; распространение очага воспаления на межкорневую перегородку постоянных или временных многокорневых зубов; наличие временного зуба или его корня, когда постоянный уже прорезался; замедленная резорбция корней временного зуба, мешающая своевременному прорезыванию постоянного; все виды травматических переломов корпя временного зуба и перелом корня постоянного при невозможности использования его под штифтовый зуб; перелом коронки зуба, если корень его находится в стадии рассасывания; удаление временного зуба вследствие травмы; — расположенные в линии перелома челюсти временные и постоянные зубы. Ш. Показания к удалению зубов в постоянном прикусе (от 11 до 15 лет): зубы, являющиеся источником одонтогенного острого остеомиелита челюстей (преимущественно моляры); зубы с хроническим гранулирующим или гранулематозным периодонти том, который нельзя вылечить консервативно пли одним из хирургических методов (гемисекция, реплантация, резекция верхушки корня, ампутация корня); значительное разрушение коронковой части зуба, если корень последнего нельзя использовать для протезирования; осложнения, связанные с лечением зубов (перфорация дна пульповой камеры зуба или корня при обострении воспаления); сверхкомплектные, ретенированные зубы, не имеющие условий для прорезывания; временные зубы, которые задержались до 15 лет, при наличии в челюсти (по данным рентгенологического исследования) правильно расположенных постоянных; интактные зубы, расположенные в линии перелома и мешающие репозиции отломков челюсти; зуб с хроническим воспалительным процессом возле верхушки корня, расположенный в линии перелома челюсти; оскольчатый или продольный перелом корня постоянного зуба; ортодонтические показания. По ортодонтическим показаниям постоянные зубы у детей удаляют, например, при скученности их во фронтальном участке верхней челюсти с недостатком места в зубной дуге (большей частью для клыков). При этом удаляют первые премо-ляры или третьи моляры или их зачатки. Последние удаляют и при чрезмерном развитии ментального отдела нижней челюсти для прекращения его роста. Удалению подлежат также комплектные зубы, которые прорезались в таком положении (нёбное, язычное, щечное), при котором невозможно переместить их на обычное место современными ортодонтическими или хирургическими методами. Абсолютных противопоказаний к удалению зубов в большинстве своем у детей нет, однако при некоторых заболеваниях и патологических состояниях это вмешательство следует временно отложить или подготовить к нему ребенка. Некоторые из нижеприведенных заболеваний можно обнаружить во время детального сбора анамнеза. Относительными противопоказаниями к удалению зубов являются: сердечно-сосудистые заболевания (стенокардия, аритмия, ревматизм, эндокардит и миокардит в стадии обострения, выраженная декомпенсация сердечной деятельности); заболевания почек (острый или обострившийся хронический гломеруло-нефрит с декомпенсированной функцией, почечная недостаточность); острые инфекционные заболевания (дифтерия, скарлатина, корь, коклюш и т.п.); заболевания крови (лейкоз, гемофилия, тромбоцнтопения и т.п.); заболевания ЦНС (менингит, энцефалит); психические заболевания в период обострения (эпилепсия, шизофрения и т.п.); острые воспалительные заболевания слизистой оболочки ротовой полости (гингивит, стоматит); зубы, расположенные в злокачественной опухоли или костной гемангиоме. по поводу удаления зуба из злокачественной опухоли такое противопоказа ние ближе к абсолютному, поскольку нет смысла удалять зуб. Болит у ребенка уже не сам зуб. Доминантным является другое заболевание — злокачественная опухоль; удаление зуба, расположенного в костной гемангиоме, к сожалению, может быть моментом установления диагноза "гемангиома". Если же диагноз поставлен раньше, то зуб удаляют в условиях стационара на фоне предшествующей подготовки; острые заболевания дыхательных путей (грипп, бронхит, пневмония и т.п.); временные зубы у взрослых из-за отсутствия закладки постоянных; менструация. Техника удаления временных и постоянных зубов у детей При удалении временных зубов следует учитывать особенности строения челюсти (маленькие размеры, нежная костная ткань альвеолярного отростка и слизистой оболочки, покрывающей его) и временных зубов (невыражена шейка, широкое расположение корней и наличие зачатков постоянных зубов под или между ними). Поэтому целесообразно использовать набор детских щипцов и хорошо владеть техникой удаления. Техника удаления временных зубов несколько отличается от таковой при удалении постоянных, а именно: круговую связку не разрушают, после наложения щипцов щечки их далеко не продвигают; чтобы не травмировать близлежащие мягкие ткани, при работе элеватором обязательно фиксируют альвеолярный отросток с обеих сторон пальцами; чрезмерных движений при удалении не делают (это позволяет не отломать коронку, верхушку корня или альвеолярный отросток и не вывихнуть челюсть); 3) особенно осторожно надо удалять моляры с разрушенной коронковой |
