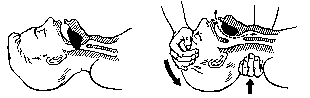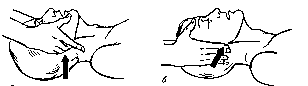Вопрос. Программа медицинской подготовки подразделение специального назначения "витязь" москва, 1998
 Скачать 0.73 Mb. Скачать 0.73 Mb.
|
|
Тема № 3. ОСНОВЫ РЕАНИМАТОЛОГИИ. Реанимация—совокупность методов лечения терминальных состояний, это комплекс мероприятий, направленных на оживление организма. Задачей реаниматологии является восстановление и поддержание сердечной деятельности, дыхания и обмена веществ. Реанимация наиболее эффективна в случаях внезапной остановки сердца при сохранившихся компенсаторных возможностях организма. Если же остановка сердца произошла на фоне тяжелого, неизлечимого заболевания, когда полностью истощены компенсаторные возможности организма, реанимация неэффективна. После остановки сердца и дыхания наступлению биологической смерти предшествуют обратимые изменения, так называемая клиническая смерть продолжительностью 3—5 мин. Осуществляемые в это время реанимационные мероприятия могут привести к полному восстановлению нарушенных функций организма человека. Спасение жизни пострадавшего следует начинать немедленно, так как каждая упущенная минута уменьшает шансы реанимации. Успех оживления зависит также от строгого выполнения лечебных мероприятий в определенной последовательности. Диагностическими признаками наступления клинической смерти являются: отсутствие или наличие поверхностного, редкого дыхания (8—10 в мин), исчезновение пульса на сонных и бедренных артериях, отсутствие сознания, расширение зрачков и отсутствие их реакции на свет, цианотичный или серый цвет кожных покровов и видимых слизистых оболочек. Наличие дыхания у пострадавшего устанавливают, регистрируя экскурсии груди визуально или с помощью руки, положенной на грудную клетку. Пульс следует определять на сонной артерии. Необходимо учитывать, что оказывающий медицинскую помощь может ощущать собственный пульс, особенно при волнении или после бега. При наступлении клинической смерти зрачки расширяются, занимают почти всю радужную оболочку и не реагируют на свет. Отсутствие сознания, цианоз кожных покровов и видимых слизистых оболочек, неестественная ширина зрачков являются сигналом катастрофы. Реанимационные мероприятия необходимо проводить в следующем порядке: восстановление проходимости дыхательных путей, искусственная вентиляция легких методами “изо рта в рот” или “изо рта в нос”, восстановление кровообращения путем наружного массажа сердца. В последующем должно быть проведено лечение, направленное на восстановление спонтанного дыхания и кровообращения (искусственная вентиляция легких, введение растворов лекарственных средств и др.). Наиболее частыми причинами, вызывающими непроходимость дыхательных путей, являются утопление, термические поражения дыхательных путей, отравление химическими веществами, травма черепа, шеи, средостения и др., нарушение проходимости дыхательных путей инородными телами. В экстренных случаях часто встречается нарушение проходимости верхних дыхательных путей: носовой и ротовой полостей, гортани, трахеи. Попадание в носовые ходы инородных тел, переломы лицевого скелета приводят к закрытию носовых ходов и в связи с этим дыхание через нос становится невозможным. При переломах основания черепа может быть кровотечение в носовую полость и дыхательные пути. Самой частой причиной непроходимости дыхательных путей у пострадавших в бессознательном состоянии является западение языка, у которых резко снижается мышечный тонус. Расслабление мышц приводит к тому, что челюсть отвисает и тянет за собой язык, который своим основанием закрывает вход в гортань. В этих случаях необходимо максимально запрокинуть голову и при необходимости фиксировать язык. Нарушение проходимости дыхательных путей может наступить вследствие попадания в них жидких или твердых веществ при вдохе. При потере сознания защитные рефлексы или отсутствуют, или резко снижены, поэтому инородные тела беспрепятственно попадают в трахею и бронхи. Аспирация рвотных масс, крови наиболее часто бывает при черепно-мозговой травме, утоплении. Существуют следующие методы восстановления проходимости дыхательных путей.
Метод запрокидывания головы. Для восстановления проходимости дыхательных путей пострадавшего необходимо уложить на спину на твердую поверхность и запрокинуть ему голову (рис.29,а). Данный метод в большинстве случаев устраняет закупорку дыхательных путей корнем языка, однако он неэффективен при массивной аспирации. Метод выдвижения нижней челюсти. Нижнюю челюсть выдвигают двумя руками, при этом большие пальцы располагают на подбородке или на лбу, а остальные надавливают на мандибулярные отростки (рис. 29 б. Такие приемы могут обеспечить проходимость дыхательных путей у больных, находящихся в глубокой коме, при расслаблении мышц во время и после наркоза. “Тройной” метод заключается в синхронном умеренном запрокидывании головы пострадавшего с одновременным выдвижением вперед нижней челюсти и приоткрыванием рта; эффективен при искусственной вентиляции легких. В тех случаях, когда невозможно поддержать проходимость дыхательных путей вышеописанными методами, применяют воздуховоды (рис. 30), которые обеспечивают их проходимость, предупреждая смещение корня языка кзади. Воздуховод вводят ротационными движениями поверх языка.  Рис. 30. 1. Экстренное восстановление проходимости дыхательных путей: Больного укладывают на спину, горизонтально на твердую поверхность (пол; твердая кушетка, которая не должна быть выше тазобедренного сустава). Производят быструю санацию полости рта и носоглотки. Реаниматор запрокидывает голову больного/пораженного назад, подкладывая одну руку под его шею, а другую, располагая на лбу - это заставляет корень языка отойти от задней стенки глотки и обеспечивает восстановление свободного доступа воздуха в гортань и трахею. В целях предельного смещения вперед нижней челюсти подбородок больного/пораженного захватывают двумя руками. Искусственную вентиляцию легких (ИВЛ) начинают после восстановления проходимости воздухоносных путей.
Вздутие в эпигастральной области, возникающее по ходу ИВЛ, свидетельствует о попадании воздуха в желудок. Тогда следует осторожно надавить ладонью на область эпигастрия, предварительно повернув в сторону голову и плечи больного/пораженного.
Для проведения искусственного дыхания “изо рта в нос” необходимо проделать следующие манипуляции: одной рукой, расположенной на лбу, запрокидывают голову назад, другой—нажимают на подбородок и поднимают вверх нижнюю челюсть, закрывая рот. Кроме того, рот можно закрыть большим пальцем. Ртом охватывают нос пострадавшего и вдувают в него “свой” воздух. Так же, как и при искусственном дыхании методом “изо рта в рот”, необходимо все время наблюдать за экскурсиями грудной клетки. При искусственном дыхании ребенку губами одновременно охватывают рот и нос. Воздух вдувают в отличие от взрослых в меньшем количестве. Частота дыханий у детей должна быть 18—20 в 1 мин. Контроль за экскурсиями грудной клетки также необходим. По гигиеническим и эстетическим соображениям можно проводить вентиляцию, накрыв рот и нос пострадавшего платком или марлей. При повреждениях челюстно-лицевой области используют способы искусственной вентиляции легких Сильвестра, Каллистова. При проведении искусственного дыхания способом Сильвестра пострадавший лежит на спине, оказывающий помощь встает на колени у изголовья пострадавшего, берет обе его руки за предплечья и резко поднимает их, далее отводит их назад за себя и разводит в стороны. Так производится вдох. Затем делают обратное движение, предплечья пораженного кладут на нижнюю часть грудной клетки и сжимают ее. Происходит выдох. При искусственном дыхании способом Каллистова пострадавшего укладывают на живот с вытянутыми вперед руками, голову поворачивают набок, подкладывая под нее одежду (одеяло). Носилочными лямками или связанными двумя-тремя брючными ремнями пострадавшего периодически (в ритме дыхания) поднимают на высоту до 10 см и опускают. При поднимании пораженного в результате расправления грудной клетки происходит вдох, при опускании вследствие ее сдавления — выдох. 2. На следующем этапе оживления приступают к восстановлению сердечной деятельности. Главным симптомом остановки сердца, на который ориентируются - отсутствие пульса на сонной (бедренной) артерии. К исследованию пульса приступать после первых двух-трех искусственных вдохов. Его отсутствие -- сигнал к началу закрытого (наружного, непрямого) массажа сердца.
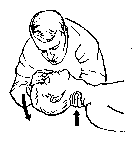
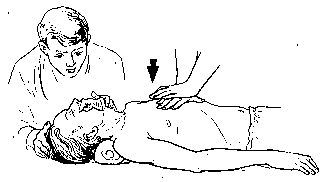
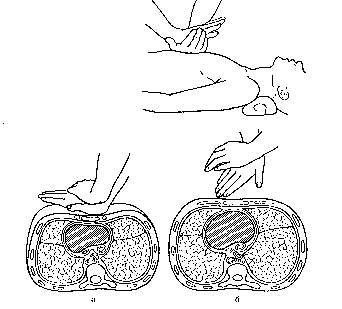
Сдавление сердечной мышцы между позвоночником и грудиной (рис. 35) приводит к изгнанию небольших объемов крови из левого желудочка в большой круг кровообращения, а из правого - в малый круг кровообращения, что соответствует около 40%-ам минутного объема крови. Сам по себе непрямой массаж сердца не приводит к оксигенации крови, поэтому оживление бывает эффективным при одновременной ИВЛ. Для проведения непрямого массажа сердца, реаниматор располагается с любой стороны больного/пораженного, кладет одну ладонь на другую и производит давление на грудину в точке, расположенной на два поперечных пальца выше мечевидного отростка в месте прикрепления 5-го ребра к грудине. Давление на грудину следует производить не всей поверхностью ладони, а только проксимальной ее частью, что достигается максимальным разгибанием кисти оказывающего помощь в лучезапястном суставе. Кисть другой руки накладывают на тыльную поверхность первой для усиления сдавления грудины. Массаж осуществляется энергичным резким надавливанием на грудину так, чтобы она смещалась не менее чем на 4-6 см к позвоночнику. Для достижения достаточной силы давления на грудину массаж производят, используя вес своего тела (массирующий должен стоять достаточно высоко над больным/пораженным, или на коленях, если больной/пораженный лежит на полу). Продолжительность давления на грудную клетку должно составлять 0,5 сек, интервал между отдельными компрессиями 0,5-1 сек. В паузах между компрессиями рук с грудины не снимают, пальцы остаются приподнятыми, руки полностью выпрямлены в локтевых суставах, но позволяют грудной клетке расправиться для наполнения полостей сердца кровью из вен. Критерии правильного выполнения закрытого массажа сердца - четко определяемая искусственная пульсовая волна на сонной (бедренной) артерии. Если оживление проводит один человек, то после двух нагнетаний производится 15 компрессий, если в реанимационных мероприятиях участвуют 2 человека и более - соотношение вентиляции к непрямому массажу сердца составляет 1:5 - 1:6. С появлением отчетливой самостоятельной пульсации артерии - массаж сердца прекращают, продолжая ИВЛ до восстановления самостоятельного (спонтанного) дыхания. Сочетание ИВЛ и непрямого массажа сердца показано на рис. 33, 34, 36). Детям в возрасте до 10 лет наружный массаж сердца выполняют одной рукой, а грудным детям—кончиками двух пальцев. В первом случае количество массажных движений должно составлять 75—90 в 1 мин, а во втором—не менее 100. Толчки должны быть энергичными, но не чрезмерно сильными, чтобы не сломать ребра или грудину. Наиболее частые ошибки при сердечно-легочной реанимации: 1 - проведение массажа на мягкой поверхности, что приводит к неэффективному и недостаточному прогибу грудной клетки 2 - надавливание ладонями сбоку от грудины, что приводит к перелому ребер 3 - недостаточная или слишком большая сила давления на грудину 4 - длительные - более 2-3 сек. - перерывы в непрямом массаже сердца 5 - резкое и сильное запрокидывание головы больного/пораженного назад, что приводит к перелому шейного отдела позвоночника и разрыву спинного мозга. При благоприятном исходе оживления наступает быстрое появление корнеальных и зрачковых рефлексов, исчезновение мертвенной бледности кожных покровов и слизистых оболочек, а вслед за этим возобновление кровообращения и дыхания, в некоторых случаях - восстановление сознания. Тема № 4. РАНЫ Рана - нарушение целостности кожи, слизистых или серозных оболочек с нарушением различных тканей и органов, вызванное механическим воздействием. В зависимости от условий возникновения раны подразделяют на операционные, случайные и полученные в бою. Операционные раны (условно стерильные) формируются с учетом анатомо-физиологических особенностей тканей и с применением обезболивания. Случайные раны могут возникнуть в быту, на производстве, при ДТП. Неглубокие раны с повреждением только поверхностных слоев кожи и слизистой оболочки, нанесенные плоским предметом на большом протяжении, называются ссадинами. Поверхностные повреждения, нанесенные острым предметом в виде тонкой линии, называются царапиной. По механизму нанесения ран, характеру ранящего предмета и объему разрушения тканей различают резанные, колотые, рубленные, укушенные, рваные, огнестрельные раны. Резаная рана имеет ровные параллельные края, длина ее преобладает над глубиной, а повреждения тканей в окружности раны небольшие. Колотая рана имеет небольшие наружные размеры, но глубокий узкий раневой канал. Рубленая рана возникает в результате удара тяжелым острым предметом. Она может быть похожа на резаную, но, как правило, глубже нее и окружена нежизнеспособными тканями. Укушенные раны возникают в результате укусов животными или человеком. Характеризуются обильным микробным загрязнением за счет микрофлоры полости рта и, как правило, осложняются нагноением и требуют длительного лечения. Кроме того, при укусе животным, больным бешенством, в организм человека может попасть вирус бешенства. Рваные раны характеризуются значительными разрушениями тканей с образованием неровных лоскутных краев, кровоизлияний и гематом. Разновидностями рваных ран являются: скальпированные, ушибленные и размозженные раны. Скальпированная рана - отслойка кожи на большом протяжении без выраженных ее повреждений, иногда с подлежащими тканями. Скальпированная рана черепа чаще возникает при попадании волос головы в движущиеся механизмы. Размозженная рана характеризуется наличием обширных участков раздавленных тканей и развитием их травматического некроза; иногда сопровождается полным отчленением сегмента конечностей, как правило, с отрывом кожи выше уровня повреждения глубже лежащих тканей. Огнестрельные раны подразделяют: 1. Касательные - когда раневой канал не имеет верхней стенки, и отсутствуют повреждения глубже лежащих тканей и образований. 2. Слепые - когда имеется только входное отверстие и огнестрельный снаряд застревает в тканях. 3. Сквозные - когда имеются как входное, так и выходное отверстия раневого канала. Сквозные и слепые раны могут быть с повреждением или без повреждения внутренних органов. Выделяют также проникающие ранения, характеризующиеся нарушением целости всех слоев стенки какой-либо полости (плевральной, брюшной, полости сустава, черепа) и не проникающие. Повреждения одним ранящим снарядом нескольких смежных органов или анатомических полостей называется сочетанным ранением (например: сочетанное ранение плеча и грудной стенки, сочетанное проникающее ранение в брюшной полости с повреждением кишки и печени), ранение двух и более анатомических областей или органов несколькими paнящими снарядами одного вида (например, пулей или ножом) называются множественными ранениями; сочетание ранения с воздействием различных поражающих факторов (ионизирующего излучения химических либо радиоактивных веществ, патогенных микроорганизмов) называется комбинированным поражением. В момент нанесения раны в нее могут попасть кусочки одежды и другие инородные тела. Кроме того, рана может быть загрязнена самим ранящим предметом, или при падении человека, получившего ранение. Поэтому все случайные раны имеют первичное бактериальное (микробное) загрязнение. В момент ранения в рану могут проникнуть ядовитые вещества (отравленная рана), обладающие местным (щелочи, кислоты) или общим (яд змей, ФОВ) действием. Вещества местного действия вызывают некроз тканей, ядовитые вещества общего действия вызывают отравление всего организма, так как раневая поверхность лишена специальных и биологических барьеров, которым обладает неповрежденный кожный покров. При попадании в рану радиоактивных веществ происходит ее радиоактивное поражение. Ранение сопровождается болью, нарушением или ограничением функции пораженной части тела, особенно при повреждении костных структур, суставов, мышц, сухожилий, нервных стволов. Наиболее выраженной болевой чувствительностью обладают кожа кончиков пальцев, носа, зубы, язык, кожа половых органов, область заднего прохода. Менее болезненна кожа спины, шеи. Острый предмет вызывает меньшую болезненность, чем тупой. Чем быстрее наносится травма, тем менее выражена боль. Боль наиболее интенсивна тотчас после ранения и к концу первых суток, затем переходит в умеренную болезненность, усиливающуюся под воздействием дополнительных раздражающих факторов (давление на рану, движение травмированной конечности). В первое время отмечается зияние раны, особенно выраженное при поперечном ранении мышечных волокон, обусловленное эластическими свойствами тканей. Любое ранение сопровождается кровотечением. Обычно при небольших ранах отмечается капиллярное или смешанное кровотечение, которое останавливается самостоятельно или после наложения повязки. При повреждении крупных сосудов кровотечение более интенсивное и для его остановки может потребоваться наложение кровоостанавливающего жгута или тампонирование, либо наложение зажима на кровоточащий сосуд. Возможно пропитывание тканей кровью или ограниченное ее скопление в межмышечных, межфасци-альных и др. клеточных пространствах с образованием гематомы. При проникающих ранениях кровь может изливаться в серозной полости с образованием гемоперикарда (кровь в полости оболочек сердца), гемоторакса (кровь в плевральной полости), гемартроза (кровь в полости сустава), гемоперитонеума (кровь в брюшной полости). Когда гематома сообщается с крупным артериальным сосудом, определяется пульсирующая опухоль эластической консистенции (травматическая аневризма). Из раневого канала могут выделяться желчь, панкреатический сок, воздух, кишечное содержимое, моча, цереброспинальная жидкость, и др., что свидетельствует о проникающем характере ранения и повреждении соответствующих органов. Кроме местных проявлений ранение сопровождается нарушением и общего состояния, которое также зависит от характера повреждения жизненно важных органов, крупных сосудов и нервных стволов. При обширных повреждениях возможно развитие травматического шока. С целью профилактики травматического шока, обезболивания (аналгезии) используются различные обезболивающие средства (аналгетики). Эти средства выпускаются в таблетках, капсулах, ампулах для инъекций, шприц-тюбиках и автоинъекторах. Наиболее часто используемые ненаркотические аналгетики: анальгин, трамал.
Для проведения инъекции обезболивающего вещества из ампулы ампулу обрабатывают спиртом, извлекают шприц из упаковки, вскрывают ампулу, предварительно сделав насечку специальной пилочкой, набирают препарат в шприц, оттягивая поршень. Перед проведением инъекции необходимо добиться, чтобы в шприце не оставалось воздуха. Места для проведения инъекций – передне-наружная поверхность бедра, верхний наружный квадрант ягодицы. Для проведения внутримышечной инъекции иглу вкалывают строго перпендикулярно коже на 2/3 длины. Профилактика осложнений ран. Всякая, даже самая небольшая рана представляет угрозу для жизни пораженного — она может стать источником заражения различными микробами, а некоторые сопровождаются сильными кровотечениями. Основной мерой профилактики этих осложнений, проводимой при оказании первой медицинской помощи, является наиболее раннее наложение стерильной повязки на рану, соблюдение правил асептики и антисептики, остановка кровотечения. Опасным осложнением ран является их заражение возбудителем столбняка. С целью профилактики столбняка при всех ранениях, сопровождающихся загрязнением, особенно землей, а также при размозжении тканей раненому вводят очищенный противостолбнячный анатоксин или противостолбнячную сыворотку. Проникающие ранения наиболее опасны. Понятие об асептике. Асептика — это совокупность мероприятий, направленных на предупреждение попадания микробов в рану. Таким образом, асептика является методом профилактики раневой инфекции. Она достигается строгим соблюдением основного правила — все, что соприкасается с раной, должно быть стерильным (не иметь микробов). Нельзя руками трогать рану, удалять из нее осколки, обрывки одежды, использовать нестерильный материал для закрытия раны. Первая медицинская помощь Первая помощь включает воздействие на местный патологический процесс и на организм в целом. Первая помощь представляет собой комплекс последовательно выполняемых мероприятий в зависимости от характера и локализации ранения, состояния раненого. При оказании первой помощи на месте ранения необходимо остановить кровотечение путем наложения давящей повязки, создания возвышенного положения или форсированным сгибанием пораженной конечности, сдавливание кровоточащего сосуда на протяжении всей раны или наложение кровоостанавливающего жгута. Перед наложением асептической повязки поверхность, окружающую рану, освобождают от одежды или обуви и обрабатывают антисептическим раствором (бр. зелень, йод, спирт, спиртосодержащие жидкости, бензин и т.д.). При переломах костей, ранении суставов, крупных кровеносных сосудов, обширных повреждений мягких тканей вводят обезболивающее средство и производят транспортную иммобилизацию с помощью шин или подручного материала, после чего пострадавшего следует срочно доставить в лечебное учреждение. При отчленении сегмента конечности или пальцев рук их надо обернуть стерильными салфетками, поместить в полиэтиленовый пакет и уложить в другой пакет со льдом, чтобы сохранить для возможной реплантации. Нельзя помещать отчлененные сегменты непосредственно на лед, т.к. талая вода нарушает трофические свойства тканей, а также замораживать сегменты. |