аборрты. 5fan_ru_Роль медицинской сестры в профилактике абортов и их осло. Роль медицинской сестры в профилактике абортов и их осложнений
 Скачать 2.91 Mb. Скачать 2.91 Mb.
|
Угроза прерывания в I триместре беременностиПри угрозе прерывания в I триместре беременности необходимо срочно выполнить УЗИ для определения жизнеспособности эмбриона, т.к. нередко признаки угрозы появляются уже после его гибели. Седативная и антистрессовая терапияУстановив, что сердцебиение эмбриона есть, следует назначить пациентке комплексное обследование, а также физический и сексуальный покой, психотерапию, седативные ЛС: Валерианы корневища с корнями, настойка, внутрь 1,5 мл (30 капель) 3 р/сут, длительность терапии определяют индивидуально или Пустырника трава, настойка, внутрь 1,5 мл (30 капель) 3 р/сут, длительность терапии определяют индивидуально ± Диазепам, 0,5% р-р, в/м 2 мл при стрессовых ситуациях. Экспериментальные исследования показали, что магний обладает антистрессовым действием, и у принимающих его больных снижается интенсивность тревоги на 60%, что позволяет использовать препараты магния как базисную терапию всем пациенткам, вне зависимости от патогенетических механизмов привычного невынашивания. Магний при приеме внутрь оказывает не только седативный эффект и нормализует сон, но также снижает тонус матки, улучшает работу кишечника: Магния лактат/пиридоксин 470 мг (содержит 48 мг магния)/5 мг внутрь 2 табл. 2 р/сут или 1 табл. утром, 1 табл. днем и 2 табл. на ночь, длительно или Оротовая кислота, магниевая соль 500 мг (содержит 32,8 мг магния) внутрь 2 табл. 2 р/сут, длительно. В отсутствие побочных эффектов препараты магния для приема внутрь могут применяться длительно, до ликвидации угрозы прерывания и в процессе всей беременности, для восполнения дефицита магния, который нередко сопровождает беременность. Препараты магния следует с осторожностью использовать при артериальной гипотонии. Побочным действием пероральных препаратов магния является вздутие кишечника. В случае развития данного осложнения дозу ЛС следует уменьшить до нормализации функции кишечника.  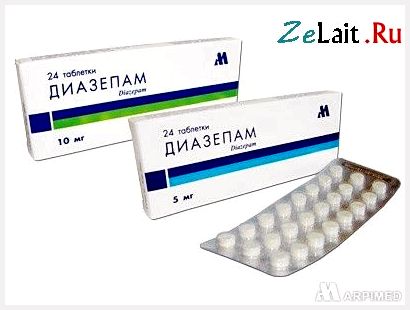 Спазмолитическая терапияПомимо препаратов магния в I триместре беременности рекомендуется использовать спазмолитические ЛС: Дротаверин внутрь 40—80 мг 2—3 р/сут, 2—20 сут или Папаверин, свечи, ректально 20 мг 2—3 р/ сут, 2—20 сут. При выраженной боли назначают: I Дротаверин в/м 40—80 мг 2—3 р/сут, 2—20 сут. Длительность применения спазмолитиков определяется клиническими проявлениями угрозы прерывания (боли внизу живота и/или пояснице) от 2—3 дней до 2—3 недель. Противопоказанием к назначению является лишь индивидуальная непереносимость.  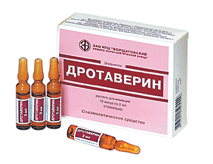 Угроза прерывания во II и III триместрах беременностиСпазмолитическая терапия При угрозе прерывания во II и III триместрах беременности назначают:Магния сульфат, 25% р-р, в/в медленно или в/м 5—20 мл 1—2 р/сут, 15—20 сут. Длительность лечения определяется клинической картиной угрозы прерывания и эффективностью применения ЛС. 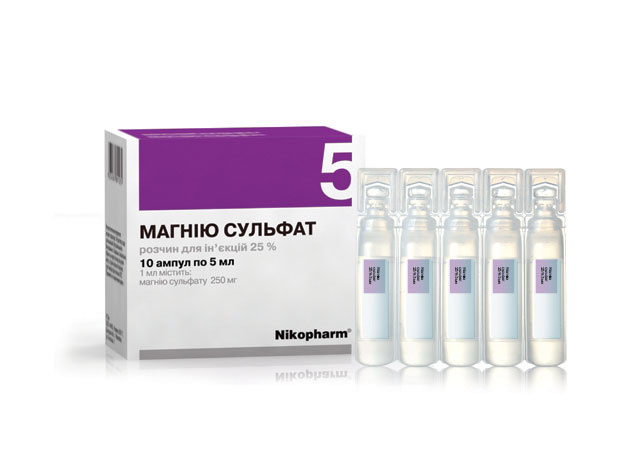 Токолитическая терапияЕсли угроза прерывания беременности возникает в поздние сроки, применяют ЛС, направленные на снижение сократительной деятельности матки (токолитики), в частности, в-адреномиметики: Гексопреналин в/в струйно медленно 10 мкг в 10 мл 0,9% р-ра натрия хлорида, затем 0,3 мкг/мин, длительность лечения определяют индивидуально или Сальбутамол в/в капельно 5 мг в 500 мл 0,9% р-ра натрия хлорида со скоростью 20—40 капель/мин, длительность лечения определяют индивидуально или Фенотерол в/в капельно 0,5 мг в 200 мл 0,9% р-ра натрия хлорида со скоростью 15—20 капель/мин, длительность лечения определяют индивидуально. Длительность в/в введения токолитиков определяется степенью угрозы прерывания от 2—4 ч до 24 ч. Скорость введения ЛС (капельно или с помощью инфузомата) определяется его переносимостью (необходим контроль АД и ЧСС) и уровнем снижения сократительной деятельности матки. Пульс беременной не должен быть чаще 120 ударов в минуту. В случае положительного эффекта за 20 минут до окончания инфузии начинают пероральное применение в-адреномиметиков: Гексопреналин внутрь 0,5 мг 8 р/сут, затем 0,5 мг 4—6 р/сут, не менее 2 нед или Сальбутамол внутрь 4 мг 3—4 р/сут, не менее 2 нед или Фенотерол внутрь 5 мг 4—6 р/сут, не менее 2 нед.  Гексопреналин характеризуется меньшими побочными проявлениями, чем фенотерол. Сальбутамол обладает той же эффективностью, но побочные эффекты выражены в меньшей степени, чем при приеме гексопреналина. Селективные в-адреномиметики снижают амплитуду схваток и только затем тонус матки, поэтому являются ЛС выбора при лечении угрозы преждевременных родов с 26—27 недель беременности. На более ранних сроках беременности их применение менее эффективно. Противопоказаниями к назначению в-адреномиметиков являются слабость, тахикардия, тремор, головная боль, тошнота, снижение АД. Эти ЛС проникает к плоду и оказывают тот же эффект: тахикардию, повышение уровня глюкозы в крови. При длительном применении в-адреномиметиков у новорожденных отмечаются проявления, сходные с диабетическойфетопатией. При угрозе прерывания во II и III триместрах беременности применяются также НПВС. При повышенном тонусе матки индометацин является ЛС выбора, т.к., являясь ингибитором простагландина, снижает тонус матки: Индометацин ректально 50—100 мг 1 р/сут, 7—9 сут (суммарная доза не должна превышать 1000 мг). Курс лечения можно повторить, но не ранее чем через 2 недели, т.к. у плода наблюдается кумулятивный эффект. Индометацин проникает через плаценту, ингибирует синтез простагландина у плода, вызывает сужение артериального протока, однако в суммарной дозе до 1000 мг побочного действия на плод не наблюдается. Противопоказаниями к приему индометацина являются язвенная болезнь желудка и двенадцатиперстной кишки. В случае применения индометацина возможно развитие таких побочных реакций, как головная боль, тошнота, слабость, но они менее выражены, чем при применении в-адреномиметиков. Кровоостанавливающая терапия При начавшемся аборте для остановки кровотечения могут использоваться различные кровоостанавливающие ЛС (ингибиторы фибринолиза). Транексамовая кислота обладает антифибринолитическим, противовоспалительным и антиаллергическим действием, не влияет на гемостаз, ее можно использовать в I триместре беременности: Транексамовая кислота в/в капельно 5—10 мл (250—500 мг) в 200 мл 0,9% р-ра натрия хлорида 1—2 р/сут или в/м 2 мл (100 мг) 2—3 р/сут, до остановки кровотечения, затем внутрь 250—500 мг 3 р/сут, 5 сут. Этамзилат является ангиопротектором, повышает устойчивость капилляров, нормализует их проницаемость, улучшает микроциркуляцию, не обладает гиперкоагуляционными свойствами: Этамзилат в/в или в/м 250—500 мг 2— 3 р/сут, до остановки кровотечения, затем внутрь 250 мг 3 р/сут, 5 сут. При кровотечении, обусловленном активацией фибринолиза и тромбоцитопенией, назначают аминометилбензойную кислоту: Аминометилбензойная кислота, 1% р-р, в/в 5—10 мл или в/м 10 мл до 3—4 р/сут, до остановки кровотечения. Использование данного ЛС противопоказано в I триместре беременности и при хронической форме ДВС. Возможны побочные реакции в виде тахикардии, головокружения, колебания АД, диспепсических нарушений. Аминокапроновая кислота аналогична по действию аминометилбензойной кислоте, но менее эффективна: Аминокапроновая кислота в/в капельно 4—5 г в 0,9% р-ре хлорида натрия, однократно (при необходимости повторное введение через 4 ч). Побочные эффекты аминокапроновой кислоты: артериальная гипотония, головокружение, тошнота В отсутствие эффекта можно вводить свежемороженую плазму. 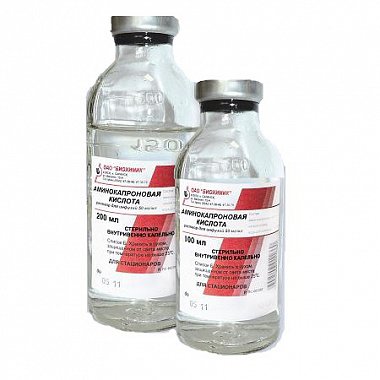  Приложение 2. Техника инструментального аборта. Операцию искусственного аборта выполняют под тщательным и полным обезболиванием. Перед операцией искусственного аборта для опеределения величины, формы и положения матки необходимо обязательно сделать влагалищное исследование. Больную после опорожнения прямой кишки и мочевого пузыря укладывают на гинекологическое кресло, как для гинекологический операции. Волосы на наружных половых органах должны быть сбриты, кожу обрабатывают 70% спиртом этиловым и 1% раствором йода спиртовым. Влагалище раскрывают зеркалами, ватными шариками очищают его от выделений. Слизистую оболочку влагалища и шейки матки протирают 70% спиртом этиловым и 1% раствором йода спиртовым. Щипцами Дуайена или Мюзо захватывают переднюю губу шейки матки. Тщательно и медленно проводят местную анестезию 1-2% раствором лидокаина, особенно при обработке канала шейки матки. Действие дикаина легко заметить по увеличению диаметра наружного зева, по тому, как легко инструмент продвигается по каналу шейки и проникает в полость матки. Затем маточным зондом исследуют полость матки, уточняют ее длину и поперечные размеры и приступают к расширению канала шейки, начиная с введения расширителей малого диаметра. При 6-7-недельной беременности вполне достаточно обработать канал шейки матки, как уже сказано, лидокаином и можно приступать к операции. При 8-9-недельной беременности необходимо расширить канал шейки матки, вводя последовательно расширители Гегара до расширителя № 10-11; при 10-12-недельной беременности — до №12-13; а у некоторых женщин — до №14. При выполнении расширения канала шейки необходимо чтобы кривизна расширителя совпадала с изгибом матки, в противном случае матка может быть легко перфорирована. По окончании расширения в полость матки вводят кюретку, которой нащупывают плодное яйцо, разрушают его (рисунок а), что устанавливается по истечению небольшого количества вод. Если кюреткой не удается сразу удалить плод, его удаляют абортцангом. Абортцанг в матку вводят сомкнутым, в полости его раскрывают, захватывают им плод или его часть и удаляют. После удаления плода кюреткой планомерно соскабливают слизистую оболочку матки, а вместе с ней и оболочки плодного яйца. При этом совершенно не обязательно проводить соскабливание до появления ясно слышимого маточного хруста. После выскабливания слизистой оболочки матки и остатков плодного яйца возникает ощущение гладкости стенок матки. Как только матка опорожнена, кровотечение прекращается и появляется кровянистая пена, что является показанием для окончания операции. Не следует с силой выскабливать слизистую оболочку рогов матки, это может привести к облитерации интрамуральной части трубы. В более поздние сроки, при 13-16 и 18-недельной беременности, по жизненным показаниям операция искусственного аборта может быть произведена также без особых затруднений. Залогом успешного выполнения ее является тщательное обезболивание. Расширение канала шейки матки производят в зависимости от срока беременности расширителями Гегара, включая расширители №16-18, а иногда и № 20-22. В поздние сроки беременности ни в коем случае не следует начинать операцию искусственного аборта с разрушения кюреткой плодного яйца и выскабливания, это неизбежно приведет к сильному маточному кровотечению. Как только расширение канала шейки матки закончено, в полость матки вводят большой абортцанг, разрывают плодные оболочки (рисунок б), не вынимая абортцанга после истечения вод, нащупывают самую объемистую часть плода — головку, широко раскрывают абортцанг и захватывают им последнюю, при этом левой рукой, расположенной на передней брюшной стенке над дном матки, оператор кон тролирует и корригирует движения абортцанга. Медленно замыкая абортцанг, раздавливают головку, что легко определяется по выделению ткани мозга из канала шейки матки. Головку следует извлекать медленно, чтобы ее костями не травмировать ткани матки в области внутреннего зева. Затем одну за другой захватывают и удаляют другие части плода, пока он не будет удален полностью. Теперь тем же абортцангом удаляют плаценту и лишь после этого кюреткой планомерно выскабливают слизистую оболочку матки с остатками плодного яйца. Все части плода следует складывать в лоток, чтобы можно было в сомнительных случаях проверить, все ли плодное яйцо удалено. Следовательно, основными моментами операции искусственного аборта после подготовки операционного поля и обезболивания являются следующие: 1) расширение канала шейки матки; 2) удаление плода и его оболочек абортцангом или кюреткой (при беременности малого срока); 3) планомерное и бережное выскабливание слизистой оболочки матки с остатками плодного яйца; 4) удаление инструментов, с помощью которых производили операцию.  Приложение 3. Причины выкидыша По определенным причинам, выкидыш может произойти в силу различных гормональных нарушений, ранее сделанных абортов, ЗППП, перенесенных недугов вирусного и инфекционного характера, в частности, если женщина часто подвергается стрессам. Чтобы своевременно можно предупредить появление нежелательной ситуации, следует рассмотреть существующие причины, провоцирующие возникновение выкидышей. Мы попробуем в этом разобраться. И вправду, зная о тех или иных симптомах, которые предшествуют происходящему самопроизвольному аборту, вовремя предприняв соответствующие действия вполне возможно благополучно выносить, а также родить малыша. Некоторые источники утверждают, что практически пятнадцать-двадцать процентов всех случаев беременности заканчиваются выкидышами. К тому же во многих случаях это наблюдается в тот период, когда беременная даже и не подозревает о том, что процесс беременности уже наступил, а проявляющиеся в это время выделения полагает, что наступила очередная менструация. В такой ситуации психологическое состояние женщины пребывает в более спокойном состоянии после того, как она узнает о случившемся, она менее подвержена возникновением сильных психологических потрясений, депрессий и стрессов. Однако когда выкидыш случаются в ранний период, то женщине в эмоциональном плане это определенно тяжелее перенести. В противоположность этим случаям у 7% супружеских пар с привычной потерей беременности могут быть обнаружены хромосомные аномалии. При этом в семье отмечаются наследственные заболевания, врожденные аномалии, рождение детей с задержкой умственного развития, наличие у супружеской пары и родственников бесплодия и/или невынашивания беременности неясного происхождения, наличие неясных случаев перинатальной смертности. При наличии подобного анамнеза супружеским парам рекомендована консультация генетика. При обнаружении патологического кариотипа даже у одного из родителей во время беременности следует проводить все доступные методы. исследования для выявления врожденной патологии плода. Это биохимический скринингв сроки 12 нед и 17 нед беременности: исследование показателя α-фетопротеина, хорионического гонадотропина и белка, ассоциированного с беременностью, или свободного эстриола в крови матери. Обязательно проведение УЗИ в 12 нед и 20-22 нед для выявления маркеров хромосомных аномалий плода. По показаниям проводят инвазивные методы диагностики: биопсиюили аспирацию хорионав первом триместре беременности или амниоцентез (плацентоцентез или кордоцентез) во втором триместре беременности.  Анатомические причины невынашивания беременности. К анатомическим причинам относят врожденные пороки развития матки, заболевания матки и травматические повреждения шейки матки. Аномалии развития матки (полное удвоение матки; двурогая, седловидная, однорогая матка; частичная или полная внутриматочная перегородка) увеличивают частоту невынашивания беременности во втором триместре и частоту преждевременных родов. Из приобретенных анатомических дефектов чаще диагностируют субмукозную (подслизистую) миому матки, истмикоцервикальную недостаточность (ИЦН), реже - внутриматочные синехии (синдром Ашермана). 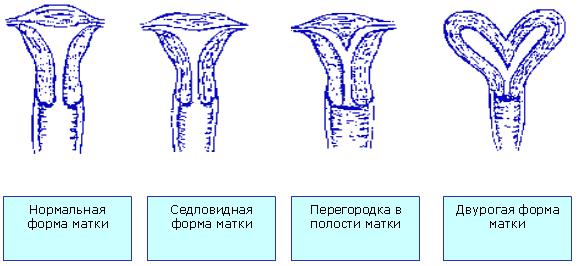 С целью диагностики аномалий матки используют: • ультразвуковое исследование в первой фазе менструального цикла для диагностики субмукозной (подслизистой) миомы матки и внутриматочныхсинехий. Для выявления пороков развития матки УЗИ делают во второй фазе менструального цикла. Особое значение для диагностики патологии матки ультразвуковой метод исследования имеет в ранние сроки беременности как единственно допустимый; • гистеросальпингографию (рентгеноконтрастное исследование) проводят только вне беременности, в первой фазе менструального цикла при подозрении на пороки развития матки и миому матки, а во вторую фазу менструального цикла - для определения состояния внутреннего зева шейки матки (диагностика ИЦН); • гистероскопию применяют также только вне беременности. С помощью оптического прибора (гистероскопа) можно осмотреть полость матки и одновременно (с помощью резектоскопа) при необходимости провести хирургическое лечение: удаление субмукозного узла миомы, рассечение синехий. Лечение аномалий развития матки хирургическое - метропластика. 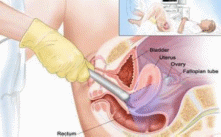 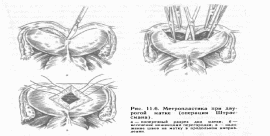 |
