Клин реки. Федеральные клинические рекомендации по диагностике и лечению са. Российское общество детских эндокринологов Федеральные клинические рекомендации по диагностике и лечению сахарного диабета 1 типа у детей и подростков Сентябрь 2013 г. Оглавление
 Скачать 0.53 Mb. Скачать 0.53 Mb.
|
Диабетическая ретинопатияДР— специфическое поражение сетчатки глаза и ее сосудов, характеризующееся образованием экссудативных очагов, ретинальных и преретинальных кровоизлияний, ростом новообразованных сосудов, тракционной отслойкой сетчатки, развитием рубеозной глаукомы.Патогенез. Хроническая гипергликемия активирует процессы неферментативного гликозилирования белков, полиоловый путь метаболизма глюкозы и прямую глюкозотоксичность.Классификация(E. Kohner и M. Porta). Начальные изменения сетчатки (ангиопатия): нечеткость границ ДЗН, умеренное расширение вен, единичные геморрагии и микроаневризмы. I ст.— непролиферативная: единичные микроаневризмы, точечные кровоизлияния, твердые экссудаты обычно в парамакулярной зоне. Возможен парамакулярный отек. II ст.— препролиферативная: множество экссудатов, включая влажные, и крупных ретинальных геморрагий, сосудистые аномалии (резкое расширение капилляров в парамакулярной области, множество микроаневризм). III ст.— пролиферативная (у детей редко): кровоизлияния ретинальные, преретинальные и в стекловидное тело, рост новообразованных сосудов в области ДЗН и других участков сетчатки. При прогрессировании - разрастание фиброзной ткани в зонах преретинальных кровоизлияний с еще более быстрым ростом новообразованных сосудов, с образованием витреоретинальных тяжей и тракционной отслойкой сетчатки. Возможно развития вторичной глаукомы и резкой потери зрения.Основные методы скрининга диабетической ретинопатии - исследование глазного дна путем фотографирования и архивирования полученных данных или путем проведения офтальмоскопии только при условии расширенного зрачка. 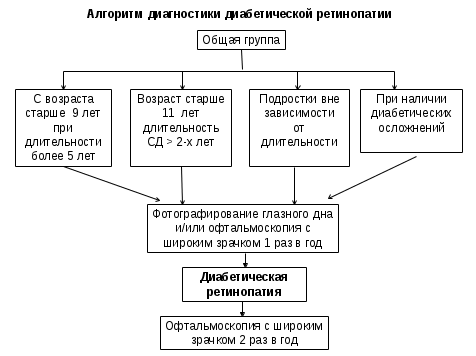 Показания к проведению лазеркоагуляции: АБСОЛЮТНЫЕ: Пролиферативная ДР (высокого риска); Клинически значимый макулярный отек. ВОЗМОЖНЫЕ: Пролиферативная ДР, не относящаяся к группе высокого риска; Некоторые случаи препролиферативной ДР. наличие на глазном дне твердых экссудативных очагов или роста новообразованных сосудов – срочнее проведение лазеркоагуляции! Панретинальная лазерная коагуляция сетчатки приводит к снижению прогрессирования утраты зрения более чем у 50% больных с пролиферативной ДР (А). Диабетическая нефропатия или собственно диабетический гломерулосклероз — поражение сосудов клубочков и канальцев почек с вовлечением артериол, проявляющееся протеинурией, артериальной гипертензией и прогрессирующей почечной недостаточностью, терминальная стадия которой может развиться много лет спустя, и потребуется проведение гемодиализа или трансплантации почки. Классификация (Mogensen C., 1983). I ст. гиперфункции почек — функциональные изменения в дебюте СД отмечаются практически у всех больных: увеличение размера почек, клубочковая гиперфильтрация, м.б. альбуминурия, обратимые при хорошем контроле гликемии. II ст. начальных структурных изменений почек— через 1,5–2,5 г. от начала СД у большинства выявляются утолщение базальной мембраны капилляров, расширение мезангиального матрикса. Скорость клубочковой фильтрации остается повышенной или соответствует норме. В анализах мочи — нормоальбуминурия. III ст. начинающейся ДН — выявляется через 5 и > лет: нарастание морфологических изменений, сохранение гиперфильтрации, появление микроальбуминурии (МАУ). АД с тенденцией к повышению. IV ст. выраженной нефропатии — через 10–15 лет, первое проявление – протеинурия, с дальнейшим неизбежным снижением почечных функций, быстрым нарастанием артериальной гипертензии, с прогрессированием до гломерулосклероза. V стадия хронической почечной недостаточности — диффузный или узелковый гломерулосклероз.Первые 3 ст. доклинические. Диагноз ДН устанавливается только на 3-й стадии (появление МАУ).Основной метод скрининга диабетической нефропатии: тест на микроальбуминурию в утренней или суточной моче при условии исключения всех причин ложноположительного повышения уровня данного показателя. Причины повышения уровня МАУ: инфекция мочевыводящих путей; ортостатическая протеинурия; выраженная декомпенсация углеводного обмена с кетозом; проведение обследования на фоне физической нагрузки; проведение обследования на фоне интеркуррентного заболевания с фебрильной температурой. Окончательное подтверждение диагноза – только на фоне компенсации или субкомпенсации углеводного обмена. Лечение препаратами-ингибиторами ангиотензинпревращающего фермента – только при наличие 2-х и более положительных тестов на МАУ за последние 3-6 мес. Ингибиторы АПФ и блокаторы рецепторов ангиотензина II снижают уровень прогрессирования от микро- до макроальбуминурии и увличивают уровень регрессии до нормоальбуминурии (А). 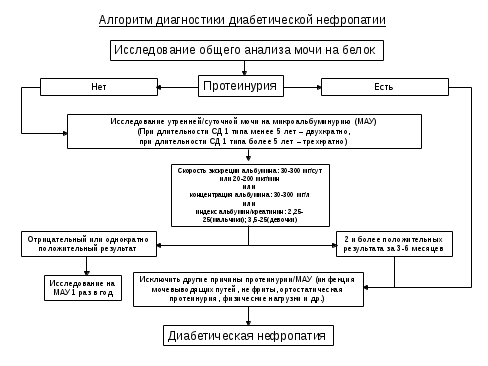 Диабетическая дистальная полинейропатия Диабетическая дистальная полинейропатияСкрининг: Наличие специфических нейропатических жалоб в сочетании с: оценкой всех видов чувствительности и/или данными электромиографического исследования. Окончательное подтверждение диагноза – только на фоне компенсации или субкомпенсации углеводного обмена. 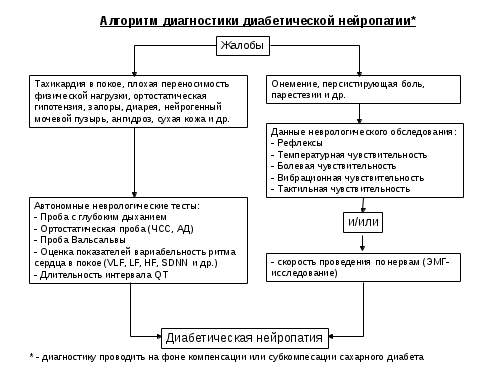 .ЛитератураАлгоритмы специализированной медицинской помощи больным сахарным диабетом / Под ред. И.И. Дедова и М.В. Шестаковой. — Изд.четвертое, дополненное. 5-й выпуск. — М., 2011. — 115 с. Дедов И.И., Емельянов А.О., Петеркова В.А., Кураева Т.Л. Инсулиновая помпа в лечении сахарного диабета у детей и подростков. — М., 2008. — 39 с. Дедов И.И., Кураева Т.Л., Петеркова В.А. Сахарный диабет у детей и подростков: Руководство для врачей. — М.: ГЭОТАР-Медиа, 2007. — 247 с. Дедов И.И., Кураева Т.Л., Петеркова В.А. Инсулинотерапия сахарного диабета 1 типа у детей и подростков: Пособие для врачей. — М., 2003. — 87 с. Дедов И.И., Кураева Т.Л., Петеркова В.А., Емельянов А.О. Современная тактика инсулинотерапии сахарного диабета 1 типа у детей и подростков: Пособие для врачей. — М., 2004. — 96 с. Дедов И.И., Петеркова В.А., Кураева Т.Л. Российский консенсус по терапии сахарного диабета у детей и подростков //Фарматека. — 2010. — № 3. — С. 7–14. Дедов И.И., Петеркова В.А., Кураева Т.Л. Российский консенсус по терапии сахарного диабета у детей и подростков // Сахарный диабет. — 2010. — Спецвыпуск. — С. 1–8. Емельянов А.О., Петеркова В.А., Кураева Т.Л. Трехлетний опыт использования инсулиновых помп в клинической педиатрической практике - «Сахарный диабет» № 4, 2007. Емельянов А.О., Кураева Т.Л., Лаптев Д.Н., Петеркова В.А. Проспективное наблюдение эффективности и безопасности помповой инсулинотерапии у детей и подростков. // Сахарный диабет. – 2010. – №3(48). – С.143-146 Кураева Т.Л. Сахарный диабет // Справочник детского эндокринолога, под ред. И.И.Дедова, В.А.Петерковой, Т.Ю. Ширяевой. — М.: Литтерра, 2011. — 524 с. Петеркова В.А., Кураева Т.Л., Емельянов А.О. Инсулин Лизпро и помповая терапия у детей и подростков. Педиатрия №5, 2008 Петеркова В.А, Кураева Т.Л, Емельянов А.О., Андрианова Е.А., Лаптев Д.Н. Помповая инсулинотерапия у детей и подростков. Методическое пособие для педиатров-эндокринологов. Москва, 2011. Петеркова В.А., Емельянов А.О., Кураева Т.Л. Использование инсулиновых помп у детей и подростков, больных сахарным диабетом: Пособие для врачей / Под ред. И.И.Дедова. — М.: Институт проблем управления здравоохранением, 2009. — 32 с. Петеркова В.А., Кураева Т.Л., Андрианова Е.А., Емельянов А.О. Инсулиновые аналоги в лечении сахарного диабета 1 типа у детей и подростков: Пособие для врачей / Под. ред. И.И.Дедова. — М., 2009. — 48 с. Петеркова В.А., Кураева Т.Л., Андрианова Е.А, Емельянов А.О, Лаптев Д.Н. Национальный консенсус по помповой инсулинотерапии. Проблемы эндокринологии №2, 2012, стр. 3-18 Петеркова В.А., Кураева Т.Л., Андрианова Е.А., Емельянов А.О., Лаптев Д.Н. Помповая инсулинотерапия сахарного диабета у детей и подростков. Российский консенсус детских эндокринологов // Проблемы эндокринологии. — 2012. — № 2, вып.2. — С. 3–18. Петеркова В.А., Таранушенко Т.Е., Панфилова В.Н., Кураева Т.Л. Лечение острых осложнений сахарного диабета 1 типа у детей и подростков: Методические рекомендации. — М., 2010. — 23 с. Петеркова В.А., Таранушенко Т.Е., Панфилова В.Н., Кураева Т.Л. Алгоритм лечения детей и подростков с сахарным диабетом 1 типа при проведении хирургических операций: Методические рекомендации. — М., 2010. — 24 с. Петеркова В.А., Таранушенко Т.Е., Панфилова В.Н., Кураева Т.Л. Лечение детей и подростков с сахарным диабетом при интеркуррентных заболеваниях: Методические рекомендации. — М., 2010. — 15 с. Сахарный диабет у детей и подростков. Консенсус ISPAD по клинической практике. 2009 г. Редакторы: Рагнар Ханас, Ким С.Донахью, Джорджианна Клингенсмит, Питер Д.Ф.Свифт. — 239 с. ADA Clinical Practice Recommendations 2006 // Diabetes Care. — 2006. — Vol.29, Suppl.1. Beck RW, Hirsch IB, Laffel L, et al.; Juvenile Diabetes Research Foundation Continuous Glucose Monitoring Study Group. The effect of continuous glucose monitoring in well-controlled type 1 diabetes. Diabetes Care 2009;32:1378–1383 Bergenstal RM, Tamborlane WV, Ahmann A, Buse JB, Dailey G, Davis SN, Joyce C, Peoples T, Perkins BA, Welsh JB, Willi SM, Wood MA; STAR 3 Study Group. Effectiveness of sensor-augmented insulin-pump therapy in type 1 diabetes. N Engl J Med. 2010 Jul 22;363(4):311-20. Brand C.L. et al. Diabetologia, 2006, EASD. — Vol.49, Suppl.1. — P. 1013. Beulah Devadason. Insulin Infusion Pumps and Continuous Monitoring. Frost & Sullivan Market Insight. 27 Oct 2010 Clinical practice guidelines: Type 1 diabetes in children and adolescents. Prepared by the Australasian Paediatric Endocrine Group for the Department of Health and Ageing. APPROVED BY THE NHMRC ON 9 MARCH 2005 DCCT Research Group. Epidemiology of severe hypoglycemia in the DCCT // Amer. J. Med. — 1991. — Vol. 90. — P. 450–459. Diabetes Control and Complications Trial Research Group. The effect of intensive diabetes treatment on the development and progression of long-term complications in adolescents with insulin dependent diabetes mellitus: Diabetes Control and Complications Trial //Pediatr. — 1994. — V. 125. — P.177–188. Diabetes in Childhood and Adolescence. Ed. F. Chiarelli, K. Dahl-Jorgensen, W. Kiess. Karger. — Basel, Freiburg, Paris, London, New York, Bangalore, Bangkok, Singapore, Tokyo, Sydney. — 2005. — 381 p. Fendler W, Baranowska AI, Mianowska B, Szadkowska A, Mlynarski W. Three-year comparison of subcutaneous insulin pump treatment with multi-daily injections on HbA1c, its variability and hospital burden of children with type 1 diabetes. Acta Diabetol. 2011 Oct 1. Fuld K, Conrad B, Buckingham B, Wilson DM. Insulin pumps in young children. Diabetes Technol Ther. 2010 Jun;12 Suppl 1:S67-71. ISPAD Clinical Practice Consensus Guidelines 2009 Compendium // Pediatric Diabetes. — 2009. — Vol. 10, Suppl. 12. — 210 p. Kernel A., Dedorsson I., Johansson B., Wickstrom C.P., Ludvigsson J., Tuvemo T., Neidemd J., Sjostrom K., Malmgreen K., Kanulf P., Mellvig Gjotterberg M., Sule J., Persson L.A., Larsson L.I., Aman J., Dahlquist. Prevalence of diabetic retinopathy in children and adolescen with IDDM. A population-based multicentre study //Diabetologia. — Mar; 40 (3). — P. 307–310. King А. Expert Rev. Endocrinol. Metab. — 2009. — N 4(1). — P. 15–23. Nimri R, Weintrob N, Benzaquen H, Ofan R, Fayman G, Phillip M. Insulin pump therapy in youth with type 1 diabetes: a retrospective paired study. Pediatrics 2006;117:2126–2131 Njolstad P.R., Molven A., Sovik O. In «Diabetes in Childhood and Adolescence». Ed. Chiarelli F., Dahl-Jogensen K., Kiess W. // Karger. — 2005. — P. 86–93. Pańkowska E, Błazik M, Dziechciarz P, Szypowska A, Szajewska H. Continuous subcutaneous insulin infusion vs. multiple daily injections in children with type 1 diabetes: a systematic review and meta-analysis of randomized control trials. Pediatr Diabetes. 2009 Feb;10(1):52-8. Phillip M., Battelino T., Rodriguez H., Danne T., Kaufman F.; European Society for Paediatric Endocrinology; Lawson Wilkins Pediatric Endocrine Society; International Society for Pediatric and Adolescent Diabetes; American Diabetes Association; European Association for the Study of Diabetes. Use of insulin pump therapy in the pediatric age-group: consensus statement from the European Society for Paediatric Endocrinology, the Lawson Wilkins Pediatric Endocrine Society, and the International Society for Pediatric and Adolescent Diabetes, endorsed by the American Diabetes Association and the European Association for the Study of Diabetes. Diabetes Care. 2007 Jun;30(6):1653-62. Epub 2007 Mar 19. Rewers M, Pihoker C, Dohaghue K, Hanas R, Swift P, Klingensmith GJ. ISPAD Clinical Practice Consensus Guidelines 2009 Compendium. Assessment and monitoring of glycemic control in children and adolescents with diabetes. Pediatr Diabet 2009: 10: (Suppl. 12) 71–81 Rudberg S., Osterby R. Diabetic glomerulopathy in young IDDM patients // Horm Res. — 1998; 50 (suppl 1). — P. 17–22. Scheiner A., Boyer B.A. Diabetes Research and Clinical Practice. — 2005. — N 69 (1). — P. 14–21. Standards of Medical Care in Diabetes—2013. American Diabetes Association. Diabetes Care, Volume 36, Supplement 1, January 2013 Tamborlane WV, Beck RW, Bode BW, et al.; Juvenile Diabetes Research Foundation Continuous Glucose Monitoring Study Group. Continuous glucose monitoring and intensive treatment of type 1 diabetes. N Engl J Med 2008;359:1464–1476 Type 1 diabetes: diagnosis and management of type 1 diabetes in children, young people and adults. Clinical Guideline Developed by the National Collaborating Centre for Women’s and Children’s Health and the National Collaborating Centre for Chronic Conditions. July 2004 Wilson DM, Kollman; Diabetes Research in Children Network (DirecNet) Study Group. Relationship of A1C to glucose concentrations in children with type 1 diabetes: assessments by high-frequency glucose determinations by sensors. Diabetes Care 2008;31:381–385 Ziegler R, Heidtmann B, Hilgard D, Hofer S, Rosenbauer J, Holl R; DPV-Wiss-Initiative. Frequency of SMBG correlates with HbA1c and acute complications in children and adolescents with type 1 diabetes. Pediatr Diabetes 2011;12:11–17 |
