Топическая диагностика. Топическая диагностика заболеваний нервной системы (Триумфов. Руководство издание четвертое, дополненное и переработанное государственное издательство медицинской литературы
 Скачать 5.36 Mb. Скачать 5.36 Mb.
|
Глава Х. ОБОЛОЧКИ ГОЛОВНОГО И СПИННОГО МОЗГА, ЦЕРЕБРОСПИНАЛЬНАЯ ЖИДКОСТЬ, МЕНИНГЕАЛЬНЫИ СИНДРОМСпинномозговая, или цереброспинальная, жидкость находится в тесном соотношении с оболочками и сосудистыми сплетениями желудочков. Оболочки головного и спинного мозга представляют собой как бы футляр, который покрывает мозг, и состоят из трех листков: твердой (dura mater, pachymeninx), паутинной (arachnoidea) и мягкой (pia mater, leptomeninx). Твердая мозговая оболочка состоит из двух листков. Наружный листок плотно прилегает к костям черепа и позвоночника и является их надкостницей. Внутренний листок, или собственно твердая мозговая оболочка, представляет собой плотную фиброзную пластину. В полости черепа оба листка прилегают друг к другу (в месте их расхождения образуются синусы), во внутрипозвоночном же канале между ними имеется рыхлая жировая ткань, богатая венозной сетью (эпидуральное пространство). Паутинная оболочка выстилает внутреннюю поверхность твердой оболочки и рядом пластинок и тяжей соединена с самым глубоким листком — мягкой мозговой оболочкой. Мягкая мозговая оболочка плотно прилегает и срастается с поверхностью головного и спинного мозга. Пространство между паутинной и мягкой мозговой оболочками называется субарахноидальным, или подпаутинным; в нем находится и циркулирует большая часть цереброспинальной жидкости (рис. 77). Местами (например, над мозговыми извилинами), где вещество мозга располагается близко к кости, субарахноидальное пространство отсутствует: оба листка, и паутинная и мягкая оболочка, прилегают друг к другу. Небольшие щелевидные пространства находятся в углублениях между мозговыми извилинами. На основании же головного мозга имеются большие полости, где скопления цереброспинальной жидкости довольно значительны. Такие полости называются цистернами. Наиболее мощными являются: большая, располагающаяся под мозжечком и. над продолговатым мозгом, основная, лежащая на основании мозга, и др. В области спинного мозга субарахноидальное пространство достаточно велико и окружает весь спинной мозг. Внизу, начиная со II поясничного позвонка, где заканчивается спинной мозг и расположены корешки конского хвоста, субарахноидальное спинальное пространство расширяется, образуя так называемую конечную цистерну. Значительные скопления цереброспинальной жидкости находятся и циркулируют также в центральных полостях мозга или желудочках (правом и левом боковых, III желудочке, сильвиевом водопроводе и IV желудочке; последний, суживаясь книзу, сообщается с центральным спинномозговым каналом). Между жидкостью желудочков и субарахноидального пространства существует сообщение через отверстия Мажанди и Люшка, расположенные в заднем мозговом парусе (сообщение IV желудочка с большой цистерной).  Рис. 77. Оболочки спинного мозга. Взаимоотношения между цереброспинальной жидкостью (ликвором) и мозгом не ограничиваются тем, что ликвор омывает его снаружи и циркулирует в желудочках; они более интимны благодаря проникновению ликвора вдоль сосудов в толщу мозгового вещества по так называемым адвентициальным пространствам. Таким образом, ликворная система представляется сплошной дренажной сетью, пронизывающей все вещество головного и спинного мозга и сообщающейся с резервуарами жидкости, расположенными снаружи и внутри мозга. Цереброспинальная жидкость выделяется в основном сосудистыми сплетениями (plexus chorioideus), вдающимися в виде бахромы в полость желудочков и представляющими собой выросты мягкой мозговой оболочки с обильной сетью кровеносных сосудов. Поступая из полости желудочков в большую цистерну через названные выше отверстия Мажанди и Люшка, ликвор отсюда проходит в наружное субарахноидальное пространство головного и спинного мозга. Циркуляция жидкости происходит в разных направлениях, осуществляется медленно и зависит от пульсации мозга, дыхания, движений головы и позвоночника. Всасывается ликвор отчасти лимфатической, но в большей степени — венозной системой. Цереброспинальная жидкость, окружая мозг снаружи, является для него добавочной механической защитой от толчков и сотрясений; с другой стороны, изменения и колебания объема мозга компенсируются соответствующими перемещениями жидкости. Несомненна также роль цереброспинальной жидкости в создании осмотического равновесия в тканях мозга. Известное значение принадлежит ей в отношении питания и обмена веществ. Так, некоторые отработанные мозговой тканью продукты обмена выводятся с ликвором в венозную систему. Наконец, тканям, стоящим на границе «кровь — ликвор», присуща барьерная функция. Наличие этого так называемого гемато-энцефалического, или гемато-ликворного, барьера обеспечивает проникновение из крови определенных ингредиентов в известных концентрациях и задержку ряда других. Известно, что целый ряд веществ, введенных или циркулирующих в крови, в спинномозговую жидкость не поступает. В патологических условиях, например при воспалительных процессах в оболочках, функция барьера может нарушаться. В некоторых случаях прибегают к искусственному повышению проницаемости барьера, тем или иным способом понижая его задерживающую функцию для облегчения проникновения из крови к мозговой ткани лекарственных веществ или антитоксинов. Исследование цереброспинальной жидкости чрезвычайно важно и очень широко применяется в клинике. Это понятно, потому что ликвор, находящийся в интимной связи с оболочками и с веществом мозга, естественно, претерпевает ряд изменений при заболеваниях их; в этих случаях в жидкости могут появляться патологические клеточные элементы и продукты нарушенного обмена веществ. Исследование ликвора для невропатолога в его диагностической работе является не менее важным, чем для терапевта оценка гемограммы. Извлечение цереброспинальной жидкости производится тремя основными способами: поясничным проколом, проколом большой цистерны и, наконец, проколом бокового мозгового желудочка. Поясничный, или люмбальный, прокол (рис. 78) является наиболее принятым. Его можно производить при лежачем или сидячем положении больного. Специальная игла с мандречом вводится в конечную цистерну между III и IV или между II и III поясничными позвонками, где спинного мозга уже нет и где внутри позвоночного канала находятся корешки конского хвоста, омываемые ликвором. Для того чтобы правильно определить место укола, обе spinae iliacae. posteriores superiores соединяются прямой линией, наносимой на кожу палочкой с йодом; место пересечения этой линии и позвоночника соответствует приблизительно промежутку между остистыми отростками III и IV поясничных позвонков. Игла стерилизуется кипячением, руки соответствующим образом дезинфицируются, кожа поясницы протирается спиртом и смазывается йодом. Для более легкого проведения иглы между остистыми отростками спина больного должна быть максимально согнута, что осуществляется помощником; голова наклонена к груди, спина согнута, ноги согнуты и приведены к животу. Во избежание внезапного выпрямления спины от боли при проколе кожи больной обычно фиксируется в нужной позе помощником; лучше предварительно анестезировать кожу 0,5% раствором новокаина. Возбужденным или больным с затемненным сознанием полезно иногда предварительно ввести 1 мл 1% раствора солянокислого морфия или пантопона. Детям нельзя производить укол между II и III поясничными позвонками (более низкое расположение спинного мозга); у них прокол производится между III и IV или между IV и V поясничными позвонками. Вкол иглы производится горизонтально по средней линии, с некоторым наклоном к голове. В момент прокола твердой мозговой оболочки ощущается известное препятствие, по сле чего игла свободно проходит в субарахноидальное пространство. При извлечении мандрена вытекает цереброспинальная жидкость. 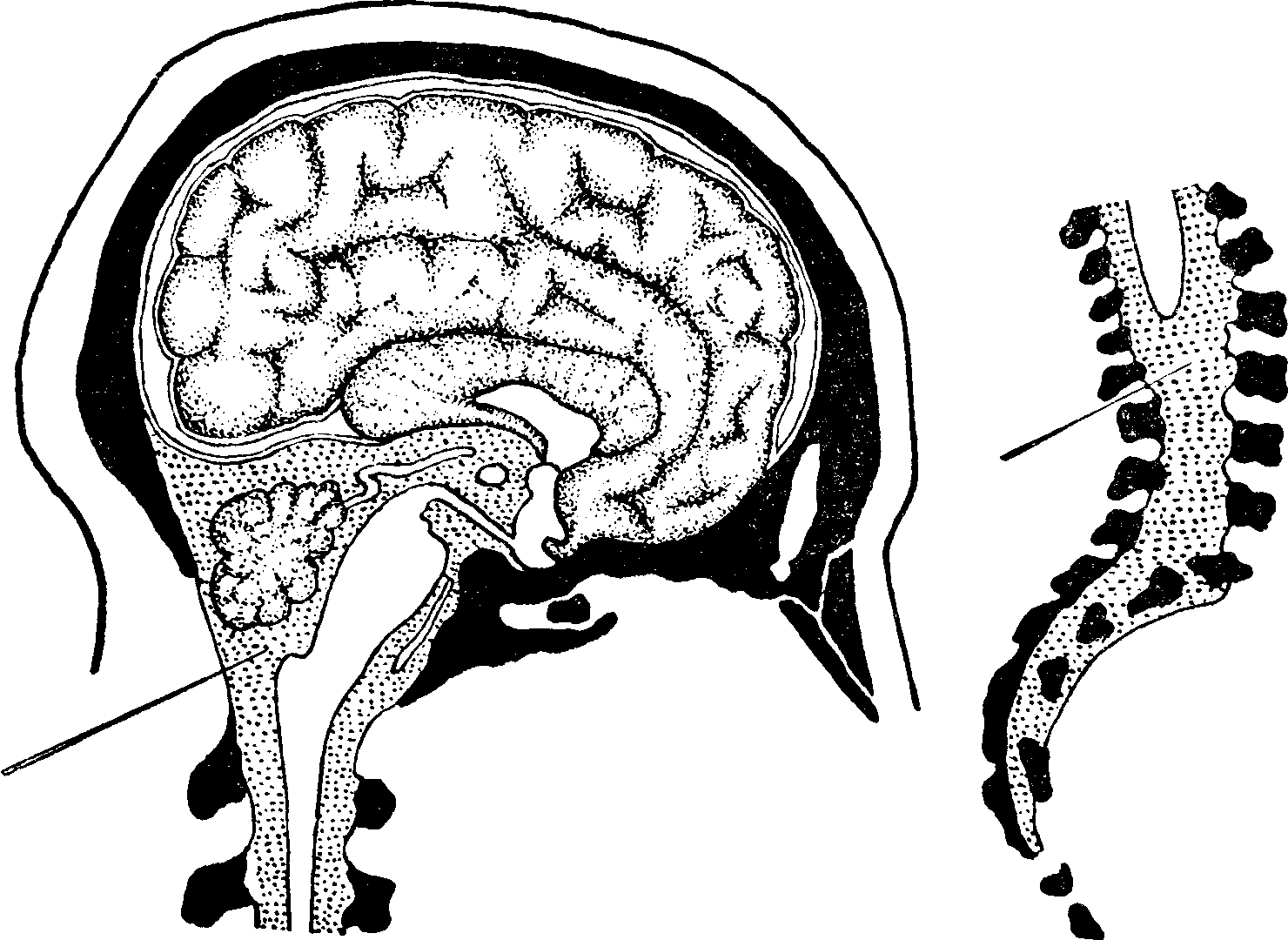 Рис. 78. Система желудочков и наружное субарахноидальное пространство. Показаны места введения иглы при субокципитальной и люмбальной пункциях. Цистернальный, или субокципитальный, прокол (рис. 78) производится реже, так как хотя он и имеет некоторые преимущества перед предыдущим, но зато таит и большие опасности из-за возможности ранения иглой продолговатого мозга. Поэтому его можно применять только при достаточном опыте. Субокципитальный прокол лучше производить в сидячем положении больного. Затылочная область головы должна быть гладко выбрита, кожа продезинфицирована (спирт, йод). Голова максимально сгибается помощником кпереди, строго по средней линии, и в этом положении твердо фиксируется (спина при этом не сгибается). Пунктирующий становится сзади больного, усаженного на табурет подходящей высоты. Игла вводится строго по средней линии, в середине углубления между затылочным бугром и прощупываемым остистым отростком эпистрофея (II шейного позвонка). Место введения иглы совпадает также с точкой пересечения средней линии с линией, соединяющей области сосцевидных отростков. Игла вводится с некоторым уклоном вверх, а не горизонтально; при этом условии острие вскоре упирается в нижний край затылочной кости, после чего игле придается несколько более горизонтальное положение с целью обойти нижний край кости и ввести ее здесь в большое затылочное отверстие. При проколе membranae atlanto-occipitalis и твердой мозговой оболочки получается особое ощущение сопротивления, исчезающее с момента вхождения иглы в большую цистерну. При нормальном давлении после извлечения мандрена жидкость из иглы не появляется; в этих случаях приходится прибегать к осторожному отсасыванию шприцем или «натуживанию» больного. Введение иглы глубже, чем на 4,5 — 5 см, опасно (существуют особые расчеты глубины в зависимости от толщины шеи больного). Для предохранения от проникновения на излишнюю глубину предложено применение особых щитков, надеваемых на иглу. Пунктировать больного в лежачем положении труднее (легко потерять ориентировку в отношении средней линии). Поиски иглой в разных направлениях и стремление при неполучении жидкости к продвижению иглы на большую глубину недопустимы. Преимуществом субокципитального прокола перед люмбальным является, главным образом, почти полное отсутствие так называемого постпункционного менингизма, т. е. реактивного раздражения мозговых оболочек (головная боль, рвота, головокружение, симптом Кернига и т.п.). Тем не менее обычной манипуляцией для извлечения ликвора остается люмбальный прокол из-за отмеченных выше опасностей субокципитальной пункции. Для последней существуют все же специальные показания: введение контрастного вещества при миелографии и др. Осложнениями широко применяемой люмбальной пункции являются: наблюдающийся в известном проценте случаев отмеченный выше постпункционный менингизм; в редких случаях возможен перелом иглы, вызывающий необходимость оперативного вмешательства, вплоть до ламинэктомии. Люмбальная пункция опасна при опухолях головного мозга, особенно при локализации последних в области задней черепной ямки: здесь, особенно при быстром и массивном извлечении жидкости из-за создающихся разностей в давлении во внутрипозвоночном и внутричерепном пространствах возможно «вклинивание» продолговатого мозга и мозжечка в большое затылочное отверстие и иногда внезапная смерть41. Прокол бокового желудочка является уже оперативным вмешательством. Для этого у взрослого необходимо наложение трепанационного отверстия. Он имеет применение главным образом для так называемой вентрикулографии при топической диагностике опухолей головного мозга, для лечения внутренней водянки головного мозга, реже — для введения лекарственных веществ непосредственно в систему желудочков и пр. При извлечении цереброспинальной жидкости с диагностической целью требуется обычно сравнительно небольшое ее количество (8 — 9 мл). С терапевтической целью могут быть извлекаемы значительно большие ее количества. Столь часто применяемый поясничный прокол, как правило, не должен производиться амбулаторно. Исследуемого для этой цели лучше направить в стационар на 2 — 3 дня. Первые 1 — 2 часа после пункции назначается абсолютный покой в постели, лучше в положении на животе, без подушки; далее — обычное постельное содержание в течение суток. Принято профилактически назначать в течение 1 — 2 дней уротропин по 0,5 три раза в день или сульфидин. В случае развития постпункционного менингизма постельное содержание должно быть продлено: рекомендуется холод на голову, внутривенные вливания раствора глюкозы и порошки от головной боли. ИССЛЕДОВАНИЕ ЦЕРЕБРОСПИНАЛЬНОЙ ЖИДКОСТИПервое, на что обращается внимание при пункции, это давление, под которым вытекает ликвор. Давление цереброспинальной жидкости при люмбальном проколе равняется 200 — 250 мм водяного столба, если пунктируют исследуемого в сидячем положении, и 100 — 140 в лежачем положении. Существуют различные типы манометров (водяные, ртутные), соединяемых с пункционной иглой. Практически иногда ограничиваются приблизительной оценкой степени давления по быстроте истечения жидкости из иглы. При нормальном давлении вытекает около 60 — 80 капель в минуту (в лежачем положении больного). Более частые капли характеризуют некоторое повышение давления; очень частые — ясное повышение его. При высоком давлении жидкость вытекает струёй42. Иногда при существующем повышении давления цереброспинальной жидкости она при пункции вытекает, однако, под пониженным давлением. Это можно объяснить неудачным положением иглы, наличием очень густого гноя, как это бывает иногда при гнойных менингитах, существованием «блока» субарахноидального спинального пространства (например, при опухолях спинного мозга), разобщением церебрального и спинального ликворного пространства и т.д. В последнем случае извлечение жидкости может быть опасным (см. выше). Прозрачность.. В норме жидкость должна быть совершенно прозрачной; в патологических случаях (например, при менингитах) она может быть мутной, мутноватой и слегка опалесци-рующей. Следует иметь в виду, что небольшая примесь крови, например при случайном проколе иглой вены, может делать нормальную жидкость слегка опалесцирующей или мутноватой. Причину легко установить под микроскопом или центрифугированием. Цвета цереброспинальная жидкость не имеет. Кровянистым ликвор бывает при предшествовавшем проколу кровоизлиянии в субарахноидальное пространство (вследствие того или иного патологического процесса). Но примесь крови может быть и случайной при проколе, о чем уже было сказано выше. В первом случае при центрифугировании прозрачный столбик жидкости над осадком имеет желтоватую или желтую окраску, эритроциты изменены. Если же примесь крови случайна и получена при проколе, то столб жидкости над осадком совершенно бесцветен и эритроциты свежие, не измененные. Ксантохромия — окраска ликвора, наблюдается иногда при менингитах (особенно туберкулезных), субарахноидальных кровоизлияниях, а также при опухолях, особенно спинномозговых (при наличии «блока»). Цвет жидкости в названных случаях обычно желтоватый или зеленоватый, более отчетливо заметен в мениске жидкости. Концентрация белка в цереброспинальной жидкости равняется в норме 0,2 — 0,3%о. Может быть определено общее количество белка, а также отдельных его фракций43. Для практических целей ограничиваются обычно качественными реакциями на глобулины, по которым судят о повышенном содержании белковых веществ в ликворе. Основными реакциями являются следующие. 1. Реакция Нонне — Апельта производится путем смешивания в пробирке равных количеств (по 0,5 — 1 мл) насыщенного раствора сернокислого аммония (85,0 Ammonii sulfurici растворяют при кипячении в 100 мл дистиллированной воды, охлаждают и отфильтровывают) и спинномозговой жидкости. Прозрачность или очень легкая опалесценция указанной смеси оценивается как отрицательный результат, свидетельствующий о нормальной концентрации белка в жидкости. Заметная опалесценция оценивается как слабо положительная реакция (+), незначительная муть — как положительная (++), значительная муть — как ясно положительная (+++) и резкая муть — как резко положительная (++++). Видоизменением реакции Нонне — Апельта является реакция Ройс — Джонса. Реактив не смешивается, а на более тяжелый раствор сернокислого аммония осторожно, по каплям, из пипетки добавляется сверху цереброспинальная жидкость (в тех же количествах). О положительности и степени реакции судят по интенсивности кольца помутнения на границе соприкосновения жидкостей (через 3 минуты стояния). Реактив нуждается в проверке лакмусовой бумажкой: в случае кислой реакции необходимо подщелачивание несколькими каплями раствора нашатырного спирта. 2. Реакция Панди производится следующим образом. Часовое стекло с раствором карболовой кислоты (12 — 15°/о) ставится на черном фоне; пипеткой вносится одна капля спинномозговой жидкости. Реакция отличается особенной чувствительностью, поэтому незначительное облачко мути за положительный результат еще не принимается. В зависимости от степени помутнения реакция оценивается от слабо до резко положительной. 3. Реакция Вейхбродта (не только глобулиновая). Смешиваются 3 объемные части раствора сулемы (1: 1000) с 7 частями цереброспинальной жидкости. При повышении содержания белка при этом получается помутнение. Утверждение, что реакция является более специфической для сифилитических поражений центральной нервной системы, нельзя считать достоверным. Так называемые коллоидные реакции (с золотом, мастикой, парафином) как мало употребительные здесь не описываются. Форменные элементы в нормальной цереброспинальной жидкости содержатся в крайне незначительном количестве: от 0 до 3 лимфоцитов в 1 мм3 (по данным некоторых авторов, цитоз до 5 — 6 в 1 мм3 также должен считаться нормой). При воспалительных процессах увеличение форменных элементов (плеоцитоз) может быть весьма значительным, достигая сотен, тысяч и десятков тысяч в 1 мм3. Могут появляться и другие формы клеточных элементов: нейтрофилы, плазматические клетки и др. Счет форменных элементов производится обычно в камере Фукса — Розенталя. Объем жидкости над сеткой, имеющей 256 малых в 16 больших квадратах, равняется 3,2 мм3. Для упрощения сосчитанное над сеткой количество форменных элементов делился на 3, чтобы получить приблизительное число их в 1 мм3. Обычно принято, не деля на 3, писать результат счета во всей камере дробью, например 5/3 или 178/3 и т.д.44 Для подсчета форменных элементов используются обычно первые капли извлекаемой жидкости. Как правило, жидкость исследуется в камере, будучи окрашенной краской (Methylviolett 0,1, Acidi acetici glaciale 5,0, Aqua destillata 10,0). При бактериоскопическом и бактериологическом исследовании жидкости берут стерильную пробирку с соответствующими предосторожностями. Оно может иметь большое диагностическое значение в случае обнаружения, например, менингококка, туберкулезной палочки, стрепто- или стафилококка и т.д. В ранние сроки ряда нейровирусных заболеваний (клещевой энцефалит, полиомиелит, лимфоцитарный хориоменингит и другие) из спинномозговой жидкости могут быть выделены вирусы путем заражения (внутримозгового) экспериментальных животных или роста на тканевых культурах. Иммунные реакции также имеют большое значение для диагностики, особенно реакции на сифилис (Вассермана, Кана, Мейнике, Сакс — Георги, цитохолевая). При брюшном и сыпном тифах в жидкости могут быть положительные реакции Видаля и Вейль — Феликса, при бруцеллезе — Райта и др. Известное диагностическое значение имеет также исследование в цереброспинальной жидкости сахара и хлоридов. Так, при бактериальных менингитах, особенно гнойных, резко падает концентрация сахара, иногда до полного его исчезновения. При эпидемическом энцефалите количество сахара, наоборот, может быть увеличенным. СИМПТОМОКОМПЛЕКС РАЗДРАЖЕНИЯ МОЗГОВЫХ ОБОЛОЧЕКПри воспалительных, отечных и некоторых других состояниях мозговых оболочек наблюдаются симптомы оболочечного раздражения, или так называемый менингеальный симптомокомплекс. Для него характерны головные боли, рвота, болезненность при постукивании по черепу или позвоночнику, общая гиперестезия. Довольно типичной является так называемая менингитическая поза: больной обычно лежит на боку с пригнутыми к животу ногами и согнутыми руками. Голова запрокинута кзади, позвоночник выгнут дугой кзади (опистотонус). Ригидность затылочных мышц легко обнаруживается при попытке наклонить голову к груди; при этом получается сгибание нижних конечностей в тазобедренных и коленных суставах, часто и приведение их — так называемый верхний, или затылочный, симптом Брудзинского. Симптом Кернига исследуется в положении больного на спине: нога сгибается сначала под прямым углом в тазобедренном и коленном суставах, после чего исследующий производит распрямление ноги в коленном суставе, что встречает резкое сопротивление сгибателей голени и вызывает болевую реакцию у больного, даже находящегося иногда в бессознательном состоянии. В том же положении на спине исследуются и остальные оболочечные симптомы. Лобковый симптом Брудзинского заключается в приведении и сгибании нижних конечностей в тазобедренных и коленных суставах при надавливании на лобок. Контралатеральный симптом Брудзинского заключается в рефлекторном сгибании противоположной ноги при прижатии исследующим бедра согнутой в колене ноги к животу. Симптом Гийена представляет собой сокращение m. quadricipitis в ответ на сжатие рукой исследующего мышечной массы того же мускула другой ноги. Симптом Гордона, описанный уже как симптом пирамидного поражения и заключающийся в разгибании большого пальца ноги (тыльной флексии), вызывается сжатием рукой исследующего мышечной массы голени. Известное значение для установления оболочечного раздражения имеет и наличие так называемых точек. Керрера — болезненности при давлении на три-геминальные (foramen supraorbitale, foramen infraorbitale, foramen mentale) и окципитальные точки выхода соответствующих нервов — двухсторонние при диффузном и с одной стороны — при одностороннем раздражении оболочек. |
