"Семиотика поражений и заболеваний органов дыхания у детей. Врожденные заболевания органов дыхания. Аллергические заболевания органов дыхания. Неотложная доврачебная помощь при гипертермическом синдроме"
 Скачать 1.51 Mb. Скачать 1.51 Mb.
|
Дыхательная недостаточностьДыхательная недостаточность является результатом нарушения внешнего дыхания и снижения уровня оксигемоглобина в крови и представляет собой такое состояние организма, при котором либо не обеспечивается поддержание нормального газового состава крови, либо последнее достигается за счет ненормальной работы аппарата внешнего дыхания, что приводит к снижению функциональных возможностей организма. Для выявления дыхательной недостаточности и определения ее степени врач должен оценить основные два симптома: 1) наличие и степень тахипное; 2) наличие и распространенность цианоза. Различают следующие степени дыхательной недостаточности (ДН): Дыхательная недостаточность I степени характеризуется тем, что в покое либо нет ее клинических проявлений, либо они выражены незначительно. Однако при легкой физической нагрузке появляются тахипноэ (10 – 25%), периоральный цианоз и тахикардия. Насыщение крови кислородом нормальное или может быть снижено до 90% (рО2 80–90 мм рт ст.), МОД увеличен, а МВЛ и резерв дыхания уменьшены при некотором увеличении основного обмена и дыхательного эквивалента. При дыхательной недостаточности II степени в покое отмечаются умеренное тахипноэ (25 – 50%), тахикардия, бледность кожи и периоральный цианоз, акроцианоз. Изменено соотношение между пульсом и дыханием за счет учащения последнего, имеется тенденция к повышению артериального давления и ацидозу (рН 7,3), МВЛ (МОД), предел дыхания уменьшается более чем на 50%. Кислородное насыщение крови составляет 70–90% (рО2 70–80 мм рт. ст.). При даче кислорода состояние больного улучшается. При дыхательной недостаточности III степени дыхание резко учащено (тахипноэ более 50%), наблюдается общий цианоз с землистым оттенком, липкий пот. Дыхание поверхностное, возможно наличие патологического дыхания (Биота, Куссмауля). Артериальное давление снижено, резерв дыхания падает до 0. Насыщение крови кислородом менее 70% (рО2 меньше 70 мм рт. ст.), отмечается метаболический ацидоз (рН меньше 6,3), возможна гиперкапния (рСО2 70–80 мм рт. ст.). Дыхательная недостаточность IV степени – гипоксемическая кома. Сознание потеряно; дыхание аритмичное, периодическое, поверхностное. Наблюдаются общий цианоз (акроцианоз), набухание шейных вен, гипотензия. Насыщение крови кислородом – 50% и ниже (рО2 менее 50 мм рт. ст.), рСО2 более 100 мм рт. ст., рН равен 7,15 и ниже. Ингаляция кислорода не всегда приносит облегчение, а иногда вызывает и ухудшение общего состояния. Дыхательная недостаточность чаще наблюдается у детей первого года жизни и особенно у новорожденных. Наиболее тяжелые ее степени отмечаются при синдроме дыхательных расстройств – дистресс-синдроме («дыхательное страдание»).  Возможные причины дыхательной недостаточности. 1. Дыхательная недостаточность может возникать при снижении рО2 во вдыхаемом воздухе – аноксемическая гипоксемия. В клинической практике это наблюдается при нарушении подачи кислорода в наркозных аппаратах или кювезах. Падение рО2 во вдыхаемом воздухе вызывает снижение насыщения крови кислородом в легочных капиллярах и, таким образом, возникает тканевая гипоксемия. В то же время артериовенозная разница содержания кислорода в этих случаях не изменяется по сравнению с нормой. В этих случаях быстрый лечебный эффект достигается при вдыхании кислорода. 2. При поражениях органов дыхания недостаточность может возникать вследствие поражения дыхательных мышц, нарушения прохождения воздуха по дыхательным путям (обструкция), нарушения диффузии кислорода через альвеолярно-капиллярную мембрану (альвеолярно-капиллярный блок), нарушения капиллярного кровотока вследствие перерастяжения альвеол (при эмфиземе, бронхиальной астме и др.). Обструкция дыхательных путей у детей возникает при аспирации инородных тел, сужении просвета бронхов и бронхиол вследствие гиперсекреции, отека слизистой оболочки при бронхиолите и бронхопневмонии, реже при бронхите, а также при стенозирующих ларингитах (крупе), деструктивных формах пневмонии. Рестриктивный (ограничительный) тип нарушения вентиляции возникает при ограничении способности легких к расширению и спадению. Этот вид характерен для пневмосклероза, массивного выпота при экссудативных плевритах, ограничения подвижности или поражения ребер (перелом, остеомиелит) или дыхательной мускулатуры (миопатия, парез и паралич межреберных нервов при полиомиелите). Нарушение диффузии через альвеолярно-капиллярную мембрану, т.е. альвеолярно-капиллярный блок, является одной из наиболее тяжелых форм дыхательной недостаточности. В результате различных бронхолегочных заболеваний толщина альвеолярно-капиллярного эпителия может увеличиваться в 10 раз или на поверхности альвеол может образовываться пленка, состоящая из гиалиноподобного вещества. В результате этого нарушается процесс диффузии кислорода. Эта форма дыхательной недостаточности у новорожденных наблюдается при некоторых формах респираторного дистресс–синдрома – синдрома гиалиновых мембран, при вирусных интерстициальных пневмониях, врожденных фиброзирующих пневмониях, гемосидерозах. 3. Дыхательная недостаточность может возникать и при нарушении транспорта газов кровью, что наблюдается при тяжелых формах анемии (особенно постгеморрагической), или при изменении структуры гемоглобина (мет– или карбоксигемоглобинемии). 4. При нарушениях кровообращения – так называемой застойной гипоксемии – происходит большее поглощение кислорода вследствие замедления кровотока в органах и тканях. 5. Особое место занимает так называемая тканевая гипоксия, которая объясняется поражением ферментных систем клеток, участвующих в утилизации диффундируемого из крови кислорода. Обычно это наблюдается при тяжелых инфекциях и отравлениях. У больных часто наблюдаются смешанные формы дыхательной недостаточности с различными механизмами ее возникновения. Врожденный стридор Врожденный стридор (лат. stridor – шипение, свист) – своеобразная болезнь раннего возраста, характеризующаяся инспираторным шумом при дыхании. 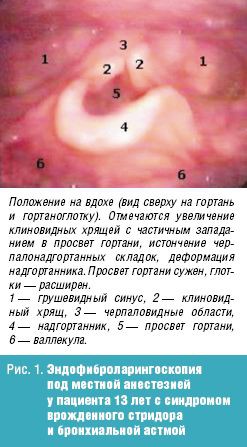 Врожденный стридор в большинстве случаев обусловлен ларингомаляцией – запаздыванием формирования хрящей гортани, в результате чего она и после рождения остается мягкой, податливой; надгортанник при этом сложен в трубочку. Черпаловидно-надгортанные связки приближены друг к другу и образуют как бы ненатянутые паруса, которые при вдохе колеблются, образуя шум. Стридор, обусловленный ларингомаляцией, появляется обычно на 4—6-й неделе после рождения. Шум свистящий, звонкий, напоминающий воркование голубей, иногда мурлыканье кошки, кудахтанье курицы. Интенсивность шума уменьшается во время сна, в положении на животе, при переносе ребенка из холодного помещения в теплое и может увеличиваться при волнении, крике, кашле. При этом голос ребенка остается звонким, чистым, общее состояние не нарушается, дыхание мало затруднено, сосание происходит нормально. По мере роста и развития хрящей гортани (обычно к одному году) стридор исчезает. Начало формы Муковисцидоз 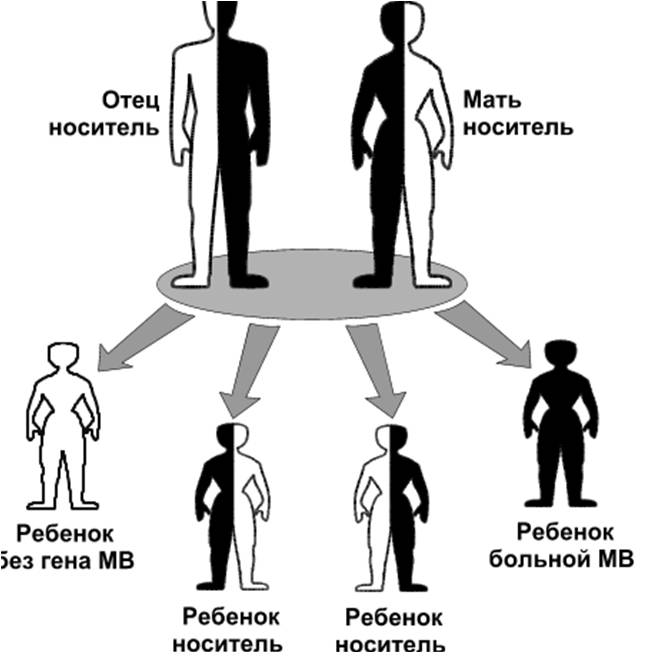 Муковисцидоз (лат. mucus – слизь + viscidus – вязкий) – заболевание с аутосомно-рецессивным типом наследования и поражением экзокринных желез в жизненно важных органах и системах. Впервые выделено в 1936 г. венским педиатром Гвидо Фанкони. Проявления муковисцидоза связаны с дефектом синтеза белка, выполняющего роль хлоридного канала, участвующего в водно-электролитном обмене клеток дыхательных путей, желудочно-кишечного тракта, поджелудочной железы, печени, половой системы. В итоге сгущается секрет большинства желез внешней секреции, затрудняется его выделение, в органах возникают изменения, наиболее серьезные — в бронхолегочной системе. 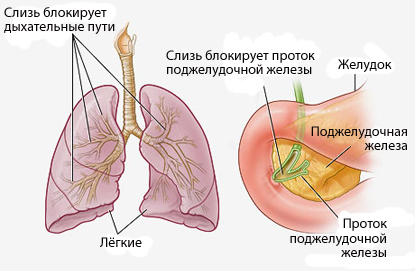 В стенках бронхиального дерева развивается хроническое воспаление различной степени выраженности, разрушается соединительнотканный каркас, формируются бронхиоло- и бронхоэктазы.  В условиях постоянной закупорки вязкой мокротой бронхоэктазы становятся распространенными, нарастает гипоксия, развивается легочная гипертензия и так называемое «легочное сердце». 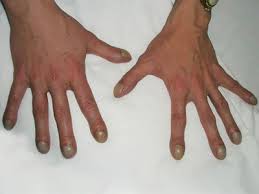 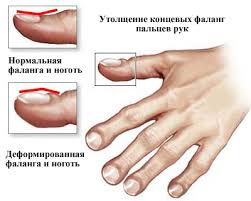 Изменение пальцев при "легочном сердце" Выделяют следующие основные формы муковисцидоза: 1) смешанная (легочно-кишечная, 75-80%); 2) респираторная (15-20%); 3) кишечная (5%). Смешанная форма является наиболее тяжелым проявлением муковисцидоза. С первых недель жизни отмечаются повторные тяжелые бронхиты и пневмонии с затяжным течением, постоянный кашель, нередко коклюшеподобный, с вязкой мокротой, кишечные нарушения и расстройства питания. Нарушения бронхиальной проходимости является неотъемлемой частью бронхолегочных изменений. Нарушение процесса самоочищения приводит к закупорке бронхиол и мелких бронхов. Типичными изменениями являются постоянные разнокалиберные хрипы, которые выслушиваются обычно с двух сторон. Перкуторный звук носит коробочный оттенок. Диагноз муковисцидоза, как правило, ставят на основании отягощенного семейного анамнеза, типичных клинических проявлений заболевания в сочетании с высоким содержанием натрия и хлора в секрете потовых желез. Потовая проба является наиболее специфичным диагностическим тестом муковисцидоза. Стандартная методика предусматривает сбор пота после ионофореза пилокарпина. У здоровых детей концентрация натрия и хлоридов в секрете потовых желез не превышает 40 ммоль/л. Положительной потовой пробой считается концентрация хлора более 60 ммоль/л.  Потовый анализатор Бронхиальная астма Бронхиальная астма (от греч. asthma – удушье) – аллергическое заболевание, имеющее в основе хронический воспалительный процесс в дыхательных путях и гиперреактивность бронхов на воздействие различных стимулов. Заболевание характеризуется периодически возникающими эпизодами бронхиальной обструкции, сопровождающимися приступообразным кашлем, свистящими хрипами, экспираторной одышкой. Развитие бронхиальной астмы у детей обусловлено генетической предрасположенностью и факторами окружающей среды. Выделяют три основные группы факторов, способствующих развитию заболевания: 1) предрасполагающие (отягощенная аллергическими заболеваниями наследственность, атопия, бронхиальная гиперреактивность); Гиперреактивность бронхов – это такое состояние ирритативных («быстрых») рецепторов бронхов, когда они резко реагируют бронхоспазмом и появлением сухих хрипов в легких на воздействие очень низких концентраций ацетилхолина или гистамина, тогда как при нормальной реактивности бронхов указанные медиаторы в тех же концентрациях не вызывают никаких реакций. 2) причинные, или сенсибилизирующие (аллергены, вирусные инфекции, лекарственные средства); 3) триггеры (пусковые механизмы), вызывающие обострение и стимулирующие воспаление в бронхах и/или провоцирующие развитие острого бронхоспазма (аллергены, вирусные и бактериальные инфекции, холодный воздух, табачный дым, эмоциональный стресс, физическая нагрузка, метеорологические факторы и др.). Основные симптомы приступа бронхиальной астмы – чувство нехватки воздуха, приступообразный кашель с тягучей, трудноотделяемой мокротой, экспираторная одышка. Положение ребенка вынужденное – ортопное (греч. orthos – прямой, вертикальный + pnoē – дыхание). Пациент сидит на кровати и опирается руками о край кровати или колени для того, чтобы создать точку опоры для сокращения вспомогательных мышц – больших и малых грудных, при сокращении которых облегчается выдох. При перкуссии над легкими определяется коробочный звук (симптом эмфиземы). При аускультации: выдох удлинен, выслушиваются сухие свистящие хрипы с обеих сторон. Нередко эти хрипы слышны на расстоянии – дистанционно. 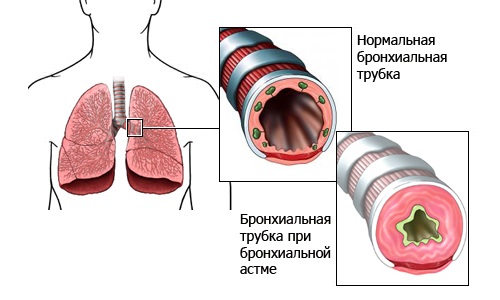 У детей раннего возраста эквивалентами приступа бронхиальной астмы могут быть эпизоды кашля ночью или в предутренние часы, от которых ребёнок просыпается, а также затяжной повторный обструктивный синдром с положительным эффектом бронхолитиков. Бронхиальная астма у детей нередко сочетается с аллергическим ринитом (сезонным или круглогодичным) и атопическим дерматитом. Вне приступа при спокойном дыхании хрипы выслушивают лишь у небольшой части больных. Лабораторно-инструментальные критерии диагностики бронхиальной астмы: нарушение функции внешнего дыхания по обструктивному типу; снижение пиковой скорости выдоха по данным пикфлуометрии; обнаружение при микроскопии мокроты кристаллов Шарко-Лейдена и спиралей Куршмана; эозинофилия в периферической крови; повышенное содержание Ig E в крови. |
