Сп. СП сердце. Сестринский процесс при заболеваниях сердечнососудистой системы сестринское обслелование пациентов с заболеваниями сердечнососудистой
 Скачать 443.5 Kb. Скачать 443.5 Kb.
|
|
Сестринский процесс при ишемической болезни сердца I этап. Сестринской обследование Медицинская сестра доброжелательно с большим участием й тактом выясняет условия жизни пациента, его проблемы, жалобы на нарушения жизненных потребностей. Очень подробно собирается информация о болях в сердце: их характер, локализация, иррадиация, условия возникновения и купирования. Как правило, боли в сердце сопровождаются другими симптомами: головная боль, головокружение, одышка, лихорадка, слабость и др. Эти симптомы проясняют обстоятельства или следствия заболевания сердца, боли в сердце. При объективном обследовании можно выявить повышенное или сниженное АД, слабость или напряжение пульса, цианоз, одышку, влажность кожи (холодный липкий пот), олигурию. Подробное выяснение обстоятельств жизни, проблем пациента позволит медицинской сестре принять правильные решения по спасению жизни, по специфике ухода за пациентом. II этап. Определение проблем пациента (сестринских диагнозов) 1. Острая боль за грудиной вследствие нарушения коронарного кровотока. 2. Страх смерти от боли в сердце или удушья. 3. Резкая слабость сопровождающаяся бледностью, потливостью кожи, нитевидным пульсом и низким АД. 4. Обморок среди полного покоя вследствие полной поперечной блокады сердца. 5. Чувство неудобства из-за ограничения физической активности (строгий постельный режим при инфаркте миокарда). III этап. Планирование сестринских вмешательств
IV этап. Реализация плана сестринских вмешательств Медицинская сестра последовательно выполняет план сестринских вмешательств. V этап. Оценка эффективности сестринских вмешательств Оценив положительный результат сестринских вмешательств, убедившись, что цель достигнута, медицинская сестра продолжает наблюдение за состоянием пациента, за АД, пульсом, физиологическими отправлениями, температурой тела. Возможно возникновение новых проблем: • отсутствие аппетита; • сухость слизистой оболочки полости рта, языка; • олигурия; • запор; • одышка. Коллапс Коллапс может возникать при тяжелой инфекционной болезни (крупозная пневмония, тиф, пищевые токсикоинфекции), вследствие обильного кровотечения. Гипоксемический коллапс возникает под действием пребывания в атмосфере с недостаточным содержанием кислорода. Различают кардиогенный коллапс (при инфаркте миокарда, остром миокардите, перикардите); сосудистый (инфекционные заболевания — снижение тонуса вен); геморрагический (при острой, массивной кровопотере). Яркая клиническая черта коллапса — резкое снижение артериального давления. Пациент испытывает резкую общую слабость без потери сознания. Отмечается бледность кожных покровов, спадение видимых вен, поверхностное, учащенное дыхание, температура тела понижена. Выступает холодный пот, язык сухой, пульс частый, нитевидный. Сознание при коллапсе чаще сохраняется, но пациенты, становятся заторможенными, безучастными к окружающему, почти не реагируют на внешние раздражители. При геморрагическом коллапсе — жажда, зябкость, похолодание конечностей. Может снижаться зрение, появляться «пелена» перед глазами. При аускультации тоны сердца глухие, частые, иногда аритмичные. Характерна олигурия. Неотложная помощь. Медсестра в первую очередь должна обеспечить пациенту полный покой, горизонтальное положение в постели без подголовника. Для согревания пациента укрывают одеялом, кладут грелки к конечностям и поясничной области, обеспечивают доступ свежего воздуха и подачу кислорода. Для повышения сосудистого тонуса вводится 2-3 мл кордиамина подкожно или 2 мл 10% раствора кофеина, или 2 мл 10% раствора сульфокамфокаина (при геморрагическом коллапсе не вводится). Инъекции при необходимости повторяются. При отсутствии эффекта вводится 1 мл 1% раствора мезатона (или 0,3 мл с 10 мл изотонического раствора натрия хлорида в присутствии врача — внутривенно i дленно). Повышения АД можно добиться пу- тем внутривенного введения 60—90 мг преднизолона или 125 мг гидрокортизона. К пациентам с развившимся коллапсом срочно вызывается врач, специализированная кардиологическая бригада. Госпитализация обязательна, проводится на носилках в сопровождении врача и медсестры. Шок — состояние с комплексом симптомов, характеризующих тяжесть состояния пациента, объясняющихся резким ухудшением кровоснабжения органов и тканей, нарушением тканевого дыхания, развития дистрофии, ацидоза и некроза тканей. Шок развивается вследствие воздействия чрезвычайных раздражителей на организм из внешней среды или быть эндогенного происхождения. Чаще всего роль шокогенного фактора играют болевые ощущения. Различают шоки: гиповолемический (при желудочно-кишечных кровотечениях, тяжелой рвоте, профузном поносе); кардиогенный (острый инфаркт миокарда, деком-пенсированный порок сердца, тампонада сердца); перераспределительный (анафилактический, септический, токсический), обструктивный (напряженный пневмоторакс, тромбоэмболия ствола легочной артерии), Общие симптомы шока: артериальная гипотония, олигурия, психические нарушения. Кроме того, при шоке наблюдаются симптомы основного заболевания. Течение шока может осложниться ДВС — синдромом, нарушением сократимости миокарда, печеночной и почечной недостаточностью. Прогноз зависит от типа шока, его тяжести, от периода времени до начала лечения, наличия сопутствующих заболеваний и осложнений. При отсутствии лечения шок обычно приводит к летальному исходу. При кардиогенном, септическом шоке, даже если рано начато лечение, летальность превышает 50 %. Общие противошоковые мероприятия 1. Проверить и восстановить проходимость дыхательных путей — интубация трахеи при отеке или травме гортани. 2. Во всех случаях шока — ингаляция кислорода. 3. Если нет отека легких, вводят инфузионные растворы (солевые и коллоидные), вазопрессорные средства (дофамин, норадреналин). При отеке легких: кислород через пеногаситель, сердечные гликозиды, эуфиллин. При анафилактическом шоке — адреналин в место инъекции и подкожно, димедрол, супрастин внутримышечно, преднизолон внутривенно. При бронхоспазме — эуфиллин внутривенно. При шоке на пенициллин — 1 000 000 ЕД пенициллиназы внутримышечно. При необходимости — срочная сердечно-легочная реанимация. Обязательна госпитализация пациента в реанимационное отделение, транспортировка на носилках. При транспортировке пациент укладывается в положение, исключающее западение языка и аспирацию рвотных масс, укрывается одеялом, обкладывается грелками. Проводится ингаляция кислорода. Транспортировка в присутствии врача для наблюдения за пациентом и оказания экстренной помощи. Острая сердечная недостаточность. Острая сердечная недостаточность — внезапное снижение сократительной функции сердца, которое приводит к нарушению внутрисердечной гемодинамики, кровообращения в малом и большом кругах кровообращения, что может приводить к нарушениям функций отдельных органов. Острая сердечная недостаточность бывает: левожелудочковая (левого типа), правожелудочковая (правого типа) и тотальная (рис. 36). Причины острой левожелудочковой недостаточности: диффузные миокардиты, острый инфаркт миокарда, аортальные пороки сердца, митральный стеноз, чрезвычайно большая физическая нагрузка и др. Суть патологии: происходит ослабление работы левого желудочка, повышение давления в малом круге кровообращения, пропотевание жидкости из расширенных капилляров в альвеолы — отек легких. Приступообразно наступающая левожелудочковая недостаточность называется сердечной астмой. Приступ сердечной астмы чаще всего развивается остро, ночью, протекает в форме тяжелого удушья. Лицо у пациента бледное, с серовато-синюшным оттенком, выраженный акроцианоз, 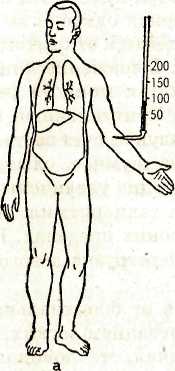 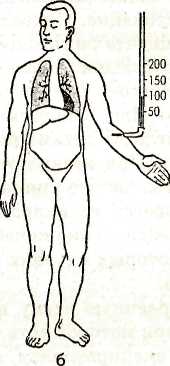 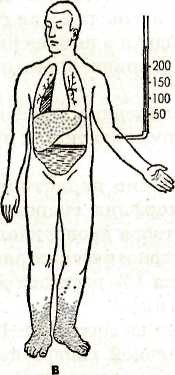 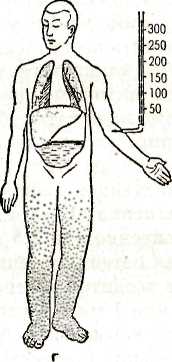 Рис. 36. Схематическое изображение различных типов недостаточности сердца о — норма; 6 — левожелудочная недостаточность; в — правожелудочная недостаточность; г — тотальная недостаточность кожа влажная, холодная. Появляется надсадный кашель, сердцебиение. Сильная инспираторная одышка вынуждает пациента сесть в кровати или подойти к открытому окну. Он возбужден, ловит воздух ртом. Выражение лица страдальческое. Откашливается пенистая мокрота розового цвета. При перкуссии отмечается притуплённый в нижних отделах легких перкуторный звук за счет застоя в них крови. При аускультации дыхание шумное, слышны сухие и влажные хрипы. Границы сердца увеличены влево, отмечается тахикардия, возможна тахиаритмия. Артериальное давление колеблется в широких пределах. На ЭКГ в некоторых случаях отмечается перегрузка левого желудочка. Сердечную астму надо отличать от бронхиальной астмы, при которой есть связь с заболеванием легких, одышка — экспираторная, мокрота скудная, стекловидная, при аускультации — сухие хрипы. Неотложная помощь при приступе сердечной астмы. Необходимо удобно усадить пациента с опорой для спины, обеспечить поступление свежего воздуха в помещение, начать ингаляцию кислорода, пропущенного через пеногаситель (антифомсилан, спирт). Дома надо дать таблетку нитроглицерина или 1 каплю 1% спиртового раствора под язык (противопоказан при АД менее 100 мм рт. ст.). Следующее действие — применение наркотического анальгетика (1 мл 1% раствора морфина гидрохлорида внутривенно или 2,5 мл 0,25% раствора дроперидола). Для потенцирования действия наркотических анальгетиков вводится внутримышечно 1 мл 1% раствора димедрола или 1 мл 2% раствора супрастина. При нормальном АД внутривенно вводится 40-160 мг фуросемида (лазикса), при артериальной гипертензии — ганглиоблокатор (1—2 мл 5% раствора пентамина). Внутривенно вводится 10 мл 2,4% раствора эуфиллина. При тахикардии — внутривенно 1 мл 0,025% раствора строфантина с 10 мл изотонического раствора натрия хлорида внутривенно. В ситуациях, когда нет необходимых лекарственных средств, показано наложение венозных жгутов на бедра. Каждые 10—15 мин жгуты снимаются и после перерыва накладываются вновь. Уменьшению застоя в легких способствует теплая горчичная ванна для ног (до верхней трети голени). Иногда проводят кровопускание (300—400 мл), но только при нормальном АД. После ликвидации приступа пациента на носилках в возвышенном или горизонтальном (при коллапсе) положении транспортируют в реанимационное отделение. Во время транспортировки проводится постоянное наблюдение за пациентом. Острая правожелудочковая недостаточность чаще всего возникает при тромбоэмболии ствола легочной артерии, реже — при обширном инфаркте миокарда (межжелудочковой перегородки с аневризмой), при спонтанном пневмотораксе, тотальной пневмонии, астматическом статусе. В результате механической окклюзии и спазма сосудов в МКК резко возрастает легочно-сосудистое сопротивление, ведущее к перегрузке правого желудочка и соответственно к острой его недостаточности. Симптомы: боли в правом подреберье, отеки и жалобы, связанные с основным заболеванием. При осмотре — цианоз, набухание шейных вен, отеки ног. Пульс частый, аритмичный, слабого наполнения. Границы сердца расширены вправо (не всегда), тахикардия, систолический шум над мечевидным отростком, печень увеличена, болезненна при пальпации. Неотложная помощь при ТЭЛА. Введение гепарина (не менее 60 000 ЕД в сутки), кислородная терапия с помощью кислородной маски или носоглоточных катетеров. Необходим вызов реанимационной бригады «скорой помощи» и срочная транспортировка в специализированное лечебное учреждение. При пневмонии — антибиотики, эуфиллин внутривенно, глюкокортикоиды, сердечные гликозиды, диуретики. При неэффективности помощи — ИВЛ. После оказания помощи независимо от причины право-желудочковой недостаточности пациенты реанимационной бригадой госпитализируются в специализированный стационар. Хроническая сердечная недостаточность — патологическое состояние, вследствие которого система кровообращения не способна доставлять органам и тканям необходимое количество кислорода. Хроническая сердечная недостаточность (ХСН) формируется в течение срока — от нескольких недель до нескольких лет. Основные причины ХСН: поражения миокарда (миокардиты, миокардиодистрофии, постинфарктный кардиосклероз), артериальная гипертензия, пороки сердца, кон-стриктивный перикардит и др. Этиологические факторы приводят к уменьшению ударного объема, снижению сердечного выброса, что уменьшает кровоснабжение органов и тканей (почек, головного мозга и других органов). Различают стадии ХСН — I, ПА, ПБ, III. Клиническая картина. Iстадия — начальная. Жалобы на быструю утомляемость, небольшую одышку, сердцебиение при выполнении обычной физической нагрузки. При обследовании — легкий акроцианоз, пастозность голеней к концу дня. Тахикардия — при нагрузке. Границы сердца умеренно увеличены, систолический шум (соответственно основному заболеванию). Печень и селезенка не пальпируются. ПА стадия. Жалобы: одышка при физической нагрузке, сердцебиение, сухой кашель, кровохарканье, быстрая утомляемость. При осмотре: бледность, цианотичный румянец (при митральном стенозе), акроцианоз. Отеки на ногах. Возможны застойные мелкопузырчатые хрипы в нижне-боковых отделах легких, значительно увеличена печень. ПБ стадия. Одышка при малейшей физической нагрузке и в покое, перебои в области сердца, отеки, боли в правом подреберье. Ортопное, акроцианоз, асцит, мерцательная аритмия. Границы сердца расширены во все стороны. Печень увеличена, плотная, малоболезненная. III стадия — конечная, дистрофическая. Общее состояние тяжелое. Резко выражена одышка в покое. Отечно- асцитический синдром, гидроторакс, мерцательная аритмия с дефицитом пульса. Застойные явления в легких. У некоторых пациентов в эту стадию развивается «сухой дистрофический», или «кахетический» тип, который проявляется значительной атрофией органов, тканей, подкожной клетчатки, резким уменьшением массы тела, наряду с выраженным асцитом. Различают пациентов с ХСН по функциональным классам в соответствии с классификацией ОССН, 2001 г.
Параметры физической активности у пациентов с различным ФК ХСН (ОСНН, 2001 г.).
Симптомы сердечной недостаточности: одышка, слабость, отеки, жажда, кашель с мокротой, никтурия, тахикардия, бледность кожи, цианоз, исхудание до кахексии, гепатомегалия, глухость тонов сердца. Лабораторные исследования. Изменения зависят от основного заболевания — причины ХСН. В случае выраженной ХСН в OAK отмечается замедление СОЭ, эритро-цитоз (при легочно-сердечной недостаточности). БАК — гипопротеинемия (при отечном синдроме), ги-покалиемия и гипохлоремия (при активном лечении диуретиками). Инструментальные исследования. УЗИ сердца: дилатация полости сердца, увеличение толщины стенок, снижение ударного объема. Изменения на ЭКГ, ФКГ. Спирография: снижение ЖЕЛ, гипервентиляция. Рентгенография грудной клетки: признаки застоя в легких. Коронарография. Лечение. Проводят комплексную длительную терапию. Больным назначают, диету. Комплексная терапия включает в себя лечение основного заболевания, кардио-тоническую терапию, нормализацию водно-солевого обмена и других нарушений метаболизма. Пациенту должны быть созданы оптимальные физические и эмоциональные условия на работе и дома. Продолжительность сна должна быть не менее 8—10 часов в сутки. В I и ПА стадии ограничивается физическая нагрузка, во ПБ и III стадии — постельный режим разной продолжительности, а после выписки из стационара — домашний режим. Назначается диета № 10 или 10а с ограничением жидкости и поваренной соли, с шести разовым приемом пищи. Калорийность суточной пищи — 1900—2500 ккал. Рекомендуются разгрузочные диеты (кефирные, творожные, арбузные и др.). Основные цели лечения: • Лечение заболевания, приведшего к развитию ХСН. • Устранение основных симптомов ХСН — одышки, сердцебиения, повышенной утомляемости и отеков. • Защита органов-мишеней от поражения (сердце, почки, мозг, сосуды, мышцы). • Улучшение качества жизни. • Увеличение продолжительности жизни пациента. Немедикаментозные методы лечения. 1. Контроль массы тела, в случае прибавки 2 кг в 3 дня, обращаться к врачу. 2. Ограничение потребления поваренной соли (I ФК — < 3г/суг; П-Ш ФК - 1,2-1,8 г/сут; IV ФК - < 1 г/сут.). 3. Ограничение приема жидкости при тяжелых стадиях ХСН (но не менее 750 мл/сут), разгрузочные диеты — 1 раз в 7—10 дней. 4. Отказ от употребления алкоголя, курения. 5. Борьба с ожирением. 6. Дозированные физические тренировки (ходьба, велотренинг) |
