Сосудистые заболевания НС. 8. Сосудистые заболевания НС. Сосудистые заболевания нс
 Скачать 1.28 Mb. Скачать 1.28 Mb.
|
|
проблемы пациента, к которым, в зависимости от степени тяжести, относятся: 1. Нарушения дыхания из-за непроходимости воздухоносных путей. 2. Головная боль и головокружение, связанные с повышением артериального давления. 3. Судорожные припадки. 4. Боль в парализованных конечностях. 5. Тошнота и рвота. 6. Двигательные расстройства — слабость в конечностях (парезы) или отсутствие движений (параличи). 7. Развитие спастичности и контрактур. 8. Чувствительные расстройства (чаще болевые и температурные). 9. Образование пролежней. 10. Нарушения глотания. 11. Повышение температуры тела, связанное прежде всего с поражением легких, т. е. пневмонией. 12. Нарушения мочеиспускания и дефекации. 13. Образование тромбоэмболий, чаще — нижних конечностей. 14. Трудности общения, связанные с речевыми расстройствами (афазией и дизартрией), аграфией и алексией. 15. Нарушение самообслуживания (одевания, умывания, принятия и приготовления пищи и т. д.). 16. Расстройства функций черепных нервов (нарушение зрения, слуха, двоение в глазах, асимметрия лица). 17. Психические расстройства (тревога, апатия, плохое настроение, заторможенность, снижение памяти и внимания, чувство одиночества, страх перед повторным инсультом, нарушение нормального реагирования на окружающих). 18. Социальные проблемы (некому ухаживать в домашних условиях, трудности с трудоустройством, бытом и внешними контактами). Планирование сестринских вмешательств и их выполнение: При нарушении дыхания: убрать слизь из ротоглотки с помощью электроотсоса, изо рта убрать рвотные массы, съемные протезы, вытащить язык. При необходимости рекомендуется вдыхание кислорода с парами спирта через кислородный ингалятор или аппарат Боброва. При повышении или понижении артериального давления — постоянно следить за цифрами АД и измерять стандартным способом на обеих руках. Препараты давать пациентам по назначению врача и провести беседу об ограничении соли. При судорожных припадках до прихода врача, при необходимости, придерживать пациента (во избежание травматизации) и предупредить западение языка. Также осуществлять противосудорожную терапию, назначенную врачом, при этом выявлять побочные эффекты препаратов и регистрировать у пациентов частоту и характер припадков. При наличии боли в парализованных конечностях или головной боли осуществлять прием или введение анальгетиков: анальгина, баралгина, парацетамола и др. При тошноте и рвоте голову пациента повернуть на бок, убрать рвотные массы, подставить лоток, прополоскать полость рта теплой водой и ввести реглан (церукал) или торекан. Двигательные расстройства вынуждают пациентов прибегать к посторонней помощи, так как они не могут самостоятельно менять положение своего тела из-за слабости или невозможности осуществлять те или иные движения. Поэтому медицинская сестра планирует постоянно следить за положением пациента и менять его через каждые 2 часа во избежание осложнений. В более поздние сроки при слабости в ногах используются трости, ходунки, костыли или инвалидные коляски, пользованию которыми нужно обучить пациентов. Постепенно приучать пациента к самостоятельному передвижению, в том числе ходьбе по лестнице и по дому без вспомогательных приспособлений. При этом обувь пациента должна быть удобной и не на скользкой подошве. Трости и ходунки должны быть хорошо подогнаны под физические параметры пациента и должны иметь достаточную площадь опоры. Перила на лестнице нужно закреплять, чтобы избежать травматизации пациента. Высоту кресла и кровати подбирать индивидуально. Для облегчения вставания и пересаживания кресла должны иметь твердые подлокотники, кровати — поручни, матрац должен быть жестким. Восстановление двигательной активности — длительный процесс и требует как от медсестры, так и самого пациента терпения, настойчивости и достаточных усилий. Начав активно двигаться, пациенты иногда неадекватно оценивают свои возможности, пытаются передвигаться самостоятельно, поэтому медсестра предусматривает необходимость быть в это время рядом с пациентом. После развития инсульта мышечный тонус в руках и ногах изменяется, причем в руках тонус выше в сгибателях, а в ногах — в разгибателях. Если вовремя не начинать движения в спастичных конечностях и не придавать им функционально-выгодного положения, то могут развиться контрактуры, приводящие к формированию позы Вернике — Манна. Поэтому медсестра включает в план ухода сохранение правильной позы пациента, чтобы избежать этих осложнений. На самых ранних этапах предусматривается производить пассивные движения конечностей. При необходимости для снятия спастичности по назначению врача пациенту дают такие препараты, как баклофен и сирдалуд. Правильное положение конечностям начинают придавать на 1 - 3-й день после мозгового инсульта, причем в двух положениях: лежа на спине и на здоровом боку (в течение 1,5—2 часов в сутки). В положении лежа на спине: рука выпрямлена в локтевом и лучезапястном суставах, супинирована, плечо отведено в сторону (в подмышечной области мягкий валик), пальцы выпрямлены, 1-й палец отведен в сторону (при необходимости использовать лонгетку или мешочки с песком массой 0,5 кг для фиксации пальцев); нога несколько согнута в колене (под сустав подкладывать мягкий валик или мешочки с песком), стопа должна быть разогнута под углом 90° и уложена в специальный «сапожок» (деревянный ящик) или упираться в спинку кровати. В положении на здоровом боку, парализованные конечности должны быть полусогнуты и уложены на подушки, здоровая нога слегка согнута и отставлена назад; кисть парализованной руки разогнута и уложена на подушку. Во избежание скатывания пациента под спину должны быть подложены 1—2 подушки. 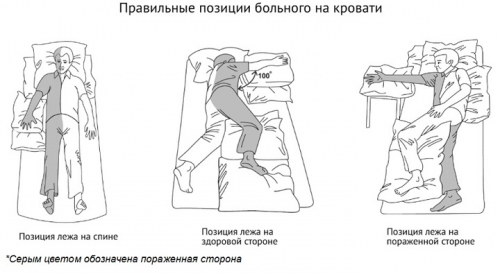 Медсестра обязана всегда помнить об имеющихся у пациента чувствительных расстройствах, особенно, когда присутствует снижение или отсутствие болевой и температурной чувствительности. Предусматривается следить за температурой пищи, за расположением отопительных приборов (батарей), за проведением тепловых процедур — из-за высокого риска ожогов слизистых рта и кожи, вплоть до глубоких. Из-за нарушенной чувствительности можно пропустить начало образования пролежней, так как пациенты при этом не ощущают боли. Пациентов нужно проинформировать о мерах предосторожности, чтобы уменьшить риск различных повреждений. При повышении болевой чувствительности, т. е. появлении болей в парализованных конечностях пациенту, нужно придать оптимальное положение и дать анальгетики или нестероидные противовоспалительные препараты (кетопрофен, диклофенак и др.). Болезненный сустав требует иммобилизации, для чего используют повязки или манжеты для поддержки парализованной руки. Пролежни чаще образуются на выступающих частях тела: крестец, копчик, лопатки, лодыжки, пятки, локти и т.д. Они вызывают массу неприятностей у пациентов: болезненность, нарастание спастичности, замедление восстановления; а также увеличивают время пребывания в стационаре и требуют дополнительного лечения и затрат. Лучшей профилактикой пролежней является хороший уход со стороны среднего медперсонала. Приказом Министерства здравоохранения от 17.04.2002 г. № 123 утвержден отраслевой стандарт «Протокол ведения больных. Пролежни», ОСТ 91500.11.0001—2002, с целью обеспечения качества медицинской помощи пациентам с риском развития пролежней. Отмечено, что адекватная профилактика пролежней позволяет предупредить их развитие более чем в 80 % случаев. У неподвижных пациентов оценку степени риска развития пролежней следует проводить ежедневно и результаты регистрировать в «Карте сестринского наблюдения за больным». Степень риска определяют по шкале Ватерло, где указываются баллы в зависимости от телосложения, типа кожи (здоровая, сухая, отечная, с трещинами и т. д.), пола, возраста, особых факторов риска (нарушения питания, сердечная недостаточность, болезни периферических сосудов, анемия и курение), недержания мочи и кала, подвижности пациента (полная, ограничение и др.), аппетита и имеющихся расстройств (диабет, инсульт и др.). Также отмечается применяемая лекарственная терапия и оперативное вмешательство. Баллы суммируются, и если итоговое значение составляет до 9 баллов, то риска развития пролежней нет, если от 10 до 20 баллов - существует различная степень риска. Противопролежневые мероприятия должны выполняться сестринским персоналом после специального обучения. Профилактические мероприятия должны быть направлены на: уменьшение давления на костные ткани; предупреждение трения и сдвига тканей во время перемещения пациента или при его неправильном размещении («сползание» с подушек, положение «сидя» в кровати или на кресле); наблюдение за кожей над костными выступами; поддержание чистоты кожи и ее умеренной влажности (кожа должна быть не слишком сухой и не слишком влажной); обеспечение пациента адекватным питанием и питьем; обучение пациента приемам самопомощи для перемещения; обучение близких. Пациента необходимо размещать на функциональной кровати на противопролежневом матраце (можно использовать и поролоновый матрац толщиной 10 см). Под уязвимые участки необходимо подкладывать валики и подушки из поролона. Положение тела необходимо изменять через каждые 2 часа по графику. При перемещении должно быть исключено трение тканей. Массаж следует проводить с использованием увлажняющего крема, а мытье кожи — с помощью жидкого мыла. После мытья следует тщательно высушить кожу промокающими движениями. Пациент при этом сам должен быть максимально активным. Выбор положения и их чередование могут изменяться в зависимости от заболевания и состояния пациента. Необходимым условием медицинского вмешательства является добровольное письменное согласие пациента, а если его состояние не позволяет это делать, то вопрос решается лечащим врачом или консилиумом врачей. При появлении покраснения необходимо провести обработку кожи розовым раствором перманганата калия или камфорным спиртом, а также локально воздействовать УФО. При образовании пролежней рану следует промыть 3 % раствором перекиси водорода. Если появились участки некроза, то требуется хирургическое вмешательство с иссечением некротических масс. Рану необходимо тщательно промыть с использованием антибиотиков, настойки календулы, затем наложить мазевую повязку или противопролежневый лейкопластырь. Для повязки используются мази: 5 % биопин, актовегин, солкосерил, левосин, мазь «Спасатель» и др. Повязку следует прикрепить при помощи лейкопластыря. По оценкам специалистов, около 45 % пациентов имеют проблемы с глотанием, что может привести к возникновению аспи- рационной пневмонии и недостаточному питанию. Кормление пациента осуществляется внутривенно или через назогастральный катетер. В функции медсестры также входит научить пациента и его родственников безопасному кормлению. РЕКОМЕНДАЦИИ ПАЦИЕНТАМ С НАРУШЕНИЕМ ГЛОТАНИЯ При еде опускать подбородок и не запрокидывать назад голову. Подобрать полужидкую консистенцию пищи или пюре (лучше употреблять муссы, йогурты, сиропы), так как такая пища медленнее проходит по ротоглотке и оставляет время для подготовки к началу глотания. Для питья использовать соломинку или пластмассовую трубочку. Нельзя пользоваться поильниками, так как при этом запрокидывается голова, что приводит к открыванию трахеи и аспирации. РЕКОМЕНДАЦИИ РОДСТВЕННИКАМ ПО КОРМЛЕНИЮ ПАЦИЕНТОВ С НАРУШЕНИЕМ ГЛОТАНИЯ Если пациент поперхивается во время еды, обратитесь за помощью к специализированной медсестре. Специалист ЛФК поможет подобрать правильную позу для приема пищи. Исключить из диеты «опасные» (часто вызывающие аспирацию, т. е. попадание в дыхательное горло) продукты и напитки: а) жидкость обычной консистенции: воду, чай, сок без мякоти; б) печенье, сухой хлеб; в) орехи. Кормить пищей специально подобранной консистенции (мягкая, однородная, пюреобразная или полужидкая: детское питание, желе, пюре). Обычная жидкость очень часто вызывает аспирацию, так как пациентам трудно контролировать жидкость в полости рта. Используйте загустители жидкостей (желатин — для приготовления желе, крахмал — для приготовления киселя). Можно также поить густыми кисломолочными продуктами (кефир, ряженка, простокваша). Во время кормления пациент должен находиться в вертикальном положении. Если пациент находится на строгом постельном режиме — кормить в положении лежа на здоровом боку. Пищу необходимо класть в рот со здоровой стороны, небольшими порциями. Необходимо оставлять пациента в вертикальном положении на 30-60 минут после еды (для предотвращения затекания пищи в трахею). Обстановка должна располагать к приему пищи. Никто не должен отвлекать пациента и должно быть достаточно времени для еды. После кормления необходимо тщательно проверить полость рта на наличие остатков пищи за щекой с пораженной стороны (можно попросить сделать это самого пациента). Желательно прополоскать рот после еды. Небольшой наклон головы вперед или в здоровую сторону в момент глотания будут способствовать прохождению пищевого комка по здоровой стороне глотки. В последующем при восстановлении функции глотания стараться больше давать овощей и фруктов, исключить из рациона соленую, острую и жареную пищу, ограничить углеводы и животные жиры. Желательно кормить часто и небольшими порциями: 4—5 раз в день. Суточная калорийность должна составлять 2200-2500 ккал. В целях предупреждения пневмонии необходимо уже с первых суток инсульта аккуратно поворачивать пациента в постели через каждые 2 часа, проводить перкуссионный массаж грудной клетки, по несколько раз в день выполнять дыхательную гимнастику: надувать воздушные шарики, резиновые игрушки, дуть через трубочку, опущенную одним концом в воду. Оптимальная температура воздуха должна составлять 18—22 °С, нужно регулярно проветривать помещение (но избегать сквозняков) и проводить влажную уборку 1-2 раза в день. При подозрении на развитие пневмонии назначаются антибиотики и горчичники (или банки) на спину пациента. В течение первых дней температуру тела пациента необходимо измерять через каждые 6 часов и при повышении температуры назначать жаропонижающие препараты (парацетамол, ацетилсалициловую кислоту, панадол и др.). 12. Нарушение мочеиспускания и дефекации при тяжелых инсультах встречаются практически всегда. Чаще всего наблюдается недержание мочи, которое очень тревожит пациента и лиц, ухаживающих за ним, приводит к появлению пролежней и психологически ухудшает состояние больных. Важным моментом в уходе является контроль за количеством выделенной мочи, за частотой мочеиспускания и дефекации, а также за имеющимся мочевым катетером. Эту информацию необходимо регистрировать в «Сестринском оценочном листе». Если пациент не контролирует свои физиологические отправления — на матрац положить клеенку или надеть на пациента памперс (постель должна быть жесткой и не должна прогибаться). Постельное и нательное белье менять по мере надобности. Лучше постоянный катетер не использовать, потому что он может вызывать неприятные ощущения и при этом возможно развитие уроинфекции. Для предупреждения уросепсиса мочевой пузырь промывать теплым раствором фурацилина 1:5000 через каждые 4-6 часов. Для регулирования акта мочеиспускания хорошим эффектом обладает уринарное переучивание пациента, т. е. тренировка мочевыделения строго по часам. Мочеприемник или подкладное судно, которые пациент сам сможет легко достать, всегда должны находиться рядом с кроватью. Для тех пациентов, которые уже могут сидеть, но еще не могут самостоятельно дойти до туалета, нужно использовать прикроватные стульчаки. При запорах следует планировать соблюдение диеты с использованием пищи, усиливающей перистальтику кишечника, а при необходимости - применять слабительные свечи и клизмы, в том числе очистительные (кофе является естественным слабительным). После каждого акта дефекации пациентов нужно обмывать теплой водой с мылом с последующим смазыванием кожи вокруг ануса детским кремом или вазелином. Родственникам дать советы, как правильно обустроить дома туалет (поручни, приемлемая высота туалета, ширина дверей в туалете и т. д.). 13. Для профилактики тромбоэмболий следует применять методы ранней активизации пациента, приподнятое положение нижних конечностей (с использованием подушек), использовать компрессионные чулки или бинтование голеней эластичными бинтами, выполнять назначения антикоагулянтных (гепарин, фенилин и др.) или антиагрегантных (аспирин, тиклид) средств. 14. Из-за речевых расстройств у пациентов возникают трудности общения. Как уже отмечалось выше, для облегчения общения на ранних этапах используются пиктограммы, которые являются одним из способов выражения желаний пациента. Можно также использовать карточки со словами или объясняться жестами. От медсестры и родственников требуется много терпения и понимания состояния пациента, нужно чаще улыбаться и всячески поощрять старания пациентов произнести те или иные слова. 15. Особо тяжело переживается пациентами потеря самообслуживания, т. е. когда пациенты сами не в состоянии умыться, принять ванну, одеться, убрать постель, приготовить пищу и т. д. Все эти навыки постепенно осваиваются с помощью медсестры и родственников. На ранних этапах медсестра (или ухаживающие лица) в течение дня 2—3 раза должны умывать больного, причесывать, по мере надобности стричь ногти и брить пациента, наблюдать за состоянием кожи и видимых слизистых оболочек, регулярно протирать тело влажным полотенцем, смоченным в теплом мыльном растворе, а также проводить туалет глаз, полости рта и области промежности. Затем планируется, что пациент сам должен подключиться к выполнению различных видов деятельности; сначала он использует неповрежденную руку, а затем пользуется и паретичной конечностью, применяя при этом вспомогательные средства. В настоящее время имеется большой набор приспособлений и вспомогательных средств для преодоления большинства проблем: специальные ложки, вилки, нескользкие подносы, чашки, ножи с большими ручками, разделочные доски с гвоздиками, приспособления для доставания предметов, гидросиденья для ванны, эластичные шнурки для обуви и т. д. Одежда должна иметь крупные пуговицы или липучки, завязок лучше избегать. При одевании рубашки, платья сначала в рукава вдевают больную руку до плеча, затем здоровую руку; одежду оправляют над плечом и только затем полностью одевают поврежденную сторону. 16. Нарушения зрения, слуха и функций других черепных нервов создают для пациентов дополнительные проблемы при передвижении и выполнении повседневных обязанностей, поэтому медсестры должны помочь пациентам с имеющимися дефектами в адаптации к окружающей среде. Следует также рассказать родственникам о наличии изменений и этих функций, и характере помощи. 17. К психическим проблемам пациентов ухаживающий персонал должен относиться с пониманием, но при этом не потакать им в прихотях и капризах, избегать конфликтов, беседовать с ними на различные темы. Для восстановления памяти побольше читать пациентам и просить их пересказать прочитанное, давать решать головоломки и простые задачи. Тревожность можно уменьшить, если рассказать пациенту о прогнозе и последствиях инсульта. Следить за настроением пациентов и при развитии депрессии вызвать врача для назначения антидепрессантов. 18. В тех случаях, когда за пациентом некому ухаживать в домашних условиях, он вынужден сам выполнять всю работу по дому, поэтому медсестра, решая потенциальные проблемы, должна давать советы по правильному устройству квартиры: туалета, ванной, прихожей, кухни. Некоторые пациенты после инсульта возвращаются к своей прежней профессиональной деятельности, поэтому трудотерапевт должен заниматься восстановлением тех навыков, которые необходимы для бывших занятий. |
