Учебник 3е издание, переработанное и дополненное
 Скачать 7.37 Mb. Скачать 7.37 Mb.
|
СУБМОДУЛЬ ПОВРЕЖДЕНИЯ, ПРИЧИНЯЕМЫЕ ТВЕРДЫМИ ТУПЫМИ ПРЕДМЕТАМИТупые твердые предметы причиняют повреждения механическим воздействием своей поверхности. Характер повреждений определяется особенностями, размерами и формой последней, а также механизмом и силой воздействия. К предметам с широкой поверхностью относят предметы, размеры которых больше зоны контакта с телом, а ее края находятся вне этого участка и не отражаются в морфологических особенностях повреждений. Размеры предметов с ограниченной поверхностью соизмеримы с зоной контакта с телом, а края поверхности могут отображаться в особенностях повреждений. Форма тупых предметов может быть плоской, с двугранным ребром или трехгранной вершиной, криволинейной, сферической, боковой поверхностью цилиндра. Повреждающая поверхность предмета может быть гладкой, шероховатой или рельефной, с плоскими возвышениями или западениями, что также отражается в морфологии повреждений. ПОВРЕЖДЕНИЯ МЯГКИХ ТКАНЕЙСсадины — нарушение целости поверхностных слоев кожи (слизистой) до сосочкового слоя дермы в результате разрыва и отслоения эпидермиса. Признаками ссадины являются отсутствие эпидермиса в месте повреждения, следы кровотечения у свежих ссадин или корочка на поверхности старых ссадин (цв. вклейка, рис. 26). Судебно-медицинское значение ссадин заключается в возможности определения места приложения и направления травмирующего воздействия, прижизненности и давности прижизненной травмы, свойств травмирующей поверхности и способа причинения повреждений. О направлении касательного травмирующего воздействия можно судить по расположению полос скольжения и царапин на поверхности ссадин. В начале край ссадины ровный, дно глубокое; в конце край ссадины неровный с лоскутками отслоенного эпидермиса и загрязнениями, дно неглубокое. Прижизненные ссадины имеют красно-коричневый цвет или покрыты корочкой; посмертные ссадины имеют желтый цвет. В 1-е сутки прижизненные ссадины имеют запавшее дно пергаментной плотности; на 2-е сутки покрыты корочкой, возвышающейся над уровнем окружающей кожи; на 3–4-е сутки корочка отслаивается по краям; на 7–10-е сутки корочка отпадает; до 10–15-х суток участок кожи на месте ссадины имеет гладкую блестящую поверхность и розовую окраску. Если предмет действует под прямым углом, имеет небольшие размеры ударяющей поверхности и четко ограниченную конфигурацию, небольшой пройденный путь по поверхности тела, то по характеру ссадин можно установить форму, рельеф и размеры травмирующей поверхности, число травмирующих воздействий. Ссадины на шее образуются при сдавлении ее руками, петлей; ссадины в окружности рта и носа — при закрытии их рукой; ссадины на бедрах у женщин — при насильственном половом акте или попытке к нему; ссадины на руках — признак борьбы, обороны, падения. Кровоподтеки — кровоизлияние в подкожно-жировой клетчатке и подлежащих мягких тканях, просвечивающее через кожу или слизистую оболочку. Образуется в результате разрыва сосудов кожи и подкожной клетчатки вследствие удара и сдавления тканей с пропитыванием их кровью и образованием кровяного свертка. Основным признаком кровоподтека является багрово-синий, желтоватый или зеленоватый цвет участка кожи или слизистой. Кровоподтеку сопутствуют отечность ткани, плотность, болезненность, повышение местной температуры. Судебно-медицинское значение кровоподтеков заключается в возможности установления прижизненности травмы, места приложения силы (в рыхлой подкожной клетчатке возможно перемещение кровоподтека от места травматизации). Иногда кровоподтеки отображают форму и размеры поверхности травмирующего предмета, по цвету кровоподтека можно установить давность травмы. После 1–3 сут кровоподтек имеет багрово-синий цвет, на разрезах сверток кровоподтека темно-красный, влажный с резкой границей; после 3–4 сут кровоподтек приобретает багрово-синий цвет с желтоватым или зеленоватым оттенком, сверток кровоподтека становится суше, приобретает бурый цвет; после 6–8 сут желтоватый оттенок кровоподтека переходит в зеленоватый, а зеленоватый — в желтоватый, сверток кровоподтека становится желтоватым или зеленоватым, резкость границ сглаживается, окраска слабеет; через 12–14 дней или позже окраска кровоподтека исчезает, участок тканей, занятый кровоподтеком, становится незаметным (цв. вклейка, рис. 27). Ушибленные раны — повреждение кожных покровов, проникающее в подкожную (или подслизистую) клетчатку и глубже. Ушибленные раны образуются в результате разрыва тканей, сопровождающегося их размозжением вследствие растяжения, вызванного сдавлением или ударом (цв. вклейка, рис. 28). Признаками ушибленной раны являются размозженные, неровные края, полиморфные концы (тупые, острые), тонкие соединительно-тканные перемычки между противоположными краями раны, осадненные края или концы раны, кровоподтек в окружности раны. Судебно-медицинское значение ушибленной раны заключается в возможности определения места приложения силы, формы ударяющей поверхности тупого предмета, давности травмы, установления материала, из которого изготовлен тупой предмет. Форма ушибленной раны определяется формой травмирующей поверхности: от действия широкой плоской поверхности тупого предмета возникают раны неправильной звездчатой формы с осаднением вокруг; от действия ребра тупого предмета с тупогранной поверхностью возникают раны линейной формы с осадненными концами; от действия вершины тупого предмета с тупогранной поверхностью возникают раны правильной звездчатой формы с осаднением в центре; от действия боковой поверхности тупого предмета цилиндрической формы возникают раны линейной формы с осадненными краями; от действия тупого предмета со сферической поверхностью возникают раны неправильной звездчатой формы с выраженным размозжением и осаднением в самом центре. Давность травмы определяется по внешнему виду ссадин или кровоподтеков, окружающих рану, а также по выраженности воспалительной реакции. Основной металл орудия травмы определяется по химическим элементам, обнаруженным в повреждении. От действия предметов из дерева на поверхности повреждения остаются частицы древесины или лакокрасочных покрытий. ПОВРЕЖДЕНИЯ КОСТЕЙ СКЕЛЕТАПерелом — нарушение анатомической целости кости. Переломы образуются в результате разрыва костной ткани от растяжения, вызванного сгибанием, сжатием, сдвигом, скручиванием, отрывом. Признаками перелома являются деформация части тела и необычная подвижность, в случае открытого перелома — костные осколки в ране и кровотечение. Виды переломов плоских костей: линейные (криволинейные) трещины; вдавленные — дырчатые, террасовидные, оскольчатые. Виды переломов трубчатых костей: линейные (криволинейные) трещины; вколоченные (сплющивание кости); винтовые; отрывные; поперечные; косые; продольные; оскольчатые. Судебно-медицинское значение переломов заключается в возможности установления факта травмы и тупого характера воздействия, места приложения травмирующей силы, формы и размеров ударяющей поверхности тупого предмета по переломам плоских костей. Прямые переломы возникают в точке приложения травмирующего предмета и связаны с местными (локальными) деформациями костей. Непрямые переломы образуются на некотором расстоянии от точки приложения силы и обусловлены отдаленными деформациями. Переломы длинных трубчатых костей чаще всего образуются от сдвига, изгиба, сжатия и кручения. Перелом от сдвига (среза) обычно возникает при резких поперечно направленных центростремительных ударах значительной силы (удар ребром, краем или узкой ограниченной поверхностью тупого предмета). Такой перелом всегда локальный (прямой); характеризуется поперечным смещением одного фрагмента костной ткани относительно другого. Перелом от изгиба (или, в случае свода черепа, от уплощения) может формироваться от поперечно направленных динамических и статических нагрузок, особенно при условии фиксации кости, в результате продольного давления на нее, а также при сгибании кости. Переломы от изгиба могут быть прямыми и непрямыми. Изгиб кости приводит к изменению механических напряжений: на выпуклой стороне изгиба кость испытывает растяжение, на вогнутой — сжатие. Перелом начинает формироваться со стороны растяжения и далее, направляясь к зоне сжатия, раздваивается, формируя отломок треугольной формы. По расположению зон растяжения и сжатия можно установить направление и точку приложения травмирующей силы, что определяет особое экспертное значение этих признаков. Со стороны растяжения плоскость перелома расположена отвесно, поперечно к длиннику кости, она ровная, мелкозернистая или гладкая; линия перелома всегда одинарная, может быть поперечной или косопоперечной, но при этом остается прямолинейной; края перелома ровные или мелкозубчатые, без дефектов и расщепления, плотно сопоставляются при сведении отломков; костных фрагментов и дополнительных трещин нет. Со стороны сжатия плоскость перелома косая, поверхность ее зубчатая или ступенчатая; зубцы наклонены в сторону приложения травмирующей силы; линия перелома проходит ниже либо выше линии растяжения, может быть расположена в косопродольном направлении, но чаще зигзагообразная; края перелома крупнозубчатые, с участками выкрашивания и мелкими дефектами костной ткани с отломками. В результате продольной нагрузки на кость в зоне сжатия компактное костное вещество обоих фрагментов может валикообразно вспучиваться с продольным расщеплением, отгибанием и смятием краев или, наоборот, желобовидно погружаться в губчатое вещество; могут обнаруживаться свободные отломки и дополнительные продольные трещины (цв. вклейка, рис. 29). Перелом от сжатия возникает в случае сжатия кости по длине, когда силы приложены к концам. В центре поперечник кости увеличивается, приводя к смятию и вспучиванию компактного и губчатого костного вещества. Такие переломы всегда отдаленные, обозначаются как «вколоченные». Обычно встречаются при падении на плоскости на выпрямленную руку и при падении с большой высоты на ноги. Перелом от кручения формируется при вращении кости вокруг продольной оси с фиксацией одного ее конца. Этот механизм лежит в основе винтообразных (спиралевидных) переломов. Переломы ребер могут возникать вследствие их чрезмерного сгибания или разгибания. Прямые переломы ребер, как правило, возникают от удара тупым предметом с ограниченной поверхностью. В зоне контактного воздействия ребро разгибается. При этом наружная компактная пластина испытывает сжатие, а внутренняя — растяжение с формированием соответствующих признаков. Нередко при разгибании ребра отломки кости могут вызвать разрыв реберной плевры и легкого. В проекции прямых переломов ребер на коже, в подкожной жировой клетчатке и поверхностных мышцах, как правило, определяются повреждения в виде ссадин, кровоподтеков и кровоизлияний. Непрямые переломы ребер образуются в результате сдавления грудной клетки преимущественно в переднезаднем направлении. Ребра повреждаются в местах наибольшего сгибания вследствие растяжения наружной компактной пластинки и сжатия внутренней. В проекции переломов ребер повреждения мягких тканей, как правило, не определяются. Переломы грудины и лопаток чаще возникают в результате непосредственного травматического воздействия. Таз. Для перелома тазовых костей необходима очень сильная внешняя нагрузка. При ударных воздействиях наибольшие разрушения костей происходят непосредственно в месте приложения силы (прямые переломы). Сдавление таза характеризуется образованием двусторонних двойных прямых (в зонах приложения силы) и непрямых переломов. Переломы позвоночника. От непосредственного воздействия травмирующего предмета формируются местные оскольчатые переломы тел и отростков отдельных позвонков. Отдаленные компрессионные переломы тел позвонков связаны с действием сил по оси позвоночника. Чрезмерно резкое сгибание (разгибание) позвоночника в шейном отделе («хлыстовая травма») может сопровождаться смещением позвонков, разрывами связочного аппарата и повреждением спинного мозга. Переломы черепа. По морфологическим особенностям различают линейные (криволинейные) трещины и вдавленные переломы. Переломы формируются вследствие как местной, так и общей деформации черепа. В результате местной деформации в точке приложения силы происходит уплощение кости с растяжением внутренней компактной пластины (ВКП) и сжатием наружной. Перелом начинается с ВКП и направляется к наружной, формируя сквозную трещину. Продолжающееся давление увеличивает площадь местной деформации, формируя вдавленный перелом, по которому можно определить травму и размеры ударяющего предмета: при ударе удлиненным предметом (с ребром или боковой поверхностью предмета удлиняющейся формы) продолжающееся после формирования линейной трещины давление вызывает образование двух (или более) дуговидных выпуклых трещин, формирующих два и более обломка, которые погружаются в полость черепа; при ударе предметом с широкой травмирующей поверхностью в результате уплощения большого участка кости образуется несколько линейных пересекающихся (радиальных) трещин. Продолжающееся давление вызывает прогибание разделенных радиальными трещинами участков кости с образованием циркулярных трещин, формирующих костные обломки треугольной и трапециевидной формы (паутинообразный перелом) (рис. 30); при ударе предметом с ограниченной ударяющей поверхностью (площадью менее 16 см3) формируются дырчатые переломы, форма и размеры которых соответствуют форме и размеру травмирующей поверхности. Если удар направлен под острым углом, то вследствие неравномерного давления ограниченной поверхности травмирующего предмета образуются террасы — осколки, расположенные один над другим в виде ступенек (террасовидный перелом). Переломы основания черепа чаще возникают при ударном воздействии в затылочную область, а переломы его свода — при ударах в лобную область. При внешнем воздействии на череп во фронтальном направлении перелом одинаково часто определяется в костях свода и основания черепа. В прямой связи с переломами свода и основания черепа находятся повреждения вещества головного мозга, тогда как переломы лицевого скелета чаще сочетаются с подоболочечными кровоизлияниями, преимущественно субарахноидальными, иногда с диффузным аксональным повреждением мозга. 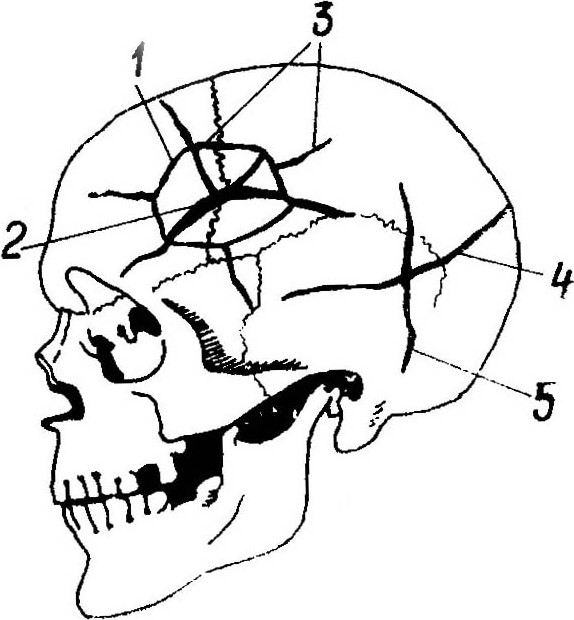 Рис. 30. Схема образования трещин черепа: 1 — от уплощения; 2 — от перегиба; 3 — от распора; 4 — от сгиба; 5 — от растрескивания. ПОВРЕЖДЕНИЯ ВНУТРЕННИХ ОРГАНОВПовреждения паренхиматозных органов отличаются большим разнообразием: от очагового кровоизлияния под капсулу до полного разрушения (размозжения) и отрыва органа. Небольшие поверхностные кровоизлияния, отдельные изолированные разрывы ткани возникают от ударов предметами с ограниченной поверхностью. Множественные разрывы, сочетающиеся с обширными кровоизлияниями, могут быть следствием как сильного удара массивным предметом, так и сдавления. Частичное или полное размозжение с грубым разрушением ткани обычно происходит при сдавлении массивными предметами. По локализации разрывов можно установить направление действовавшей силы (рис. 31, 32). Повреждения полых органов, особенно в отсутствие их содержимого, имеют вид локальных кровоизлияний в стенки полого органа, разрывов или полных отрывов. Повреждения возникают как от сильного ударного, так и от сдавливающего действия. Повреждения фиксирующего и связочного аппаратов внутренних органов, а также отрывы паренхиматозных и полых органов наблюдаются при значительных ударных воздействиях массивных травмирующих предметов, сопровождающихся общим ударным сотрясением тела. Травма внутренних органов наряду с повреждением костей скелета определяет характер и тяжесть травматической болезни. 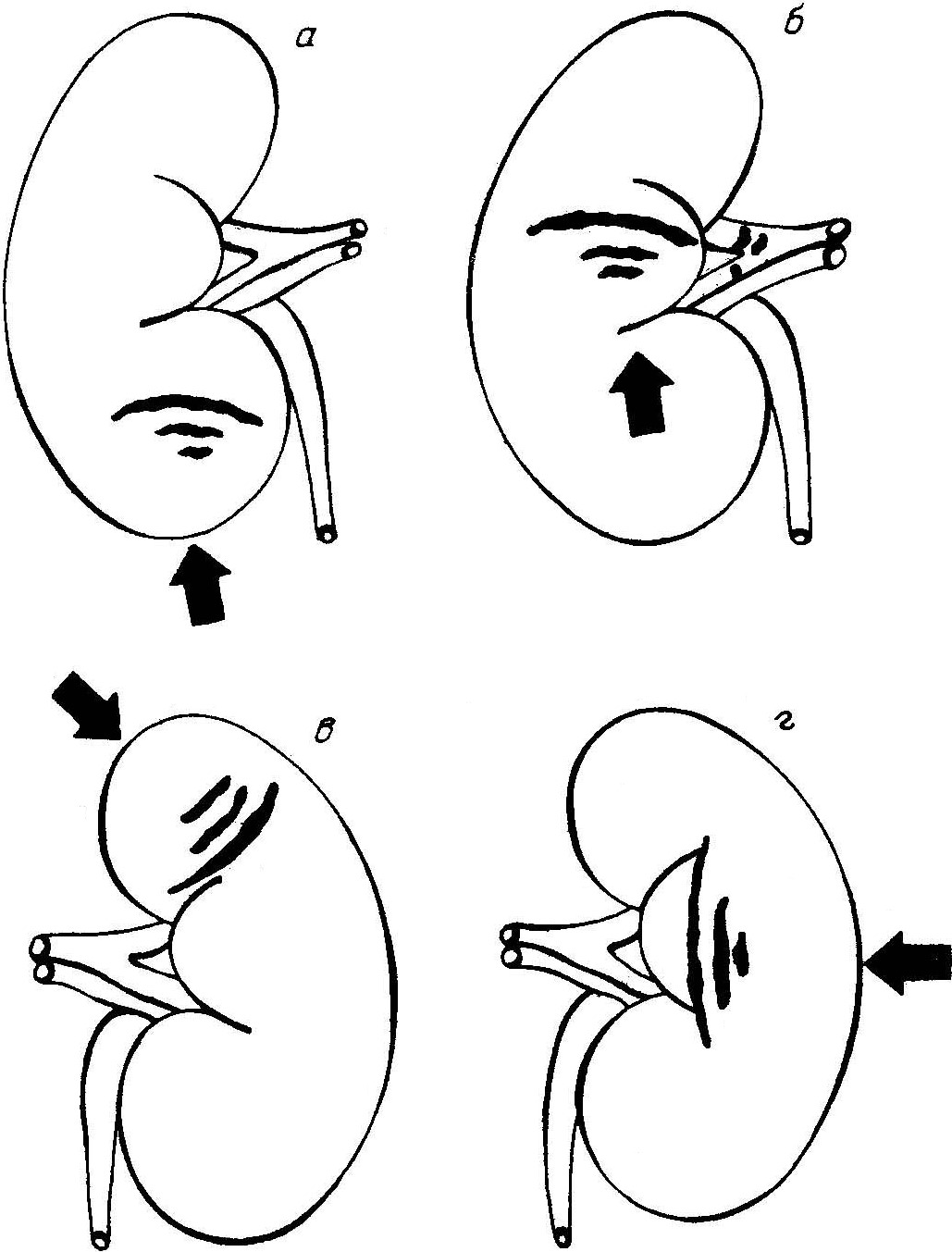 Рис. 31. Разрывы почек при воздействии тупым предметом: а — в направлении спереди снизу вверх в проекции нижнего полюса почки; б — спереди снизу вверх в проекции средней части; в — спереди сверху слева направо в проекции левой почки; г — спереди слева направо в проекции той же почки. 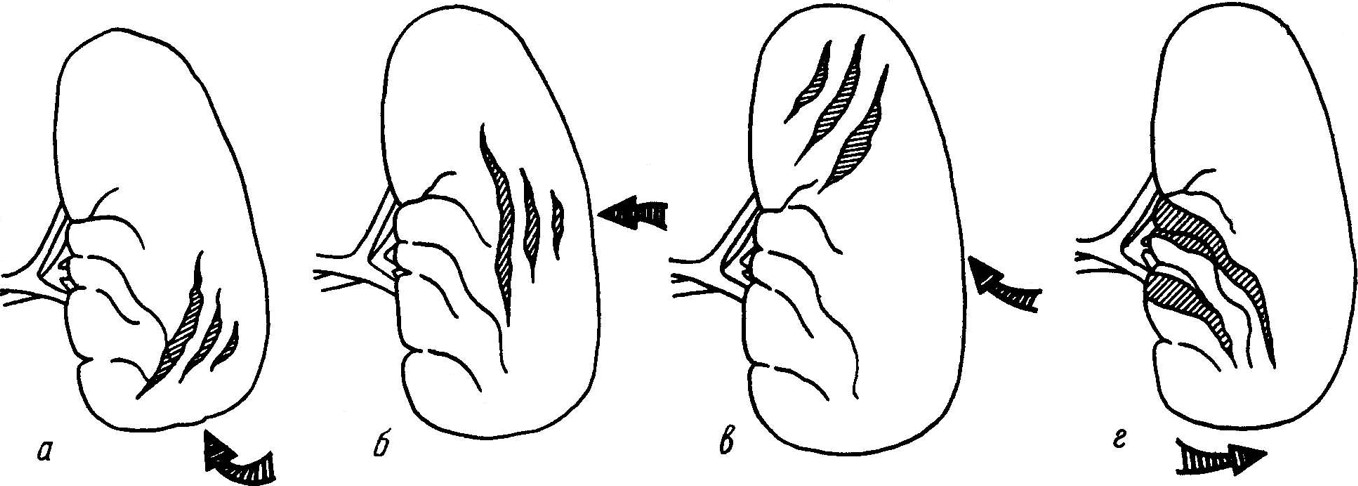 Рис. 32. Разрывы селезенки при воздействии травмирующего фактора (при условии вертикального положения тела пострадавшего): а — спереди снизу слева; б — спереди со стороны наружного края; в — спереди слева ниже средней части органа; г — спереди с вращением назад. ЧЕРЕПНО-МОЗГОВАЯ ТРАВМАИсходя из опасности инфицирования внутричерепного содержимого различают закрытую и открытую черепно-мозговые травмы (ЧМТ). Закрытая ЧМТ — повреждение головного мозга без нарушения целости покровов головы либо с наличием ран мягких тканей головы без повреждения апоневроза независимо от наличия переломов костей. Главный критерий открытой ЧМТ — повреждение апоневроза. Клинические формы ЧМТ: сотрясение головного мозга; ушиб головного мозга легкой, средней и тяжелой степени; диффузное аксональное повреждение; сдавление головного мозга; сдавление головы. По степени тяжести ЧМТ делят на легкую — сотрясение и ушиб мозга легкой степени; среднетяжелую — ушиб мозга средней степени, подострое и хроническое его сдавление; тяжелую — ушиб мозга тяжелой степени, диффузное аксональное повреждение и острое сдавление мозга. Сотрясение головного мозга по механизму возникновения чаще является травмой ускорения или инерционной травмой. Это наиболее легкое повреждение, при котором выявляется минимальная неврологическая симптоматика, отсутствуют переломы костей черепа и макроскопические повреждения ткани мозга; без существенных изменений остаются давление и состав спинномозговой жидкости. Неврологическая симптоматика нормализуется, как правило, в течение 3–7 сут, общее состояние пострадавших — в течение 2 нед. К субъективным симптомам сотрясения головного мозга относятся: кратковременная потеря сознания, головная боль, головокружение, шум в ушах или голове, светобоязнь, диплопия, общая слабость, быстрая утомляемость, раздражительность, нарушение сна, нарушение обоняния, тошнота, рвота, ретро- и антероградная амнезия. Сотрясение головного мозга при травме не всегда сопровождается потерей сознания. К объективным критериям относят нистагм, анизорефлексию, слабость конвергенции, снижение реакции зрачков на свет, парез отводящего нерва, изменение пульса и артериального давления, потливость, повышение температуры тела, дневную сонливость, сужение артерий и расширение вен на глазном дне, явления менингизма, снижение (выпадение) брюшных рефлексов и вестибулярную гиперестезию. В острый период выявляют повышенное содержание общего белка в ликворе, а также признаки уменьшения объема цистерн и желудочков мозга или, наоборот, увеличение ликворного пространства с повышением ликворного давления. Характерными ЭЭГ-признаками являются редукция λ-волн, высокочастотные биопотенциалы (в связи с раздражением диэнцефальных структур ствола мозга) или волновая дизритмия на низком амплитудном уровне (υ- и β-волны). Для дифференцирования сотрясения головного мозга от легкого ушиба головного мозга, что важно для судебно-медицинской и юридической квалификации травмы, необходимо произвести исследование с использованием компьютерного, магнитно-резонансного или позитронно-эмиссионного томографа. Патоморфологические изменения при сотрясении головного мозга обнаруживаются лишь на микроскопическом уровне: спазм мелких сосудов, вызывающий ишемию ткани мозга и сменяющийся венозной гиперемией; ангионекротические геморрагии и диапедезные кровоизлияния, позже периваскулярные скопления глыбок гемосидерина; стазы; периваскулярный, перицеллюлярный и интерстициальный отек мозга; распад миелиновых оболочек; перинуклеарный тигролиз; эксцентрическое положение ядер нейронов, их набухание; изменение осевых цилиндров и синапсов. Последствия легкой ЧМТ могут включать один или несколько клинических синдромов: астеновегетативный, психопатологический, диэнцефальный, висцеральный, эпилептиформный, церебрально-очаговый, гипертензионно-ликворный, вестибулярный. Морфологической основой отдаленных последствий сотрясения головного мозга могут служить: микроскопические очаги некроза, возникающие вследствие гибели части нейронов при остром отеке или ишемии мозга; микрорубцы и микрокисты, развивающиеся в результате мелких кровоизлияний или острых нарушений кровообращения в паренхиме головного мозга и сосудистых сплетениях; поздние изменения в желудочковой системе, влекущие за собой нарушения продукции, резорбции и циркуляции ликвора; очаговое повреждение аксонов. Ушиб мозга — очаг некроза в результате непосредственного воздействия травмирующего фактора на вещество мозга при открытой или закрытой ЧМТ (цв. вклейка, рис. 33). По механизму возникновения ушиб головного мозга чаще является травмой ударного воздействия. Он возникает в результате как непосредственного воздействия силы в месте удара, так и противоудара о противоположные стенки черепа, большой серповидный отросток, мозжечковый намет, на месте внедрения костных осколков, в стенках раневого канала и т. п. (рис. 34). Объем очага ушиба зависит от кинетической энергии удара, площади, на которую наносится удар, и упругости костей. Для ушибов головного мозга разной степени тяжести характерно сочетание общемозговых, менингеальных, очаговых полушарных и стволовых симптомов различной выраженности. Ушиб мозга часто сопровождается переломами костей черепа, субарахноидальными кровоизлияниями, повышением давления и изменением состава спинномозговой жидкости. В зависимости от тяжести состояния пострадавших неврологическая симптоматика регрессирует в сроки от 2–3 нед до нескольких месяцев, возможны остаточные явления. Морфологически ушибы мозга характеризуются наличием очагов геморрагического размягчения или геморрагического пропитывания вещества мозга. Такие очаги чаще располагаются на выступающих поверхностях мозга, на вершине извилин. Типичная локализация ушибов мозга — полюса и орбитальные поверхности лобных долей, латеральная и нижняя поверхности височных долей, кора над и под латеральной бороздой. По локализации очагов ушиба мозга в зоне удара и противоудара можно диагностировать место приложения и направления травматического воздействия. В свежих случаях очаг ушиба темно-красного цвета, несколько выбухает над поверхностью мозга, резко отграничен от окружающей неповрежденной ткани. Со временем он приобретает коричневый оттенок, затем на месте очага формируется киста с бурым жидким содержимым или развивается пигментированный рубец.  Рис. 34. Топография очагов размозжения головного мозга при инерционной травме в зависимости от места приложения травмирующего агента. Ушиб головного мозга легкой степени проявляется группой точечных или полосчатых кровоизлияний в поверхностных и средних слоях коры, занимающей одну-две извилины. Возможно сочетание с ограниченным субарахноидальным кровоизлиянием. Ушиб головного мозга средней степени — это очаг первичного некроза коры и прилежащих отделов белого вещества одной или нескольких извилин с диффузным геморрагическим пропитыванием или мелкоочаговыми кровоизлияниями. Нередко сочетается с переломом костей черепа. Ушиб головного мозга тяжелой степени характеризуется разрушением коры и субкортикального белого вещества одной или нескольких долей с разрывами мягкой мозговой оболочки, переломами костей свода и основания черепа, массивными субарахноидальными кровоизлияниями. На месте ушиба мозга формируется глиальный или глиомезодермальный рубец или посттравматическая киста, содержащая ксантохромную жидкость. Развиваются атрофия полушария и вентрикуломегалия бокового желудочка. Диффузное аксональное повреждение головного мозга — это распространенные повреждения (разрывы) аксонов, возникающие вследствие травмы (преимущественно инерционного типа) и часто сочетающиеся с мелкоочаговыми геморрагиями. Мозг при ударах по голове может приобретать ротационное движение, причем фиксированные стволовые отделы остаются неподвижными и подвергаются травматизации вследствие перекручивания. Указанные повреждения возникают также, если в момент травмы отдельные части головного мозга смещаются по отношению друг к другу. Такая ситуация возможна и при угловом ускорении без ударного воздействия, в этом случае у пострадавших отсутствуют переломы черепа и повреждения мягких тканей головы. Даже при незначительном смещении мозга возможны разрывы нервных волокон, синапсов и кровеносных сосудов, которые чаще происходят в мозолистом теле, стволе мозга, белом веществе больших полушарий и паравентрикулярных зонах. При диффузном аксональном повреждении головного мозга имеет место травматическая кома с вегетативным состоянием или синдромом разобщения больших полушарий и ствола, макроскопически — отеком мозга и мелкоочаговыми кровоизлияниями, которые могут расцениваться экспертами как незначительные. Критериями диагноза диффузного аксонального повреждения головного мозга являются: диффузное повреждение аксонов; набухание и отек мозга; очаговое повреждение мозолистого тела — небольшое кровоизлияние или надрыв ткани с геморрагическим пропитыванием краев дефекта, позже формируется глиальный рубец или небольшая киста; очаговое кровоизлияние в ствол мозга, переходящее на ножку мозжечка. Картина повреждения аксонов выявляется только при специальном гистологическом исследовании. Поэтому диффузное аксональное повреждение головного мозга, особенно средней или легкой степени, при котором нет макроскопических повреждений мозга, требует микроскопического изучения его ткани. В первые 3 сут после повреждения аксонов выявляют большое количество аксональных шаров — эозинофильных (при окраске гематоксилином и эозином) и аргирофильных (при импрегнации серебром) округлых утолщений на концах разорванных отростков нервных клеток. К концу 1-й недели аксоны в зоне повреждения фрагментируются, а астроциты и микроглиоциты элиминируют дезинтегрированный миелин. Началом распространения дегенерации миелина по проводящим путям в ствол мозга и в полушария характеризуется 2–3-я неделя. К концу 1-го месяца аксональные шары перестают обнаруживаться. На месте первичного повреждения аксонов формируются глиальные узелки. Сдавление головного мозга и его дислокация обычно вызваны внутричерепными гематомами. Последние по локализации делятся на эпидуральные, субдуральные, субарахноидальныеи внутримозговые — паренхиматозные и внутрижелудочковые. К числу других причин сдавления головного мозга относятся вдавленные переломы костей свода черепа, отек мозга любого генеза и т. д. Эпидуральная гематома — это скопление крови между твердой мозговой оболочкой и костями черепа. Ее источником чаще бывают ветви оболочечных артерий, в том числе внутрикостные, поэтому эпидуральные гематомы обычно образуются при переломах костей свода черепа и локализуются в теменной области. Эпидуральная гематома выглядит как небольшая (в пределах 1–2 долей) щелевидная, позже как полушаровидная или веретенообразная (двояковыпуклая) полость, заполненная жидкой кровью, с участком небольшого вдавления подлежащей части мозга. На 2–3-и сутки гематома начинает свертываться, причем сверток плотно прилежит к твердой мозговой оболочке. Клиническая картина эпидуральной гематомы весьма характерна: сразу после ЧМТ наблюдаются общемозговые симптомы, характерные для сотрясения или ушиба мозга, которые вскоре проходят. Отмечается так называемый светлый промежуток — видимость улучшения состояния, однако через несколько часов (до 1 сут) в связи с ростом гематомы и прогрессирующим сдавлением мозга состояние пострадавшего вновь ухудшается: нарастают заторможенность и брадикардия, появляется очаговая симптоматика — расширение зрачка на стороне травмы и пирамидные симптомы на противоположной стороне, развивается кома и наступает смерть от сдавления ствола мозга при его дислокации. Прижизненные эпидуральные гематомы приходится отличать от посмертных, образующихся при обгорании трупа, из-за отслойки твердой мозговой оболочки от костей черепа. Посмертные эпидуральные гематомы серповидной формы; между свертком крови и твердой мозговой оболочкой имеется пространство, заполненное жидкой кровью; нет повреждения мягких тканей и костей, а также смещения структур головного мозга (рис. 35). Субдуральная гематома — скопление крови между листками твердой и мягкой мозговых оболочек, вызывающее общее и (или) местное сдавление мозга. Большая часть субдуральных гематом связана с разрывом пиальных y вен или синусов, но бывают и спонтанные — при разрывах сосудистых мальформаций и т. д. Поэтому необходимо гистологическое исследование твердой мозговой оболочки из области гематомы и из интактных зон, а также артерий других органов для выявления системной патологии. Отсутствие повреждений костей и мягких тканей и наличие дефектов сосудов дают основание считать, что гематома не травматическая.  Рис. 35. Эпидуральные гематомы: а — прижизненная; б — посмертная при обгорании. В норме у человека пространство между твердой и мягкой мозговыми оболочками заполнено эпителиоподобными клетками. Клетки дурально-арахноидального слоя вытянутые, отростчатые эпителиоидные, ориентированные параллельно внутренней поверхности твердой мозговой оболочки. Эти клетки связаны между собой десмосомами и легко разрушаются в условиях патологии, в том числе излившейся массой крови. Субдуральные гематомы локализуются на конвекситальной поверхности полушарий головного мозга и занимают обширную площадь, растекаясь тонким слоем по субдуральному пространству. Чаще они бывают характерной серповидно-плоскостной формы с неравномерной толщиной. По сравнению с эпидуральной при субдуральной гематоме симптомы компрессии мозга нарастают медленнее (рис. 36), выявляется менингеальный синдром; возможна симптоматика, связанная со сдавлением мозга гематомой: рвота, судороги, возбуждение. В ликворе гиперальбуминоз, ксантохромия; давление его повышено.  Рис. 36. Схема нарастания объема внутричерепной гематомы и последовательности развития ее клинических проявлений. В остром периоде (1–2 дня после кровоизлияния) гематома представляет собой скопление жидкой крови (неизмененные эритроциты), позднее — сверток из нитей фибрина и эритроцитов между ними. Вещество мозга, расположенное под острой субдуральной гематомой, отечно, в нейронах обнаруживаются изменения, известные в классической нейрогистологии как «ишемические повреждения». Впоследствии даже при удалении субдуральных гематом обнаруживается атрофия соответствующих участков мозга. Микроскопическое их исследование выявляет выпадение нервных клеток 2-го и 3-го слоев коры головного мозга и заместительную пролиферацию глии. Сегментоядерные лейкоциты появляются в конце 1-х суток и постепенно заменяются макрофагами. Организация гематомы начинается с периферических отделов. Источником ее служат клетки твердой мозговой оболочки, в которых с 4-го дня появляется грануляционная ткань. Через 1 нед после кровоизлияния в гематоме видны новообразованные капилляры. Еще позже на месте субдуральной гематомы обнаруживается пласт из фибробластов, коллагеновых волокон, небольшого количества сосудов, скоплений гемосидерина. Субарахноидальное кровоизлияние — скопление крови между мягкой мозговой оболочкой и мозговой тканью (кровь заполняет пространство между извилинами). Данные кровоизлияния возникают из мелких сосудов паутинной и сосудистой оболочек и могут быть как травматического (ушиб мозга), так и нетравматического типа: артериальная аневризма, артериовенозная мальформация — порок развития сосудов, артериальная гипертензия, атеросклероз, сосудистая опухоль, сифилитический артериит, ведущие к разрыву измененных сосудов (спонтанному или при незначительной травме). Клиническая симптоматика субарахноидального кровоизлияния включает психомоторное возбуждение, менингеальный синдром и наличие свежих эритроцитов в ликворе. Излившаяся в субарахноидальное пространство кровь нарушает ликворообращение на значительных участках мозга, препятствует венозному оттоку. Это ведет к отеку мозгового вещества и, как следствие, к дислокации, сдавлению среднего и продолговатого мозга. Рефлекторный спазм артерий нередко обусловливает развитие инфаркта мозга. Травматические внутримозговые гематомы могут возникать при ЧМТ различной тяжести вследствие разрыва корковых или подкорковых сосудов, а также вазомоторных расстройств в очаге ушиба. При ударе по неподвижной голове твердым тупым предметом с ограниченной поверхностью внутримозговые гематомы образуются в зоне ушиба мозга. При ударе головой о неподвижный предмет или ударе по нефиксированной голове массивным предметом гематомы возникают в зоне противоудара — в лобных долях при затылочной травме и т. д. Нередко внутримозговая гематома образуется при проникающей ЧМТ вследствие непосредственного повреждения сосудов мозга костными осколками, снарядом или другим травмирующим агентом. Клиническая симптоматика включает быстрое развитие сдавления мозга и грубых очаговых симптомов (гемипарезов и гемиплегий). Травматические внутримозговые кровоизлияния представлены скоплениями эритроцитов вокруг сосудов или очагами инфильтрации эритроцитами вещества мозга, структура которого стерта. При массивных кровоизлияниях в ткани мозга образуется полость с жидкой кровью. Вокруг гематомы снижается кровоток, развивается отек, нарушается микроциркуляция. Наблюдается активная лейкоцитарная реакция, наиболее выраженная в конце 1-х суток. В нервных клетках вблизи очага кровоизлияния обнаруживаются тяжелые изменения. Отмечаются пролиферация глии и нейронофагия. Через 4–5 дней после кровоизлияния на границе с очагом образуется демаркационный вал из плотно расположенных астроцитов и новообразованных сосудов. К этому времени эритроциты подвергаются гемолизу. В окружающей ткани возникают частично или полностью обратимые изменения астроглии, тяжелые изменения нервных клеток и активная реакция микроглии, превращающейся в зернистые шары. При кровоизлияниях, соприкасающихся с мягкими мозговыми оболочками, разрастания соединительной ткани, идущие из оболочки, отграничивают очаг кровоизлияния, формируя в дальнейшем пигментированный глиомезодермальный рубец. Если гематома не прилежит к оболочкам мозга и размеры ее небольшие, то на месте кровоизлияния со временем образуется глиальный рубец с зернистыми шарами, содержащими кровяной пигмент, и глыбками свободно лежащего гемосидерина. После крупных и глубинных гематом формируется не рубец, а киста, содержащая бурую или ксантохромную жидкость с кристаллами гематоидина; стенки кисты состоят из глиального волокнистого слоя с сидерофагами. Первичные травматические внутрижелудочковые кровоизлияния возникают при растяжении ножек мозга, ведущем к разрыву проходящих там сосудов. Такие кровоизлияния наиболее характерны для травмы с приложением силы в области лица в направлении спереди назад и снизу вверх (с запрокидыванием головы). |
