Учебник по топографической анатомии и оперативной хирургии Авторсоставитель
 Скачать 6.98 Mb. Скачать 6.98 Mb.
|
|
Шовный материал. Хирургический шовный материал — представляет собой нить, применяемую с целью соединения тканей с образованием рубца, или эпителизации. Требования: шовный материал должен вызывать минимальные нарушения и воспаление в тканях; шовный материал должен иметь гладкую, ровную поверхность; шовный материал не должен абсорбировать содержимое раны, набухать, вызывать брожение и становиться источником заражения; нить при достаточной прочности и эластичности не должна быть объемной и склеиваться с окружающими тканями; должна быть универсальность, т. е. возможность применения при любых видах оперативных вмешательств; атравматичность, т. е. отсутствие распиливающего и рвущего эффекта при проведении нити через ткани; должно быть отсутствие токсического, аллергизирующего, тератогенного, канцерогенного действия на организм; отсутствие капиллярности и фитильности, т. е. способности впитывать в себя жидкость и пропускать ее между волокнами и многое другое. В зависимости от способности к биодеградации нити подразделяются на: 1) рассасывающиеся (производные полигликолевой кислоты, полидиоксанона, Е-капролактама, полиглекапрона, кетгут, синтетические рассасывающиеся материалы), 2) нерассасывающиеся (полиэфиры, или лавсан, полиолефины, фторполимерные материалы), 3) условно рассасывающиеся (полиамиды, или капрон, шелк, полиуретаны). Биодеградация нити в тканях может происходить двумя путями: ферментативным (кетгут и условно рассасывающиеся материалы) и путем гидролиза (современные рассасывающися материалы). Более оптимален гидролиз, так как он происходит без привлечения протеолитических ферментов, а, следовательно, характеризуется минимальной воспалительной реакцией. Сшивающие аппараты в хирургии кровеносных сосудов, органов желудочно-кишечного тракта, легочной и кардиохирургии. Это полуавтоматические устройства, предназначенные для соединения тканей при оперативном вмешательстве. Они обеспечивают прочность и герметичность шва, точное сопоставление краев ткани. - ушиватель кровеносных сосудов с ножом УКСН-25Б. Предназначен для ушивания кровеносных сосудов с одновременным их пересечением при хирургических операциях; - ушиватель сосудов УС-30Б. Предназначен для ушивания кровеносных сосудов при хирургических операциях на сердце, легких и органах брюшной полости путем создания герметичной культи при пересечении сосуда; - ушиватели бронхов УБ-25, УБ-40. Предназначен для ушивания культи бронха П-образными металлическими скобками при резекции легкого; - ушиватель ткани легкого УТЛ-110. Предназначен для ушивания ткани легкого и органов пищеварительного тракта механическим скобочным швом. Принцип действия аппарата заключается в том, что ушиваемый орган располагается между рабочими частями аппарата и прошивается П-образными скобками, зазор прошивания выбирается предварительно с помощью оригинального устройства, имеющего индикацию зазора прошивания; - сшиватель-ушиватель органов СУО-70. Предназначен для наложения боковых желудочно-кишечных и межкишечных анастомозов, прошивания органов пищеварительного тракта, легкого и других оперируемых органов четырехрядным швом с рассечением вдоль на два двухрядных шва, обеспечивающих одновременно ушивание культи и отсекаемой части. Принцип действия основан на сжатии до зазора прошивания сшиваемой ткани между губками упорной и скобочной половин с последующим прошиванием её П-образными металлическими скобками. Скобки, выходя из пазов на губке скобочной половины, прокалывают ножками слой сжатой ткани, и, попадая в лунки на губке упорной половины, загибаются в В-образную форму, прочно соединяя сшиваемую ткань; - ушиватель глотки УГ-70. Предназначен для ушивания глотки при ларингоэктомии, может быть использован для ушивания других органов и тканей, например, желудка, кишок, тканей легкого. Принцип дейстия заключается в том, что ушиваемый орган располагается между рабочими частями ушивателя, сдавливается до зазора прошивания и прокалывается скобками, ножки которых загибаются, образуя шов; - аппарат для наложения боковых желудочно-кишечных анастомозов НЖКА-60. Он обеспечивает сшивание стенки желудка с кишкой и сшивание кишок между собой однорядным погружным швом через все слои. Способы местного обезболивания. Сущность местной анестезии заключается в блокаде болевых импульсов из области операции, осуществляемой на разных уровнях, начиная от нервных рецепторов и завершая сегментами спинного мозга. Инфильтрационная анестезия соединяет в себе положительные качества инфильтрационной и проводниковой анестезии. Анатомически метод основан на особенностях строения фасциальных образований. Раствор анестетика, вводимый под давлением в эти футляры, распространяется в них и проникает к нервам и нервным окончаниям. Тугие новокаиновые инфильтраты продвигаются (ползут) по футлярам и сливаются между собой. А. В. Вишневский назвал свой способ анестезии методом ползучего инфильтрата. Инфильтрацию тканей нужно осуществлять до вскрытия футляра, так как при рассечении или случайном повреждении его раствор анестетика будет выливаться в рану и создать плотный ползучий инфильтрат будет невозможно. Следовательно, достаточного обезболивающего эффекта достичь в этих условиях не удастся. Тугая инфильтрация тканей раствором анестетика осуществляет гидравлическую препаровку тканей, в инфильстрате легко определяются сосуды, нервы, что позволяет избежать их повреждения, легко произвести остановку кровотечения. Для инфильтрационной анестезии используют 0,25% раствор новокаина с добавлением адреналина. Проводниковая анестезия. Проводниковая анестезия - обратимая блокада передачи нервного импульса по крупному нервному стволу (нерв, сплетение, узел) введением раствора местного анестетика в параневральное пространство. Применяют 2—3%-ный раствор новокаина, тримекаина и другие растворы анестетиков по 5, 10, 20 мл на каждый нерв в зависимости от его толщины. Наибольшее распространение получили: - анестезия по Лукашевичу-Оберсту – при операциях на пальцах; - анестезия по Усольцевой – при операциях на кистях; - блокада плечевого сплетения при операциях на верхней конечности; - блокада бедренного, седалищного и запирательного нервов при операциях на нижней конечности. Осложнения. Проводниковая анестезия, как и любая другая медицинская манипуляция, не лишена риска осложнений. В зависимости от типа выполняемой процедуры и локализации нервного ствола осложнения могут включать: ранение соседних кровеносных сосудов, пневмоторакс, ранение нерва, разрыв грудного лимфатического протока, инфицирование места пункции, токсическое действие местногно анестетика, аллергические реакции на местные анестетики и адъюванты. Футлярную анестезию производят на конечностях, в основном там, где фасциальные футляры хорошо выражены. Новокаин, распространяясь по фасциальным пространствам, обеспечивает надежную анестезию. Метод футлярной анестезии применяется для профилактики шока при транспортировке раненых с переломами. Эпидуральная анестезия, она же «перидуральная» — один из методов регионарной анестезии, при котором лекарственные препараты вводятся в эпидуральное пространство позвоночника через катетер. Инъекция приводит к потере болевой чувствительности (анальгезия), потере общей чувствительности (анестезия) или к расслаблению мышц (миорелаксация). Механизм действия эпидуральной анестезии связан, преимущественно, с проникновением препаратов через дуральные муфты в субарахноидальное пространство, и вследствие этого, блокадой прохождения нервных импульсов (в том числе болевых) по корешковым нервам и далее в спинной мозг. Эпидуральная анестезия может применяться: - для местного обезболивания. В случае отсутствия хирургического вмешательства, например, при родах; - как дополнение к общей анестезии. Эпидуральная анестезия может снизить необходимость опиоидов в случаях гинекологических (гистерэктомия) и других операций (лапаротомия); - в качестве полной анестезии. Некоторые операции (например, кесарево сечение) могут выполняться под эпидуральной анестезией; - для послеоперационного обезболивания. Препараты вводятся в течение нескольких дней; Для эпидуральной анестезии применяюся специально предназначенные (особо очищенные и не содержащие консервантов) растворы для эпи- и субдурального введения. Наиболее часто применяются местные анестетики — лидокаин, бупивакаин и ропивакаин. Для усиления действия местных анестетиков в раствор для эпидуральной анестезии нередко добавляют опиаты, например, морфин, фентанил, промедол, бупренорфин. При этом дозы опиатов во много раз меньше, чем при введении в вену или внутримышечно, а качество обеспечиваемой анальгезии и её продолжительность лучше. Спинномозговая анестезиия — вид местной анестезии, при котором анестетик в процессе люмбальной пункции вводится в субдуральное пространство, а блокирование передачи импульса происходит на уровне корешков спинномозговых нервов. Спинномозговая анестезия выполняется в том же месте, что и эпидуральная анестезия, но с некоторыми отличиями: используется более тонкая игла, доза анестетика для спинального блока значительно меньше и вводится он ниже уровня спинного мозга в пространство, содержащее спинномозговую жидкость. Сразу после инъекции в субдуральное пространство анестетика быстро развивается чувство онемения в нижней части туловища. Противопоказаниями к спинномозговой анестезии являются травматический шок, тяжелая интоксикация при перитоните, сопровождающаяся гипотензией, миокардит, воспалительные заболевания кожи спины, деформации позвоночника и ряд других. Основные методы временной и окончательной остановки кровотечения. К методам временной остановки кровотечения относят: тампонаду раны и наложение давящей повязки, максимальное сгибание конечности в суставе, приподнятое положение конечности, пальцевое прижатие артерии на протяжении и в ране, наложение зажима на кровоточащий сосуд в ране, наложение жгута, временное шунтирование сосуда. Тампонада раны и наложение давящей повязки являются наиболее простыми и эффективными способами временной остановки кровотечения из вен, небольших артерий и капилляров - прижатие сосуда непосредственно в месте повреждения с помощью плотно наложенной повязки уменьшает просвет сосуда, способствует его тромбированию и предупреждает развитие гематомы. Данный способ гемостаза обязательно должен сочетаться с выполнением иммобилизации и приподнятым положением конечности выше уровня тела. Максимальное сгибание конечности в суставе основан на сгибании конечности до отказа в суставе, лежащем выше раны - локтевом, коленном и тазобедренном, и фиксации его бинтом или подручным материалом. Пальцевое прижатие артерии на протяжении основан на прижатии поверхностно расположенного артериального сосуда к близлежащим костям скелета выше места кровотечения при ранениях сосудов конечности и ниже ранения при повреждениях сосудов шеи. - Сонную артерию можно прижать к сонному бугорку поперечного отростка VI шейного позвонка. - Подключичную артерию сдавливают, прижимая ее к I ребру в точке, расположенной над ключицей, тотчас кнаружи от места прикрепления грудино-ключично-сосцевидной мышцы к рукоятке грудины, при этом руку больного отводят книзу и назад. - Подкрыльцовая артерия легко прижимается в подмышечной впадине к головке плечевой кости. - плечевую артерию придавливают к внутренней поверхности плечевой кости у внутреннего края двуглавой мышцы. - Бедренная артерия прижимается к лобковой кости в точке, расположенной тотчас ниже пупартовой связки на середине расстояния между передней верхней подвздошной остью и симфизом. Эффективным способом временной остановки кровотечения является наложение кровоостанавливающего зажима на кровоточащий сосуд в ране проводится только в операционной, при этом нельзя накладывать зажим на сосуд вслепую: во-первых, это малоэффективно, во-вторых, можно повредить близлежащие нервы и саму артерию. Временное шунтирование сосуда (временное внутрисосудистое протезирование). В оба конца поврежденного сосуда вводится трубка-протез, концы сосуда фиксируют на протезе лигатурами. С помощью шунтов, введенных в просвет поврежденных артерий и вен, удается сохранить временный кровоток в течение 6-24 часов и более. Временное протезирование бывает наружным (внешним), внутренним и боковым. В качестве временных протезов применяют трубки из различных материалов, предпочтение отдается протезам, изготовленным из силикона - материала, который является химически инертным, прочным, обладает водоотталкивающими и атромбогенными свойствами, легко стерилизуется, надежно фиксируется в просвете поврежденного сосуда. Наложение жгута является наиболее надежным методом временной остановки кровотечения. Принцип остановки кровотечения основан на прижатии магистрального артериального ствола вместе с мягкими тканями к кости. Способы окончательной остановки кровотечения. Окончательная остановка кровотечения может быть механической, физической, химической и биологической. Механические способы остановки кровотечения выполняются в перевязочной или операционной при хирургической обработке раны или во время операции и заключаются в следующем: а) пережатие сосуда зажимом с последующим наложением лигатуры; б) в случае опасности сползания лигатуры используют метод обкалывания сосуда, т. е. перед завязыванием нить хирургической иглой проводят через стенку сосуда или окружающую его ткань и после этого обводят вокруг сосуда и завязывают; в) перевязка сосуда на протяжении. При диффузных кровотечениях из раны, когда невозможно остановить кровотечение даже прошиванием тканей в массе, используют метод перевязки питающего данную область сосуда на протяжении. Для этого сосуд отдельным разрезом выше ранения обнажают и перевязывают. Идеальным способом остановки кровотечения при повреждении крупных сосудов является сосудистый шов, который восстанавливает непрерывность сосудистого русла. Необходимым условием наложения сосудистого шва является наличие сосудистых зажимов, атравматических игл и владение хирургом техникой сосудистого шва. Физические способы остановки кровотечения заключаются в применении высокой и низкой температуры. Кровоостанавливающее действие высокой температуры основано на сокращающем влиянии ее на сосуд, а при значительных ее цифрах происходит свертывание тканевых белков и крови. С этой целью используют чаще всего изотонический раствор натрия хлорида, подогретый до 45-50° С. В настоящее время широкое распространение получила электрокоагуляция - один электрод коагулятора в виде свинцовой пластины через марлевую, смоченную изотоническим раствором натрия хлорида, прокладку плотно фиксируют к конечности, второй электрод свободный, и при его прикосновении к кровоостанавливающему зажиму происходит коагуляция сосуда. В медицинской практике начал применяться лазерный луч в качестве скальпеля, что позволяет проводить операцию бескровно. Низкая температура действует аналогично высокой температуре, вызывая в зависимости от величины спазм или коагуляцию тканей. С этой целью используют лед, кристаллизованную углекислоту (сухой лед), жидкий азот. Химические способы разделяются на наружные и внутренние кровоостанавливающие средства. В качестве наружного используются 3-5% раствор перекиси водорода, раствор адреналина 1:1000 и др. Внутренние средства состоят из двух групп: вызывающие сокращение сосудов (препараты спорыньи, адреналин, норадреналин, мезатон и др.) и повышающие свертываемость крови (викасол, хлорид кальция, желатин, аминокапроновая кислота, гемофобин и др.). Биологические способы остановки кровотечения основаны на наружном и внутреннем применении препаратов крови и ее компонентов (гемостатическая губка, фибриновая пленка, дробное переливание малых доз крови, фибриноген, свежая плазма). Общие принципы первичной хирургической обработки ран. ПХО раны – первое по счету хирургическое вмешательство у пострадавшего, произведенное по первичным показаниям, обусловленное характером ранения, с целью профилактики раневой инфекции. ПХО раны производят в сроки до 24 (48 часов) после ранения. Раннюю ПХО производят до 12 часов без применения антибиотиков или до 24 часов с применением антибиотиков. Отсроченную ПХО раны производят до 24 часов без применения антибиотиков ил 48 часов с применением антибиотиков, заканчивают наложением первичных швов. Для начала необходимо промыть рану раствором антисептика, далее удалить инородные тела, обработать края раны раствором антисептика и положить стерильное белье вокруг раны. Техника ПХО: обезболивание, рассечение раны, ревизия раны, иссечение кожных краев, стенок и дна раны с удалением размозженых тканей. Толщина слоя удаляемых тканей от 0,1-0,5 до 2,0 см. Далее проводят гемостаз. По показаниям – дренирование раны. Решают вопрос о наложении швов. Экстренная профилактика столбняка проводится после определения в крови титра противостолбнячных антител. Трансплантация органов и тканей. Трансплантация – пересадка какого-либо органа или ткани. Классификация трансплантаций в зависимости от вида донора. 1) Аутотрансплантация — пересадка органа в пределах одного организма (донор и реципиент одновременно одно и то же лицо). 2) Изотрансплантация — пересадка осуществляется между двумя генетически идентичными организмами (однояйцевые близнецы). Подобные операции редки, так как количество однояйцевых близнецов невелико, а кроме того, они часто страдают схожими хроническими заболеваниями. 3) Аллотрансплантация (гомотрансплантация) — пересадка между организмами одного и того же вида (от человека человеку), имеющими разный генотип. Это наиболее часто используемый вид трансплантации. Возможен забор органов у родственников реципиента, а также у других посторонних людей. 4) Ксенотрансплантация (гетеротрансплантация) — орган или ткань пересаживают от представителя одного вида — другому, например, от животного — человеку. Метод получил крайне ограниченное применение (использование ксенокожи (кожа свиньи), клеточной культуры β-клеток поджелудочной железы свиньи). Классификация трансплантаций в зависимости от места расположения трансплантатов. 1) Ортотопическая трансплантация. Донорский орган имплантируется на то же место, где находился соответствующий орган реципиента. Таким образом, осуществляют пересадку сердца, легких, печени. 2) Гетеротопическая трансплантация. Донорский орган имплантируют не на место нахождения органа реципиента, а в другую область. Причем неработающий орган реципиента может быть удален, а может и находиться на своем типичном месте. Гетеротопическую трансплантацию производят при пересадке почки, органной пересадке поджелудочной железы. Почку, например, обычно пересаживают на подвздошные сосуды. Подбор пар: донор-рецепиент. Донор — человек, у которого забирают (удаляют) орган, который в последующем будет пересажен в другой организм. Реципиент — человек, в организм которого имплантируют донорский орган. Донором может быть совершенно здоровый человек. Каждый донор дает подписку о том, что он не болел и не болеет гепатитом. ВИЧ -инфекцией, сифилисом, также проходят медицинский осмотр. Проблема иммунологической несовместимости и способы ее решения. Многочисленными исследованиями твердо установлено, что трансплантация любых органов и тканей вызывает общебиологическую реакцию - тканевую несовместимость, причиной которой является обусловленный антигенными различиями иммунологический конфликт между организмом хозяина и трансплантатом (т. е. между реципиентом и донором). В зависимости от преобладания процессов, лежащих в основе иммунологического конфликта (реакции «хозяин против трансплантата» и «трансплантат против хозяина») возникают различные формы клинического проявления тканевой несовместимости; наибольшее значение среди них имеет реакция отторжения. Основную роль в трансплантационном иммунитете играют трансплантационные антигены, которые содержатся практически во всех ядросодержащих клетках организма. Однако количественное распределение их в разных тканях неодинаково. Ретикулоэндотелиальная ткань, кожа, лимфоидные клетки отличаются богатым содержанием трансплантационных антигенов; кость, хрящ, мышечная ткань сравнительно бедны ими. В зависимости от вида пересаживаемой ткани колеблется и интенсивность проявлений трансплантационного иммунитета. Например, при пересадке костей и хряща реакция отторжения выражена слабо, растянута во времени: гибель клеток трансплантата и замена их соединительной тканью хозяина происходят постепенно. Для подавления иммунобиологической активности организма реципиента и преодолении тканевой несовместимости используется иммуносупрессия (иммунодепрессия), которая, не только подавляет выработку факторов трансплантационного иммунитета, но и изменяет функциональное состояние лимфоцитов и иммунные свойства антител. Существуют различные методы иммуносупрессии, в числе которых удаление селезенки и вилочковой железы, облучение рентгеновскими лучами с целью угнетения особо чувствительной к ним лимфоидной ткани, применение химических и биологических препаратов. Первый метод не нашел широкого применения. Второй и особенно третий методы повсеместно используются в клинической практике. Наиболее эффективны следующие иммуносупрессоры: 1) антиметаболиты пуринового, пиримидинового и белкового синтеза (имуран, 5-фторурацил, метотрексат и др.); 2) угнетающие лимфоидную ткань стероиды (кортизон, прединзолон и др.); 3) алкилирующие препараты (циклофосфамид и др.); 4) антибиотики актнномнципового ряда (актиномицин С или D, аурантии и др.); 5) препараты биологического происхождения (антилимфоцитарные сыворотки, антилимфоцитарные глобулины, некоторые мукополисахариды, ядерные белки и др.). Этим иммуносупрессоры лают возможность сохранить функцию пересаженного органа, например почки, в течение 10 лет и более. Наиболее эффективно комбинированное использование различных препаратов, позволившее осуществить так называемую управляемую иммуносупрессию. Пластика кожи. Кожная пластика является самым большим разделом пластической хирургии. Методы ее весьма разнообразны. Чаще всего в клинической практике используется аутопластическая методика операций, как свободным, так и несвободным кожным лоскутом. Виды несвободной кожной пластики. Простейшим видом кожной несвободной пластики является метод освежения и стягивания краев ран. Нередко осуществляется с помощью проведения дополнительных разрезов кожи, образующих треугольные, овальные и другие виды лоскутов кожи, которые перемещаются относительно их питающей ножки и позволяют закрыть дефекты кожи – раны, язвы, дефекты кожи после иссечения рубцов. При этом виде кожной пластики кожный лоскут выкраивается из тканей, расположенных в непосредственной близости к дефекту. В тех случаях, когда тканей, находящихся рядом с дефектом кожи, оказывается недостаточно для его закрытия, применяется пластика кожным лоскутом на ножке. Кожный лоскут выкраивается в отдаленном от закрываемого дефекта участке тела. Примерами вида пластики кожным лоскутом на ножке могут быть «итальянский способ», пластика «мостовидным лоскутом» по Н.В.Склифосовскому и Sontag, пластика по методу В.П.Филатова «филатовский стебель». Метод «итальянской пластики» на ножке более целесообразен. После того, как лоскут приживет в зоне дефекта, его ножку пересекают. Пластика «мостовидным способом» по Н.В.Склифосовскому заключается в том, что на спине или на животе выкраивается кожно-жировая лента, которая отсепаровывается до фасции и рана под ней зашивается. Кожный лоскут, оставшийся на двух ножках, поднимают и под него подводят область конечности, с дефектом тканей, к которому этот лоскут и подшивается. Этот метод пластики достаточно эффективен, но имеет ограниченное применение. Метод кожной пластики по В.П. Филатову – «филатовский стебель» заключается в следующем: отсепарованный в виде ленты кожный лоскут сшивается в виде трубки. Рана под ним зашивается наглухо. Обычно такой лоскут выкраивается из кожи живота, ягодичной области, бедра или плеча. Виды свободной кожной пластики. Данный вид кожной пластики применяют для закрытия больших по размеру дефектов кожи. Чаще всего его применяют для закрытия раневой поверхности после ожогов кожи. Известны различные способы свободной кожной пластики, каждый из которых имеет свои показания. Способ Ревердена-Яновича-Чайнского заключается в том, что на здоровом участке тела бритвой иссекают кусочки кожи размером по 0,5 см вместе с сосочковым слоем кожи и укладывают их на гранулирующую раневую поверхность. Данный способ пластики нельзя применять для закрытия дефектов кожи на лице, а также в области суставов из-за возможности образования плотных рубцов. Способ Тирша заключается в выкраивании эпидермальных кожных лоскутов и укладывании их на подготовленную для пластики раневую поверхность. Выкраиваемые лоскуты имеют размеры 1,5х3,0 см. Их обычно берут в области бедра. Сверху на рану, закрытую кожным лоскутом, накладывают асептическую повязку с антибиотиками. Кожная пластика перфорированным лоскутом. Свободный кожный трансплантат обычно берут с области живота. Перед тем, как закрепить кожный трансплантат на раневой поверхности, производят скальпелем перфорационные отверстия на всей его площади. К краям дефекта кожи лоскут фиксируется швами. Сверху накладывается асептическая повязка. В тех случаях, когда надлежит закрывать большие по площади дефекты кожи, взятие кожного лоскута производят с помощью специальных приборов – дерматомов, конструкции которых отличаются большим разнообразием. Ручные, электрические и пневматические дерматомы позволяют выкраивать кожные лоскуты различной толщины и площади. Большое значение дерматомное выкраивание кожного трансплантата получило при лечении глубоких ожогов кожи. В практике нередко приходится использовать комбинацию способов кожной пластики, поскольку отдать предпочтение какому-либо одному способу пластики трудно. Среди способов кожной пластики следует выделить брефопластическую пересадку кожи – пересадку кожных трансплантатов, взятых у трупов 6-ти месячных плодов. Преимуществом брефопластической кожной пластики является то, что эмбриональная кожа обладает слабыми антигенными свойствами и хорошо приживает на раневой поверхности. При этом отпадает необходимость в подборе донора по групповой совместимости. Понятие об искусственных органах и эндопротезировании. Современная медицинская техника позволяет заменять полностью или частично больные органы человека. Электронный водитель ритма сердца, усилитель звука для людей, страдающих глухотой, хрусталик из специальной пластмассы — вот только некоторые примеры использования техники в медицине. Все большее распространение получают также биопротезы, приводимые в движение миниатюрными блоками питания, которые реагируют на биотоки в организме человека. «Искусственное легкое» представляет собой пульсирующий насос, который подает воздух порциями с частотой 40—50 раз в минуту. Здесь используют мехи из гофрированного металла или пластика — сильфоны. Очищенный и доведенный до требуемой температуры воздух подается непосредственно в бронхи. «Аппарат искусственного кровообращения» устроен аналогично. Его шланги подключаются к кровеносным сосудам хирургическим путем. Первая попытка замещения функции сердца механическим аналогом была сделана еще в 1812 году. Аппараты «Искусственная почка» работают уже довольно давно и успешно применяются медиками. Эндопротезирование - замена с помощью имплантатов элементов опорно-двигательного аппарата, сосудов, клапанов сердца, молочных желез, недостающих частей лица и др. Термин получил наибольшее распространение после внедрения тотального замещения пораженных суставов искусственными. Эндопротезирование связок и сухожилий производят с помощью полимерных эластичных материалов (лавсан и др.), отличающихся высокой прочностью, биоинертностью. Все большее применение с этой целью находят композитные материалы. Эндопротезирование суставов обычно выполняется при переломах и ложных суставах шейки бедренной кости у пожилых пациентов . Показаниями к тотальному эндопротезированию тазобедренного сустава являются: деформирующий артроз, асептический некроз головки бедренной кости, ревматоидный артрит, болезнь Бехтерева, несросшиеся переломы шейки бедренной кости, анкилозы сустава различной этиологии, костные опухоли проксимального отдела бедра, наследственные заболевания. Топографическая анатомия верхних конечностей 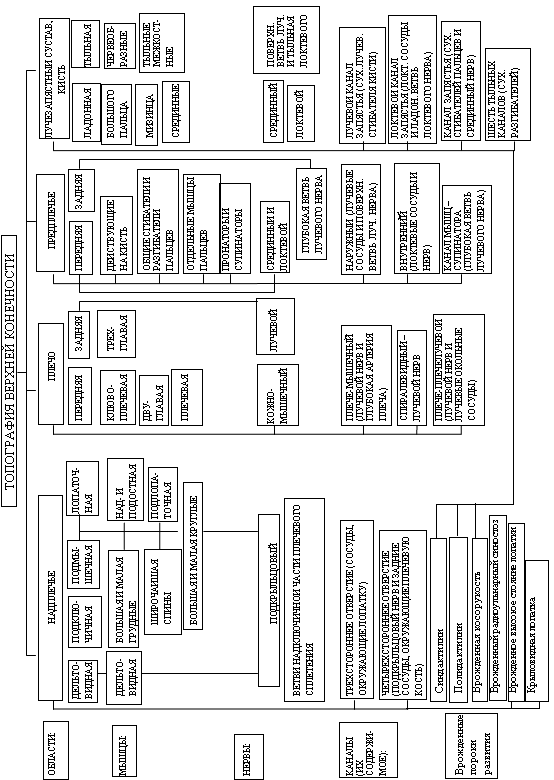 Верхняя конечность, membrum, s. extremitas, superior, состоит из свободной верхней конечности и плечевого пояса, cingulum membri, s. extremitatis superioris, посредством которого она соединяется с туловищем. Границы: вверху — по ключице и акромиону, спереди — по sulcus deltoideopectoralis,сзади — по sulcus deltoideus posterior и внизу — по линии, соединяющей места перехода на плечо большой грудной и широчайшей мышц спины Внешние ориентиры: костные выступы, мышечные валики и возвышения, желобки, борозды, кожные складки, сухожилия мышц, крупные подкожные вены. Общая характеристика верхней конечности у взрослых и у детей. Длина верхней конечности новорожденного больше, чем нижней, и составляет примерно 45% длины тела. Конечности растут у детей быстрее туловища, но и рост их заканчивается несколько раньше. Суставы детей отличаются большей эластичностью и подвижностью. Деление на области membrum superius: suprabrachium, или cingulum membri superioris, и membrum superius liberum, к которой относят brachium,antebrachium и manus. Надплечье:regio scapularis, regio deltoidea, regio infraclavicularis и regio axillaris. В свободной части верхней конечности различают regg. brachii anterior et posterior, regg. cubiti anterior et posterior, regg. antebrachii anterior et posterior, regg. carpi anterior et posterior, regio palmae manus, regio dorsi manus, regg. digiti. Regio deltoidea. Границы: Верхняя граница - наружная треть ключицы, акромион и наружная треть лопаточной ости. Нижняя - линия соединяющая нижние края большой грудной мышцы и широчайшей мышцы спины. Передняя и задняя границы соответствуют краям дельтовидной мышцы. Внешние ориентиры: ключица, акромион и ость лопатки, выпуклость дельтовидной мышцы, ее передний и задний края, дельтовидно-грудная борозда. Regio axillaris. Границы. Передняя граница - нижний край m. pectoralis major; задняя - нижний край m. latissimus dorsi; медиальная - линия, соединяющая края этих мышц на грудной стенке по III ребру; латеральная - линия, соединяющая края этих же мышц на внутренней поверхности плеча. Внешние ориантиры: Контуры mm. pectoralis major, latissimus dorsi et coracobrachialis. У детей в связи недостаточной развитостью этих мышц границы области выделить трудно. Regiо scapularis. Границы. Ограничена сверху линией, проведённой от акромиально-ключичного сустава до остистого отростка VII шейного позвонка, снизу - горизонтальной линией, проведенной через нижний угол лопатки, медиально - медиальным краем лопатки, латерально - задним краем дельтовидной мышцы и задней подмышечной линией. Внешние ориентиры: Верхний край лопатки располагается на уровне II ребра (медиальный угол достигает уровня I ребра), нижний угол - на уровне VIII ребра. Ость лопатки соответствует примерно III ребру. Regio infraclavicularis. Границы. Ограничена сверху ключицей, снизу — III ребром, медиально — краем грудины, латерально—передним краем дельтовидной мышцы. Внешние ориентиры: ключица, грудина, большая грудная мышца, передний край дельтовидной мышцы. Ниже ключицы, между ключичной порцией большой грудной мышцы и передним краем дельтовидной мышцы, на границе между наружной и средней третью ключицы, часто выявляется подключичная ямка, fossa infraclavicularis Regio brachii. Границы. Верхней границей области служит круговая линия, проходящая сзади по нижнему краю широкой мышцы спины до ее пересечения с задним краем дельтовидной мышцы. Нижняя граница проходит по круговой линии, расположенной выше внутреннего и наружного надмыщелков плечевой кости. Область плеча делится на переднюю и заднюю. Передняя область плеча отделяется от задней внутренней и наружной боковыми бороздами. Внешние ориентиры передней области плеча: места прикрепления к плечу большой грудной и широчайшей мышцы спины, двуглавая мышца плеча, внутренний и наружный надмыщелки плеча, медиальная и латеральная борозды у соответствующих краев двуглавой мышцы плеча. Передняя область плеча. Границы. Верхняя - точки прикрепления к плечу большой грудной и широчайшей мышцы спины; нижняя - точки, расположенные на 4 см выше надмыщелков плеча; две боковые границы вертикальне линиям от надмыщелков. Внешние ориентиры: места прикрепления к плечу большой грудной и широчайшей мышцы спины, двуглавая мышца плеча, внутренний и наружный надмыщелки плеча, медиальная и латеральная борозды Задняя область плеча. Границы. Верхняя граница задней области плеча проходит косо по заднему краю дельтовидной мышцы до широчайшей мышцы спины. Нижняя граница задней области плеча расположена на 4 см выше надмыщелков плечевой кости. Боковыми границами задней области плеча являются вертикальные линии, идущие вверх от надмыщелков. Внешние ориентиры: широчайшая мышца спины, дельтовидная мышца, выпуклость трехглавой мышцы плеча, медиальный и латеральный надмыщелки плечевой кости Regio antebrachii. Передняя область предплечья. Границы: верхняя - горизонтальная линия, проведенная на 4 см дистальнее уровня локтевого сгиба; нижняя - поперечная линия, проведенная на 2 см проксимальнее верхушки шиловидного отростка лучевой кости; вертикальные - линии, соединяющие надмыщелки плеча с шиловидными отростками, разделяют предплечье на переднюю и заднюю области. Внешние ориентиры: М. brachioradialis, лучевая борозда, sulcus radialis, локтевая борозда, sulcus ulnaris, сухожилия m. flexor carpi radialis и m. palmaris longus, шиловидные отростки лучевой и локтевой костей, гороховидная кость. Задняя область предплечья, границы: Верхняя граница проходит по линии, отстоящей на 4 см от линии, соединяющей надмыщелки плеча. Нижняя граница — по поперечной линии, проведенной на 2 см выше верхушки шиловидного отростка лучевой кости. Внешние ориентиры. Латеральный и медиальный надмыщелки плеча, край локтевой кости, шиловидные отростки лучевой и локтевой костей. Regio capri. Границы передней области запястья. Предплечье - поперечная линиия на 2 см выше шиловидного отростка лучевой кости. Задняя область запястья - лучевой, локтевой край. От ладони отделяется поперечной линией на 2 см ниже шиловидного отростка. Внешние ориентиры. Шиловидные отростки лучевой и локтевой костей. Границы задней области запястья. Поперечные линии, отстоящие на 2 см кверху и книзу от линии, проходящей через верхушку шиловидного отростка лучевой кости. У верхушки шиловидного отростка локтевой кости проецируется r. dorsalis n. ulnaris. Верхушке шиловидного отростка лучевой кости соответствует положение r. superficialis n. radialis. Внешние ориентиры. Шиловидные отростки лучевой и локтевой костей, сухожилия длинных мышц I пальца Кисть (manus). Границы ладони. Проксимальная - поперечная линия на 2 см ниже верхушки шиловидного отростка лучевой кости, дистальная - межпальцевые складки. Внешние ориентиры: thenar с лучевой стороны и hypothenar — с локтевой. Они образованы мышцами I и V пальцев. Ладонную впадину отделяет от thenar продольная кожная складка. Имеются также две поперечные кожные складки — проксимальная и дистальная. Примерно на 1 см проксимальнее межпальцевых складок видны 3 межпальцевые подушечки Тыльная поверхность кисти. Границы. Проксимальная - поперечная линия на 2 см ниже верхушки шиловидного отростка лучевой кости, дистальная - межпальцевые складки. Внешние ориентиры. На тыльной поверхности кисти хорошо пальпируются все пястные кости. При максимальном разгибании пальцев под кожей видны напряженные сухожилия разгибателей пальцев. Пальцы. Ладонная поверхность. Внешние ориентиры. Пястно-фаланговые и межфаланговые складки. Они находятся ниже соответствующих суставов. Пальцы. Тыльная поверхность Внешние ориентиры: сухожилия разгибателей пальцев, межфаланговые и пястно-фаланговые суставы. Слои тыльной поверхности пальцев и их характеристика: 1. Cutis 2. Panniculus adiposus 3. Сухожилие разгибателя на тыле Слои дельтовиднойобласти и их характеристика: 1. cutis 2.panniculus adiposus Мышечно-фасциальные ложа дельтовидной области: 1. fascia superficialis 2. fascia deltoidea 3. m deltoideus 4. Глубокая пластинка дельтовидной фасции 5. В поддельтовидном пространстве проходят: сухожилие двуглавой мышцы плеча, заключенное в синовиальное влагалище, ветви подкрыльцового нерва и задней огибающей плечо артерии 6. Под передним краем дельтовидной мышцы располаrаются головки двуглавой и трёглавой мышцы плеча, малая круглая и подостная мышца и суставная капсула. Связь клетчатки дельтовидной области с соседними областями 1. По ходу сосудисто-нервного пучка и далее через четырехстороннее отверстие поддельтовидное пространство связано с подмышечным. 2. По ходу сухожилий надостной и подостной мышцы связано с надостным и подостным пространствами лопатки.3. Вверху клетчатка продолжается под акромион и дальше кзади в подтрапециевидное пространство. Слои подмышечной области и их характеристика 1. cutis. У новорожденных кожа не имеет потовых желез 2. panniculus adiposus Мышечно-фасциальные ложа подмышечной области: 1. fascia superficialis 2. fascia axillaris 3.cavitas axillaris имеет форму усечённой пирамиды, основание пирамиды направлено вниз и вершина направлена вверх и медиально. Границы: спереди m. pectoralis major, сзади — m. latissimus dorsi, снутри —m. serratus anterior, и снаружи —caput breve m. bicipitis brachii, и m. сoracobrachialis. На верхней конечности можно спроецировать 3 треугольника: trigonum clavipectorale, trigonum pectorale и trigonum subpectorale. Поверхностное субпекторальное пространство заключено между m.pectoralis major et minor, глубокое – между m.pectoralis minor et mm.intercostales. Верхней и нижней границами trigonum clavipectorale передней стенки подмышечной впадины являются ключица и верхний край малой грудной мышцы, trigonum pectorale передней стенки подмышечной впадины – верхний и нижний край малой грудной мышцы , trigonum subpectorale передней стенки подмышечной впадины – нижний край малой и большой грудных мышц. Связь клетчатки подмышечной области с соседними областями 1. По ходу подмышечной артерии-с клетчаткой подключичной области 2. По ходу подмышечного нерва - с клетчаткой поддельтовидного пространства 3. По ходу артерии и вены, огибающей лопатку - с клетчаткой подостного пространства. Слои лопаточной области и их характеристика:
Надостное пространство лопаточной области соответствует fossa supraspinata лопатки. Сверху оно замкнуто в результате прикрепления f. supraspinata к верхнему краю лопатки. Снизу надостное пространство замкнуто лопаточной остью. Снаружи надостное пространство открыто в подостное и в поддельтовидное клетчаточные пространства. Содержимое:m. supraspinatus, a., v. et п. suprascapulares. Подостное костно-фиброзное цространство образовано собственной фасцией и лопаточной костью ниже лопаточной ости. Содержимое: m. infraspinatus, m. teres minor, небольшой слой клетчатки,а также сосуды и нервы: a. et v. suprascapularis, a. circumflexa scapulae, n. suprascapularis. Связь клетчатки лопаточной области с соседними областями. 1. По ходу надлопаточного пучка - с клетчаткой латерального треугольника шеи. 2. По ходу a. et v. circumflexae scapulae через трехстороннее отверстие - с клетчаткой подмышечной ямки. 3. По ходу сухожилий над- и подостной мышц - с клетчаткой поддельтовидного пространства. Слои подключичной области и их характеристика:
Мышечно-фасциальные ложа подключичной области: 1. fascia superficialis 2. fascia pectoralis m. pectoralis major 3. субпекторальное пространство. 4. fascia clavipectoralis 5. m. pectoralis minor 6. m. subclavius Слои области плеча и их характеристика: 1 cutis 2 panniculus adiposus Мышечно-фасциальные ложа плеча: 1. fascia superficialis 2. fascia brachii 3. septum intermusculare brachii mediale 4. septum intennusculare brachii laterale 5. Мышцы плеча 6. Плечевая кость. В области плеча располагаются заднее и переднее фасциальные ложа. В переднем фасциальном ложе располагаются: m.biceps brachii, m.coracobrachialis et m.brachialis. В заднем-m.triceps brachii. Связь клетчатки передней области плеча с соседними областями. 1. Клетчатка сосудисто-нервного пучка связана с клетчаткой подмышечной ямки. 2. Дистально с клетчаткой передней локтевой области. 3. По ходу лучевого нерва с задним фасциальным ложем плеча. |
