Лис - Пропедевтика внутренних болезней (1). Учебное пособие для студентов лечебного, педиатрического, медикопсихологического факультетов допущено Министерством образования
 Скачать 7.2 Mb. Скачать 7.2 Mb.
|
ПНЕВМОНИИПневмонии - это острое обратимое воспаление легочной паренхимы (альвеол и, частично, мелких бронхов) инфекционной природы. Этиология. Чаще всего пневмонию (П) вызывает бронхолегочная инфекция: пневмококк (в 30-60% случаев), гемофильная палочка, микоплазма, легионелла. Реже пневмония вызывается вирусами, стрептококком, стафилококком, грибами и т.п. Внутрибольничную пневмонию чаще вызывают кишечные грамотрицательные бациллы, золотистый стафилококк, синегнойная палочка. Способствуют развитию пневмонии переохлаждение, нарушение иммунитета. Но особое значение играет нарушение местных механизмов защиты легкого. Вирусная инфекция как раз и вызывает снижение местной и общей защиты организма. Классификация Пневмонии подразделяют по этиологии на: бактериальную (с указанием вида микроба), вирусную,микоплазменную, смешанной природы (вирусно-бактериальную). По патогенезу: первичную (у ранее здоровых), вторичную (как осложнение других заболеваний). По течению: острую, затяжную (более 4 недель). В зависимости от величины поражения различают долевую (крупозную), очаговую (сегментарную или полисегментарную бронхопневмонию), интерстициальную(с преимущественным поражением перибронхиальной ткани); по локализации – верхнее-, средне-, нижнедолевые пневмонии. Учитывая особенности возникновения пневмонии, выделяют: типичную (внебольничную), атипичную (возбудители - микоплазма, хламидии, легионелла), внутрибольничную (возбудителями являются грамотрицательные аэробные бактерии - клебсиеллы, кишечная палочка, протей, синегнойная палочка), аспирационную (возбудители анаэробные бактерии), пневмонию при сниженном иммунитете (возбудители - пневмоцисты, легионелла, грибки). Основные клинические синдромы пневмонии - это синдром уплотнения легочной ткани, интоксикационный и общих воспалительных изменений. КРУПОЗНАЯ ПНЕВМОНИЯ Она отличается одновременным поражением всей доли или нескольких долей легкого с вовлечением в воспаление плевры. Поэтому крупозную пневмонию называют долевой или плевропневмонией. Бронхи при крупозной пневмонии, как правило, в процесс не вовлекаются. Этиология и патогенез. Возбудитель - различные виды пневмококка. Основной путь инфицирования – это бронхогенный, реже бывает лимфогенный и гематогенный. В патогенезе важное значение играет сенсибилизация к инфекционным агентам и развитие гиперергической аллергической реакции. Морфологически выделяют 4 стадии: стадия прилива, уплотнения (красного и серого опеченения), разрешения. В стадию прилива (гиперемии) в очаге воспаления расширяются капилляры, увеличивается их проницаемость, активируется процесс воспалительной экссудации. Воспалительный фибринозный экссудат пропитывает интерстициальную ткань, а также стенки альвеол. Последние утолщаются, становятся малоподвижными. Количество нормально функционирующих альвеол уменьшается. Все эти морфологические изменения способствуют ослаблению везикулярного дыхания в эту стадию. Фибринозный эксудат, частично заполняющий альвеолы в эту стадию, способствует возникновению крепитации (на выдохе стенки альвеол слипаются, на высоте вдоха разлипаются). В стадии красного и серого опеченения, объединяемые иногда в одну стадию уплотнения (гепатизация), за счет продолжающейся воспалительной экссудации и усиленного притока клеточных элементов (эритроцитов, лейкоцитов, гистиоцитов и др.), легкое в очаге воспаления полностью уплотняется, воздух из альвеол вытесняется. Пораженный участок легкого приобретает плотность печени (отсюда название стадии – опеченения, или гепатизации), проходимость бронхов при этом не нарушена. Плотная легочная ткань создает идеальные условия для проведения и усиления любых звуков. Именно этим объясняется резкое усиление голосового дрожания и бронхофонии, а также выслушивание патологического бронхиального дыхания. Кроме того, именно в эту стадию наиболее часто вовлекаются в воспалительный процесс плевральные листки и поэтому аускультативно может выявляться шум трения плевры. В стадию разрешения воспалительный процесс идет на убыль. В очаге воспаления начинают преобладать резорбтивные процессы. Под влиянием протеолитических ферментов фибринозный экссудат разжижается, а затем через поры Кона и мельчайшие бронхиолы эвакуируется при кашле в виде мокроты. Постепенно восстанавливается пневматизация легких. Морфологически легкое в стадию разрешения почти идентично таковому в стадию прилива. Поэтому данные пальпации, перкуссии и аускультации такие же, как и в стадию прилива, за исключением влажных мелкопузырчатых звучных хрипов, которые выслушиваются только в стадию разрешения. Появление их обусловлено поступлением в бронхи жидкой мокроты в процессе рассасывания воспалительного очага в легком. Клиническая картина В клинике выделяют 3 стадии: стадия начала, разгара и разрешения. При этом начало заболевания совпадает со стадией прилива, стадия разгара – со стадией красного и серого опеченения. Морфологическая и клиническая стадии разрешения, как правило, тоже совпадают. Стадия начала. Заболевание начинается с резкого повышения температуры тела до 39-400С. Сопровождается это ознобом, болями на пораженной половине грудной клетки. Боли усиливаются при дыхании, кашле (из-за поражения плевры). Беспокоит сначала сухой кашель, потом с мокротой слизисто-гнойного характера или "ржавого" цвета из-за примеси крови, одышка смешанного характера. Характерна выраженная интоксикация (резкая слабость, сильные головные боли, иногда бред). Объективно: состояние тяжелое. Гиперемия щек. В области губ и крыльев носа герпетические высыпания (обычно на стороне пораженного легкого). Может быть цианоз. Выраженная потливость. Дыхание учащено. Отставание пораженной половины в акте дыхания. Голосовое дрожание над пораженной долей несколько усилено. При сравнительной перкуссии - притупление перкуторного звука, иногда притупленно-тимпанический звук. Аускультативно: ослабленное везикулярное дыхание (так как в альвеолах есть еще воздух), начальная крепитация (crepitatio indux), может быть шум трения плевры. Стадия разгара. Состояние больного остается тяжелым. Диффузный цианоз. Выраженное учащение дыхания (35- 40 в 1 мин.). Пораженная половина грудной клетки отстает в акте дыхания. Голосовое дрожание усилено. Перкуторно тупой звук. Аускультативно - бронхиальное дыхание, может быть шум трения плевры. Сердечно-сосудистая система: выраженная тахикардия (120-140 ударов в 1 мин). Снижение артериального давления, в тяжелых случаях - коллапс. При осложнении миокардитом тоны сердца глухие, может быть «ритм галопа», систолический шум на верхушке, нарушения ритма. Другие органы: могут отмечаться поражения различных внутренних органов (гепатит, очаговый нефрит, менингит). Примечание. У некоторых больных со стороны легких может быть резкое ослабление голосового дрожания или оно не проводится. При аускультации бронхиальное дыхание тихое и не выслушивается вообще. Это бывает при возникновении парапневмонического экссудативного плеврита или при закупорке бронха вязкой мокротой. Стадия разрешения. Состояние больного улучшается, снижается температура тела, улучшается самочувствие. Менее выражено усиление голосового дрожания на больной стороне. При перкуссии вместо тупого выявляется притупленно-тимпанический звук (так как в альвеолах вновь появляется воздух). Аускультативно: бронхиальное дыхание ослабевает, может быть везикулярно-бронхиальное. Из побочных дыхательных шумов начинает вновь выслушиваться крепитация (crepitatio redux). В эту стадию могут выслушиваться и влажные мелкопузырчатые звучные хрипы. Лабораторные и инструментальные методы исследования Общий анализ крови: отмечается выраженный нейтрофильный лейкоцитоз (до 20-30х109/л) со сдвигом лейкоцитарной формулы влево, нередко токсическая зернистость нейтрофилов, лимфопения, может наблюдаться тромбоцитопения, выраженное ускорение СОЭ (до 50-60 мм/ч). Биохимический анализ крови: увеличение количества сиаловых кислот, серомукоида, фибриногена, количества 2-глобулинов, отмечается появление С-реактивного белка. Общий анализ мочи: может отмечаться протеинурия (белок в моче) иногда микрогематурия. Общий анализ мокроты: В стадию красного опеченения мокрота "ржавого" цвета, содержит фибрин, много эритроцитов. В стадию серого опеченения в мокроте много лейкоцитов и она слизисто-гнойная. В стадию разрешения - много макрофагов. Р 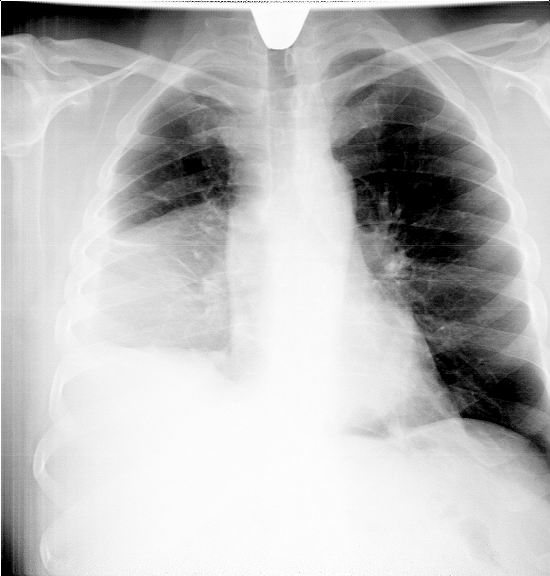 ентгенография легких. Зависит от стадии пневмонии. В стадию разгара - гомогенная плотная тень, соответствующая доле легкого с четкими границами по междолевым щелям, иногда небольшой плевральный выпот (рис 25). В стадию разрешения уменьшаются размеры и интенсивность воспалительной инфильтрации. Рис. 25. Рентгенограмма. Правосторонняя нижнедолевая пневмония с явлениями экссудативного плеврита Осложнения: заболевание протекает очень тяжело. Может наступить смерть от острой сосудистой (коллапс), легочно-сердечной недостаточности. Часто заболевание осложняется парапневмоническим экссудативным плевритом. Реже бывает миокардит, менингит, гепатит, очаговый нефрит, карнификация пораженной доли (прорастание соединительной ткани). ОЧАГОВАЯ ПНЕВМОНИЯ Этиопатогенез. Причиной очаговой пневмонии может быть любая вышеназванная инфекция (см. крупозную пневмонию). Воспаление легких вначале возникает чаще в бронхах и окружающей их паренхиме легких. Поэтому ее называют бронхопневмонией. Очаговой пневмонии часто предшествует острая респираторная вирусная инфекция, острый бронхит, грипп, а затем инфекция распространяется на легкие. Клиническая картина Жалобы. В начале заболевания больных беспокоит преимущественно сухой кашель, который через 3-4 дня сменяется влажным с отделением слизисто-гнойной мокроты; повышение температуры тела до 38-38,5ºС, общая слабость, потливость. При поверхностно располженном очаге могут беспокоить боли в грудной клетке при глубоком дыхании и кашле. Объективно: цианоз бывает очень редко (только при полисегментарной и сливной пневмонии). Может отмечаться отставание пораженной половины грудной клетки в акте дыхания. Голосовое дрожание может быть усилено (если очаг уплотнения находится близко к поверхности). Перкуссия: может определяться притупление перкуторного звука. Аускультация: в начале заболевания на стороне пневмонического очага может определяться на ограниченном участке жесткое дыхание за счет поражения бронхов. В последующем с переходом процесса на легочную ткань чаще всего определяется ослабленное везикулярное или везикуло-бронхиальное дыхание. В последнем случае вдох несет черты везикулярного дыхания, а выдох – бронхиального. За счет очаговости процесса характерна мозаичность аускультативной картины. Из побочных дыхательных шумов характерны звучные влажные мелкопузырчатые хрипы, реже - воспалительная крепитация. Таким образом, клиническая картина очаговой пневмонии отличается выраженной вариабельностью. Она во многом зависит от характера возбудителя, выраженности морфологических изменений в легком. Например, при мелкоочаговой пневмонии с глубоко расположенными одиночными очагам воспаления, привычные классические признаки синдрома уплотнения легочной ткани (отставание пораженной половины грудной клетки в акте дыхания, усиление голосового дрожания, укорочение перкуторного звука, ослабленное везикулярное или элементы бронхиального дыхания) будут отсутствовать. В таких случаях диагноз очаговой пневмонии часто базируется лишь на рентгенологических данных, на проявлениях более выраженной интоксикации по сравнению с клиникой банальной острой вирусной инфекции или бронхита, более выраженых лабораторных данных (нейтрофильный лейкоцитоз до 10-12х109/л со сдвигом лейкоцитарной формулы влево, длительное увеличение СОЭ до 35-40мм/час). С другой стороны, массивная сливная мелкоочаговая или полисегментарная пневмония по своим клиническим проявлениям будет иметь черты, близкие к крупозной пневмонии с классическими признаками синдрома уплотнения легочной ткани, выявляемыми при осмотре, при пальпации, при перкуссии и аускультации. Лабораторные и инструментальные методы исследования. Общий анализ крови: нейтрофильный лейкоцитоз со сдвигом формулы влево, ускорение СОЭ. Общий анализ мокроты: слизисто-гнойная, увеличение количества лейкоцитов, клеток цилиндрического эпителия. Р 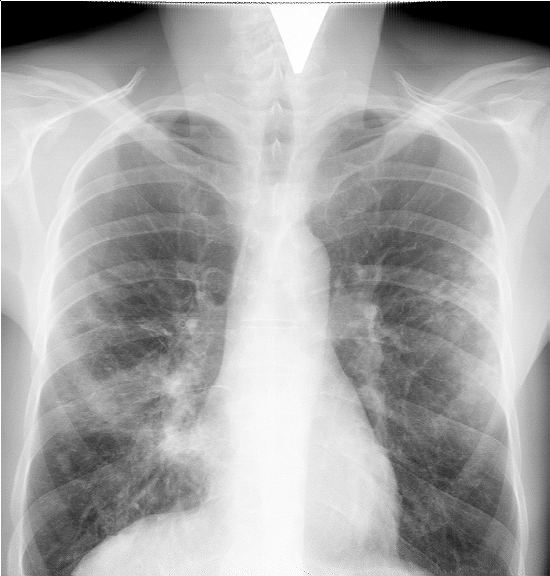 ентгенография легких. Очаговые, сегментарные затемнения легочной ткани обычно в нижних отделах легких с нечеткими размытыми внешними границами. Рис. 26. Рентгенограмма. Очаговая пневмония в нижней доле справа ПЛЕВРИТ Плевриты - это воспалительные заболевания плевры.Этиология. Очень часто - это вторичные заболевания (осложнение пневмонии, рака легкого, туберкулеза и др.). Плевриты делятся на сухие и экссудативные. По характеру экссудата выделяют: 1. серозные, 2. серозно-фибринозные, 3. гнойные, 4. геморрагические, 5. гнилостные плевриты. Кроме этого различают плевриты инфекционной и неинфекционной природы. Причины инфекционных плевритов:бактерии (пневмококк, стафилококк, грамотрицательные бактерии и др.),туберкулез (20% больных),вирусы, риккетсии, микоплазмы, грибки. Причины неинфекционных плевритов: опухоли, системные заболевания соединительной ткани, системные васкулиты, травма грудной клетки, тромбоэмболия легочной артерии, острый панкреатит, лейкозы и др. СУХОЙ ПЛЕВРИТ Основная жалоба - это интенсивные боли в грудной клетке, усиливающиеся при глубоком дыхании, кашле. Может быть сухой кашель, повышение температуры тела до субфебрильных цифр, слабость, потливость. Объективно: из-за боли вынужденное положение - на больном боку. Частое поверхностное дыхание, отставание пораженной половины в акте дыхания. Голосовое дрожание не изменено. Сравнительная перкуссия - изменений нет. Топографическая перкуссия - уменьшение подвижности края легкого на стороне поражения. Аускультация: ослабление везикулярного дыхания из-за меньшего участия пораженного легкого в акте дыхания, шум трения плевры. Бронхофония не изменена. Лабораторные и инструментальные методы исследования. Общий анализ крови: редко небольшой нейтрофильный лейкоцитоз и ускорение СОЭ. Рентгенография легких: уменьшение подвижности купола диафрагмы на стороне поражения. ЭКССУДАТИВНЫЙ ПЛЕВРИТ Основная жалоба - одышка. Может быть чувство тяжести в области экссудата, иногда боль. Отмечается повышение температуры тела до субфебрильных цифр. При гнойном плеврите температура повышается до высоких цифр с большими колебаниями в течение суток. В этом случае у больных отмечаются выраженные признаки интоксикации (выраженная потливость, ознобы, отсутствие аппетита и др.). Иногда больные отмечают сухой рефлекторный кашель. Объективно: при гнойном плеврите отмечается тяжелое состояние больного. При больших выпотах может быть вынужденное положение - сидя. Диффузный цианоз, учащение дыхания. Пораженная половина грудной клетки увеличена в размерах, межреберные промежутки расширены, сглажены или выбухают. Эта половина грудной клетки отстает в акте дыхания. Голосовое дрожание не проводится. Перкуторно над областью скопления жидкости - тупой перкуторный звук. Верхняя граница тупости располагается в виде косой линии (линия Дамуазо). Наиболее высокий уровнь ее по задней подмышечной линии, а наиболее низкий - по околопозвоночной. При больших выпотах выделяют условно 2 треугольника: Гарлянда (он образован линией Дамуазо и позвоночником, это область компрессио 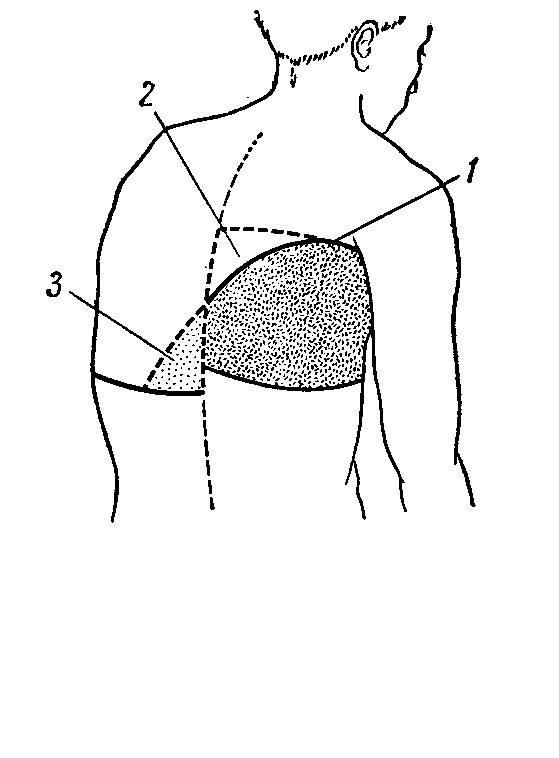 нного ателектаза легкого с притупленно-тимпаническим перкуторным звуком над ним) и Раухфуса-Грокко (обусловлен смещением органов средостения на здоровую сторону с тупым звуком над ним) (рис.27). Аускультация: в области скопления жидкости везикулярное дыхание и бронхофония отсутствуют, в области треугольника Гарлянда - тихое бронхиальное дыхание или везикуло-бронхиальное дыхание, в области треугольника Раухфуса-Грокко - резко ослабленное везикулярное дыхание. нного ателектаза легкого с притупленно-тимпаническим перкуторным звуком над ним) и Раухфуса-Грокко (обусловлен смещением органов средостения на здоровую сторону с тупым звуком над ним) (рис.27). Аускультация: в области скопления жидкости везикулярное дыхание и бронхофония отсутствуют, в области треугольника Гарлянда - тихое бронхиальное дыхание или везикуло-бронхиальное дыхание, в области треугольника Раухфуса-Грокко - резко ослабленное везикулярное дыхание.Рис.27. Экссудативный плеврит: 1 – линия Дамуазо, 2 – треугольник Гарлянда, 3 - треугольник Раухфуса-Грокко Лабораторные и инструментальные методы исследования Данные лабораторных исследований зависят от характера экссудата. При гнойных плевритах в общем анализе крови отмечается выраженный нейтрофильный лейкоцитоз, токсическая зернистость нейтрофилов, ускорение СОЭ. При туберкулезной природе плеврита более характерен лимфоцитоз. С целью уточнения диагноза показана плевральная пункция и исследование плеврального пунктата (смотри соответствующий раздел). Рентгенологическое исследование легких: затемнение в зоне скопления жидкости с четкой верхней границей, которая имеет косое направление, совпадая с линией Дамуазо. При большом скоплении жидкости органы средостения смещаются в "здоровую" сторону. Ультразвуковое исследование: определяется жидкость в плевральной полости. СИНДРОМ НАЛИЧИЯ ВОЗДУХОСОДЕРЖАЩЕЙ ПОЛОСТИ В ЛЕГКОМ Это бывает при остром абсцессе после вскрытия, хроническом абсцессе, туберкулезной каверне, крупных бронхоэктазах. В легком имеется воздухосодержащая полость, сообщающаяся с бронхом. Жалобы: кашель с отделением большого количества мокроты (200-400 мл и более за сутки) гнойного или слизисто-гнойного характера часто с примесью крови. Кашель зависит от положения больного - усиливается кашель и отделяется большое количество мокроты при определенном положении больного (происходит дренирование полости). Осмотр и пальпация грудной клетки: отставание "больной" половины грудной клетки в акте дыхания; голосовое дрожание усилено. Перкуссия: тимпанический перкуторный звук. Если полость правильной формы, имеет гладкие стенки и расположена поверхностно - металлический звук. Но если полость окружена воспалительной тканью, то звук будет притупленно-тимпанический. Аускультация: амфорическое дыхание, при большой полости с гладкими стенками – металлическое, крупнопузырчатые звучные влажные хрипы. Бронхофония усилена. Рентгенологическое исследование легких: При абсцессе обнаруживается полость (просветление) часто с горизонтальным уровнем жидкости, а при туберкулезной каверне - кольцевидная тень. |
