Лис - Пропедевтика внутренних болезней (1). Учебное пособие для студентов лечебного, педиатрического, медикопсихологического факультетов допущено Министерством образования
 Скачать 7.2 Mb. Скачать 7.2 Mb.
|
АРИТМИИК аритмиям относят изменения нормальной частоты, регулярности, источника возбуждения сердца, а также расстройства проведения импульса, нарушения последовательности между возбуждением предсердий и желудочков. Приводим в несколько сокращенном и адаптированном виде простую и удобную в практическом отношении классификацию нарушений ритма сердца (М.С. Кушаковский, Н.Б. Журавлева, 1981).Классификация аритмий сердца: I. Нарушение образования импульса. 1. Нарушение автоматизма синоатриарного - СА-узла (номотопные аритмии): Синусовая тахикардия Синусовая брадикардия Синусовая аритмия Синдром слабости синусового узла 2. Эктопические (гетеротопные) ритмы, обусловленные преобладанием автоматизма эктопических центров: Медленные (замещающие) выскальзывающие комплексы и ритмы. Ускоренные эктопические ритмы. Миграция суправентрикулярного водителя ритма. 3. Эктопические (гетеротопные) ритмы, преимущественно не связанные с нарушением автоматизма: Экстрасистолия (предсердная, из АВ-соединения, желудочковая). Пороксизмальная тахикардия (предсердная, из АВ-соединения, желудочковая). Трепетание предсердий. Мерцание (фибрилляция) предсердий. Трепетание и мерцание (фибрилляция) желудочков. II. Нарушение проводимости: 1. Синоатриальная блокада. 2. Внутрипредсердная блокада. 3. Атриовентрикулярная блокада (I, II, III степени). 4. Внутрижелудочковые блокады (блокады ветвей пучка Гиса). 5. Асистолия желудочков. 6. Синдромы преждевременного возбуждения желудочков. III. Комбинированные нарушения ритма (парасистолия, атриовентрикулярные диссоциации и др.). Этиология аритмий Все причины аритмий могут быть, в общем виде, объединены в 3 группы:I. Сдвиги нейрогенной, эндокринной (гуморальной) регуляции, изменяющие течение электрических процессов в клетках сердца. II. Болезни миокарда, его аномалии, врожденные или наследственные дефекты с повреждением мембран или с разрушением клеточных структур. III. Сочетанные функциональные и органические заболевания сердца. Для сердца чрезвычайно важно иметь и сохранять синхронность возбуждения его структур, электрическую гомогенность. Асинхронизм возбудимости и рефрактерности отдельных участков миокарда, его электрическая гетерогенность – важнейший, если не основной, фактор возникновения аритмий. Отметим, что гетерогенные участки миокарда появляются на фоне миокардитов, инфарктов миокарда; ими могут стать очаги постинфарктного, миокардитического кардиосклероза, гипертрофированные камеры сердца, аномально расположенные хорды, пролабированный митральный клапан и др. Все это – далеко не полный перечень патологических состояний, создающих предпосылки для возникновения аритмий. Основным же механизмом реализации большинства аритмий (экстрасистолия, пароксизмальная тахикардия, мерцательная аритмия) на этом патологическом фоне, согласно современным взглядам, является механизм повторного входа возбуждения (re-entry), при котором тот же самый сердечный импульс начинает круговое движение и возвращается к месту его возникновения, вызывая повторное возбуждение миокарда. Например, в стенке левого желудочка имеется очаг постинфарктного кардиосклероза. Возбудимость такого участка снижена, а его рефрактерный период удлинен. В связи с этим волна возбуждения охватывает в первую очередь здоровые участки миокарда, огибая участок с пониженной возбудимостью, здоровые участки миокарда успевают не только возбудиться, но и выйти из состояния рефрактерности. И если в это время срабатывает запоздалый потенциал действия патологического участка миокарда, то он в состоянии вызвать внеочередное возбуждение желудочка – возникнет экстрасистола (механизм микро - re-entry). В сердце волны re-entry (макро- re-entry) могут формироваться у устья полых вен, местах впадения легочных вен в левое предсердие, в области атриовентрикулярных пучков Бахмана, Венкебаха, Тореля, при наличии аномальных дополнительных путей проведения (Кента, Махайма и др.). По механизму макро- re-entry возникают пароксизмальные тахикардии, трепетание предсердий. Жалобы больных разнообразные в зависимости от характера заболевания: больных беспокоит сердцебиение, сопровождающееся слабостью, головокружением, одышкой, болевыми ощущениями в области сердца, а также перебои, паузы в сокращениях сердца, обмороки, эпизоды спутанности сознания. Центральное место в клинике аритмий занимают нарушения гемодинамики по застойному или ишемическому типу. Аритмии создают также угрозу эмболии жизненно важных органов и могут провоцировать развитие более тяжелых нарушений ритма, в частности, фибрилляции желудочков, которая является основной причиной внезапной смерти больных с ИБС, кардиомиопатиями и другими заболеваниями сердца. У постели больного врач располагает возможностями не только для выявления аритмий сердца, но и для суждения о природе некоторых из них. Это достигается тщательным сбором анамнеза, осмотром яремных вен, пальпацией артериального пульса, выслушиванием сердца. У большинства больных в анамнезе или при тщательном клиническом исследовании находят те или иные заболевания миокарда. В то же время клиницистам хорошо известны и нейрогенные аритмии, связанные с заболеваниями головного мозга, особенно часто с нарушениями мозгового кровообращения, психогенные по своей природе аритмии у больных неврозами, психопатиями, вегетативной дистонией. Исключительное значение в генезе аритмий имеет психоэмоциональный стресс (дистресс). Состояние страха понижает, например, порог ранимости миокарда желудочков на 40-50%. Нередко встречаются аритмии и блокады сердца рефлекторного генеза (аритмии при кашле, глотании, заболеваниях органов брюшной полости, натуживании). Можно выявить наследственную предрасположенность к аритмиям. При объективном обследовании больного данные будут зависеть от формы аритмии. Информацию дает пальпация пульса и аускультация сердца. Но наибольшее значение имеет ЭКГ. Из дополнительных методов исследования применяется ЭКГ с различными нагрузочными пробами (велоэргометрия, чреспищеводная электрокардиостимуляция, лекарственные пробы). Особенно важное значение в диагностике имеет запись ЭКГ в течение длительного времени и в обычных условиях жизни пациента (Холтеровское мониторирование), а также электрофизиологическое исследование сердца (ЭФИ). 1. Аритмии при нарушении автоматизма СА-узла При нарушении автоматизма синусового узла нарушается темп выработки импульсов в сторону учащения, урежения или нерегулярности. Синусовая тахикардия – частота сердечных сокращений больше 100 в минуту (до 160-180 ударов) при сохраненном синусовом ритме. Наиболее частые причины: сердечная недостаточность, интоксикации, повышение температуры, анемии, повышение тонуса симпатической нервной системы (тиреотоксикоз, физическая нагрузка), прием некоторых лекарств (кофеин, атропин, коринфар) и др. У больных ощущение сердцебиения, небольшая одышка. Частота пульса больше 100 ударов в мин. ЭКГ-признаки: ритм синусовый, правильный, частота сердечных сокращений больше 100 в 1мин.; укорочение интервала R-R, главным образом за счет диастолической паузы (интервала Т-Р). Синусовая брадикардия – частота сердечных сокращений меньше 60 в 1 мин. Причины: синдром слабости синусового узла, повышение тонуса блуждающего нерва (менингит, опухоли головного мозга); почечная, печеночная колики, механическая желтуха; употребление наркотиков, β-адреноблокаторов, сердечных гликозидов и др. При брадикардии меньше 40 уд. в 1 мин. могут наблюдаться головокружение и даже обмороки. ЭКГ-признаки: ритм синусовый, правильный, увеличение интервала R-R>1сек, главным образом за счет диастолической паузы (интервала Т-Р). Синусовая аритмия (СА) – неритмичная работа синусового узла. В физиологических условиях типичным примером является дыхательная аритмия: на вдохе частота сердечных сокращений увеличивается, на выдохе – замедляется, вследствие изменения возбудимости блуждающего нерва. В патологических условиях наиболее частая причина СА – поражение его при миокардитах, ревматизме, ишемической болезни сердца. Клинически мало проявляется. ЭКГ-признаки: ритм синусовый, но не правильный, интервалы R-R отличаются друг от друга больше чем на 0,1сек. Если синусовая аритмия проявляется на фоне тахикардии, то говорят о синусовой тахиаритмии, если на фоне брадикардии, то – о синусовой брадиаритмии. Синдром слабости синусового узла (СССУ). Проявляется комплексом признаков и имеет органическое происхождение. Наиболее частые причины: тяжелые воспалительные процессы в миокарде, ишемия, дистрофия, некроз, склероз миокарда при ИБС. Жалобы: вначале упорная брадикардия, затем приступы сердцебиений, сменяющиеся брадикардией, аритмичная работа сердца, головокружения, обморочные состояния, общая слабость. ЭКГ-признаки СССУ в классическом варианте: 1. Упорная брадикардия. 2. Симптом «тахи-бради», то есть периодическая смена (иногда в течение дня) брадикардии на тахи-аритмии (пароксизмальная или синусовая тахикардии, мерцание предсердий). 3. Замещающие (выскальзывающие) комплексы и ритмы из нижележащих отделов проводящей системы. 4. Эпизоды синоатриальной блокады, остановки синусового узла. 2. Экстрасистолическая аритмия Экстрасистола – это преждевременное возбуждение и сокращение всего сердца или его отделов. В зависимости от локализации эктопических очагов возбуждения выделяют: наджелудочковые (суправентрикулярные) и желудочковые экстрасистолы (ЭС). К наджелудочковым ЭС относят: предсердную и атриовентрикулярную. Желудочковые ЭС делятся на правожелудочковые и левожелудочковые. По времени возникновения их делят на: ранние, средние, поздние и сверхранние. По частоте: частые (больше 5 ЭС в 1мин, редкие – меньше 5 в 1мин) Жалобы: на перебои в работе сердца, периодически сильные удары сердца с чувством остановки (замирания) сердца. При аускультации выслушивается преждевременное сокращение сердца, при котором I тон усилен с последующей удлиненной (компенсаторной) паузой. При этом пульсовая волна малая, иногда пальпаторно даже не определяется. На ЭКГ для ЭС характерны общие признаки: 1) преждевременное появление сердечного комплекса (наличие укороченного интервала сцепления - расстояния между экстрасистолическим и предшествующим нормальным сердечным комплексом); 2) удлинение паузы между экстрасистолическим и последующим нормальным сокращением (компенсаторная пауза). Иногда, при брадикардии, могут наблюдаться вставочные (интерполированные) ЭС, при которых компенсаторная пауза отсутствует, т.к. ЭС «вклинивается» между двумя нормальными сокращениями сердца. Частными признаками суправентрикулярных экстрасистол являются изменяющийся по форме и положению зубец Р в экстрасистолическом комплексе, при этом желудочковый комплекс остается неизмененным. Вариантами суправентрикулярных экстрасистол могут быть предсердные и атриовентрикулярные (узловые) экстрасистолы. 2.1. Предсердные экстрасистолы На ЭКГ экстрасистолический зубец Р расположен перед комплексом QRS, может быть положительным (при ЭС из верхних отделов предсердий) и отрицательным (при ЭС из нижних отделов предсердий). Интервал P-Q не изменен или несколько укорочен, желудочковый комплекс не изменен. Иногда экстрасистолический Р может наслаиваться на предыдущий Т. Компенсаторная пауза неполная. 2.2. Атриовентрикулярные (узловые) экстрасистолы По современным представлениям возможны два варианта: 1. Если экстрасистолический импульс из АВ-соединения одновременно достигает предсердий (ретроградно) и желудочков (антеградно), то на ЭКГ будет неизмененный или несколько деформированный экстрасистолический комплекс QRS без зубца Р (последний наслаивается на комплекс QRS). 2. Если экстрасистолический импульс из АВ-соединения возбуждает желудочки, опережая возбуждение предсердий (ретроградно), то на ЭКГ будет неизмененный экстрасистолический комплекс QRS, а после него – отрицательный зубец Р (на сегменте ST). 2.3. Желудочковые экстрасистолы При этой ЭС возбуждение не распространяется на предсердия через атриовентрикулярный узел. Предсердия не возбуждаются и не происходит разрядка синусового узла. Желудочки возбуждаются асинхронно: раньше тот, где возникла ЭС. В связи с нарушением хода возбуждения удлиняется время возбуждения желудочков, уширяется комплекс QRS (рис. 45). ЭКГ признаки: Отсутствие зубца Р; уширение и деформация экстрасистолического комплекса QRS, увеличение его вольтажа; наличие дискордантного сегмента ST и зубца Т (глубокого, направленного в противоположную сторону по отношению к максимальному зубцу комплекса QRS в данном отведении). После желудочковых ЭС наблюдается полная компенсаторная пауза. Различают ЭС из правого и левого желудочка. Для их различия необходим анализ комплекса QRS в правых - V1-2 и левых - V5-6 грудных отведениях. Форма комплекса QRS в стандартных отведениях будет зависеть еще и от электрической позиции сердца. При левожелудочковой ЭС QRS напоминает блокаду правой ножки пучка Гиса - высокий зубец R в V1,2. Глубокий S в V5-6 . При правожелудочковой ЭС, наоборот, QRS напоминает блокаду левой ножки пучка Хиса - высокий и широкий R в V5,6, глубокий S в V1,2. 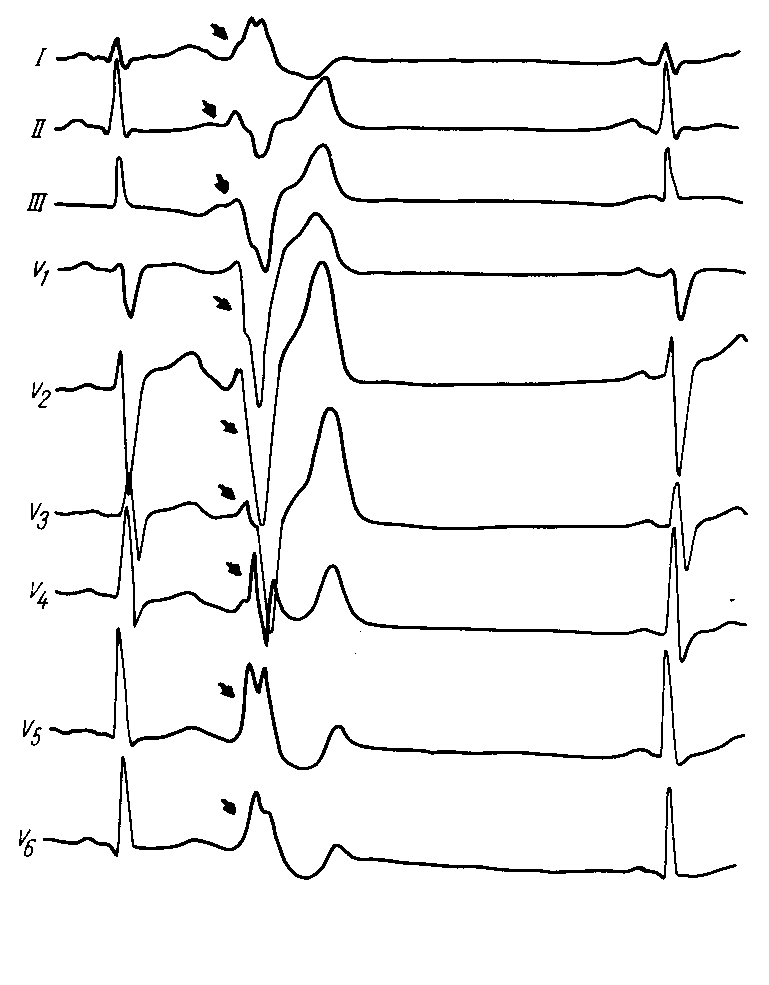 Рис.45. Желудочковая экстрасистола из правого желудочка Если на ЭКГ ЭС, особенно в одном и том же отведении, имеют разную форму, если у них разный интервал сцепления, то они исходят из разных отделов сердца – политопные ЭС. Если ЭС повторяются с определенной закономерностью (т.е. каждое второе, каждое третье и т.д. сокращения сердца), то это называется аллоритмией (бигеминия, тригеминия и т.д.) (рис. 46). ЭС могут быть единичными, парными, групповыми (до 3-5 сокращений сердца, идущих одно за другим) (рис.47). Частые, политопные, парные, групповые, залповые, а также ранние или сверх ранние (R на Т) экстрасистолы относятся к разряду «злокачественных», ЭС высокой градации, так как могут спровоцировать еще более тяжелое нарушение ритма сердца - фибрилляцию желудочков.  Рис.46. Желудочковая бигеминия 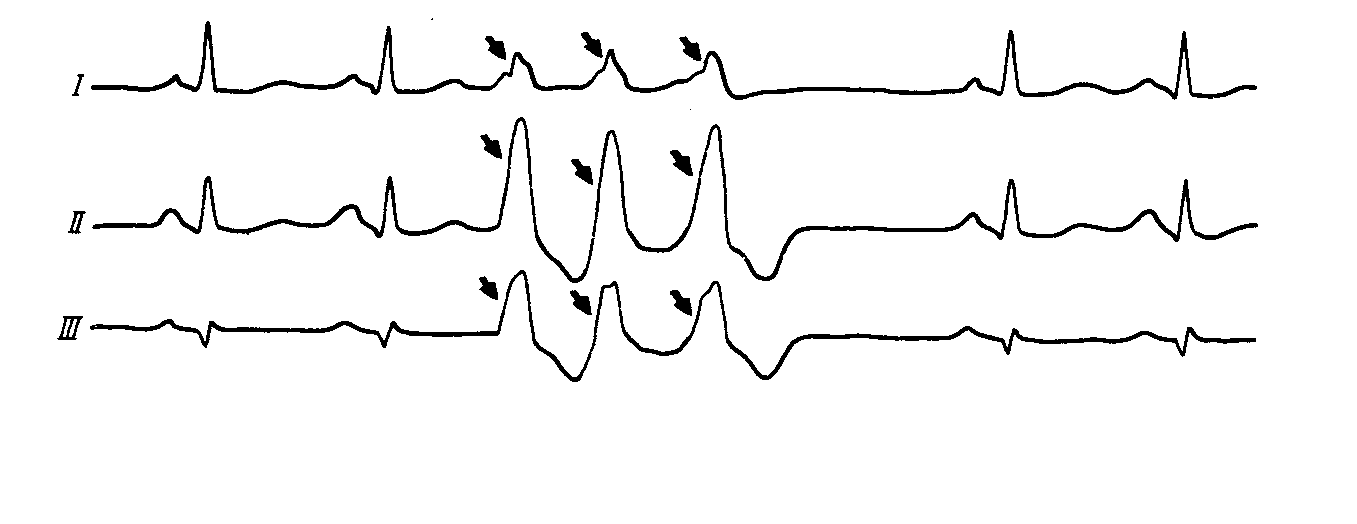 Рис.47. Групповые желудочковые экстрасистолы. 4.3. Пароксизмальная тахикардия (ПТ) ПТ – приступ сердцебиения, импульсы которого ритмичны исходят из эктопического очага. При этом наблюдается резкое учащение сердечного ритма (больше 140 ударов в минуту). При ПТ в предсердиях, A-V узле или в желудочках образуются циркулирующие волны возбуждения (механизм re-entry). На какое то время водителем ритма становится этот гетеротопный очаг возбуждения. ПТ – это поток экстрасистол, которые следуют ритмично одна за другой. ПТ подразделяются на наджелудочковые (предсердные или атриовентрикулярные) и желудочковые (рис 48). При ПТ больные ощущают резкое сердцебиение, стеснение в груди, слабость. Объективно: бледность кожных покровов, в последующем может появиться пульсация яремных вен. При аускультации - 1 тон на верхушке сердца усилен (из-за малого наполнения желудочков), II тон над аортой ослаблен (снижение АД). Диастолическая фаза укорочена, поэтому ритм сердца напоминает таковой у плода (эмбриокардия). При затянувшемся приступе ПТ могут появиться и признаки сердечной недостаточности. ЭКГ-признаки наджелудочковой ПТ такие же, как и аналогичных экстрасистол: изменяющийся (в зависимости от локализации эктопического очага возбуждения) по форме и локализации зубец Р и остающийся неизмененным комплекс QRS. В частности, если эктопический очаг возбуждения будет находиться в верхней части предсердия, то перед комплексом QRS будет регистрироваться положительный зубец Р; при локализации его в нижней части предсердия – отрицательный зубец Р будет перед комплексом QRS. При локализации гетеротопного очага возбуждения в АВ-соединении возможны два варианта: 1. с отсутствием зубца Р (последний наслаивается на комплекс QRS); 2. с отрицательным зубцом Р после комплекса QRS (на сегменте ST. При желудочковой ПТ ЭКГ представляет серию желудочковых экстрасистол, следующих друг за другом с большой частотой (140-180 в 1 мин). При этом зубец Р отсутствует (или периодически наслаивается на комплекс QRS), комплекс QRS расширен, деформирован, а после него дискордантно расположенный сегмент SТ и Т. 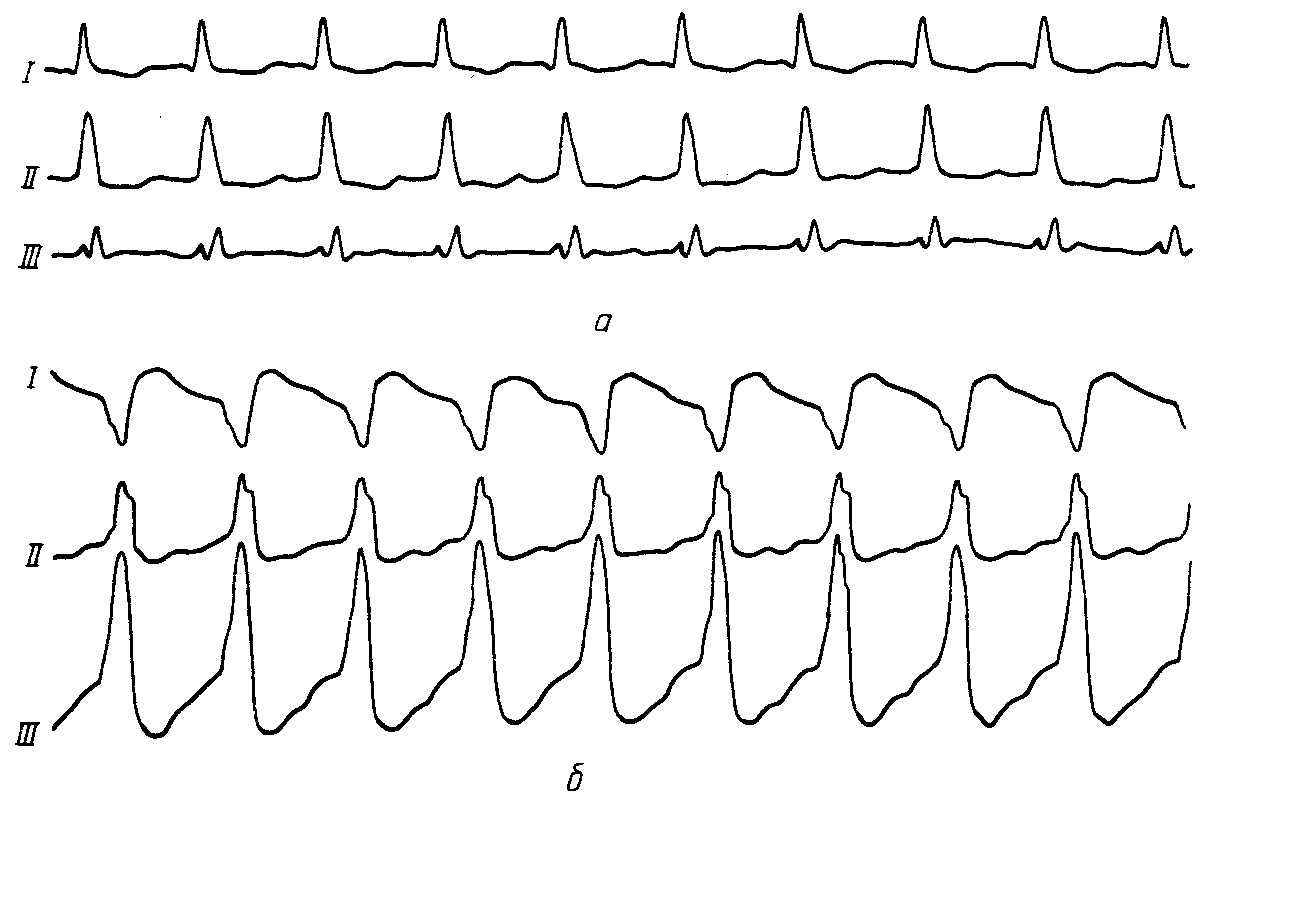 Рис.48. Пароксизмальная тахикардия: а – наджелудочковая, б – желудочковая. 4. Нарушение функции проводимости. Блокады Блокады могут быть преходящими и постоянными. Преходящая блокада нередко связана с усилением влияния парасимпатической нервной системы. В случае стойкой блокады имеется анатомическое повреждение проводниковой системы. 4.1. Синоатриальная блокада. Это такое состояние, когда импульсы из синусового узла периодически сразу же блокируются и не распространяются ни на предсердия, ни на желудочки. Поэтому в этих местах на ЭКГ будет выпадение всего сердечного комплекса (PQRST) и расстояние RR может быть в 2 раза больше нормального (рис.49). Ритм сердца синусовый, неправильный. В зависимости от степени тяжести различают синоаурикулярные блокады I, II и III степени. Клинически частые СА-блокады могут проявляться головокружениями, при асистолии продолжительностью 2 с. и более – эпизоды потери сознания (синкопе).  Рис.49. Синоатриальная блокада. 4.2. Внутрипредсердная блокада. Клинически она не проявляется, а на ЭКГ будет уширение (более 0,1сек), зазубренность, деформация зубца Р, напоминающая зубец Р при гипертрофии предсердий (рис.50). Комплекс QRST не изменен. 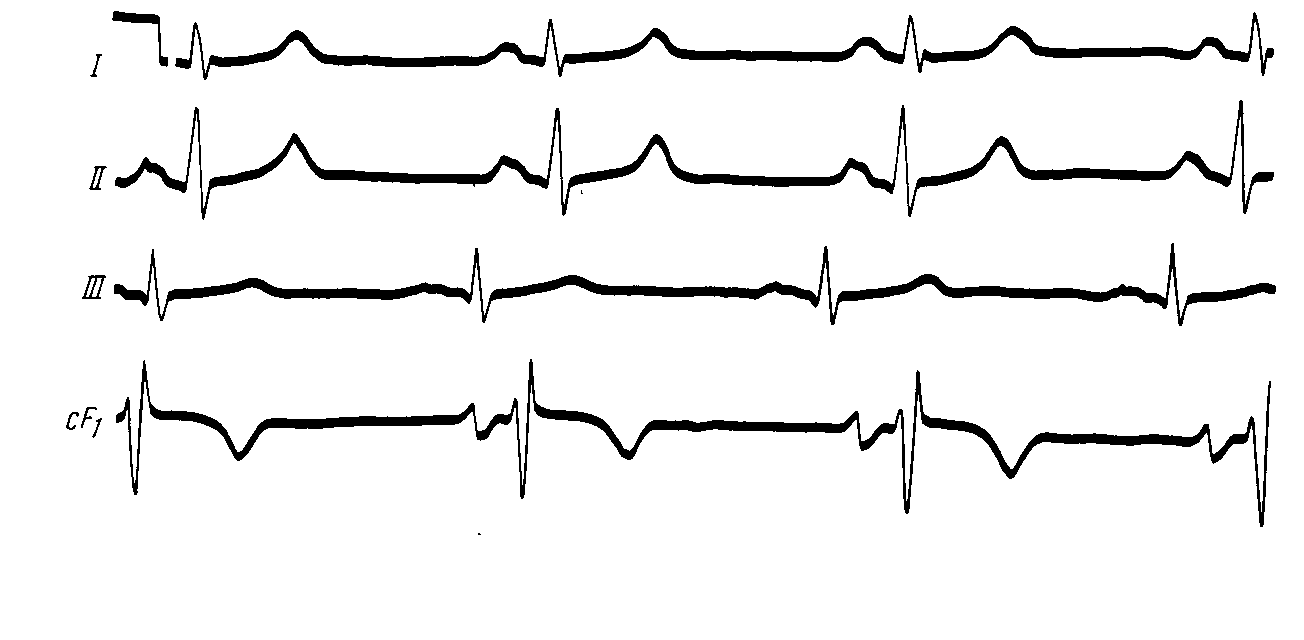 Рис.50. Внутрипредсердная блокада. 4.3. Атриовентрикулярная блокада (А-В). По степени тяжести она бывает частичная, I степени, II степени (I, II и III типа), III степени (полная). А-В блокада I степени субъективных ощущений не вызывает. Аускультация сердца, исследование пульса патологических изменений не выявляют. На ЭКГ наблюдается одинаковое (фиксированное) во всех отведениях удлинение интервала P-Q (больше 0,2 сек) Ритм сердца синусовый, правильный. А-В блокада II степени I типа (с периодами Самойлова-Венкебаха). Жалоб часто нет.Ритм сердца синусовый. При аускультации можно выявить периодическое исчезновение сердечных тонов и выпадение пульсовых волн. На ЭКГ отмечается постепенное увеличение интервала P-Q с последующим выпадением комплекса QRST, так как импульс на желудочки не проводится (период Самойлова-Венкебаха). После длинной диастолы проводимость по АВ узлу улучшается, P-Q укорачивается, но опять с каждым последующим сокращением сердца удлиняется, и снова сопровождается выпадением желудочкового комплекса. Атриовентрикулярная блокада II ст. II типа (тип Мобитца). А-В проводимость еще больше ухудшается. Продолжительность интервала P-Q остается постоянной (нормальной или удлиненной), но к желудочкам проводятся только каждый третий либо четвертый импульс. При этом желудочки сокращаются редко, не ритмично, так как то второй, то третий импульс сердца выпадает. На ЭКГ на фоне нормальной А-В продолжительности или постоянно одинаково удлиненных интервалов P-Q часто наблюдаются зубцы Р без последующего комплекса QRST. Третий тип атриовентрикулярной блокады II степени характеризуется еще более частыми выпадениями желудочковых комплексов (каждого второго – блокада 2:1, либо двух и более подряд – 3:1, 4:1). 4.4. Полная А-В блокада (А-В блокада III степени) Импульсы из предсердий в желудочки совсем не попадают. Блокада может произойти в А-В узле, пучке Хиса или в обеих его ножках. Вследствие этого начинает действовать эктопический (вторичный) центр автоматизма сердца, импульсы которого распространяются по желудочкам и обуславливают их сокращения. Полную А-В блокаду больные могут не ощущать, но чаще они жалуются на общую слабость, быструю утомляемость, головокружение, одышку. При объективном обследовании - редкая сердечная деятельность, 1 тон на верхушке сердца приглушен, периодически усиленный ("пушечный тон" Стражеско) - из-за совпадения систолы предсердий и желудочков. При этом одновременном сокращении предсердий и желудочков наблюдается и резкая пульсация яремных вен. На ЭКГ зубцы Р и желудочковые комплексы регистрируются каждый в своем ритме независимо друг от друга, но зубцы Р «идут» более часто. Некоторые зубцы Р могут накладываться на комплекс QRS или на зубец Т. Желудочковых комплексов меньше числа предсердных зубцов. Если полная АВ блокада возникает на уровне АВ узла, то на ЭКГ регистрируются комплексы QRS нормальной формы и продолжительности, частота сокращений желудочков будет около 50 ударов в минуту (проксимальная блокада). При полной АВ блокаде на уровне ножек пучка Хиса комплексы QRS расширены, деформированы (напоминают аналогичные при желудочковой экстрасистолии) с частотой 30 в 1 минуту и меньше (дистальная блокада). Тогда могут возникать приступы Морганьи-Эдемс-Стокса: пульс редкий или не определяется, потеря сознания с непроизвольным мочеиспусканием, судорогами. Приступы Морганьи-Эдемс-Стокса особенно часто возникают при переходе неполной А-В блокады II ст. II типа в полную А-В блокаду. Если полная А-V блокада развивается у больного с мерцанием (трепетанием) предсердий , то это нарушение предсердий таким и сохраняется, а ритм желудочков становится правильным, но редким, как при вышеописанной полной А-V блокаде (синдром Фредерика). 4.5. Внутрижелудочковая блокада. Наиболее часто встречается в виде блокады ножки пучка Хиса - правой или левой. Жалоб нет. При аускультации иногда выслушивается раздвоение или расщепление I и II тона из-за асинхронной систолы желудочков. ЭКГ признаки: Ритм сердца синусовый, правильный. При полной блокаде правой ножки пучка Хиса (рис.51) продолжительность комплекса QRS больше 0,12с; высокий зубец R в отведении V1-2. Часто в V1-2 перед зубцом R регистрируется маленький r, комплекс QRS в виде rsR' или rSR', rR'. Такие же комплексы QRS регистрируются в III стандартном и AVF-отведениях. ST и Т в этих отведениях отклонены дискордантно от основного комплекса QRS. В левых грудных отведениях (V5-6) выявляется широкий и зазубренный зубец S; такая же форма комплекса QRS в I стандартном и аVL-отведениях. Электрическая ось сердца вертикальная или отклонена вправо. 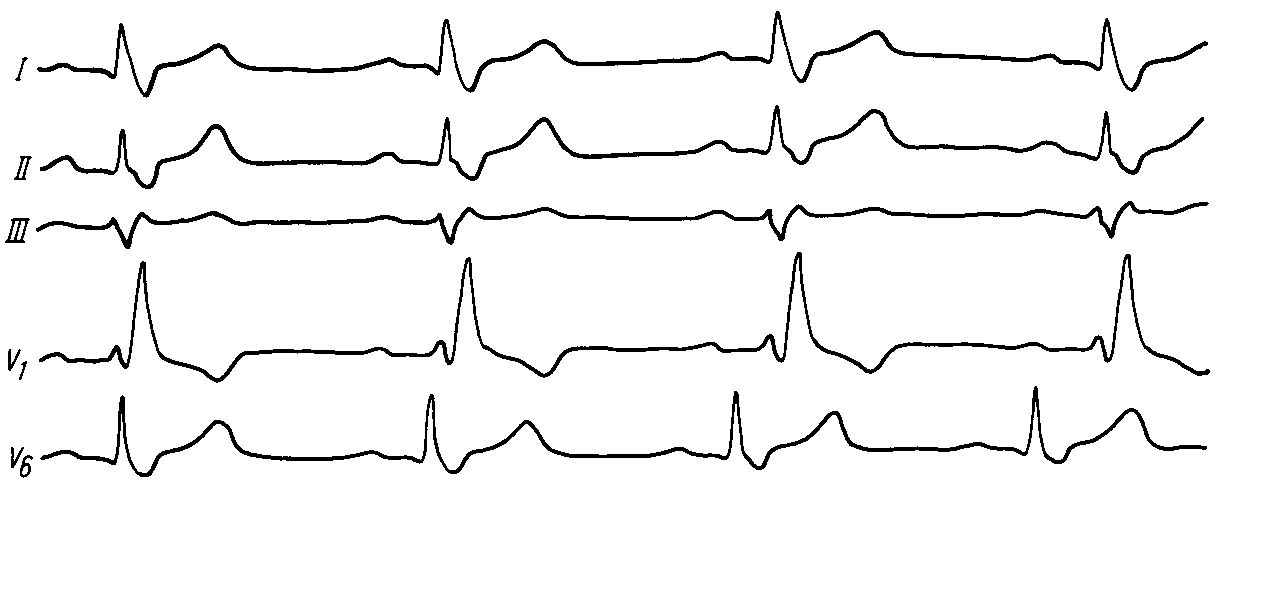 Рис.51. Полная блокада правой ножки пучка Хиса При полной блокаде левой ножки пучка Хиса (рис.52) продолжительность комплекса QRS больше 0,12с; в I, aVL, V5-6 определяется уширенный, зазубренный зубец R; в III, аVF, V1-2 - широкий S; ST и Т отклонены дискордантно от основного направления комплекса QRS. Электрическая ось – горизонтальная или отклонена влево. 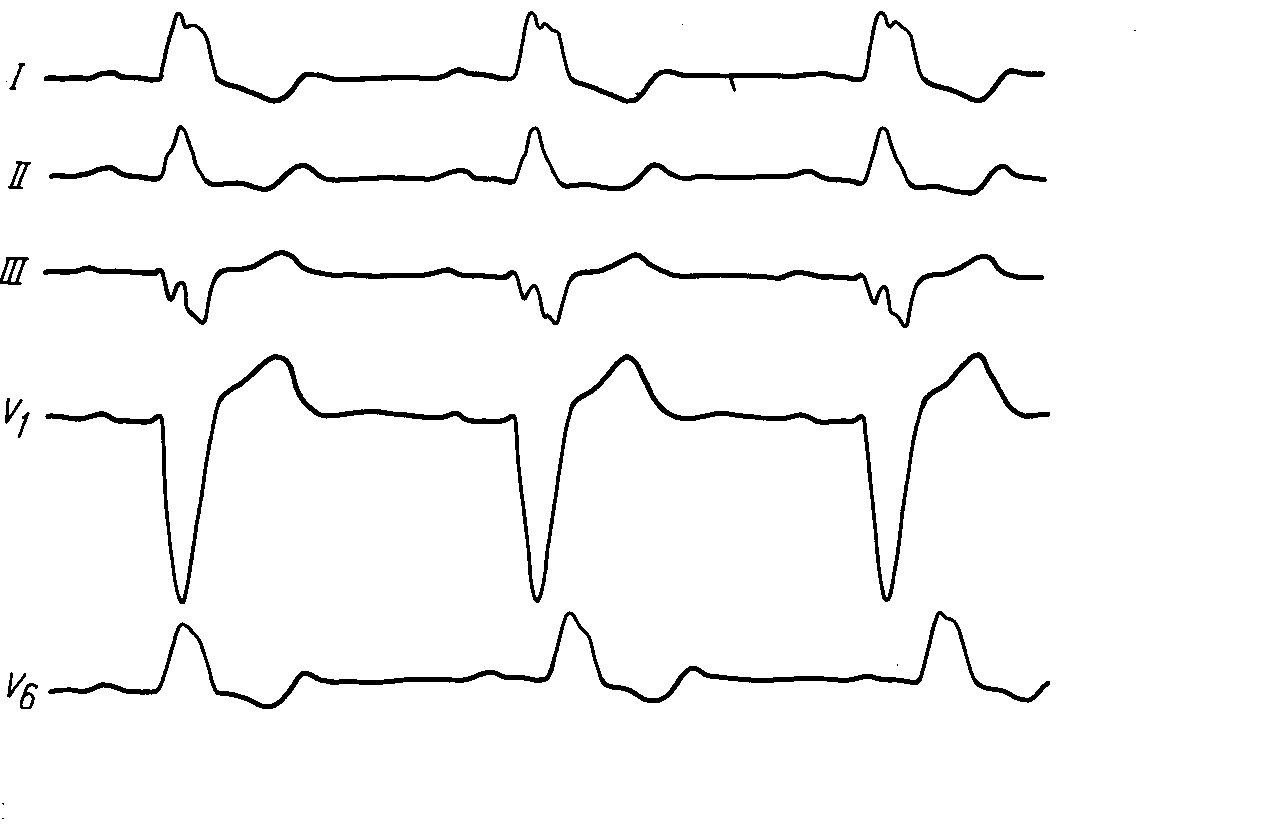 Рис.52. Полная блокада левой ножки пучка Хиса 6. Мерцание и трепетание предсердий (мерцательная аритмия) Наиболее частыми причинами хронической (постоянной) формы мерцательной аритмии ранее считались митральный стеноз, атеросклеротический кардиосклероз и тиреотоксикоз. В настоящее время до 30% случаев - это наследственная (идиопатическая) форма, без заболеваний сердца. Механизм мерцания и трепетания предсердий окончательно не выяснены. Рассматриваются два основных варианта: 1) круговое движение (re-entry) вокруг полых и легочных вен гетеротопной волны возбуждения со скоростью более 350 циклов в 1 мин и 2) возникновение высокочастотного (350-600 раз в минуту) очага возбуждения в предсердиях. В настоящее время предпочтение отдается первому варианту. Клиническая картина мерцания предсердий. Мерцание (фибрилляция) предсердий – нарушение ритма сердца, при котором на протяжении всего сердечного цикла наблюдается частое (от 350 до 700 в минуту) беспорядочное, хаотическое возбуждение и сокращение отдельных групп мышечных волокон предсердий. При этом возбуждение и сокращение предсердия как единого целого отсутствуют. Причина – формирование механизма re-entry в устье легочных вен. Такой механизм может быть врожденным (толстый мышечный слой легочных вен) или приобретенным (гипертрофия и дилатация левого предсердия. Субъективные ощущения зависят от частоты сокращения желудочков. При тахиаритмическом мерцании предсердий больные жалуются на сердцебиение, слабость, одышку, быструю утомляемость, аритмичную работу сердца. При нормосистолической форме жалоб нет. При брадисистолической форме отмечаются головокружения. На основании продолжительности мерцания предсердий различают две формы - пароксизмальную (до 48 часов) и постоянную. При объективном обследовании больного обнаруживается абсолютная аритмия сокращений сердца и меняющаяся интенсивность I и II тонов сердца из-за неодинакового наполнения желудочков кровью, дефицит пульса (частота пульса меньше числа сокращений желудочков). Пульс неритмичный, неравномерный. Электрокардиограмма: 1) Зубцы Р отсутствуют, вместо них могут определяться нерегулярные, непрерывно меняющиеся по форме, длительности, амплитуде и направлению волны . 2). Расстояния между зубцами R различные. Волны лучше всего выявляются в III ст. и почти в 100% в V1-отведении (рис.53). В зависимости от величины волн различают крупно- и мелковолнистую формы фибрилляции предсердий при крупноволнистой форме амплитуда волн превышает 0,5 мм, а их частота достигает 350-450 в минуту. При мелковолнистой форме частота волн достигает 600-700 в минуту, а их амплитуда – меньше 0,5 мм. Иногда волны вообще не видны и диагностика основывается только на отсутствии зубцов Р и различных по продолжительности интервалов R-R. Природа трепетания предсердий такая же, как и фибрилляции предсердий: считается, что в ее основе лежит возникновение крупноволновой циркулирующей волны re-entry, формирующейся у устья полых вен. Частота трепетания предсердий колеблется от 200 до 400 в минуту, чаще от 280 до 300 в мин.  Рис.53. Мерцание (фибрилляция) предсердий Клиническая картина трепетания предсердий. Субъективное восприятие трепетания предсердий зависит от его формы. При правильном ритме желудочков и выраженной тахикардии больной может отмечать только резкое сердцебиение. При неправильном и частом ритме желудочков он жалуется на учащенное сердцебиение. Объективные данные аналогичны таковым при мерцании предсердий. Электрокардиограмма: Выделяют правильнуюинеправильную формы трепетания предсердий. При правильной форме интервалы R-R одинаковы, а при неправильной форме – различны. Зубца Р нет, вместо него - большие волны F. Они могут быть положительными и двухфазными. Интервалы между волнами трепетания одинаковы. Комплекс QRS нормальной формы и продолжительности (рис.54). 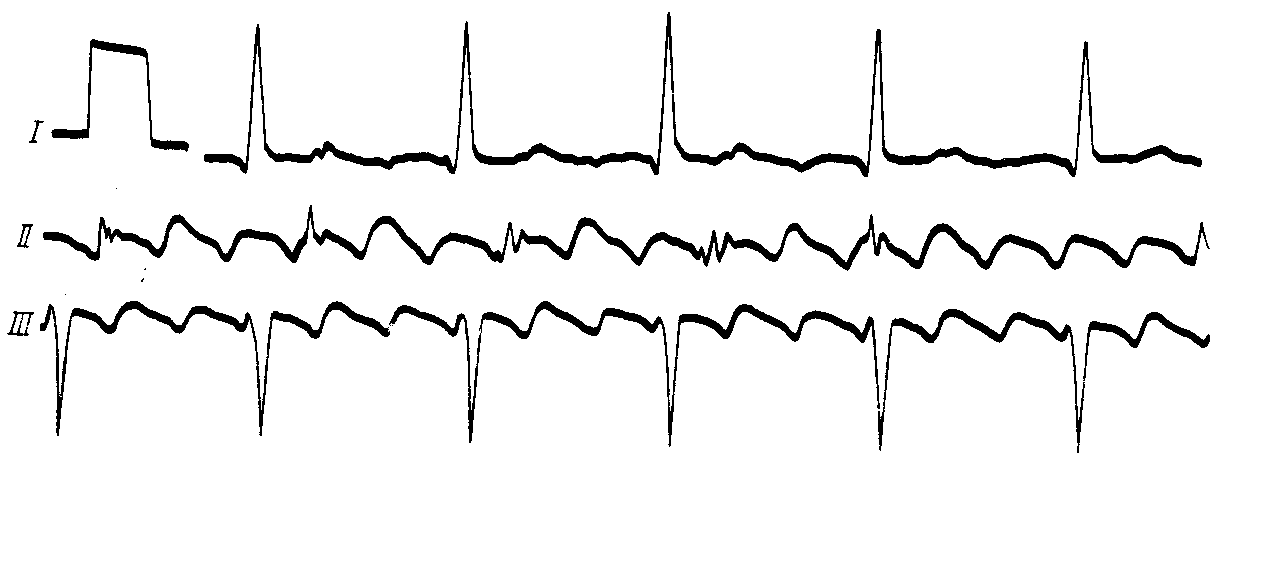 Рис.54. Трепетание предсердий |
