Медицина каттостроф. Вопросы к экзамену по дисциплине «Медицина катастроф». Вопросы к экзамену по дисциплине Медицина катастроф
 Скачать 1.02 Mb. Скачать 1.02 Mb.
|
|
Определение величины кровопотери в условиях ЧС. По локализации травмы и показателю объема поврежденных тканей. На догоспитальном этапе можно использовать ориентировочный показатель объема поврежденных тканей (ладонь раненого – единица измерения, соответствующая примерно кровопотере в 0,5 л). Открытая ладонь используется для определения раневой поверхности, а сжатый кулак – для оценки объема поврежденных тканей. В этой связи все ранения делятся на 4 группы: 1. Малые раны – поверхность повреждения меньше поверхности ладони. Кровопотеря равна 10% ОЦК. 2. Раны средних размеров – поверхность повреждения не превышает 2 ладоней. Кровопотеря до 30% ОЦК. 3. Большие раны – поверхность больше 3 ладоней, но не превышает пяти. Кровопотеря около 40% ОЦК. 4. Раны очень больших размеров – поверхность их больше 5 ладоней. Кровопотеря около 50% ОЦК. «Индекс шока» - индекс Альговера - это соотношение частоты пульса к величине САД. В норме этот показатель равен 0,5. - Повышение до 1,0 – соответствует кровопотере в 1,0 л (20%) ОЦК. - Повышение до 1,5 – 1,5 л (30%) ОЦК. - Повышение до 2,0 – 2,0л (40%) ОЦК. Диагностика внутренних кровотечений производится по общеклиническим признакам: слабость, сонливость, головокружение, зевота, побледнение и похолодание кожи и слизистых, одышка, слабый и частый пульс, понижение АД, нарушение сознания. Также учитывается ход раневого канала, при аускультации и перкуссии – притупление звука, отставание дыхательных и кишечных шумов. 3. При поражении электрическим током необходимо: прекратить действие электрического тока (убрать провод из руки пострадавшего сухой палкой, книгой и т.п.); проверить пульс на сонной артерии и реакцию зрачков на свет; при отсутствии этих признаков провести удар кулаком по грудине (прекардиальный удар); если не удалось восстановить сердечную и дыхательную деятельность, провести сердечно-легочную реанимацию; при восстановлении дыхания и сердцебиения срочно госпитализировать в лечебное учреждение. ПСКОВСКИЙ ГОСУДАРСТВЕННЫЙ УНИВЕРСИТЕТ Кафедра фундаментальной медицины и биохимии ЭКЗАМЕНАЦИОННЫЙ БИЛЕТ № 24 по дисциплине «Медицина катастроф» 1. Мероприятия первой медицинской помощи при острой кровопотере. Методы временной остановки кровотечения. 2. Этап медицинской эвакуации: определение, цель, принципы организации, способы, требования. Путь медицинской эвакуации, лечебно-эвакуационное направление. Одноэтапная и двухэтапная система эвакуации 3. Во время автомобильной аварии водитель получил открытый перелом предплечья слева. Из раны пульсирующим потоком изливается алая кровь. Пассажир, сидевший сзади, не пострадал. Как он должен оказать помощь пострадавшему? Зав. кафедрой, д.м.н., профессор _________________Н.В.Иванова 1.Мероприятия первой медицинской помощи при острой кровопотере 1. Остановка кровотечения 2.Своевременное восполнение объема утраченной крови. На передовых этапах – временная остановка кровотечения(давящая повязка или жгут), а при оказании квалифицированной или специализированной – окончательная остановка кровотечения. Способы временной остановки кровотечения: 1). Пальцевое прижатие. На теле человека есть точки, где артерии могут быть прижаты к костным образованиям в случае кровотечения. Поверхностная височная артерияприжимается в височной ямке на стороне повреждения при кровотечении из ран волосистой части головы и лба. Общая сонная артерия– на стороне повреждения при кровотечении из ран шеи, лица и языка. Прижатие - по ходу сосуда кнутри от кивательной мышцы на уровне щитовидного хряща одновременно четырьмя пальцами. Артерия прижимается к поперечным отросткам шейного отдела позвоночника, при этом голова раненого должна быть повернута в противоположную сторону. Подключичная артерияприжимается при кровотечениях из ран, находящихся в области подмышечной впадины. Прижатие – в надключичной ямке к 1 ребру у основания прикрепления лестничных мышц надавливанием 4 пальцами сверху вниз до прекращения кровотечения. Плечевая артерияприжимается при кровотечении из средних и нижних отделов плеча, предплечья и кисти. Прижатие - по ходу сосуда к плечевой кости на внутренней поверхности плеча сведенными вместе пальцами. Бедренная артерия– при кровотечениях ран нижней конечности прижимается пальцами обеих рук либо кулаком. Артерия прижимается к лонной или седалищной кости в точке, находящейся на уровне паховой складки. Показателем правильного прижатия артерии является прекращение или заметное ослабление кровотечения из раны. Прижатие артерий производится после освобождения места прижатия от одежды. Для прижатия требуется значительное усилие и длительно осуществлять его невозможно. Одним из методов временной остановки кровотечения является наложение давящейповязкина рану. Для этого используется пакет перевязочный индивидуальный (ППИ) либо подручные средства Кровоостанавливающий жгут– резиновая лента, у которой на одном конце имеется металлический крючок, на другом – металлическая цепочка с фиксирующим приспособлением. Правила наложения жгута: - жгут накладывается выше места ранения, возможно ближе к ране; - растянутым жгутом делается оборот вокруг конечности и она пережимается до полного прекращения кровотечения из раны. Остановка кровотечения должна быть после первого тура жгута ( для предупреждения чрезмерного сдавления тканей). Все последующие туры – фиксирующие. После этого концы жгута фиксируются крючком за кольцо цепочки. - Жгут накладывать только через мягкую прокладку или поверх одежды; После наложения на рану накладывается защитная повязка, производится иммобилизация, вводится аналгетик (при наличии аптечки индивидуальной - промедол); - Необходимо указать время наложения жгута; - Зимой пережатую конечность – утеплить, а летом – криопакет - время пережатия не должно превышать 2 часов в теплую погоду и 1 часа – зимой. Дополнительное пребывание жгута в затянутом состоянии может привести к необратимой ишемии конечности и необходимости ее ампутации ( до 20%) по вторичным показаниям на этапе квалифицированной хирургической помощи в (ОМедБ, ОМО). Для избежания этих ошибок всем раненым с наложенным жгутом при оказании первой врачебной помощи необходимо проводить контроль правильности и обоснованности наложения жгута. 2. Под этапом медицинской эвакуации понимают медицинские формирования и учреждения, развёрнутые на путях эвакуации поражённых (больных) и обеспечивающие их приём, медицинскую сортировку, оказание регламентируемой медицинской помощи, лечение и подготовку (при необходимости) к дальнейшей эвакуации. Этапы медицинской эвакуации в системе Всероссийской службы медицины катастроф: • формирование и учреждение службы медицины катастроф; • медицинские формирования и лечебные учреждения Минздравсоцразвития России; • формирование и учреждение медицинской службы Минобороны России, медицинской службы МВД России, медицинской службы войск Гражданской обороны и других министерств и ведомств, развёрнутые на путях эвакуации поражённых из района ЧС для их массового приёма, медицинской сортировки, оказания медицинской помощи, подготовки к эвакуации и лечения. Каждый этап медицинской эвакуации осуществляет определённые лечебно-профилактические мероприятия, которые в совокупности составляют объём медицинской помощи, свойственный данному этапу. Объём этих мероприятий на этапах медицинской эвакуации не является постоянным и может изменяться в зависимости от обстановки. Каждый этап медицинской эвакуации имеет свои особенности в организации работы, зависящие от места данного этапа в общей системе лечебно-эвакуационных мероприятий, а также от вида ЧС и медицинской обстановки. Однако, несмотря на разнообразие условий, определяющих деятельность отдельных этапов медицинской эвакуации, в основе их организации лежат общие принципы, согласно которым в составе этапа медицинской эвакуации развёртывают функциональные подразделения (рис. 3.1), обеспечивающие выполнение следующих основных задач: 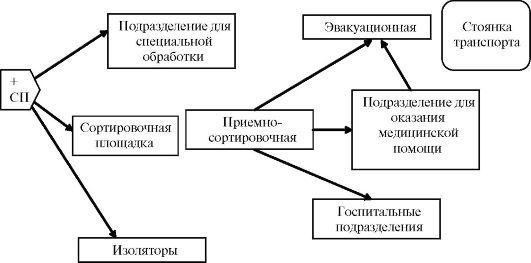 Рис. 3.1. Схема развёртывания этапа медицинской помощи: СП - сортировочный пост (+ - обозначение флага Красного Креста) • приём, регистрацию и медицинскую сортировку поражённых (больных), прибывающих на данный этап медицинской эвакуации, - приёмно-сортировочное отделение; • санитарную обработку поражённых, дезактивацию, дегазацию и дезинфекцию их обмундирования и снаряжения - отделение (площадки) специальной обработки; • оказание поражённым (больным) медицинской помощи - перевязочная, операционно-перевязочное отделение, процедурная, противошоковая, палаты интенсивной терапии; • госпитализацию и лечение поражённых (больных) - госпитальное отделение; • размещение поражённых и больных, подлежащих дальнейшей эвакуации, - эвакуационное отделение; • размещение инфекционных больных - изолятор. В состав этапа медицинской эвакуации также входят управление, аптека, лаборатория, хозяйственные подразделения и т.д. Этапы медицинской эвакуации должны быть постоянно готовы к работе в любых, даже самых сложных условиях, к быстрой перемене места расположения и одновременному приёму большого количества поражённых. Этапом медицинской эвакуации, предназначенным для оказания первой врачебной помощи, могут быть следующие структуры: • пункты медицинской помощи (ПМП), развёрнутые врачебносестринскими бригадами; • уцелевшие (полностью или частично) поликлиники, амбулатории, участковые больницы в очаге поражения; • медицинские пункты медицинской службы Минобороны России, МВД, войск Гражданской обороны и др. Квалифицированная и специализированная медицинская помощь и лечение поражённых осуществляются на последующих этапах медицинской эвакуации. Такими этапами медицинской эвакуации могут быть следующие учреждения: • госпитали службы медицины катастроф, многопрофильные, профилированные, специализированные больницы, клинические центры Минздравсоцразвития России, медицинские силы Минобороны России (медицинские отряды специального назначения, медико-санитарные батальоны, госпитали и др.); • медицинские учреждения МВД России, ФСБ России, войск и медицинской службы Гражданской обороны и др. Под медицинской эвакуацией понимают вынос (вывоз) поражённых (больных) из очага чрезвычайной ситуации и транспортировку до этапов медицинской эвакуации или в лечебные учреждения с целью своевременного оказания поражённым (больным) необходимой медицинской помощи и проведения эффективного лечения и реабилитации. Маршрут, по которому осуществляют вынос и транспортировку поражённых (больных), называется путь медицинской эвакуации, а расстояние от пункта отправки поражённого до места назначения принято считать плечом медицинской эвакуации. Совокупность путей эвакуации, расположенных на них этапов медицинской эвакуации и работающих санитарных и других транспортных средств называют эвакуационным направлением. Медицинская эвакуация начинается с организованного выноса, вывода и вывоза пострадавших (больных) из зоны катастрофы и завершается доставкой их в лечебные учреждения, оказывающие полный объём медицинской помощи и обеспечивающие окончательное лечение. Быстрая доставка поражённых (больных) на первый и конечные этапы медицинской эвакуации - одно из главных средств достижения своевременности в оказании медицинской помощи поражённым. В условиях катастроф санитарный и неприспособленный автотранспорт, как правило, служит одним из основных средств эвакуации поражённых в звене «зона катастрофы - ближайшее лечебное учреждение (где оказывают полный объём медицинской помощи)». При необходимости эвакуации поражённых в специализированные центры страны обычно используют авиационный транспорт. Эвакуацию осуществляют по принципу «на себя» (машины «скорой медицинской помощи», лечебно-профилактических учреждений, региональных, территориальных центров экстренной медицинской помощи и т.п.) и «от себя» (транспортом пострадавшего объекта, спасательных отрядов и др.). Общее правило при транспортировании поражённых на носилках - несменяемость носилок с целью предотвращения перекладывания тяжело поражённых (с носилок на носилки) с заменой их из обменного фонда. Очень важно организовать управление эвакуацией с целью равномерной и одномоментной загрузки этапов медицинской эвакуации и лечебно-профилактических учреждений, а также направления поражённых в лечебные учреждения соответствующего профиля (отделения лечебных учреждений), сократив до минимума перевод поражённых по назначению между лечебными учреждениями. Загрузка транспорта по возможности однопрофильными по характеру (хирургический, терапевтический профиль и т.п.) и локализации поражения пострадавшими значительно облегчает эвакуацию не только по направлению, но и по назначению, сокращая до минимума межбольничные перевозки. Рассмотренные выше принципы и положения лечебно-эвакуационного обеспечения населения не могут быть обязательными и безусловными для каждого вида ЧС (землетрясение, химические и радиационные аварии и др.), имеющего свои особенности, различную величину и структуру санитарных потерь. В связи с этим при организации лечебно-эвакуационных мероприятий следует ориентироваться на конкретную обстановку, внося необходимые коррективы в принципиальную схему лечебно-эвакуационного обеспечения населения в ЧС. 3. Это артериальное кровотечение, которое необходимо временно остановить. Для этого: пальцами правой руки водитель придавливает артерию выше места ранения к локтевой кости в верхней трети внутренней поверхности предплечья; пассажир достает из аптечки жгут, приподнимает поврежденную руку вверх и накладывает жгут прямо на одежду выше места ранения (при правильном наложении кровотечение останавливается). К жгуту прикрепляется записка (дата, часы, минуты наложения жгута); произвести обезболивание из шприца-тюбика; на рану накладывается бинтовая асептическая повязка (жгут должен быть хорошо виден); для транспортной иммобилизации и в качестве шин использовать подручные средства (доски, палки и т.п.); прибинтовать шины, руку подвесить на косынку или на поднятую полу пиджака; доставить пострадавшего в лечебное учреждение. ПСКОВСКИЙ ГОСУДАРСТВЕННЫЙ УНИВЕРСИТЕТ Кафедра фундаментальной медицины и биохимии ЭКЗАМЕНАЦИОННЫЙ БИЛЕТ № 25 по дисциплине «Медицина катастроф» 1. Виды медицинской помощи. Определение, цели, задачи, принципы, место оказания, оптимальные сроки оказания всех видов медицинской помощи. Привлекаемые силы и средства по каждому виду медицинской помощи. 2. Мероприятия доврачебной помощи при кровопотере. Показания к инфузионной терапии. Техника внутривенной инфузии препаратов. 3. В результате разрушения перекрытия в здании под обломками оказались люди. Погибли несколько человек. Три человека остались живы, но у них тяжелыми балками были придавлены различные части тела. У первого пострадавшего была придавлена вся нижняя конечность, у второго—плечо, у третьего — кисть и предплечье. Помощь стали оказывать сразу после обвала. Последовательность и объем медицинской помощи. Зав. кафедрой, д.м.н., профессор _________________Н.В.Иванова 1. В настоящее время выделяют следующие виды медицинской помощи: • первую помощь (первую медицинскую помощь); • доврачебную (фельдшерскую) помощь; • первую врачебную помощь; • квалифицированную медицинскую помощь; • специализированную медицинскую помощь. Первая помощь (первая медицинская помощь) - комплекс простейших медицинских мероприятий, выполняемых на месте ранения (поражения) самим населением в порядке само- и взаимопомощи, санитарными дружинами, личным составом спасательных формирований с использованием табельных, подручных и личных средств. Её цель - спасение жизни поражённых, а также предупреждение или уменьшение тяжёлых последствий поражения. Доврачебную (фельдшерскую) помощь оказывают средние медицинские работники фельдшерских, врачебно-сестринских бригад и бригад скорой медицинской помощи в непосредственной близости от места поражения. Её назначение - борьба с угрожающими жизни расстройствами (например, кровотечение, асфиксия, шок и др.), защита ран от вторичного инфицирования, осуществление контроля правильности оказания первой помощи, а также в известной мере предупреждение развития последующих осложнений. Оптимальный срок оказания доврачебной помощи - 2 ч с момента ранения. Первую врачебную помощь оказывают врачи бригад скорой медицинской помощи, врачебно-сестринских бригад и врачи общего профиля. Её основные задачи - борьба с угрожающими жизни пострадавшего явлениями (например, кровотечение, асфиксия, шок, судороги и т.п.), профилактика осложнений (в частности, раневой инфекции и др.) и подготовка раненых к дальнейшей эвакуации. Оптимальные сроки оказания первой врачебной помощи по неотложным показаниям - 3 ч, в полном объёме - 6 ч. Квалифицированную медицинскую помощь оказывают врачи специалисты хирургического и терапевтического профилей для устранения тяжёлых угрожающих жизни последствий и осложнений поражения. Специализированная медицинская помощь - завершающая форма медицинской помощи, носит исчерпывающий характер. Её оказывают врачи-специалисты узкого профиля (нейрохирурги, отоларингологи, офтальмологи и др.), имеющие специальное лечебнодиагностическое оснащение в специализированных лечебных учреждениях. Профилизация лечебных учреждений может проводиться путём придания им бригад специализированной медицинской помощи с соответствующим медицинским оснащением. Оптимальный срок оказания специализированной медицинской помощи - 24-72 ч с момента поражения. 2. Мероприятия доврачебной помощи при кровопотере. Показания к инфузионной терапии. Техника внутривенной инфузии препаратов. Задачи трансфузионной терапии при восполнении кровопотери весьма многообразны, но могут быть сведены к количественному и качественному воздействию. Количественное (волемическое) влияние переливаемой среды связано с задачами заполнения сосудистого русла, ликвидацией дефицита ОЦК и зависит от коллоидно-осмотической активности препарата, его молекулярной массы, длительности циркуляции в сосудистом русле и скорости выведения из организма. Эффективное увеличение ОЦК может быть достигнуто как за счет объема введенной трансфузионной среды, так и за счет редепонирования крови (из физио-логических и патологических депо) и привлечения воды из интерстициального пространства. Качественное влияние заключается в реологическом действии, восстановлении кислородной емкости крови, гемостатическом эффекте. До сих пор нет инфузионно-трансфузионных сред, в полной мере отвечающих всем требованиям, поэтому на различных этапах лечения острой кровопотери, а также в зависимости от ее величины возникает необходимость в использовании различных сред или их комбинаций. Среды для проведения инфузионно-трансфузионной терапии можно разделить на следующие группы: — кристаллоидные растворы; — коллоидные растворы (гемокорректоры); — препараты плазмы и крови; — цельная кровь. Кристаллоидные растворы К кристаллоидным растворам относятся изотонический раствор натрия хлорида, растворы Рингера — Локка, Гартмана, лактасол, ацесоль, трисоль и др. Общей особенностью этих растворов является их близость по электролитному составу к плазме крови, а также содержание натрия, что позволяет сохранить осмотическое давление вне клеточной жидкости. Все они обладают реологическими свойствами, обусловленными гемодилюцией. Длительное время считалось, что применение кристаллоидных растворов при острой кровопотере малоэффективно, так как они не задерживаются во внутрисосудистом русле, а распределяются во всем внеклеточном пространстве. При развивающейся в результате массивного кровотечения острой гиповолемии важно не столько качество вводимого препарата, сколько его: 1) количество; 2) своевременность применения; 3) достаточная скорость введения Все эти требования легко выполнимы, так как кристаллоидные растворы обладают следующими свойствами: — способны ликвидировать дефицит как внеклеточной жидкости, так и в определенной степени ОЦК (при введении кристаллоидного раствора 25% его объема остается в сосудистом русле, а 75% выходит в интерстициальное пространство, в связи с чем количество вводимого раствора должно в 3—4 раза превышать объем кровопотери); — физиологичны (их состав приближается к составу плазмы), не вызывают побочных реакций при быстром введении в больших количествах и допускают срочное применение без предварительных проб; — дешевы, доступны и просты в хранении и транспортировке. В то же время в способности кристаллоидных растворов увеличивать объем интерстициальной жидкости кроется возможность развития отека легких. Нормальный диурез предотвращает это осложнение, однако при олигурии или анурии, наряду с проведением стимуляции диуреза, необходимо ограничить объем вводимой жидкости. Коллоидные растворы Из этой группы препаратов наиболее широко употребляются гемокорректоры гемодинамического действия (полиглюкин, реополиглюкин, желатиноль, макродекс и др.). Это синтетические среды, имеющие высокую молекулярную массу и способные привлекать воду в сосудистое русло из межклеточного пространства, увеличивая ОЦК (волемический эффект), а также снижать вязкость крови, дезагрегировать форменные элементы, улучшать кровоток по капиллярам (реологический эффект). Волемический эффект этих препаратов во многом зависит от их молекулярной массы и может быть охарактеризован такими показателями, как внутрисосудистый полупериод жизни (время, за которое количество введенного в сосудистое русло препарата уменьшается вдвое) и волемический коэффициент, отражающий повышение ОЦК по отношению к введенному объему трансфузионной среды (табл. 6.3). Как видно из табл. 6.3, реополиглюкин, хотя и имеет волемический коэффициент 1,32 (при введении 1 л препарата ОЦК увеличивается на 1,32 л) против 1,21 у полиглюкина, однако выводится из сосудистого русла в 2—3 раза быстрее, что заставляет предпочесть именно полиглюкин для быстрой коррекции острой гиповолемии. К отрицательным свойствам указанных препаратов можно отнести возникновение в отдельных случаях (полиглюкин и желатиноль — 0,1%; реополиглюкин — 0,05%) аллергических реакций. Кроме того, полиглюкин и (в меньшей степени) реополиглюкин обладают гипокоагуляционным эффектом, что приходится учитывать при их введении в больших дозах, особенно в сочетании с гепарином. Реополиглюкин особенно показан при нарушениях микроциркуляции, так как его реологические свойства наиболее выражены. Высокомолекулярные фракции коллоидных растворов (особенно — полиглюкина и макродекса) способствуют образованию в крови «монетных столбиков», что затрудняет определение групповой принадлежности крови. Поэтому определять группу крови лучше до введения этих препаратов. Дезинтоксикационные гемокорректоры (гемодез, полидез) представляют собой быстро выводящиеся почками низкомолекулярные коллоидные растворы с высокими сорбционными свойствами. Эти препараты также дают реологический эффект, однако для компенсации острой кровопотери малоэффективны. 3. Последовательность оказания помощи такова: первым начинают оказывать помощь пострадавшему со сдавлением всей нижней конечности, затем второму пострадавшему со сдавлением плеча, а в последнюю очередь — пострадавшему со сдавлением кисти и предплечья. В этой последовательности риск развития ишемического ток сикоза у первых двух пострадавших спустя 2 ч после аварии будет минимальным. Помощь необходимо оказать всем в следующем объеме: обезболить, дать соляно-щелочное питье, убрать компрессию, наложить шину на поврежденную конечность, положить холод на поврежденную часть тела, эвакуировать в травматологическое отделение. ПСКОВСКИЙ ГОСУДАРСТВЕННЫЙ УНИВЕРСИТЕТ Кафедра фундаментальной медицины и биохимии ЭКЗАМЕНАЦИОННЫЙ БИЛЕТ № 26 по дисциплине «Медицина катастроф» 1. Мероприятия первой врачебной помощи при кровопотере. Понятие об окончательной остановке кровотечения. Средства для окончательной остановки кровотечения Показания к трансфузионной терапии. 2. Виды медицинской помощи. Определение, цели, задачи, принципы, место оказания, оптимальные сроки оказания всех видов медицинской помощи. Привлекаемые силы и средства по каждому виду медицинской помощи. 3. Находясь в квартире многоэтажного дома, вы ощутили колебания пола, зазвенела посуда в шкафу, закачалась люстра. Определить вид стихийного бедствия. Принять решение о необходимых действиях. Зав. кафедрой, д.м.н., профессор _________________Н.В.Иванова 2. В настоящее время выделяют следующие виды медицинской помощи: • первую помощь (первую медицинскую помощь); • доврачебную (фельдшерскую) помощь; • первую врачебную помощь; • квалифицированную медицинскую помощь; • специализированную медицинскую помощь. Первая помощь (первая медицинская помощь) - комплекс простейших медицинских мероприятий, выполняемых на месте ранения (поражения) самим населением в порядке само- и взаимопомощи, санитарными дружинами, личным составом спасательных формирований с использованием табельных, подручных и личных средств. Её цель - спасение жизни поражённых, а также предупреждение или уменьшение тяжёлых последствий поражения. Доврачебную (фельдшерскую) помощь оказывают средние медицинские работники фельдшерских, врачебно-сестринских бригад и бригад скорой медицинской помощи в непосредственной близости от места поражения. Её назначение - борьба с угрожающими жизни расстройствами (например, кровотечение, асфиксия, шок и др.), защита ран от вторичного инфицирования, осуществление контроля правильности оказания первой помощи, а также в известной мере предупреждение развития последующих осложнений. Оптимальный срок оказания доврачебной помощи - 2 ч с момента ранения. Первую врачебную помощь оказывают врачи бригад скорой медицинской помощи, врачебно-сестринских бригад и врачи общего профиля. Её основные задачи - борьба с угрожающими жизни пострадавшего явлениями (например, кровотечение, асфиксия, шок, судороги и т.п.), профилактика осложнений (в частности, раневой инфекции и др.) и подготовка раненых к дальнейшей эвакуации. Оптимальные сроки оказания первой врачебной помощи по неотложным показаниям - 3 ч, в полном объёме - 6 ч. Квалифицированную медицинскую помощь оказывают врачи специалисты хирургического и терапевтического профилей для устранения тяжёлых угрожающих жизни последствий и осложнений поражения. Специализированная медицинская помощь - завершающая форма медицинской помощи, носит исчерпывающий характер. Её оказывают врачи-специалисты узкого профиля (нейрохирурги, отоларингологи, офтальмологи и др.), имеющие специальное лечебнодиагностическое оснащение в специализированных лечебных учреждениях. Профилизация лечебных учреждений может проводиться путём придания им бригад специализированной медицинской помощи с соответствующим медицинским оснащением. Оптимальный срок оказания специализированной медицинской помощи - 24-72 ч с момента поражения. 3. Это землетрясение. При землетрясении обычно от момента первых колебаний до разрушительных толчков проходит 15—20 с. За это время: если вы находитесь на 1—2-м этаже — лучше покинуть здание, лифтом не пользуйтесь; находясь выше 2-го этажа, необходимо уйти из угловых комнат, занять более безопасное место (в отдалении от окон, в проемах внутренних капитальных стен, под кроватью, столом и другими устойчивыми предметами); если позволяет время, отключите газ, воду, электричество, погасите огонь в печах, оповестите соседей, больных, стариков. Возьмите необходимую теплую одежду, документы, продукты питания, воду и выходите на улицу; на улице держитесь подальше от зданий, линий электропередачи, столбов, трубопроводов. ПСКОВСКИЙ ГОСУДАРСТВЕННЫЙ УНИВЕРСИТЕТ Кафедра фундаментальной медицины и биохимии ЭКЗАМЕНАЦИОННЫЙ БИЛЕТ № 27 по дисциплине «Медицина катастроф» 1. Первая медицинская помощь. Определение, цели, задачи, принципы, место оказания, привлекаемые силы и средства, оптимальные сроки оказания первой медицинской помощи. Перечень мероприятий первой медицинской помощи. 2. Положения приказа МЗ РФ № 363 от 2002 г. по гемотрансфузии: правила гемотрансфузии, возможные осложнения при переливании крови, их профилактика и лечение. 3. В результате экстремальной ситуации вы оказались в лесу зимой в легкой одежде. Что делать, чтобы не замерзнуть? Зав. кафедрой, д.м.н., профессор _________________Н.В.Иванова 1. Первая помощь (первая медицинская помощь) - комплекс простейших медицинских мероприятий, выполняемых на месте ранения (поражения) самим населением в порядке само- и взаимопомощи, санитарными дружинами, личным составом спасательных формирований с использованием табельных, подручных и личных средств. Её цель - спасение жизни поражённых, а также предупреждение или уменьшение тяжёлых последствий поражения. Анализ работы по ликвидации последствий катастроф и стихийных бедствий показал, что оказание первой помощи в первые 30 мин с момента поражения, даже при отсрочке оказания других видов медицинской помощи, резко снижает количество смертельных исходов. Отсутствие же помощи в течение 1 ч после поражения увеличивает количество летальных исходов среди тяжело поражённых на 30 %, до 3 ч - на 60 %, до 6 ч - на 90 %. При травматических повреждениях первая помощь включает следующие основные мероприятия: • извлечение поражённых из-под завалов, разрушенных убежищ, укрытий; • восстановление проходимости верхних дыхательных путей (удаление из полости рта инородных предметов - выбитых зубов, сгустков крови, комков земли и др.), искусственная вентиляция лёгких методом «изо рта в рот» или «изо рта в нос» и др.; • непрямой (закрытый) массаж сердца; • придание физиологически выгодного положения поражённому; • временную остановку наружного кровотечения всеми доступными методами (давящей повязкой, пальцевым прижатием сосуда на протяжении, наложением жгута и т.п.); • наложение герметической повязки при открытом пневмотораксе; • иммобилизацию конечностей при переломах, обширных повреждениях мягких тканей и ожогах; • фиксацию туловища к доске или щиту при травмах позвоночника. 2. Правила гемотрансфузии: Оценка качества ГТС: – проверка паспорта(этикетки) – наименование среды, название изготовителя, дата заготовки, срок годности, групповая и резус-принадлежность, фамилия донора и врача, заготовившего ГТС, отметка «стерильно». проверка герметичности сосуда. - макроскопический осмотр ( нет ли признаков гемолиза, сгустков, посторонних включений, помутнений, других признаков инфицирования) Групповая принадлежностькрови донора и реципиента определяется реагентами (цоликлон анти-А и цоликлон анти-В). Цоликлон анти-А – розовый цвет Цоликлон анти-В – синий цвет
Проба на индивидуальную групповую совместимость ( по системе АВО) – на чистую сухую поверхность планшета при комнатной температуре наносят и смешивают в соотношении 10:1 сыворотку реципиента и кровь донора.Периодически покачивая планшет, наблюдают за ходом реакции. При отсутствии агглютинации в течение 5 минут кровь совместима. Проба на индивидуальную совместимость по резус-фактору– проводится в пробирке с применением 33% раствора полиглюкина. В пробирку вносят 2 капли сыворотки крови больного, 1 каплю крови донора и 1 каплю 33% раствора полиглюкина. Пробирку наклоняют до горизонтального положения, слегка потряхивая, затем медленно вращают таким образом, чтобы содержимое ее растеклось по стенкам тонким слоем. Такое растекание делает реакцию более выраженной. Пробирку вращают не менее 3-х минут, затем добавляют 2-3 мл физ. раствора и перемешивают содержимое 2-3 кратным перевертыванием пробирки. Результат учитывают, просматривая пробирку в проходящем свете. Наличие агглютинации – несовместимость крови донора и реципиента по резус-фактору, следовательно, переливать данный ГТС нельзя. Биологическая проба – для исключения индивидуальной несовместимости с кровью реципиента или непереносимости. Однократно переливается 10 мл ГТС со скоростью 2-3 мл в минуту ( 40-60 кап/мин), затем - 3 минуты наблюдают за пациентом ( жалобы, физик. осмотр, ЧСС, АД, ЧДД). Все это повторяют еще 2 раза. Если не появляются субъективные(боли, дискомфорт) и объективные (резкое изменение пульса , АД и др.) признаки непереносимости, гемотрансфузию продолжают до конца. При отсутствии одногруппной эр. массы по жизненным показаниям ( за исключением детей!)допускается переливание резус- отрицательной эр. массы (концентрата) 0(1) группы реципиентам всех групп, а резус- отрицательная эр. масса А(11) и В(111) – лицам с АВ (1У) группой, при этом объем переливаемой эр. массы не должен превышать 500 мл. Переливание компонентов крови должно проводиться из сосуда, в котором они заготовлены. Перед переливанием сосуд с ГТС необходимо подогреть, выдерживая при +18+25 С в течение 30-60 минут. Контроль самочувствия пациента в ходе гемотрансфузии; температуры тела, ЧСС, ЧДД, АД – ежечасно в течение 3-х часов. После окончания – определить отсутствие реакций осложнений. На следующий день после переливания эр.массы необходимо провести ОАМ и ОАК. Регистрация каждого случая переливания компонентов крови в истории болезни (показания, название ГТС, паспортные данные ГТС, пробы, метод переливания, время начала и окончания и реакцию на переливание). Контейнеры (флаконы) с остатками компонентов крови и растворов, а также пробирки с кровью, использованной для проведения проб на совместимость, сохраняют в холодильнике в течение 48 часов для проверки в случае возникновения посттрансфузионного осложнения. Посттрансфузионные реакции (ПТР) и осложнения: Непосредственные – возникающие в ближайшее время после гемотрансфузии) Отдаленные – возникающие в период от нескольких месяцев до нескольких лет после гемотрансфузии По механизму Имунные непосредственые : острый гемолиз, гипертермическая не гемолитическая реакция, анафилактический шок, крапивница, некардиогенный отек легких Имунные отдаленные : гемолиз при повторных трансфузиях, посттрансфузионная пурпура Неимунные непосредственные : острый гемолиз вследствие разрушений эритроцитов донора из-за нарушения правил хранения, бактериальный шок, острая сердечно- сосудистая недостаточность из-за гиперволемии Неимунные отдаленные: перегрузка организма железом при многократных переливаниях, гепатит, СПИД, паразитарные болезни ( малярия). Легкие ПТР – общее недомогание, субфебрилитет, озноб, отеки, уртикарии, зуд. Тяжелые ПТР – тошнота, рвота, миалгии, сильный озноб, лихорадка. Анафилактическая ПТР – удушье, одышка, цианоз, тахикардия, гипотензия. Анафилактический шок. Лечение посттрансфузионных реакций: Постельный режим Анальгин 50% 2,0 в/м Антигистаминные препараты (супрастин 2,0; или тавегил 2,0 в/м); - Хлорид кальция 10% 10,0 мл в/в; - В тяжелых случаях – преднизолон 60 – 90 мг 3. Главное в этой ситуации не паниковать, а оценить свои возможности и действовать: если есть бумага или газеты — из нее можно сделать стельки в обувь, обернуть ноги, руки, туловище, а наверх надеть соответственно носки, перчатки, рубашки; если бумаги нет, но есть полиэтиленовые пакеты, можно использовать их по тому же принципу; если приходится выбирать, что утеплить — руки или ноги, надо всегда помнить, что главное — утеплить ноги; если нет ни бумаги, ни пакетов, нужно поискать под снегом сухую траву, сухие листья, сено: наберите их в обувь, положите под перчатки, варежки. По тепловому балансу все эти "дары природы" приравниваются к овчинному меху; не пытайтесь побороть мороз быстрой ходьбой или бегом, не утеплив предварительно руки и ноги. ПСКОВСКИЙ ГОСУДАРСТВЕННЫЙ УНИВЕРСИТЕТ Кафедра фундаментальной медицины и биохимии ЭКЗАМЕНАЦИОННЫЙ БИЛЕТ № 28 по дисциплине «Медицина катастроф» 1. Этиология, патогенез и классификация синдрома длительного раздавливания. Клиника и зависимость клинического течения от массы раздавливаемых тканей, силы и продолжительности действия на них повреждающего фактора. 2. Квалифицированная врачебная помощь. Определение, цели, задачи, принципы, место оказания, привлекаемые силы и средства, оптимальные сроки оказания квалифицированной врачебной помощи. Перечень мероприятий квалифицированной врачебной помощи. 3. Заблудившись в лесу, вы чувствуете сильный голод, а продуктов питания нет. Как вы поступите, не зная пригодности растений и ягод для употребления в пищу Зав. кафедрой, д.м.н., профессор _________________Н.В.Иванова 1. ЭТИОЛОГИЯ И ПАТОГЕНЕЗ. Причиной СДС является длительное по времени (более15 мин) сдавление сегмента тела человека, приводящее к повреждению мягких тканей: кожи, подкожной жировой клетчатки и мышц. Это повреждение возникает как результат, во-первых, прямого механического воздействия повреждающего фактора на ткань, во-вторых, окклюзии крупных магистральных и коллатеральных кровеносных сосудов и, в-третьих, травмы нервных стволов в сдавленном сегменте. Патогенез СДС определяет три основных фактора - боль, токсемия и плазмопотеря. Патологический процесс развивается следующим образом: В результате сдавления возникает ишемия сегмента конечности или конечности целиком в комбинации с венозным застоем. Одновременно подвергаются травматизации и сдавлению крупные нервные стволы, что обуславливает соответствующие нервно-рефлекторные реакции. Происходит механическое разрушение главным образом мышечной ткани с освобождением большого количества токсических продуктов метаболизма. Тяжелую ишемию вызывает и артериальная недостаточность и венозный застой. При синдроме длительного сдавления возникает травматический шок, который приобретает своеобразное течение вследствие развития тяжелой интоксикации с почечной недостаточностью. Нервно-рефлекторный компонент, в частности длительное болевое раздражение, имеет ведущее значение в патогенезе синдрома сдавления. Болевые раздражения нарушают деятельность органов дыхания, кровообращения; наступают рефлекторный спазм сосудов, угнетение мочеотделения, сгущается кровь, понижается устойчивость организма к кровопотере. После освобождения пострадавшего от сдавления или снятия жгута в кровь начинают поступать токсические продукты и прежде всего миоглобин. Поскольку миоглобин попадает в кровеносное русло на фоне выраженного ацидоза, выпадающий в осадок кислый гематин блокирует восходящее колено петли Генле, что в конечном счет нарушает фильтрационную способность канальцевого аппарата почек. Установлено, что миоглобина обладает определенным токсическим действием, вызывающим некроз канальцевого эпителия. Таким образом, миоглобинемия и миоглобинурия являются существенными, но не единственными факторами, определяющими тяжесть интоксикации у пострадавшего. Поступление в кровь других токсических веществ: калий, гистамин, производные аденозитрифосфата, продукты аутолитического распада белков, адениловая кислоа и аденозин, креатин, фосфор. При разрушении мыщц в кровь поступает значительное количество альдолазы (в 20-30 раз превышающее норму). По уровню альдолазы можно судить о тяжести и масштабах повреждения мышц. Значительная плазмопотеря приводит к нарушению реологических свойств крови. Развитие острой почечной недостаточности, которая на различных стадиях синдрома проявляется по-разному. После устранения компрессии развивается симптоматика, напоминающая травматический шок. Боль, безусловно, является пусковым механизмом при сдавлении и раздавливании тканей. Она отсутствует в большинстве случаев синдрома позиционного сдавления, когда сознание угнетено или полностью утрачено. И особенно выражена при сдавлении конечностей, где раздражению подвергаются многочисленные нервные рецепторы кожи, скелетной мускулатуры, надкостницы. Боль через нервно-рефлекторные связи активирует кору и подкорковые центры головного мозга. В результате происходит мобилизация самых разнообразных систем защиты организма – сознания, ощущений, вегетативных, поведенческих и соматических реакций, эмоций. Истощение защитно-приспособительных механизмов под влиянием тяжёлой травмы, сильной боли, психогенного стресса приводит к развитию у пострадавших травматического шока. Кроме уже указанного нервно-рефлекторного механизма в структуре травматического шока выделяют гемодинамический, дыхательный и метаболический механизмы. Правда, в клинике шока при СДС имеются определённые различия в сравнении с той, что присуща травматическому шоку у раненых. Во-первых, при СДС достаточно продолжительный период возбуждения. Это объясняется отсутствием кровопотери, адекватным кровоснабжением мозга. Нередко, эректильная фаза шока продолжается до 1.5 часов. Затем наступает торпидная фаза. Повторно, сразу после устранения компрессии, на короткий срок наблюдается возбуждение. Этот эффект называется «дополнительным ударом». Затем вновь наступает торможение, которое проявляется более глубокими нарушениями функций жизненно важных органов. Централизация кровообращения в период компрессии, безусловно, связана с болью, и механизм её развития не отличается от такового при травматическом шоке любого происхождения, т. е. возбуждение коры и подкорковых центров сопровождается значительным поступлением в кровь АКТГ, который гуморальным путём стимулирует выработку катехоламинов. Это сопровождается спазмом артериол и прекапиллярных сфинктеров системы микроциркуляции кожи, скелетной мускулатуры, внутренних органов брюшной полости, почек. Вот почему пострадавшие неподвижны, вялы. Циркуляция крови в указанных тканях не прекращается, она осуществляется через систему артериоло-венулярных анастомозов (шунтов), которые не обеспечивают обмен между кровью и тканями. В тканях из-за постоянного дефицита кислорода накапливаются недоокисленные продукты обмена, существенно повышается концентрация вазоактивных веществ. Особенно тяжёлые изменения в процессе компрессии происходят в тканях, подвергшихся раздавливанию или сдавлению, а также находящихся дистальнее места приложения силы. Сдавливающий фактор, прежде всего, нарушает отток из тканей лимфы и венозной крови, что в последующем создаёт препятствия для поступления в систему микроциркуляции артериальной крови. Возможна и такая ситуация, когда сдавливаются одновременно и артериальные сосуды. При всех пречисленных условиях в системе микроциркуляции наступает стаз. С прекращением движения крови на оболочках форменных элементов и эндотелиальных клеток микрососудов резко уменьшается или исчезает электрический потенциал, обеспечивающий их взаимное отталкивание. Происходит эффект адгезии и агрегации форменных элементов. Агрегаты форменных элементов скапливаются чаще всего в местах деления сосудов. Если стаз носит длительный характер, то фибрин склеивает форменные элементы в агрегат. Образуется плотный конгломерат, который при восстановлении кровообращения останется неизменным. Такое состояние форменных элементов называется агглютинатом. Обычно агглютинаты обтурируют сосуды, в которых они образовались. Поэтому участки тканей, которые питали эти сосуды, будут продолжать испытывать недостаток в кислороде и питательных веществах. Часть агглютинатов после реваскуляризации с током крови может быть занесена в магистральные венозные сосуды большого круга кровообращения, а оттуда в виде микроэмболов – в самые разные органы, прежде всего в лёгкие. |
