нормофлора полости рта. Занятие 1 микрофлора полости рта, её состав и характеристика (микрофлора зубной бляшки, слюны, десневых карманов)
 Скачать 423.65 Kb. Скачать 423.65 Kb.
|
|
Адгезия микробов к пломбировочным, реконструктивным и ортопедическим материалам. Влияние протезов на микрофлору полости рта. При выборе материала при тех или иных вмешательствах необходимо учитывать степень адгезивной способности резидентной микрофлоры полости рта к стоматологическим материалам. Показателем способности реставрационного материала к адгезии микроорганизмов является поверхностное напряжение. Чем больше поверхностное напряжение пломбировочного материала (50-60 Nm/m), тем выше вероятность адгезии микроорганизмов на этом материале. Наиболее высокое поверхностное напряжение имеют сплавы металлов и керамика. Воск, материалы на полимерной основе имеют поверхностное напряжение не более 30 Nm/m, тогда как материалы на тефлоновой основе - лишь 20 Nm/m. При этом следует учитывать, что вещества, используемые для обработки (полировки) конструкций, также влияют на поверхностное напряжение, а значит и на адгезию микробов к реставрационным материалам. Количественный и качественный состав зубной бляшки на поверхности пломб зависит от характера и качества пломбировочного материала. Как показывают специальные исследования, наиболее богато представлена микрофлора на цементах и амальгамах. Средний уровень колонизации характерен для макрокомпозитных пломбировочных материалов. И, наконец, на микрокомпозитных материалах зубная бляшка формируется плохо, благодаря низкому аффинитету бактерий. Обычно в составе бляшки на микрокомпозитных пломбах определяются лишь микроаэрофильные стрептококки и актиномицеты в небольшом количестве. При сравнении пломбировочных материалов химического («Призма») и светового отверждения («Унирест») установлено, что наиболее устойчивым к адгезии кариесогенной микрофлоры композитным пломбировочным материалом являлся материал светового отверждения. Наличие протезов меняет количественный и качественный состав резидентной микрофлоры полости рта. Xpoмоникелевые металлы вызывают снижение общего количества бактерий через 2 недели от начала ношения несъёмных протезов, т.е. оказываю олигодинамическое действие на микрофлору. Протезы из нержавеющей стали увеличивают высеваемость стафилококков, стрептококков и грибов, т.е. обуславливают негативные сдвиги в популяции резидентов полости рта. Протезы из сплава Супер-Т3 не влияют на состав резидентной микрофлоры полости рта. По данным ряда исследователей важнейшие виды микробной флоры полости рта (стрептококки, пептострептококки и бактероиды) обладают способностью колонизировать все материалы, использующиеся при протезировании (металлокерамика, металл, акриловая пластмасса). Особенно выраженная колонизация наблюдается на пластмассовых протезах. Что же касается пародонтопатогенных видов, то колонизации ими протезов из металлокерамики не наблюдается, а металлические цельнолитые и, особенно, пластмассовые конструкции интенсивно колонизируютя. Ряд исследований проводилось по изучению адгезии представителей резидентной микрофлоры полости рта (бактероиды, стрептококки, дифтероиды, фузобактерии, грибы рода Candida) к широкому спектру базисных пластмасс съемных конструкций зубных протезов. Ко всем материалам для горячей полимеризации (бесцветная пластмасса, СтомАкрил, Фторакс, Этакрил, Lucitone) наблюдалась высокая степень адгезии изученных микроорганизмов. К материалам холодной полимеризации и СВЧ-полимеризации, а также к пластмассам на основе нейлона степень адгезии была ниже. Поэтому наиболее перспективными базисными пластмассами для клинического применения, с точки зрения сохранности нормального микробиоценоза полости рта и профилактики воспалительных процессов, являются следующие конструкционные материалы: холодной полимеризации - Редонт-03, Dentoplast Bredent, Leocrul; СВЧ-полимеризации - AКР-МВ, Этакрил-02; пластмассы на основе нейлона – Valplast, Flexit-MP, Flexit-Plus. Съёмное протезирование приводит к увеличению количества микрофлоры в 2 раза через полгода от начала ношения по сравнению с уровнем до протезирования. При полном съёмном протезировании все исследователи отмечают изменение состава резидентной микрофлоры, появляются в большом количестве кандиды, сарцины, актиномицеты и даже кишечные палочки и клебсиеллы, уменьшается количество лактобактерий, спирохет. На протезах формируются своеобразные бляшки, состоящие из палочковидных и нитевидных бактерий с включениями между ними грибов рода Candida. Методические указания Мазок из зубного налета или соскоб со слизистой готовят на предметном стекле. Забор материала можно производить стерильным шпателем, гладилкой, зубочисткой. Взятый материал из межзубных промежутков или у шейки зуба наносят на предметное стекло рядом с каплей воды и растирают посуху, а затем вносят петлей воду, постепенно готовя однородную взвесь и равномерно распределяя ее по поверхности стекла. Контрольные вопросы Почему микрофлора полости рта отличается большим разнообразием? Какие функции выполняет нормальная микрофлора полости рта? Какие виды микроорганизмов составляют стабилизирующую микрофлору ротовой полости? Назовите основных представителей резидентной микрофлоры полости рта. Назовите представителей различных биотопов полости рта. Какими свойствами обладают оральные стрептококки, актиномицеты, лактобпктерии? Опишите методику приготовления фиксированного мазка из зубного налета и материала со слизистой оболочки спинки языка. Опишите факторы, влияющие на формирование микробных ассоциаций в полости рта. Как меняется микробный пейзаж с возрастом? Как меняется микрофлора при установке зубных протезов? Список литературы Обязательная: Борисов Л.Б. Медицинская микробиология, вирусология, иммунология. – М.: ООО «Медицинское информационное агентство», 2001. – 736 с. Коротяев А.И., Бабичев С.А. Медицинская микробиология, иммунология и вирусология: Учебник для мед. вузов. – СПб.: СпецЛит, 2002. – 591 с. Поздеев О.К. Медицинская микробиология / Под ред. В.И. Покровского. – М.: ГЭОТАР-Медиа, 2005. – 768 с. Дополнительная: Ахременко Я.А. Микробиология полости рта: Учебное пособие для студентов стоматологических факультетов. – Якутск: Изд-во Якутского госуниверситета, 2008. – 107 с. Зеленова Е.Г., Заславская М.И., Салина Е.В., Рассанов СП. Микрофлора полости рта: норма и патология: Учебное пособие. Нижний Новгород: Издательство НГМА, 2004. - 158с. Микробиология, вирусология и иммунология: учеб. для студентов мед. вузов / под ред. В. Н. Царёва. — М.: Практическая медицина, 2009. — 581 с.: ил. Практикум лабораторных работ с иллюстрированными ситуационными заданиями по микробиологии, иммунологии и вирусологии / под ред. А.А. Воробьева, В.Н. Царева. – М.: ООО « Медицинское информационное агентство», 2008. – 320 с.: ил. Занятие № 2. МИКРОБИОЛОГИЯ КАРИЕСА И ИССЛЕДОВАНИЕ МИКРОФЛОРЫ ПРИ КАРИЕСЕ Цели: рассмотреть роль микрофлоры в возникновении и развитии кариеса; изучить методы забора материала при кариесе Знать: факторы, способствующие развитию кариеса, основных представителей кариесогенной микрофлоры, микробиологические методы изучения микрофлоры при кариесе. Уметь: забирать материал для следования микрофлоры при кариесе. Обоснование темы: микроорганизмы – резиденты полости рта играют ведущую роль в развитии кариеса. Вопросы для самоподготовки: Зубная бляшка, механизм ее формирования, локализация. Роль биосинтеза глюканов. Адгезия и коагрегация бактерий. Факторы, способствующие развитию кариеса. Роль резидентной микрофлоры в развитии кариеса. Микрофлора при кариесе. Кариесогенные виды микробов: микроаэрофильные стрептококки, актиномицеты, лактобактерии. Патогенез кариеса. Значение процессов гликолиза и фосфорилирования в деминерализации эмали. Профилактика кариеса. Микробиологические методы изучения микрофлоры при кариесе и его осложнениях. ПЛАН Программа: Механизм образования и локализация зубной бляшки. Факторы, способствующие развитию кариеса. Патогенез кариеса. Изучение свойств кариесогенных видов микроорганизмов и их антагонистов. Профилактика кариеса. Исследование микрофлоры при кариесе. Демонстрация: 1. Мазки кариесогенных видов микроорганизмов и их антагонистов. Задание студентам: Разобрать механизмы формирования зубной бляшки и зарисовать в виде схемы. Микроскопировать и зарисовать мазки кариесогенных видов микроорганизмов и их антагонистов. Информационный материал Зубная бляшка, механизм ее формирования, локализация. Роль биосинтеза гликанов. Адгезия и коагрегация бактерий. Ключевым механизмом возникновения и развития кариеса зубов и заболеваний пародонта является образование зубной бляшки. Зубная бляшка — это скопления бактерий в матриксе органических веществ, главным образом протеинов и полисахаридов, приносимых туда слюной и продуцируемых самими микроорганизмами. Бляшки плотно прикрепляются к поверхности зубов. Зубная бляшка обычно является результатом структурных изменений зубного налета, состоящего из микроорганизмов с незначительным включением бесструктурного вещества органической природы и имеющего пористую структуру. Накопление в налете конечных продуктов жизнедеятельности микроорганизмов и минеральных солей замедляет диффузию слюны и жидких компонентов пищи внутрь, так как исчезает пористость зубного налета. В итоге возникает новое образование — зубная бляшка, удалить которую можно только насильственно и то не полностью. В формировании зубного налета можно выделить несколько механизмов: Осаждение гликопротеинов слюны, формирующих пелликулу с последующей специфической адгезией к ней бактерий. Адгезия к эмали эпителиальных клеток, инвазированных бактериями, с последующим ростом микроколоний. Преципитация внеклеточных гликанов, продуцируемых S. mutans и S. sanguis. Агглютинация бактерий антителами с последующей фиксацией на поверхности эмали. Известно, что бактерии в зубной бляшке покрыты иммуноглобулинами классов А и G. Процесс бляшкообразования начинается после чистки зубов с образования на поверхности зуба пленки – пелликулы. Главные составляющие этой пленки — компоненты слюны и десневой жидкости, такие как протеины (альбумины, лизоцим), гликопротеины (лактоферрин, IgA, IgG, амилаза), фосфопротеины и липиды. Бактерии колонизируют пелликулу в течение первых 2—4 часов после чистки. В этот период бактерии слабо связаны с пленкой и могут быстро удаляться током слюны. После первичной колонизации наиболее активные виды начинают быстро расти, образуя микроколонии, которые внедряются во внеклеточный матрикс. Затем начинается процесс агрегации бактерий и на этой стадии подключаются составные компоненты слюны. Первые микробные клетки оседают в углублениях на зубной поверхности, где происходит их размножение, после чего они вначале заполняют все углубления, а затем переходят на гладкую поверхность зуба. Многие микробные клетки сами неспособны прикрепляться непосредственно к эмали, но могут оседать на поверхности других бактерий, уже адгезировавшихся, т.е. идет процесс коагрегации. Примером коагрегации также является синтез S. mutans внеклеточных полисахаридов – гликанов – из сахарозы. Эти полисахариды способствуют прикреплению бактерий к эмали зуба и стабилизируют матрикс бляшки. Процесс адгезии происходит очень быстро: через 5 минут количество бактериальных клеток на 1 см2 увеличивается с 103 до 105—106. В дальнейшем скорость адгезии снижается и в течение примерно 8 часов остается стабильной. Через 1—2 дня количество прикрепившихся бактерий вновь увеличивается, достигая концентрации 107—108. Таким образом, формируется зубной налет. Далее происходят его структурные изменения и формирование зубной бляшки. Если говорить о смене микробной популяции, то первичными бактериями, которые прикрепляются к эмали зуба, являются стрептококки (S. mutans и S. sanguis). Кроме того, в формировании «ранней» зубной бляшки (первые 1-4 часа) принимают участие нейссерии, вейллонеллы, дифтероиды. Далее формируется так называемая динамичная бляшка (до 4-5 дней). На этом этапе происходит снижение количества грамположительных кокков и увеличение грамотрицательных палочек (лептотрихий, фузобактерий) и кокков (вейллонелл). На 6-7 день формируется зрелая зубная бляшка. В ней преобладают анаэробные палочки. Подобная бляшка может длительное время оставаться равновесной. Таким образом, при образовании бляшек вначале превалирует аэробная и факультативно-анаэробная микрофлора, которая резко снижает окислительно-восстановительный потенциал в данной области, создавая тем самым условия для развития строгих анаэробов. Различают над- и поддесневые бляшки. Первые имеют патогенетическое значение при развитии кариеса зубов, вторые — при развитии патологических процессов в пародонте. Микрофлора бляшек на зубах верхней и нижней челюстей различается по составу: на бляшках зубов верхней челюсти чаще обитают стрептококки и лактобациллы, на бляшках нижней — вейллонеллы и нитевидные бактерии. Актиномицеты выделяются из бляшек на обеих челюстях в одинаковом количестве. Возможно, что такое распределение микрофлоры объясняется различными значениями рН среды. Понятие о биопленках В настоящее время ученые рассматривают зубной налет как биопленку. Биопленки (биологические пленки) – это организованные сообщества микробов, формирующиеся в условиях текучих сред. Основными свойствами биопленки являются: 1) взаимодействующая общность разных типов микроорганизмов (микробиоценоз) с симбиотическими связями; 2) микроорганизмы образуют микроколонии; 3) микроколонии окружены защитным матриксом, пронизанным каналами, по которым циркулируют питательные вещества, продукты жизнедеятельности, ферменты, метаболиты и кислород; 4) микроорганизмы имеют определенную систему связи; 5) микроорганизмы в биопленке устойчивы к антибиотикам, антимикробным средствам и реакции организма хозяина. Исследования, проведенные на биопленках в их естественном состоянии, показали, что существуют большие различия в поведении бактерий в лабораторной культуре и в их естественных экосистемах. К примеру, бактерия в биопленке вырабатывает такие вещества, которые она не продуцирует, будучи в культуре. Кроме того, матрикс, окружающий микроколонии, служит защитным барьером. Это помогает понять, почему антимикробные средства как общего действия, так и применяемые местно, не всегда дают успешные результаты, даже тогда, когда они нацелены на конкретный вид микроорганизмов. Факторы, способствующие развитию кариеса Кариес - это патологический процесс, при котором происходит деминерализация и размягчение твердых тканей зуба с последующим образованием полости. В инициировании кариозного процесса принимает участие множество факторов. Все их можно разделить на общие и местные. Общие факторы: 1.Неполноценная диета и плохая питьевая вода. 2.Соматические заболевания, сдвиги в функциональном состоянии органов и систем в период формирования и созревания тканей зуба. 3.Экстремальные физические и нервно–психические воздействия на организм (стрессы). 4.Наследственность, обусловливающая полноценность структуры и химический состав тканей зуба. Местные факторы: 1. Зубная бляшка и зубной налет. 2.Нарушение состава и свойств ротовой жидкости. 3.Углеводистые липкие пищевые остатки в полости рта. 4.Отклонения в биохимическом составе твердых тканей зуба. 5.Состояние пульпы зуба. 6. Состояние зубочелюстной системы в период закладки, развития и прорезывания постоянных зубов. Кариесогенные факторы могут иметь различную интенсивность и характер, однако ведущим из них является микрофлора полости рта. Патогенез кариеса В настоящее время общепризнанным механизмом возникновения кариеса является прогрессирующая деминерализация твердых тканей зубов под действием органических кислот, образование которых связано с деятельностью микроорганизмов. В норме зубная эмаль находится в состоянии динамического равновесия между постоянно протекающими процессами де- и реминерализации. Деминерализация обусловлена свободными ионами водорода Н+, главным источником которых являются органические кислоты – продукты метаболизма оральных микроорганизмов. Скорость разрушения эмали значительно повышается при снижении значения рН среды ниже 5. Большое значение при развитии кариозного процесса имеет длительность контакта кислых продуктов с зубной эмалью. Кариес развивается на тех поверхностях зуба, которые находятся в длительном контакте с образовавшимися кислотами. Это приводит к постепенному увеличению микропространств между кристаллами эмалевых призм. В образовавшиеся мельчайшие дефекты проникают микроорганизмы и повреждают эмаль на участках, расположенных параллельно наружной и внутренней поверхности. Длительный процесс деминерализации завершается растворением устойчивого поверхностного слоя и образованием полости в зубе. Главное условие развития кариеса - формирование зубной бляшки, благодаря чему обусловливается местное деминерализующее действие микробной флоры, населяющей её (продукция молочной кислоты в результате гликолиза). Развитию кариеса способствует поступление в полость рта углеводов, которые являются пищевыми субстратами для микроорганизмов и исходным веществом для синтеза органических кислот. Кариесогенные микроорганизмы К кариесогенным относят, в первую очередь, микроорганизмы, способные вызвать кариес в чистой культуре или в ассоциации с другими микробами у гнотобиотных животных. Наибольшее значение в развитии кариеса имеют оральные стрептококки (S. mutans, S. sangius), лактобактерии и некоторые актиномицеты. Ведущая роль отводится виду S. mutans, состоящему из 8 сероваров. Он является наиболее кислотообразующим представителям среди стрептококков полости рта и может существовать при низких значениях рН. Одним из важнейших биологических свойств S. mutans является способность этих бактерий прикрепляться к гладким поверхностям зуба. Адгезия к зубам обеспечивает формирование бляшек этими микробами. Стрептококки ферментируют многие углеводы с образованием молочной кислоты. При этом рН в бляшках снижается до критического уровня (рН 5 и ниже). Наряду с кислотообразованием патогенетическое значение имеет способность оральных стрептококков образовывать внеклеточные полисахариды — растворимый и нерастворимый гликан (декстран) и леван (фруктан). Растворимый гликан и леван легко расщепляются как S.mutans, так и другими микроорганизмами, а нерастворимый гликан активно участвует в процессе адгезии оральных микроорганизмов. Образование гликана вызывает межклеточную агрегацию S. mutans и других бактерий, присутствующих в бляшке (Noccardia, Neisseria, A. vicosus, С. albicans). Гликаны стабилизируют бляшку. Липкий гликановый матрикс зубной бляшки препятствует диффузии большого количества молочной кислоты, образуемой микробами, что продлевает её пребывание на поверхности зубов и ведёт к деминерализации эмали, вызывая кариес зубов. Кроме того, внеклеточные полисахариды, заполняя весь объем бляшки или очага поражения, затрудняют процесс реминерализации, препятствуя поступлению в эмаль ионов кальция и фосфатов. Если стрептококки превалируют в полости рта, то количество лактобактерий в бляшке составляет примерно 1% от общего количества микробов, находящихся в зубной бляшке. Лактобактерии играют незначительную роль на начальных этапах адгезии микробов к эмали зуба и в формировании бляшки. Однако их роль резко возрастает в прогрессировании кариеса по мере увеличения степени выраженности кариозного поражения. Лактобактерии толерантны к низкой рН и способны синтезировать большое количество молочной кислоты из углеводов. Очевидно, эти микробы играют решающую роль в деструкции дентина после деформации эмали. Что же касается роли актиномицетов в возникновении кариеса, то они, видимо, участвуют в кариозных поражениях корней зубов у пожилых людей при обнажении корневого участка зуба. Кроме того, актиномицеты, бактероиды и другие микроорганизмы выделяют протеазы, которые участвуют в разрушении дентина, а, следовательно, увеличивают кариозные поражения. На кариесогенную активность оральных микроорганизмов влияет слюна - её агрегирующие факторы, которые, с одной стороны, способствуют прикреплению микробных клеток к поверхности зуба, а с другой - удаляют их при омывании полости рта. На равновесие между процессами де- и реминерализации влияют многие факторы - наличие в слюне бикарбоната, мочевины, ионов кальция, фосфора и другие. При снижении рН ниже критического уровня (5 и менее) ионы кальция и фосфора выходят из зубной эмали в окружающую среду. При повышении рН они входят в состав эмали обратно. Способностью повышать значение рН и, следовательно, противокариозным действием обладает система буферов бикарбонаткарбоновая кислота и сиалин, находящийся в слюне. 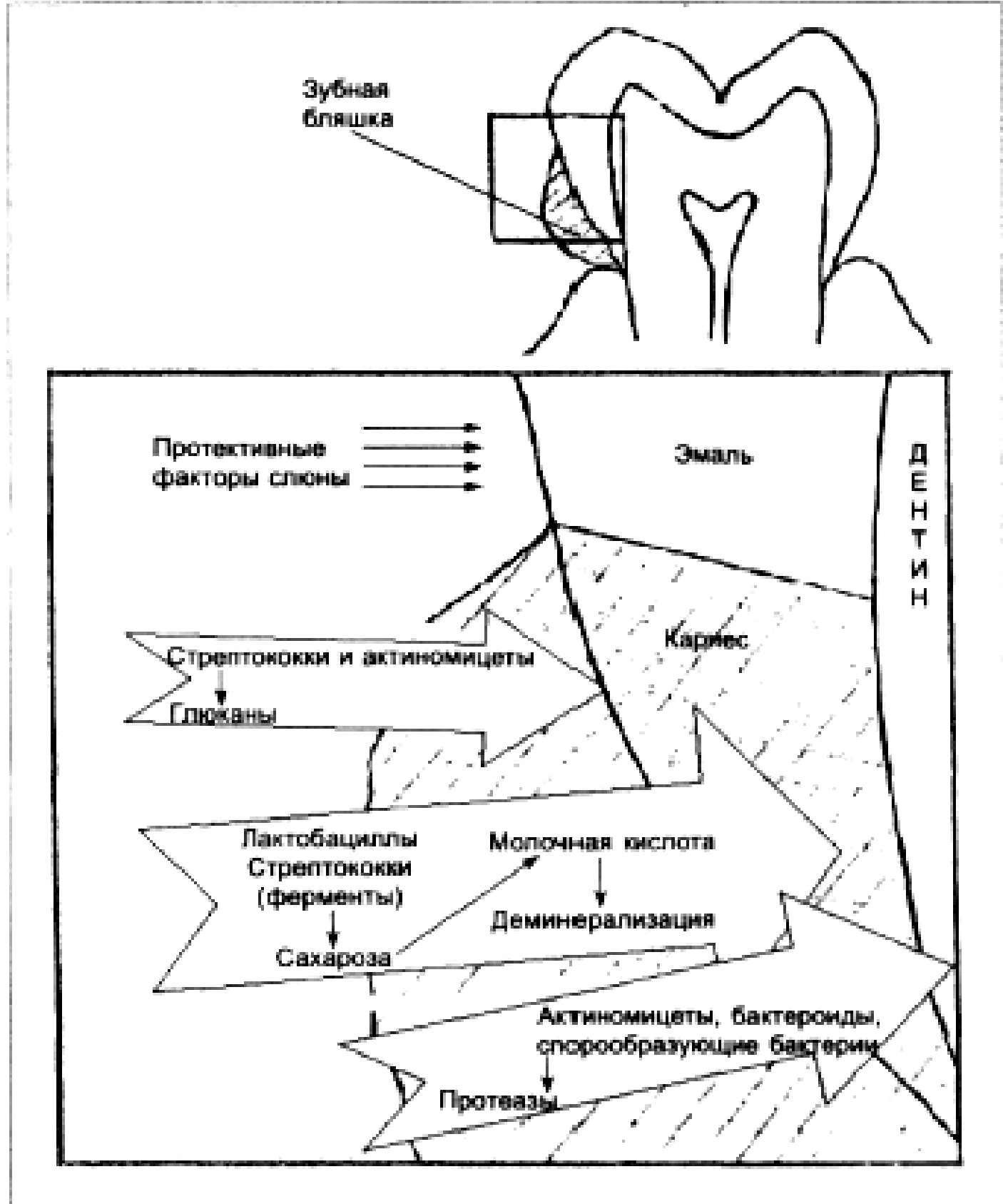 Рис. 1. Роль микроорганизмов в патогенезе кариеса зубов. |
