Ответы на вопросы.. 1. История организации системы борьбы с туберкулезом в России
 Скачать 0.88 Mb. Скачать 0.88 Mb.
|
|
1. История организации системы борьбы с туберкулезом в России. В 90-е годы, после объявления декларации о суверенитете начался катастрофический рост заболеваемости туберкулёзом. Однако Президент и правительство в этот период не считали борьбу с распространением туберкулёза первоочередной проблемой и до конца века не предпринимали никаких мер. Первое постановление «О предупреждении распространения туберкулеза в Российской Федерации» № 77-ФЗ от 18.06.2001, (Постановление Правительства Российской Федерации № 892 от 25 декабря 2001 г.)" было принято только через 10 лет после начала роста заболеваемости, когда она выросла почти в три раза. В том же 2001 году рост заболеваемости остановился, вероятно в силу того, что перестала ухудшаться социально-экономическая ситуация. Федеральная целевая программа «Предупреждение и борьба с социально значимыми заболеваниями (2007-2012 гг.)» была сформирована в 2007 году. На борьбу с туберкулёзом в рамках программы выделили 26,3 миллиарда рублей. С 2009 года в России отмечается снижение заболеваемости туберкулезом и стабильно снижается смертность от него. В последние годы в Российской Федерации заболеваемость туберкулезом продолжает снижаться. В 2017 году показатель заболеваемости данной инфекцией составил 48,1 на 100 тысяч человек (в 2016 году - 53,2, в 2015 году - 57,39, в 2014 году - 58,97). Однако при всех успехах показатель заболеваемости конца 80-х годов - 34-38 на 100 тыс. человек не достигнут. В РФ действует несколько основных нормативных документов, регламентирующие взаимоотношение больного туберкулезом и государства. К этим документам относятся: 1. Конституция Российской Федерации. 2. Основы законодательства РФ об охране здоровья граждан (№ 5487-1 от 22.07.1993) 3. Закон РСФСР “О санитарно-эпидемиологическом благополучии населения (1991 г.). 4. Закон РФ “О предупреждении распространения туберкулеза в Российской Федерации” от 18 июня 2001 г. № 77-ФЗ. 2. Строение и основные свойства возбудителя туберкулеза, типы микобактерий, их роль в эпидемиологии и клинике туберкулеза у человека. Возбудители туберкулеза относятся к роду Mycobacterium, семейству Mycobacteriaceae. По роли в патологии выделяют группы представителей рода микобактерий: I. Типичные штаммы: 1. Mycobacterium tuberculosis (M. hominis) — человеческий тип; 2. Mycobacterium tuberculosis bovis — бычий тип; 3. Mycobacterium tuberculosis africanum — африканский тип. II. Атипичные штаммы - вызывают микобактериозы: 1. фотохромогенные - микобактерий, синтезирующие пигмент на свету (М. kansassi, M. marinum, M. sjmiae); 2. скотохромогенные - микобактерий, синтезирующие пигмент в темноте (М. gordonae, M. scrofulacum, M. szulgai, М. па-vescens); 3. ахромогенные — микобактерий, не синтезирующие пигмент (М. avium, М. paratuberculosis, M. intracellulare, M. xenopi, М. terrae, M. triviale); 4. быстрорастущие микобактерий (М. fortuitum, M. smegmatis, M'. fridmanii, M. diernhoferi, M. vaccae). По способности вызывать туберкулезное поражение в организме человека и животных (патогенность) выделяют виды возбудителя: 1. облигатно-патогенные (М. tuberculosis, M. bovis, M. africanum); 2. потенциально-патогенные (М. avium, M. kansassii, M. intracellulare и др.); 3. непатогенные, или сапрофигы (М. gadium, M. auram, М. triviale и др.). Патогенными для человека являются: М. tuberculosis, M. bovis, М. africanum, M. avium, М. хепор и М. fortuitum. Чаще всего туберкулез у людей возникает при заражении человеческим (92 %) и бычьим (5 %) типами возбудителя. Атипичные микобактерий вызывают заболевания - микобактериозы, схожие с туберкулезным процессом. Клинические формы микобактериозов многообразны, но чаще они напоминают картину легочного туберкулеза. Отмечается большая частота образования каверн, склонность к генерализации процесса. Трудности лечения заболеваний, вызванных атипичными микобактериями, связаны с множественной лекарственной устойчивостью микобактерий, с иммунодефицитом, на фоне которого развился микобактериоз. МБТ неподвижны, не образуют спор и жгутиков. Типичные формы имеют вид изогнутых палочек длиной 1- 6 мкм и шириной 0,2-0,6 мкм. Возбудители туберкулеза являются факультативными аэробами, но способны расти в факультативно анаэробных условиях, оптимальная температура для культивирования - 37°С. Во внешней среде могут сохраняться в течении 6 мес., в вакууме – до 30 лет. Губительное действует на возбудителя прямой солнечный свет (УФО), автоклавирование, длительное кипячение, воздействие хлорсодержащих препаратов, используемых для дезинфекции или новых дезсредств, не содержащих хлора (полидез, септоцид, триацид и др.), ультразвук, сжигание. Встречаются ветвистые, кокковидные, нитевидные, зернистые формы. Бактериальная клетка состоит из микрокапсулы, трехслойной оболочки, цитоплазматической мембраны, цитоплазмы с органелами (вакуоли, рибосомы, гранулы), ядерной субстанции. Клеточная стенка микобактерий создает гидрофобный барьер, затрудняющий проникновение в клетку водорастворимых соединений, вследствие чего микобактерий растут медленно. В клеточной стенке находятся специфические антигены (белки), вызывающие у макроорганизма развитие реакции гиперчувствительности замедленного типа (сенсибилизацию) и образование антител. Способность микобактерий туберкулеза сенсибилизировать организм человека лежит в основе туберкулинодиагностики. В клеточной стенке находится корд-фактор, состоящий из липидов и высокомолекулярных кислот, определяющий вирулентность МБТ (способность к заражению). Липиды обеспечивают устойчивость бактерий к кислотам, спиртам и щелочам. Так, кислотоустойчивые микобактерий (КУБ) приокраске мазков по Цилю-Нильсену (краситель - фуксин Циля) остаются окрашенными в красный цвет даже при последующей обработке препарата кислотой. Остальные микробы обесцвечиваются под действием кислоты и при дополнительной окраске метиленовым синим становятся синими. Свойства МБТ, определяющие их устойчивость к воздействию физических и химических агентов: 1) наличие 3 слоев оболочки МБТ; 2) кислотоустойчивость. Микобактерии могут видоизменяться (L-формы), приобретая устойчивость к противотуберкулезным препаратам, и длительно сохраняться в человеческом организме. В L-формах нарушено образование клеточной стенки, снижена способность к размножению, в макроорганизме они сохраняются годами, поддерживая противотуберкулезный иммунитет, но при снижении иммунитета способны восстановить свои патогенные свойства. Относительный специфический иммунитет к туберкулезной инфекции поддерживается: 1) Вакцинацией; 2) Возбудителями заболевания, находящимися длительное время в латентном состоянии. 3. Понятие о вирулентности и патогенности микобактерий туберкулеза, их значение. Патогенность - потенциальная возможность микроба вызывать инфекционный процесс (способность МБТ жить и размножаться в тканях живого организма и вызывать специфические ответные реакции, приводящие к определенной нозологической форме туберкулеза). Вирулентность - мера, или степень патогенности. Вирулентность - индивидуальный признак отдельного штамма микроба, характеризуется интенсивностью размножения микроорганизма в тканях. Не является постоянным свойством, может изменяться у отдельных штаммов. Примером искусственного изменения вирулентности микобактерий является вакцинный штамм БЦЖ. 4. Понятие о лекарственной устойчивости микобактерий туберкулеза к противотуберкулёзным препаратам, её виды. Важным признаком изменчивости МБТ является устойчивость к одному или нескольким противотуберкулезным препаратам. Виды лекарственной устойчивости: - первичная - устойчивость МБТ к противотуберкулезным препаратам(ПТП) у больных туберкулезом, которые ранее не получали специфической терапии или получавших препараты в течение месяца или менее. - начальная - устойчивость МБТ к ПТП у больных туб. при невозможности уточнения факта применения противотуберкулезных препаратов. - приобретенная (вторичная) - устойчивость у больных, которым ранее проводилась специфическая терапия. - монорезистснтность - устойчивость к одному ПТП. - полирезистснтносгь - устойчивость к двум и более ПТП, но не к сочетанию изониазида и рифампицина. - множественная - -//- + сочетание изониазида и рифампицина - перекрестная (полная и неполная) Основные механизмы развития лекарственной устойчивости: 1. Мутация; 2. Селекция; 3. Неадекватное лечение. 5. Источники туберкулезной инфекции и пути передачи. Источники микобактерии туберкулеза в природе: 1) больной туберкулезом человек, выделяющий микобактерии в окружающую среду с мокротой, мочой, калом, гноем. Наиболее опасны в эпидемиологическом отношении лица, больные туберкулезом легких с массивным бактериовыделением (выделяющие за сутки с мокротой миллиард и более МБТ). При скудном бактериовыделении вероятность заражения окружающих значительно уменьшается. 2) больные туберкулезом животные (крупный рогатый скот). Пути передачи туберкулезной инфекции: 1) аэрогенный (пылевой) — основной (90 %) через дыхательные пути с воздухом; 2) алиментарный при употреблении сметаны, творога, сыра, сырого молока от больных туберкулезом животных. 3) контактный — через поврежденную кожу и слизистые оболочки через предметы личной гигиены; 4) трансплацентарный (вертикальный) — через плаценту от больной матери к ребенку. Пути распространения туберкулезной инфекции в организме: 1) гематогенный; 2) лимфогенный; 3) бронхогенный (с образованием каверн возможно бронхогенное обсеменения здоровых участков легких). Способствуют заражению туберкулезом: 1) нарушения санитарного режима; 2) несоблюдение правил асептики, антисептики; 3) осложнения вакцинации БЦЖ. 6. Патогенез туберкулеза. Инфицир-е МБТ – симбиоз организма и МБТ – появление гиперчувствительности замед. типа к МБТ – формирование противотуб-го клуточного иммунитета – регрессирование или прогрессирование 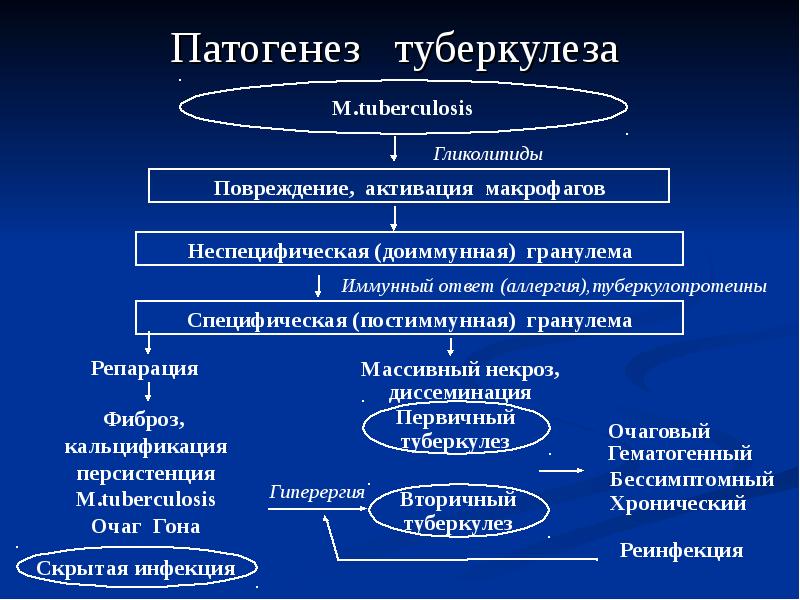 7. Туберкулезная гранулема, ее строение, дифференциальная диагностика гранулематозов. Гранулематозное воспаление - вариант продуктивного воспаления, при котором доминирующим типом клеток являются активированные макрофаги (или их производные), а основным морфологическим субстратом - гранулема. Гранулема - это очаговое скопление способных к фагоцитозу клеток моноцитарно-макрофагального ряда. В очаге воспаления моноцит трансформируется в макрофаг. Через 7 дней макрофаг превращается в эпителиоидную клетку. Эпителиоидные клетки по имеют более низкую фагоцитарную способность (у них отсутствуют вторичные лизосомы и макрофагальные гранулы), но лучше развитую бактерицидную и секреторную активность - они синтезируют факторы роста, фибронектин-1, ИЛ-1. Затем эпителиоидные клетки трансформируются в гигантские многоядерные клетки Пирогова - Лангханса, а через 2-3 нед. - в гигантские клетки инородных тел. Туберкулезная гранулема: в центре ее расположен очаг казеозного некроза, в котором находится вал радиально расположенных эпителиоидных клеток; за ними видны единичные гигантские клетки Пирогом - Лангханса и, наконец, на периферии гранулемы располагается еще один вал лимфоидных клеток. Среди этих клеток может быть примесь небольшого количества плазматических клеток и макрофагов. При импрегнации солями серебра среди клеток гранулемы обнаруживают тонкую сеть аргирофильных (ретикулярных) волокон. Кровеносные сосуды обычно в туберкулезной гранулеме не встречаются. При окраске по Цилю - Нильсену в гигантских клетках выявляют микобактерии туберкулеза. Учитывая преобладание в описанной выше гранулеме эпителиоидных слеток, такую гранулему называют эпителиоидно-клеточной. Туберкулезные гранулемы диаметром 1-2 мм. По гистологическому составу туберкулезные гранулемы в легких делятся на: гигантоклеточные (с преобладанием клеток Пирогова-Лангханса); эпителиоидно-клеточные (преобладают активированные макрофаги); лимфоцитарные; смешанного типа. По размеру гранулемы классифицируются следующим образом: субмилиарные (диаметр их не более 1 мм); милиарные (1-2 мм в диаметре); солитарные (могут достигать в диаметре нескольких сантиметров). Исходы гранулем: -рассасывание клеточного инфильтрата (редкий вариант исхода, т.к. гранулематоз в основной массе является хроническим воспалением). -фиброзное превращение гранулемы с образованием рубца или фиброзного узелка. -некроз гранулемы (характерен для туберкулезной гранулемы, которая может целиком подвергнуться казеозному некрозу). 8. Параспецифические морфологические реакции на туберкулезную инфекцию в различных органах и тканях. Клинический спектр параспецифических проявлений при ТБК достаточно разнообразен и может включать следующие синдромы: кожные проявления (узловая эритема, геморрагический васкулит, панникулиты); кератоконъюнктивит; суставной синдром (артриты, синовиты); поражение серозных оболочек (плевриты, перитониты, перикардиты); нефропатии (гломерулонефрит с нефротическим синдромом, амилоидоз); поражения миокарда в виде неспецифических миокардитов; гематологический синдром (анемии, лейкемоидные реакции и др.). 9. Основные эпидемиологические показатели по туберкулезу, характеризующие эпидемическую ситуацию. 10. Показатель заболеваемости туберкулезом, определение, методика расчета, факторы, влияющие на его формирование. 11. Показатель распространенности туберкулеза, определение, методика расчета, факторы, влияющие на его формирование. 12. Показатель смертности от туберкулеза, определение, методика расчета, факторы, влияющие на его формирование Эпидемический процесс при туберкулезе, его интенсивность оцениваются по нескольким показателям - заболеваемости, болезненности, инфицированности, риску инфицированности и смертности. Наиболее объективными и надежными критериями эпидемической ситуации по туберкулезу считаются заболеваемость и смертность. Заболеваемость - количество больных с впервые в жизни выявленным туберкулезом в течение календарного года на 100 тыс. населения. Так, например, если в городе с населением 150 тыс. человек в течение года зарегистрировано 75 случаев заболевания туберкулезом, то в пересчете на 100 000 населения число заболевших будет составлять: 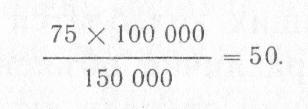 Этот показатель зависит от качества и полноты выявления больных, от состояния диагностики, полноты регистрации и учета больных. Смертность - показатель, отражающий число умерших от туб. в течение года на 100 тыс. человек. Он служит основным критерием распространенности туберкулеза и эффективности борьбы с ним. Этот показатель наиболее информативен, когда имеет место вскрытие всех умерших и высок уровень медицинского обслуживания. Принято различать смертность от всех форм туберкулеза и раздельно - от туберкулеза легких и внелегочных форм. В результате применения эффективных химиопрепаратов для лечения туберкулеза смертность стала быстро снижаться, увеличилась продолжительность жизни больных, что значительно снизило значение показателя смертности. Распространенность – число больных активных туб. на 100 тыс. населения. Инфицированность - процент населения, перенесших первичную туберкулезную инфекцию из числа выявленных с помощью туберкулиновых проб. Инфицированность показывает распространенность туберкулезной инфекции среди населения или его отдельных групп. При расчете процента инфицированных среди вакцинированного населения необходимо из числа обследованных вычесть число лиц с поствакцинальной аллергией. Тогда обычная формула расчета процента будет следующей:  Болезненность - для характеристики истинной распространенности туберкулеза как хронической инфекции используется показатель болезненности. Это число больных активным туберкулезом, состоящих на учёте в данный момент или на конец календарного года на 100 тыс. населения. 13. Организация своевременного выявления туберкулеза легких в первичных медицинских организациях. 14. Понятие раннего, своевременного, несвоевременного и позднего выявления туберкулеза. 15. Алгоритм и тактика врача первичного звена при выявлении изменений в легких. Выявление больных туберкулезом среди населения осуществляется медицинским персоналом всех ЛПУ системы здравоохранения и других ведомств при плановых профилактических осмотрах определенных групп населения, а также пациентов, обратившихся за медицинской помощью, при наличии жалоб, патогномоничных для заболеваний органов дыхания. Медицинской организацией, осуществляющей профилактические обследования в целях раннего выявления туберкулеза, составляется годовой план проведения профилактических обследований в целях раннего выявления туберкулеза, который согласовывается с территориальными органами федерального органа исполнительной власти, уполномоченного осуществлять федеральный государственный санитарно-эпидемиологический надзор. К основным методам выявления туберкулеза в ЛПУ относятся: 1) клинический (сбор анамнеза, жалоб, объективный осмотр); 2) туберкулинодиагностика (проба Манту с 2 ТЕ); 3) лучевая диагностика (ФЛГ и рентгенографическое обследование); 4) микробиологическая диагностика (исследование биологического патологического материала методом прямой (простой) микроскопии). Обследование проводится следующих групп населения: - считающих себя здоровыми, но имеющих признаки заболевания туберкулезом (клинические, рентгенологические); - по эпидемическим показаниям (независимо от наличия или отсутствия признаков заболевания туберкулезом), подлежащих профилактическим медицинским осмотрам в установленные сроки (т.н. декретированные или обязательные контингенты, группы риска); - лиц, подлежащих профилактическому медицинскому обследованию, но не обследованных по каким-либо причинам (сознательное уклонение, нетранспортабельность по причине тяжелого соматического заболевания и т.п.); - лиц, не обследованных более 2 лет (или 1 года?). Систематическое ведение отчетно-учетной документации медицинскими работниками, анализ и предоставление информации в вышестоящие органы, с последующей разработкой организационно-методических мероприятий (принцип обратной связи). Из анамнестических данных приоритетно учитываются: - наличие прямого продолжительного контакта с больным любой формой туберкулеза; - наличие в анамнезе ранее перенесенного туберкулеза; - хронические заболевания любой локализации, с частыми обострениями, неэффективным или малоэффективным неспецифическим лечением; - заболевания неясной (неустановленной достоверными методами) этиологии и неэффективным лечением в течение последних трех месяцев; - наличие ранее определяемых лучевыми методами при профилактических осмотрах остаточных изменений в легких (предположительного туберкулезной этиологии). К жалобам (симптомам), подозрительным на туберкулез, относят: - наличие признаков (синдрома) общей интоксикации - длительный субфебрилитет, общая немотивированная слабость, утомляемость, потливость, снижение аппетита, похудание; - "грудные" жалобы - кашель в течение двух недель и более, кровохарканье, кровотечение, одышка, боли в груди; - при подозрении на туберкулез внелегочной локализации имеют значение жалобы на нарушение функции пораженного органа, без признаков восстановления на фоне проводимой неспецифической терапии. |
