Ответы на вопросы.. 1. История организации системы борьбы с туберкулезом в России
 Скачать 0.88 Mb. Скачать 0.88 Mb.
|
|
Своевременно выявленные больные - малые, ограниченные формы туберкулеза, без деструктивных, определяемых лучевыми методами изменений в пораженных органах, непродолжительным олигобактериовыделением. Несвоевременно выявленные больные - любые формы туберкулеза с определяемыми лучевыми методами деструктивными изменениями в пораженном органе (как правило, с бактериовыделением). Больные с запущенными формами туберкулеза - все формы туберкулеза с грубыми морфологическими необратимыми изменениями в пораженных органах (как правило, с деструктивными, определяемыми лучевыми методами изменениями и бактериовыделением). Таким образом, клинические проявления зависят от формы туберкулеза: запущенным, распространенным формам соответствует выраженная локальная симптоматика в сочетании со значительными явлениями интоксикации; и малосимптомность, "стертость" клинических проявлений - при малых, ограниченных формах. Данные объективного осмотра: - общее состояние, которое длительно остается удовлетворительным, исключение - остропрогрессирующие формы туберкулеза; - потерю веса, исхудание, дистрофию вплоть до кахексии; - деформацию участков тела над пораженными органами (грудной клетки, суставов, позвоночника), рубцы и свищи в зоне поражения; - аускультативно - верхнедолевую локализацию поражений легких в виде изменения характера дыхания, редко - локальные катаральные явления или бронхиальная обструкция; при малых формах - отсутствие изменений (везикулярное дыхание); при запущенном туберкулезном процессе - возможны любые дополнительные аускультативные шумы; - болевой синдром при пальпации пораженного органа; - явления недостаточности функции пораженного органа, как прямые, так и косвенные. Медицинский работник в течение 3 дней с момента выявления при профилактическом осмотре у обследуемого признаков, подозрительных на заболевание туберкулезом, направляет его в специализированное противотуберкулезное учреждение для завершения обследования. Фактически на каждого жителя, находящегося в зоне обслуживания ЛПУ должна быть заведена «Карта профилактических флюорографических обследований», которая должна находиться в централизованной картотеке, а результат дублирован в амбулаторной карте, медицинской книжке по месту работы или посемейном журнале на участке проживания (дубликате амбулаторной карты). Целесообразно, с целью повышения качества, контрольное или повторное чтение флюорографической пленки производить в областном противотуберкулезном диспансере (при наличии достаточного кадрового состава, в соответствии с нормативами нагрузки на врача-рентгенолога). Первичное бактериоскопическое обследование осуществляется всеми ЛПУ и входит в диагностический минимум. На данном этапе выявляется наиболее эпидемически опасная категория пациентов. При положительных или сомнительных результатах первичного обследования, а также при отрицательных, но с наличием клинико-рентгенологических симптомов, пациент направляется в специализированное противотуберкулезное учреждение для подтверждения или исключения диагноза туберкулеза более совершенными диагностическими методами. 16. Порядок и сроки обследования взрослого населения на туберкулез. Профилактические медицинские осмотры проводятся в массовом, групповом (по эпидемическим показаниям) и индивидуальном порядке в медицинских организациях по месту жительства, работы, службы, учебы или содержания в следственных изоляторах и исправительных учреждениях. Медицинскими организациями, обслуживающими взрослое население, обеспечивается проведение профилактических медицинских осмотров населения, прикрепленного к медицинской организации, с целью раннего выявления туберкулеза не реже 1 раза в 2 года. В субъектах Российской Федерации, муниципальных образованиях с показателем заболеваемости населения туберкулезом 60 и более случаев на 100 тысяч населения в год - не реже 1 раза в год. Планирование профилактических осмотров взрослого населения на туберкулез проводится медицинской организацией после уточнения численности населения, прикрепленного к медицинской организации (работающего и неработающего), его возрастного и профессионального состава, анализа данных индивидуальных учетных форм и медицинских документов, содержащих сведения о проведенном обследовании, картотеке. Уточнение численности прикрепленного работающего населения проводится медицинской организацией ежегодно. 17. Медико-биологические факторы риска на туберкулез. 18. Социальные факторы риска на туберкулез. Медико-биологические: состояние иммунодефицита и ВИЧ; болезни эндокринной системы (СД); злокачественные новообразования; тяжелые формы заболеваний ЖКТ; бронхолегочные патологии и аномалии развития; воспаление в лимфатической системе; наркомания, алкоголизм; ранее перенесенный туберкулез особенно в случае неполноценного лечения; длительное время протекающие заболевания хрящевой ткани и костно-мышечной системы; психические заболевания и т.д. Социальные: Отсутствие определенного места жительства. Вынужденное массовое переселение. Нахождение в исправительных учреждениях, в местах лишения свободы. Работа в мед.учреждениях. Работа с вредными условиями труда. 19. Определение туберкулеза, принципы классификации и формирования клинического диагноза. Туберкулёз - инфекционное заболевание человека и животных, вызываемое различными видами микобактерий из группы Mycobacterium tuberculosis. Клинические формы туберкулеза: 1. Туберкулезная интоксикация у детей и подростков. 2. Туберкулез органов дыхания: - первичный туберкулезный комплекс; - туберкулез внутригрудных лимфатических узлов; - диссеминированный туберкулез легких; - милиарный туберкулез; - очаговый туберкулез легких; - инфильтративный туберкулез легких; - казеозная пневмония; - туберкулема легких; - кавернозный туберкулез легких; - фиброзно-кавернозный туберкулез легких; - цирротический туберкулез легких; - туберкулезный плеврит (в том числе эмпиема); - туберкулез бронхов, трахеи, верхних дыхательных путей; - туберкулез органов дыхания, комбинированный с профессиональными пылевыми заболеваниями легких (силикотуб.). 3. Туберкулез других органов и систем: - туберкулез мозговых оболочек и центральной нервной системы; - туберкулез кишечника, брюшины и брыжеечных лимфатических узлов; - туберкулез костей и суставов; - туберкулез мочевых, половых органов; - туберкулез кожи и подкожной клетчатки; - туберкулез периферических лимфатических узлов; - туберкулез глаз; - туберкулез прочих органов. Локализация и распространенность: в легких - по долям, сегментам, а в других органах - по локализации поражения. Фаза: а) инфильтрация, распад, обсеменение; б) рассасывание, уплотнение, рубцевание, обызвествление. Бактериовыделение: а) с выделением микобактерий туберкулеза (МБТ+); б) без выделения микобактерий туберкулеза (МБТ–). Осложнения туберкулеза: кровохарканье и легочное кровотечение, спонтанный пневмоторакс, легочно-сердечная недостаточность, ателектаз, амилоидоз, свищи и др. Остаточные изменения после излеченного туберкулеза: 1. Органы дыхания: - фиброзные; - фиброзно-очаговые; - буллезно-дистрофические; - кальцинаты в легких и лимфатических узлах; - плевропневмосклероз; - цирроз. 2. Другие органы: - рубцовые изменения в различных органах и их последствия; - обызвествление и др. Формулировка диагноза должна быть в следующей последовательности: основная клиническая форма, локализация, фаза процесса, бактериовыделение, осложнения, остаточные изменения. 20 и 21 вопроса нет. 22. Методы диагностики туберкулеза. Синдромальная диагностика туберкулеза легких. 1. Анамнез (жизни, эпидемиологический, заболевания); 2. Общий осмотр; 3. Исследование систем (в первую очередь дых-ой); 4. Лаб. методы: - Общий анализ крови, мочи; - БХ крови; - Мокрота и др. биол. жидкости на микроскопию, ПЦР, посев (Плотные среды Левенштейна-Йенсена, Финна - рост через 4-6 нед. (до 3 мес.). Жидкие среды - рост на поверхности. Микроколонии - «жгуты» - корд-фактор. Автоматизированные системы MGIT-BACTER 960 (рост через 11-19 дней). Бактериовыделителями считают: больной, у которого любым методом исследования обнаружены БК даже однократно при наличии клинико-рентгенологических данных активного туберкулеза; обнаружены двукратно любым методом даже при отсутствии явных рентгенологических туберкулезных изменений. - ИФА крови; 5. Инструментальные методы: ФЛГ, Rg в 2-х проекциях, КТ, МРТ, бронхоскопия, бронхоальвеолярный лаваж. 6. Хир. методы: пункция, биопсия, торакоскопия (плевроскопия). 23. Этиологические методы диагностики туберкулеза. 24. Микроскопические методы исследования на туберкулез, их практическое значение, преимущества и недостатки. 25. Методы микробиологической диагностики туберкулеза, их преимущества и недостатки. Все методы диагностики заболеваний можно разделить на прямые, позволяющие выявить непосредственно этиологический агент заболевания, и косвенные, которые выявляют последствия воздействия этиологического агента на организм больного. К прямым методам относится микроскопия, посев на пит.среды и ПЦР биологического материала. Микроскопия: При бактериоскопическом исследовании исходного материала (мокрота, моча, гной, спинномозговая жидкость) необходимо учитывать, что содержание в нем микобактерий может быть незначительным, выделение их эпизодическим и в нем могут быть измененные варианты возбудителя, в том числе L-формы. Поэтому для повышения вероятности обнаружения микобактерий туберкулеза используют методы концентрирования их с помощью центрифугирования или флотации, а также фазово-контрастной (для обнаружения L-форм) и люминесцентной микроскопии (в качестве флуорохромов используют аурамин, аурамин-родамин, акридиновый оранжевый и др.). Микроскопия препаратов патологического материала по методу Циля- Нельсена является основным методом выявления кислотоустойчивых микобактерий (КУМ). Мазки патологического материала обрабатывают карболовым фуксином, а затем обесцвечивают 5% раствором серной кислоты или 3% раствором солянокислого спирта. Докрашивают мазки 0,25% раствором метиленового синего. Окрашенные препараты просматривают в световом микроскопе с иммерсионной системой. КУМ окрашиваются в красный, а окружающий фон — в синий. Люминесцентная микроскопия увеличивает разрешающую способность микроскопии по сравнению с окраской по Цилю-Нельсену на 14-30%. Для окраски используют флюорохромы - органические красители, флюоресцирующие при освещении ультрафиолетовыми, фиолетовыми или синими лучами. Препарат исследуют с помощью люминесцентного микроскопа: микобактерии светятся золотисто-желтым цветом на темном фоне. ПЦР: Является одним из наиболее быстрых и информативных методов выявления МБТ. Принцип метода состоит в увеличении в 106-108 раз числа копий специфического участка ДНК МБТ. Бактериологический (культуральный) метод: Заключается в посеве мокроты или другого патологического материала на питательные среды. Для эффективного выделения культуры МБТ достаточно единичных жизнеспособных бактериальных клеток (20-100 микробных тел) в образце диагностического материала. Рост культуры регистрируют за 21-90 сут. Для посева диагностического материала используют разнообразные питательные среды, среди которых можно выделить три основные группы: плотные питательные среды на яичной основе; плотные или полужидкие питательные среды на агаровой основе; жидкие синтетические и полусинтетические питательные среды. В России наиболее широкое распространение получила плотная питательная среда Левенштейна-Йенсена. Лекарственную устойчивость МБТ определяют методом абсолютных концентраций на плотной яичной питательной среде Левенштейна-Йенсена, основанной на добавлении определенных стандартных концентраций противотуберкулезных препаратов, которые принято называть критическими при расчете на мкг/мл. 26. Методы сбора мокроты на туберкулез. Осуществляется методом Флотации, т.е. методом накопления. Мокроту после исследования сжигают в муфельных печах. 1. Мокрота лучше выделяется при глубоком дыхании и покашливании. 2. Достаточно для анализа 2 плевка мокроты (без слюны). 3. Если пациент выделяет мало мокроты, он может собирать её 1–3 суток, сохранять в прохладном месте (на средней полке двери холодильника).  27. Методы лучевой диагностики туберкулеза: 1. Крупнокадровая флюорография (размер кадров 70×70,100×100 и 110×110 мм), широко использовавшаяся ранее при массовых флюорографических обследованиях населения, уступает место прогрессивным высокотехнологичным цифровым методам исследования); 2. Цифровая малодозная флюорография (Полностью отсутствует брак изображения (в пленочной флюорографии брак достигал 8-15%), исключается необходимость использовать дорогостоящие фотоматериалы и химические реактивы - следовательно стоимость обследования одного больного снижается в несколько раз. Возможен оперативный анализ рентгеновского снимка сразу после его получения и последовательный, при котором снимки вначале накапливаются на жестком диске персонального компьютера, а затем анализируются в течение дня. После диагностического анализа цифровое изображение переводят в компьютерный архив - в отличие от пленочного он не занимает много места); 3. Рентгенография: В большинстве случаев прямую обзорную рентгенограмму дополняют рентгенографическим исследованием в боковой проекции, что позволяет выявлять изменения в междолевых плевральных пространствах, в области корней легких. Рентгенограммы в боковых проекциях позволяют определить локализацию патологического процесса по долям и сегментам и служат основой для назначения глубины оптимальных срезов при проведении томографического исследования. На рентгенограммах грудной клетки, выполненных в косых проекциях (при повороте больного относительно фронтальной плоскости на 30—45°), отчетливее выделяются изменения реберной, верхушечной, междолевой и средостенной плевры, поражения нижних отделов легких (Прицельная рентгенография, когда делают снимок участка легочного поля в оптимальном для отображения патологических изменений положении больного); 4. Различные виды томографии (КТ, МРТ) – выполняются послойные снимки (с настройкой необходимого «шага»), являющиеся более информативными, чем Rg; 5. Рентгеноконтрастные методы (бронхография, плеврография и т.д.); 6. Радиоизотопное исследование; 7. УЗИ (дает информацию о состоянии плевры, плевральной полости, субплевральных отделах легочной ткани, диафрагмы, синусов). 28. Иммунологические и молекулярно-генетические методы диагностики туберкулеза, цели массовой и индивидуальной туберкулинодиагностики. 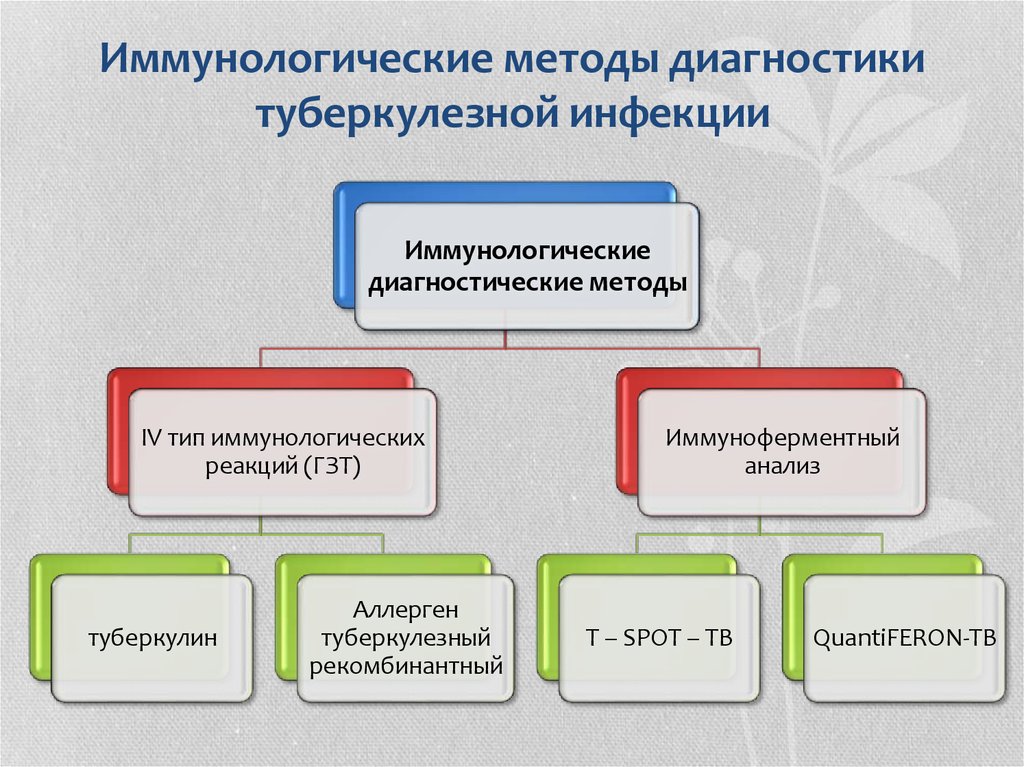 ИФА - выявляет антитела к микобактериям туберкулеза. Его информативность высока лишь в странах с низкой заболеваемостью и инфицированностью населения. Серологические исследования при туберкулезе основаны на распознавании сывороточных иммуноглобулинов G (IgG) - антител, специфичных к микобактериальным антигенам. Применяют методы, использующие связанный с ферментом иммуносорбент (ELISA). Информативность таких исследований может быть высокой у детей и взрослых больных с внелегочным туберкулезом в регионах с низкой распространенностью туберкулеза. ПЦР – относится к молекулярно-генетическим методам диагностики туберкулеза, в основе которого лежит многократное увеличение числа копий специфического участка ДНК (так называемая направленная амплификация ДНК): 20 циклов ПЦР приводят к увеличению исходной ДНК в 1 миллион раз, что позволяет визуализировать результаты методом электрофореза в агарозном геле. По своей чувствительности метод ПЦР при туберкулезе органов дыхания в два раза превосходит эффективность культуральной диагностики. Массовая туберкулинодиагностика: Цель массовой туберкулинодиагностики - обследование населения на туберкулёз. Задачи массовой туберкулинодиагностики: - выявление больных туберкулёзом детей и подростков; - выявление лиц, входящих в группы риска заболевания туберкулёзом для последующего наблюдения у фтизиатра (лица, впервые инфицированные микобактериями туберкулёза с «виражом» туберкулиновых проб, с нарастанием туберкулиновых проб, с гиперергическими туберкулиновыми пробами, с туберкулиновыми пробами, длительно находящимися на умеренном и высоком уровне), при необходимости - для проведения профилактического лечения; - отбор детей и подростков для проведения ревакцинации БЦЖ; - определение эпидемиологических показателей по туберкулёзу (инфицированность населения, ежегодный риск инфицирования). С целью отбора детей и подростков для ревакцинации БЦЖ пробу Манту с 2 ТЕ, согласно календарю профилактических прививок, выполняют в декретированных возрастных группах в 7 лет (нулевой и первый классы средней школы) и в 14 лет (восьмой и девятый классы). Ревакцинацию проводят неинфицированным ранее, клинически здоровым лицам с отрицательной реакцией на пробу Манту. |
