1. окс определение, классификация, тактика ведения пациентов. Острый коронарный синдром
 Скачать 1.16 Mb. Скачать 1.16 Mb.
|
Комбинированные нарушения проводимости.Нарушения внутрижелудочковой проводимости могут быть комбинированными – в виде двухпучковой блокады. Двухпучковая блокада чаще проявляется в виде блокады правой ножки и передней ветви левой ножки пучка Гиса. Более редкое проявление двухпучковой блокады - сочетание блокады правой ножки и задней ветви левой ножки пучка Гиса. Трехпучковая блокада – сочетание двухпучковой блокады с неполной АВ-блокадой (I или II степени). К трехпучковой блокаде следует относить случаи перехода блокады левой ножки в блокаду правой ножки пучка Гиса и обратно (перемежающаяся блокада ножек пучка Гиса). Необходимости в лечении нет. 6. Наджелудочковые пароксизмальные тахикардии: клиника, ЭКГ-диагностика, неотложная помощь. Наджелудочковая пароксизмальная тахикардия – это внезапно начинающийся и внезапно заканчивающийся приступ частых (более 140 ударов в минуту) и ритмичных сокращений сердца, обусловленных импульсами, исходящими из эктопического очага, расположенного в предсердии и атриовентрикулярном соединении. Клинические симптомы зависят от причины, длительности и частоты желудочковой тахикардии. Жалобы: сердцебиение независимо от физической нагрузки, одышка, боли в грудной клетке, слабость, головокружение, могут быть изменения психического статуса. Объективно: положение ортопное, одышка смешанного характера, акроцианоз. Пульс ритмичный, частый, слабого наполнения и напряжения. Артериальное давление нормальное или снижено. Смещена левая граница относительной тупости сердца, расширен поперечник сердца. Глухость тонов, ослабление I тона на верхушке, акцент II тона на легочной артерии. ЭКГ: учащение правильного ритма 140-220 в 1 минуту, наличие зубца Р (чаще наслаивающегося на зубец T), неуширенный желудочковый комплекс QRS. Лечение: Терапия проводится дифференцированно при стабильной и нестабильной гемодинамике. I. При стабильной гемодинамике: 1) Вагусные пробы (в течение 2 минут): - проба Вальсальвы (выдох при закрытой голосовой щели), - приседание на корточки и натуживание, - возбуждение рвотного рефлекса, - погружение лица в ледяную воду, - массаж каротидного синуса: голову поворачивают влево и 3-5 секунд указательным, средним, безымянным пальцами вращательными движениями массируют область бифуркации правой сонной артерии чуть ниже угла нижней челюсти, затем - то же проделывают слева. 2) Верапамил 0,25% - 1 – 2 мл на 0,9% растворе натрия хлорида внутривенно в течение 2 минут под контролем АД; - при отсутствии эффекта, через 15 минут – верапамил 0,25% – 2-4 мл на 0,9% растворе натрия хлорида под контролем АД. 3) Можно сразу начинать с прокаинамида 10% - 5 – 10 мл на 0,9% растворе хлорида натрия внутривенно медленно (за 10-20 минут) под контролем АД. При тенденции к гипотонии возможно введение в одном шприце фенилэфрина (мезатон) 1% раствора 0,1-0,3-0,5 мл. II.При нестабильной гемодинамике (падение систолического артериального давления < 90 мм рт.ст., потеря сознания) – электроимпульсная терапия (ЭИТ) с мощности разряда 50 Дж, при отсутствии эффекта – увеличить мощность разряда в 2 раза и далее до 360 джоулей. 7. Хроническая сердечная недостаточность: определение, этиология, патогенез, современная классификация, клиническая картина, диагностические критерии, принципы лечения. Это клинический синдром, осложняющий течение ряда заболеваний характеризующийся наличием одышки при физической нагрузке , быстрой утомляемостью, периферических отеков и объективными признаками нарушения функций сердца в покое. Этиология. Причины ХСН: Поражение миокарда – ибс, амилоидоз, эндокринные заболевания , токсические воздействия такие как алкоголь. Перегрузка миокарда – арт гипертензия, врожденные пороки сердца, ревматические пороки сердца Аритмии – фибрилляция предсердий и тахикардии Классификация сердечной недостаточности I стадия (начальная) - скрытая сердечная недостаточность, проявляющаяся только при физической нагрузке (одышкой, тахикардией, быстрой утомляемостью). II стадия (выраженная) - застой в большом и малом круге кровообращения выражен и в покое. Период А - характеризуется одышкой при малейшем физическом напряжении, признаками застоя крови только в малом круге кровообращения. Период Б - характеризуется постоянной одышкой в покое, отмечают застой крови как в малом, так и в большом круге кровообращения. III стадия (конечная, дистрофическая) - тяжелые нарушения гемодинамики, стойкие изменения обмена веществ и функций всех органов, необратимые изменения структуры тканей и органов; выраженный застой в обоих кругах кровообращения, общая дистрофия и истощение. Жалобы при сердечной недостаточности: одышка, приступы удушья, слабость, утомляемость. Цианоз слизистых, губ, акроцианоз, связанные с недостаточной насыщенностью крови кислородом. Набухание шейных вен за счет увеличения объема крови и повышения давления в правом желудочке, позднее в правом предсердии. Отёки нижних конечностей и крестцовой области. Критерии диагностики сердечной недостаточности 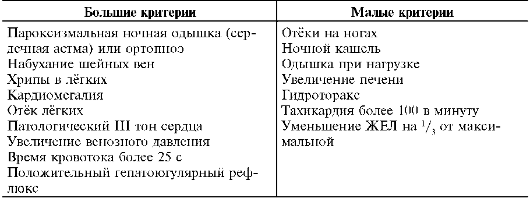 Для подтверждения диагноза хронической сердечной недостаточности необходимы либо один большой, либо два критерия. Лечение Немедикаментозное лечение. Уменьшение нагрузки на сердце путем ограничения физической активности больного, включая временное соблюдение постельного или полупостельного режима. В пищевом рационе ограничивают поваренную соль, жидкость (при III стадии), проводят мероприятия по оптимизации липидного обмена. Лекарственная терапия. Используют три класса препаратов: мочегонные – фуросемид 20-200 мг в сутки внутривенно , вазодилататоры – нитроглицерин инотропные средства - добутамин дополнительно назначают антиаритмические средства- пропранолол , хинидин. амиодарон 8. Гипертоническая болезнь: определение, этиология, патогенез, современная классификация, клиническая картина, диагностические критерии, принципы лечения. Артериальная гипертензия (АГ) - состояние, при котором отмечается повышение АД, систолического выше 140 мм рт.ст., диасто-лического выше 90 мм рт.ст. (в результате повторных измерений АД, произведенных в различное время в спокойной для больного обстановке; при этом больной не должен принимать ЛСп, влияющие на уровень АД). Артериальная гипертензия может быть как первичной, так и вторичной. Первичной (эссенциальной, гипертонической болезнью) артериальную гипертензию называют при отсутствии явной причины, вызвавшей повышение АД. Если выявляют причины артериальной ги-пертензии, то ее считают вторичной (симптоматической). Классификация I стадия - повышение АД более 160/95 мм рт.ст. без органических изменений ССС. II стадия - повышение АД более 160/95 мм рт.ст. в сочетании с изменениями органов-мишеней (сердце, почки, головной мозг, сосуды глазного дна), обусловленными артериальной гипертензией, но без нарушения их функций. III стадия - артериальная гипертензия, сочетающаяся с поражением органов мишеней (сердце, почки, головной мозг, глазное дно) с нарушением их функций Основные этиологические факторы эссенциальной АГ. а) наследственная предрасположенность (мутации генов ангиотензиногена, альдостеронсинтетазы, натриевых каналов почечного эпителия, эндотелина и др.) б) острое и хроническое психоэмоциональное перенапряжение в) избыточного потребление поваренной соли г) недостаточное поступление с пищей кальция и магния д) вредные привычки (курение, злоупотребление алкоголем) е) ожирение ж) низкая физическая активность, гиподинамия Жалобы У многих больных протекает бессимптомно, не вызывая ухудшения самочувствия, и часто ее диагностируют случайно. Характерны головные боли, тошнота, мелькание перед глазами, боли в области сердца (кардиалгия), сердцебиение, быстрая утомляемость, носовые кровотечения, повышенная возбудимость, раздражительность, нарушение сна. В более поздней стадии возможно появление приступов стенокардии. Диагностика : : 1) лабораторные методы: ОАК, ОАМ, БАК (общие липиды, холестерол, глюкоза, мочевина, креатинин, протеинограмма, электролиты – калий, натрий, кальций) 2) инструментальные методы: - ЭКГ (для оценки степени гипертрофии миокарда, определения ишемических изменений) - реоэнцефалография (для определения типа мозговой гемодинамики) - рентгенография органов грудной клетки - осмотр глазного дна офтальмологом - нагрузочные тесты - при возможности желательно выполнить также: Эхо-КГ, УЗИ почек, исследование щитовидной железы, тетраполярную реоплятизмографию (для определения типа нарушения гемодинамики) . Лечение. Снижение АД: а) немедекаментозные мероприятия, польза которых доказана: - увеличение дозированной физической нагрузки (до 30-45 мин ежедневно) - снижение избыточной массы тела - снижение суточной калорийности пищевого рациона до 1200 ккал - ограничение потребления животных жиров, холестерина - ограничение потребления натрия с пищей до 5-6 г поваренной соли в день - увеличение потребления калия с пищей до 1,5 г/сут - ограничение потребления спиртных напитков до 168 мл 100% алкоголя в неделю для мужчин (30 мл/день спирта = 60 мл/день водки = 240 мл/день вина = 700 мл/день пива) и до 112 мл в неделю для женщин - регулярные изотонические физические нагрузки на открытом воздухе умеренной интенсивности и продолжительностью не менее 30-60 мин, 3-4 раза в неделю (дозированная быстрая ходьба, плавание, велосипед); - отказ от курения Основные группы антигипертензивных препаратов: а) препараты I ряда 1) тиазиды и тиазидоподобные диуретики: гидрохлортиазид, , клопамид, бринальдикс, индапамид - используются в малых дозах, эффект наступает через 3-4 недели: индапамид (арифон) 2,5 мг 1 раз в сутки 2) бета-блокаторы: - некардиоселективные: а) без симпатомиметической активности: пропранолол, б) с симпатомиметической активностью: тразикор, пиндолол (вискен),, лабеталол. - кардиоселективные бета-1-адреноблокаторы: а) без симпатомиметической активности: метапролол (спесикор), атенолол (тенормин), , карведилол,. б) с симпатомиметической активностью: ацебуталол (сектраль), талинолол (корданум), эпанолол. Среднесуточные дозы: атенолол 25-100 мг/сут в 1-2 приема, бисопролол 2,5-10 мг/сут в 1 прием, пропранолол 40-240 мг/сут в 2-3 приема, пиндолол 14-40 мг/сут в 2-3 приема. 3) блокаторы кальциевых каналов: а) L-типа (по химической структуре): -производные фенилалкиламина: верапамил, галлопамил -производные бензотиазепина: дилтиазем, клентиазем -производные дигидропиридина: нифедипин, амлодипин, нисолдипин, нитрендипин, релодипин б) Т-типа: мибефрадил Среднесуточные дозы: амлодипин 5-10 мг/сут, верапамил-ретард 120-480 мг/сут, дилтиазем-ретард 120-360 мг/сут, исрадипин 5-10 мг/сут, исрадипин-ретард 5-10 мг/сут, нифедипин-ретард 30-60 мг/сут, фелодипин-ретард 5-10 мг/сут. 4) ингибиторы АПФ I класс - липофильные препараты: каптоприл, алацеприл, II класс - липофильные пролекарства: подкласс IIА - препараты, активные метаболиты которых выводятся преимущественно через почки: беназеприл, квинаприл, периндоприл, цилазаприл, эналаприл подкласс IIВ - препараты, активные метаболиты которых выводятся как через почки, так и с желчью и калом: моэксиприл, рамиприл, спираприл, трандолаприл, фозиноприл III класс - гидрофильные лекарства: лизиноприл, церонаприл Среднесуточные дозы: каптоприл 50-100 мг/сут, берлиприл 5-15 мг/сут, рамиприл 5-10 мг/сут, фозиноприл 20-40 мг/сут, цилазаприл 2,5-5 мг/сут, эналаприл 10-24 мг/сут 5) антагонисты рецепторов ангиотензина II: лозартан, вальсартан, ирбесартан 6) альфа-адреноблокаторы: празозин, кардура. б) препараты II ряда – используются в основном для купирования кризов 1) калийсберегающие: спиронолактон, триамтерен и петлевые: фуросемид диуретики 2) прямые вазодилятаторы: гидралазин, диазоксид. 3) нейротропные средства центрального действия: клонидин, допегит, резерпин 4) ганглиоблокаторы: гексаметоний, бензогексоний, пентамин 5) с неизвестным механизмом действия: сернокислая магнезия, дибазол 9. Инфекционный эндокардит: определение понятия, этиология, патогенез, клиническая картина, диагностические критерии принципы лечения и профилактики. Группы риска. Инфекционный эндокардит (ИЭ) – воспалительное заболевание эндокарда, вызванное инфекцией, ведущее к деструкции клапанного аппарата и нарушению его функции. Эндокардит вызывается: зеленящим стрептококком стафилококком энтерококком грамотрицательными палочками (E. coli, синегнойной палочкой, клебсиеллой). Эндокардит можно разделить на: первичный - возникает в здоровом сердце, вторичный - развивается на фоне уже имеющегося патологического процесса в сердце (например при ревматических пороках). Группе риска : 1) люди с иммунодефицитом, 2) люди с частыми опретивными вмешательствами, 3) посещающие стоматологию, тату салоны , 4) наркоманы , 5) пожилые, 6) алкоголики Классификация по этиологии: 1-по возбудителю : - Бактериальный - Вирусный Грибковый 2- по месту : -внебольничный -нозокомиальный ( учебном учреждении после 48 часов ) -ненозокомиальный 3 -по клин-морф форме: -первичный –если клапан не поврежденный -вторичный - если клапан поврежденный, уже протезированный 4. по локализации -правосторонний -левосторонний 5.- ранний ( до года после протезирования) - Поздний ( более одного года) КЛИНИКА Лихорадка, озноб, ночная потливость, повышенная утомляемость, анорексия, снижение массы тела, миалгия и артралгия. Повышение темп тела. Кожные высыпания, изменения концевых фаланг пальцев по типу «барабанных палочек» и ногтей по типу «часовых стекол» . увеличение селезенки, поражение почек. Пятна Рота (кровоизлияния в сетчатку с белым центром) , пятна Лукина( геморрагии на складке конъюктивы века нижнего) , на разгибательной поверхности –узелки Ослера и пятна на ладошке . Анемия, повышение соэ. Диагностические критерии по Дьюку Большие критерии: Положительная гемокультура из не менее чем 2-х раздельных проб крови вне зависимости от вида возбудителя. Эхокардиографические признаки инфекционного эндокардита: вегетации на клапанах сердца или подклапанных структурах, абсцесс или дисфункция протезированного клапана; впервые выявленная клапанная недостаточность. Малые критерии: Предшествующее поражение клапанов или внутривенная наркомания. Лихорадка выше 38 °С. Сосудистые симптомы: артериальные эмболии, инфаркты легких, микотические аневризмы, интракраниальные кровоизлияния, симптом Лукина. Иммунные проявления: гломерулонефрит, узелки Ослера, пятна Рота, ревматоидный фактор. Увеличение селезенки. Анемия: снижение гемоглобина крови ниже 120 г/л. Инфекционный эндокардит считается достоверным, если представлены 2 больших критерия или 1 большой и 3 малых критерия, или 5 малых критериев. Диагностика 1. ОАК. Повыш лейкоцитов, сдвиг влево лейк формулы, анемия, гломерулонефриит, потеря эритроцитов 2. ОАМ ( признаки гломерулонефрита) 3. Экг – наблюдение тахикардии 4. биохимия – с-реактивный белок 5. бактериол исследование крови. Забор крови из разных перифер вен-трехкратно( главное чтобы не из яремной и ?) 6. эхокардиография 7. узи почек 8. исследование глазного дна (пятна рота) 9. рентген гр клетки ( изменение нижнего отдела легких) 10 узи брюшной полости (асцит и т.д.) Лечение Антибиотики . Цефалоспорины (3-5 пок). Карбапенемы ( меропенем и имипенем) . Макролиды. (эритромицин и азитромицин ) Фторхинолооны ( ципрофлоксацин, левофлоксацин, моксифлоксацин) . Аминогликозиды ( неомицин, амикацин) Профилактика тромбообразования -антикоагулянты (гепарин) - антиагреганты ( клопидогрел) При лихорадке – ибупрофен и парацетомол Иммуносупресанты - циклофосфан Профилактика Основными направлениями первичной профилактики инфекционного эндокардита являются: 1. профилактика ревматизма и других заболеваний, приводящих к развитию порока сердца и сосудов; 2. своевременная хирургическая коррекция в детском возрасте врожденных аномалий, приобретенных пороков сердца; 3. тщательное лечение инфекционных очагов у больных, О Основные направления вторичной профилактики (проводится выздоровевшим от ИЭ и успешно оперированным по поводу ИЭ больным): 1. тщательное лечение очагов инфекции; 2. профилактика нозокомиальной (больничной) инфекции: рациональная планировка палат, строгий противоэпидемиче-ский режим; 3. рациональное применение антибиотиков 10. Бронхиальная астма: определение понятия, этиология, патогенез, классификация, клиническая картина, диагностика, стратегия и тактика ведения больных. Бронхиальная астма - хроническое заболевание дыхательных путей, в котором принимают участие многие клетки: тучные клетки, эозинофилы и Т-лимфоциты. Характеризуется обострениями в виде кашля, появлением свистящих хрипов, чувства заложенности в груди, затруднением дыхания Классификация бронхиальной астмы 1. По форме: 1.1 аллергическая форма 1.2 неаллергическая форма 2. Клиника-патогенетические варианты бронхиальной астмы 2.1. Атонический. 2.2. Инфекционно-зависимый. 2.3. Аутоиммунный. 2.4. Глюкокортикоидный. 2.5. Дизовариальный. 2.6. Выраженный адренергический дисбаланс. 2.7. Холинергический. 2.8. Нервно-психический. 2.9.Аспириновый. 2.10. Первично-измененная реактивность бронхов. 3. Ступени тяжести заболевания 3.1. Легкая интрмиттируюющая астма. • симптомы астмы реже 1 раза в неделю; • обострения недлительные (от нескольких часов до нескольких дней); • ночные симптомы не чаще 2 раз в месяц; • отсутствие симптомов и нормальная функция лёгких между обострениями; 3.2. Астма легкого персистирующего течения (2 ступень): • симптомы астмы более 1 раза в неделю, но не более 1 раза в день; • обострения заболевания могут нарушать физическую активность и сон; • ночные симптомы возникают чаще 2 раз в месяц; 3.3 Персистирующаяастма средней тяжести течения • ежедневные симптомы; • обострения заболевания нарушают работоспособность, физическую активность и сон; • ночные симптомы возникают чаще 1 раза в неделю; • ежедневный прием β2-агонистов короткого действия; 3.4. Тяжелая персистирующая • постоянные симптомы в течение дня; • частые обострения; • частые ночные симптомы; • физическая активность значительно ограничена; 4. Фазы течения бронхиальной астмы 4.1. Обострение. 4.2. Нестабильная ремиссия. 4.3. Ремиссия. 4.4. Стойкая ремиссия (более 2 лет). 5. Осложнения 5.1. Легочные: эмфизема легких, ателектаз, пневмоторакс, легочная недостаточность и др. 5.2. Внелегочные: легочное сердце, сердечная недостаточность и др Клинические проявления наличие эпизодических приступов экспираторной одышки и/или кашля, сопровождающихся удушьем. Обычно приступ начинается внезапно, после воздействия раздражителя (контакта с аллергеном, холодным воздухом, воздействия резкого запаха) или физической нагрузки. Типично возникновение приступов в ночное время. Часто приступу предшествует усиление непродуктивного кашля. Во время приступа больной занимает вынужденное сидячее положение, опирается руками о край кровати или колени, фиксируя плечевой пояс и подключая вспомогательные дыхательные мышцы. Дыхание частое, затрудненное (прежде всего затруднен выдох), свистящее. При аускультации лёгких выслушивают большое количество сухих свистящих хрипов. Разрешение приступа начинается с появления более жидкой мокроты, отделение которой происходит легче; постепенно уменьшается количество сухих хрипов, дыхание становится более редким, спокойным. В межприступный период больные, как правило, чувствуют себя хорошо, хотя признаки эмфиземы лёгких, особенно при повторных приступах, сохраняются. ДИАГНОСТИКА Лабораторные и инструментальные методы исследования Общий анализ крови: в период обострения отмечается лейкоцитоз, возможна эозинофилия и увеличение СОЭ; выраженность изменений крови зависит от тяжести заболевания. Анализ мокроты: при микроскопическом исследовании - эозино-филы, спирали Куршманна (слизь, образующая слепки мелких дыхательных путей), кристаллы Шарко-Лейдена (кристаллизованные ферменты эозинофилов). Пикфлуометрия: измерение пиковой скорости выдоха. Исследование ФВД. Рентгенологическое исследование органов грудной клетки. Лечение Лечение включает медикаментозное и немедикаментозное воздействия. Все препараты для медикаментозного лечения заболевания подразделяются на два вида: • препараты для использования по потребности; • препараты, используемые для купирования обострений и базисной (постоянной) терапии. Препараты для использования по потребности и купирования приступа БА Бета2-агонисты короткого действия (сальбутамол, фенотерол, тер-буталин) вызывают расслабление гладкой мускулатуры бронхов, усиление мукоцилиарного клиренса, снижение сосудистой проницаемости через небулайзер. Антихолинергические препараты (ипратропиум бромид). Способ введения ингаляционный (дозированный аэрозоль, раствор для не-булайзера). Беродуал - комбинированный препарат, содержащий бета2-агонист и антихолинергический препарат. Способ введения ингаляционный (дозированный аэрозоль, раствор для небулайзера). Системные глюкокортикостероиды (преднизолон, метилпреднизо-лон, триамсиналон, дексаметазон, бета-метазон). Способ введения парентеральный или пероральный. Предпочтение отдается перораль-ной терапии. Теофиллины короткого действия (теофедрин). Препараты базисной терапии БА Ингаляционные кортикостероиды (беклометазон дипропионат; бу-десонид; флунизолид; флутикозона пропионат) применяются как противовоспалительные средства . Дозы определяются степенью тяжести бронхиальной астмы. Лечение высокими дозами аэрозольных ингаляционных кортикостероидов назначают через спейсер, что способствует более эффективному контролю астмы и снижает некоторые побочные эффекты, или используют ингалятор «легкое дыхание».
При тяжелом течении бронхиальной астмы более эффективным может быть применение будесонида через небулайзер. Системные глюкокортикостероиды (метилпреднизолон, преднизо-лон, триамсинолон, бета-метазон) при тяжелом течении бронхиальной астмы следует назначать в наименьшей эффективной дозе. При длительном лечении альтернирующая схема назначения и прием в первой половине дня вызывают наименьшее количество побочных эффектов. Бета2-агонисты длительного действия (сальметерол; формотерол; сальбутамол гемисукцинат) применяются перорально, ингаляционно и парентерально. Предпочтительнее ингаляционный путь доставки препарата, что обусловлено быстротой развития максимального эффекта, местным (топическим) характером действия, отсутствием выраженного влияния на внутренние органы при использовании в терапевтических дозах. Теофиллины пролонгированного действия (тэопек, дурафиллин) применяются перорально. Благодаря пролонгированному действию уменьшают частоту ночных приступов, замедляют раннюю и позднюю фазы астматического ответа на воздействие аллергена. Применение теофиллинов может вызвать выраженные побочные эффекты: головную боль, тремор, тошноту, рвоту, тахикардию, нарушения ритма сердца, боли в животе, жидкий стул. Необходимо мониторировать содержание теофиллинов в плазме. М-холинолитики - антихолинергические препараты (ипратропиум бромид) показаны в случаях рефрактерности к бета2-агонистам. Комбинированные препараты (сочетание бета2-агониста пролонгированного действия и ингаляционного глюкокортикоида - серетид, представляющий собой сочетание сальметерола и флутиказона пропи-оната, и симбикорт - сочетание формотерола и будесонида). Кромогликат натрия и недокромил: эффективны в предотвращении бронхоспазма, спровоцированного аллергенами, физической нагрузкой и холодным воздухом.
11. Пневмонии: определение понятия, этиология, патогенез, современная классификация, клиническая картина, лабораторно-инструментальная диагностика, современные подходы к лечению. Пневмония - острое инфекционное заболевание, протекающее с образованием воспалительного экссудата в паренхиме лёгкого и затемнением при рентгенографии, которое ранее отсутствовало. Классификация 1. Внебольничные (первичные) пневмонии (возбудители в основном пневмококки, внутриклеточные микроорганизмы - микоп-лазма, хламидии, легионелла, гемофильная палочка, реже - грамот-рицательная флора). 2. Внутрибольничные (госпитальные, нозокомиальные) пневмонии (возбудителями чаще всего являются золотистый стафилококк, грамотрицательные аэробные бактерии - клебсиелла, кишечная палочка, протей, синегнойная палочка, анаэробы). 3. Аспирационные пневмонии. 4. Пневмонии у лиц с иммунодефицитом: • нейтропения менее 500 нейтрофилов в мм3; • агаммаглобулинемия; • предшествующая химиотерапия; • апластическая анемия; • гемобластозы; • ВИЧ-инфекция; • длительная иммуносупрессивная терапия, в том числе после трансплантации органов. По этиологии: бактериальные, вирусные, микоплазменные и др. По морфологии: крупозная (долевая), очаговая (дольковая), интер-стициальная. По локализации: в верхней или нижней доле. По течению: острая, затянувшаяся. Этиология Возбудителями пневмонии являются пневмококки, стрептококки, золотистый стафилококк, синегнойная, кишечная и гемофильная палочки, хламидии, легионеллы, микоплазма и вирусы (гриппа А, парагриппа и др.) Предрасполагающими факторами развития являются: курение, злоупотребление алкоголем, хронические обструктивные болезни лёгких, заболевания сердечно-сосудистой системы с развитием застойных явлений в малом круге кровообращения, хроническая инфекция носоглотки и придаточных пазух носа, врожденные дефекты бронхолёгочной системы, воздействие агрессивных факторов окружающей среды и профессионально-производственных вредностей, врожденное или приобретенное снижение иммунитета, тяжелые соматические и психические заболевания, операции, пожилой и старческий возраст. Патоморфологически выделяют 4 классические стадии пневмонии: стадию прилива, стадии уплотнения - красного и серого опеченения и стадию разрешения. • В стадию прилива происходит постепенное заполнение просвета альвеол воспалительным фибринозным экссудатом, который содержит возбудители пневмонии. Без лечения стадия прилива в среднем через 3-4 сут переходит в стадию опеченения. • В этой стадии (стадии опеченения) в экссудате появляются сначала эритроциты с небольшим количеством нейтрофилов (стадия красного опеченения), затем - большое количество лейкоцитов (стадия серого опеченения), фагоцитирующих бактерии. • Процесс заканчивается рассасыванием экссудата (стадия разрешения) и восстановлением обычной структуры легочной паренхимы. В случае неблагоприятного течения возможны осложнения в виде абсцедирования или грубого фиброза (карнификации). Клиника Характерны синдромы: 1. Интоксикационный (общ слабость, разбитость, головные и мышечные боли, одышка . сердцебиение , бледность) 2. Синдром общих воспалительных изменений ( чувство жара, озноб, повышение температуры тела, изменение острофазовых показателей крови: увел соэ, уровня фибриногена, появление С-реактивного белка) 3. Синдром восп-ных изменений легочной ткани ( появление кашля и мокроты), усиление голосового дрожания и бронхофонии, изменение частоты и хар-ра дыхания , появление влажных хрипов 4. Синдром вовлеченя др органов систем – серд сосуд сист пищеварительного тракта, почек, нерв сист. Жалобы : кашель, выделение мокроты, боли в груди, усиливающиеся при дыхании и кашле, одышка, нарушение общего самочувствия , повышение темп тела . Кашель может быть сухим или с мокротой . «Ржавая» характерна для крупозной. Кровянистая мокрота характерна для пневмонии вызванной палочкой Фридлендера. Кровохарканье характерна при микозах легких, в сочетании с болями в боку – признак инфарктной пневмонии При осмотре: бледность, герпетическое высыпание, бред, сознание. Раздувание крыльев носа – дых недост Лечение: Цефалоспорины ( цефипим 2 г 2 раза в день , цефтриаксон 2 г 1 раз в день) Фторхинолоны – левофлоксацин по 0,5 г 1 раз в день . Макролиды – эритромицин по 0,6 г 3 раза в день парентерально. По 0,5 г 4 раза в день внутрь. Азитромицин по 0,25 г 1 раз в день. Пенициллины - амоксициллин по 0,5-1 г 3 раза в день внутрь Несмотря на эффективностьь при длительном применении антибиотик заменяют другим через 10-12 ндей. Противокашлевые – кодеин, синекод Муколитические – лазолван Жаропонижающие – анальгин, ацетилсалициловая кислота Осложнения пневмонии. |
