Ваготомия в хирургической гастроэнтерологии. Курыгин А.А.. А. акурыгин, В. В. Румянцев ваготомия в хирургической гастроэнтерологии спетербург. 1992
 Скачать 1.86 Mb. Скачать 1.86 Mb.
|
А.АКУРЫГИН, В.В.РУМЯНЦЕВВАГОТОМИЯ В ХИРУРГИЧЕСКОЙ ГАСТРОЭНТЕРОЛОГИИ С-ПЕТЕРБУРГ.1992ПРЕДИСЛОВИЕВаготомия за три последних десятилетия буквально «ворвалась» в хирургическую практику. Ей посвящены журнальные статьи, сборники и монографии. Ваготомия была предметом обсуждения на научных съездах и конференциях. Сторонники ва-готомии предлагают применять ее практически у всех больных с язвой двенадцатиперстной кишки, считая сам факт наличия язвы показанием к пересечению блуждающих нервов. Другие относятся к ваготомии сдержанно, оставляя для этой операции отдельные, крайне редкие, показания. Ни одна из этих точек зрения не имеет под собой строгого научного обоснования. Каким бы сложным ни был патогенез язвенной болезни двенадцатиперстной кишки и желудка, кислотно-пептический фактор считается одним из основных его звеньев. В то же время какие бы лечебные механизмы ни приписывались ваготомии, ее главной точкой приложения является желудочная секреция. Механизмы ее регуляции у человека чрезвычайно сложны и зависят от возраста, пола, состояния других органов, нервной и эндокринной систем, регулирующих желудочную секрецию. Следовательно, от пересечения блуждающих нервов, идущих к желудку, нельзя ожидать одинакового эффекта во всех без исключения случаях. Отсюда напрашивается вывод, что, прежде чем применить ваготомию, необходимо изучить особенности желудочной секреции у данного больного и выработать критерии прогноза того или иного хирургического вмешательства на желудке, в том числе ваготомии. Такие критерии в виде секреторных тестов, хотя и условные, но существуют, и многие из них оправданы практикой. Тем не менее в литературе эти прогностические тесты не всегда достаточно четко представлены, а практические врачи, да и не только они, часто необоснованно их отвергают или не научены ими пользоваться. Существует несколько видов ваготомии (стволовая, селективная, селективная проксимальная, так называемая серомио-томия и др.), и в этом вопросе нет полной ясности, какая из них и в каких случаях наиболее выгодна. Ясно только то, что ответ на эти вопросы может дать большое число наблюдений, прослеженных в течение многих лет. Ваготомия в большинстве случаев сочетается с дренирующими операциями на желудке. Как это ни парадоксально, но влияние дренирующей операции на желудочную секрецию и патологический процесс изучено недостаточно, а в выборе вида дренирующей операции в хирургической практике царит полная неразбериха, в ^решение этого вопроса вносится много субъективного, не подкрепленного научными 'данными. Ваготомия, как и многие другие операции на желудке, таит в себе опасность для жизни больного, вероятность рецидива заболевания и развития патологических последствий, таких как дисфагия, моторно-эвакуаторные нарушения желудка, диарея, демпинг-синдром, холелитиаз и др. Прогнозирование, диагностика, профилактика и лечение этих осложнений недостаточно разработаны, подчас мало доступны практическим хирургам, в особенности работающим вдали от крупных административных центров. Поэтому видимая простота ваготомии не может служить основанием для упрощенного подхода к применению этой операции. В связи с этим вызывают удивление призывы некоторых хирургов — страстных сторонников ваготомии — к широкому, в сущности профилактическому, применению ее у больных с неосложненной язвой двенадцатиперстной кишки. Операция ваготомии обычно ассоциируется с язвой двенадцатиперстной кишки. В действительности она вышла за рамки этого заболевания. При многих патологических процессах в пищеводе, кардии, желудке, поджелудочной железе и кишечнике, в патогенезе которых желудочная секреция, секреция поджелудочной железы и нарушения функции автономной нервной системы пищеварительного тракта играют существенную роль, ва-готомия в ряде случаев может оказаться эффективным или даже единственным методом лечения. Эта сторона проблемы ваготомии остается плохо разработанной и менее всего известной широкому кругу хирургов. Настоящая монография основана главным образом на личном опыте авторов, включающем около 2000 операций ваготомии, выполненных в период с 1964 по 1989 г., а также результатах многолетних экспериментальных исследований, проведенных совместно с физиологами доктором медицинских наук Е. М Матросовой (Институт физиологии им. И. П. Павлова АН СССР) и профессором С. Д. Гройсманом (Киевский университет им. Т. Г. Шевченко). Авторы монографии попытались изложить свою точку зрения на место ваготомии в хирургической гастроэнтерологии и ответить по возможности на перечисленные выше спорные и нерешенные вопросы. Но, пожалуй, наиболее благородная задача, которую поставили перед собой авторы книги,— это помочь молодым хирургам сориентироваться в этой сложной и нашумевшей в 70—80-е годы проблеме. Конечно, в данной монографии не все, что было сделано авторами, сообщается впервые и не все в ней бесспорно. Многие выводы прежних работ переосмыслены, результаты многолетних наблюдений за оперированными больными внесли существенные коррективы и, кроме того, материалы многочисленных работ собраны воедино, что само по себе оправдывает издание настоящей монографии. Глава 1 ВАГОТОМИЯ. ВИДЫ И ОСНОВНЫЕ ПРИНЦИПЫ ИСПОЛНЕНИЯВ настоящей главе мы остановимся на основных видах операций, связанных с пересечением блуждающих нервов (рис. 1) и применяемых при лечении заболеваний органов пищеварения. Вопросы патофизиологического обоснования применения ваготомии в хирургической гастроэнтерологии, равно как и исторические справки, касающиеся этой операции, не выносятся в отдельную главу, а освещаются в соответствующих разделах книги по мере изложения материала. СТВОЛОВАЯ ПОДДИАФРАГМАЛЬНАЯ ВАГОТОМИЯТехника стволовой поддиафрагмальной ваготомии разработана достаточно хорошо, и среди всех операций, связанных с пересечением блуждающих нервов, является наиболее простой. Именно стволовая ваготомия с разгружающими желудок операциями во многих странах, в частности в Великобритании, стала стандартным вмешательством при хронической язве двенадцатиперстной кишки [dark С. et al., 1985]. Нами, как и большинством хирургов, применяется верхний срединный разрез передней брюшной стенки. В отличие от некоторых авторов [Weinberg J., 1963], мы не видим необходимости в косопоперечных доступах и не дополняем срединный разрез резекцией мечевидного отростка грудины [Griffith et al., 1963; Kraft R., Fry W., 1963]. Некоторые хирурги для удобства оперирования производят мобилизацию левой доли печени путем пересечения ее треугольной связки [Шалимов А. А., Саенко В. Ф., 1972; Tanner N., 1966], однако необходимость в таком приеме возникает в каких-то отдельных случаях, чаще же всего бывает достаточно отодвинуть левую долю печени ретрактором. В затруднительных случаях мы пользуемся специально изготовленным зеркалом, которое отличается от стандартных ретракторов более широкой (96 см) и удлиненной (160 см) лопастью, а также изогнутостью его рабочего конца внутрь до угла 25° (рис. 2, а). Брюшину и диафрагмально-пищеводную фасцию рассекают на протяжении 2—3 см в поперечном направлении на уровне их перехода с диафрагмы на пищевод. Для упрощения операции 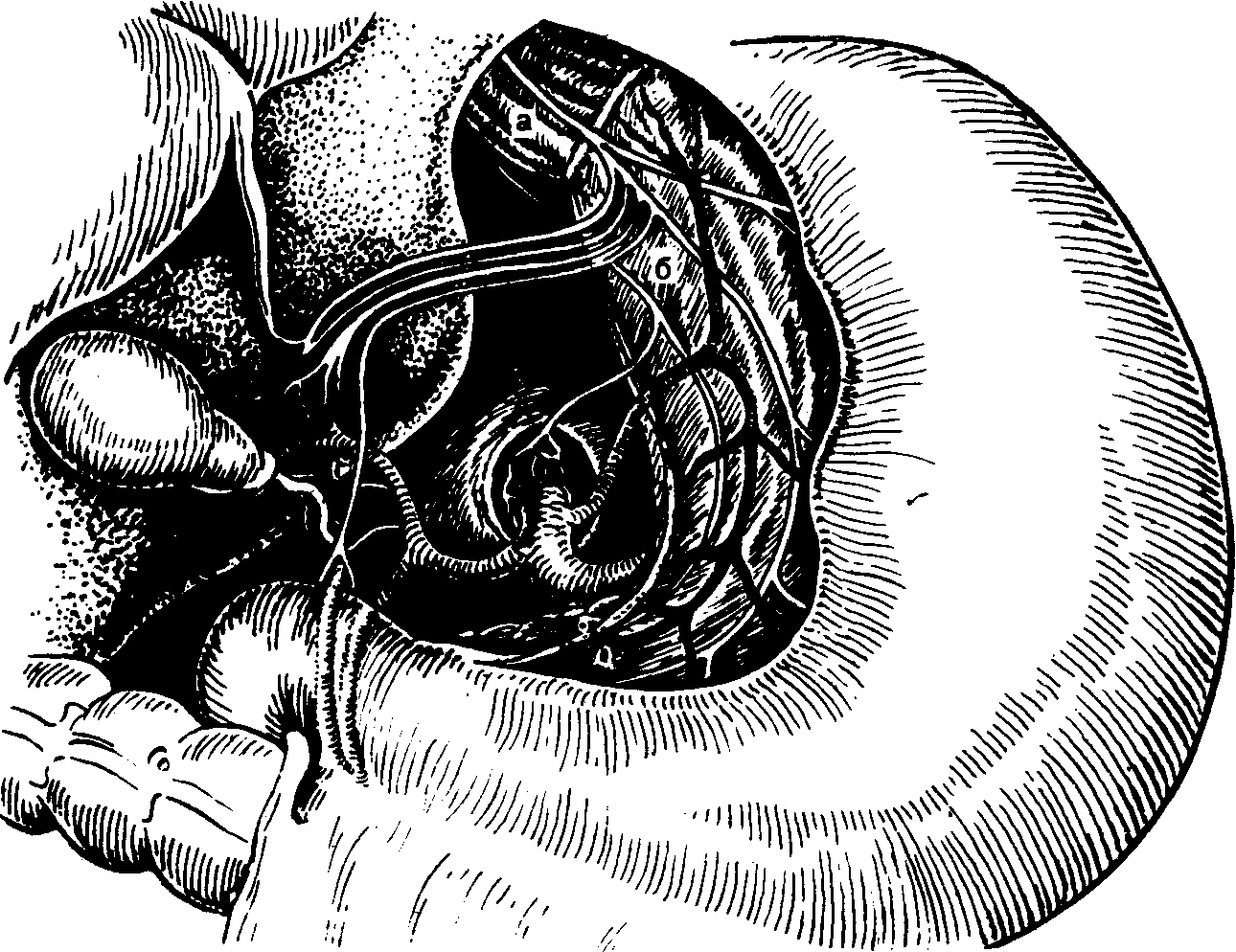 Рис. L Схема ветвления блуждающих нервов в области малой кривизны желудка. От переднего блуждающего нерва (а) отходят желудочные и печеночные ветви, от заднего (в) — желудочные н чревная ветви. хирург ладонью левой руки оттягивает желудок вниз по ходу его малой кривизны, фиксируя одновременно пищевод с введенным в просвет толстым желудочным зондом между ногтевыми фалангами III и IV пальцев. Марлевым тупфером рассеченную брюшину и фасцию сдвигают кверху. Тем же тупфером как бы очищают боковые стенки пищевода, при этом становится хорошо видимым его мышечный слой, на котором располагается передний блуждающий нерв. Нерв, в отличие от пищевода, мало податлив на растяжение, и при смещении кардиального отдела желудка вниз и влево он в виде натянутой струны внедряется в стенку пищевода, образуя хорошо заметную борозду. Такой прием облегчает поиск не только основного, но и дополнительных стволов переднего блуждающего нерва. Нервный ствол выделяется с помощью диссектора или специального крючка (рис. 2, в), пересекается или иссекается на протяжении 2 см между зажимами. Для предотвращения регенерации нерва и профилактики кровотечения из сопровождающих его сосудов концы нерва перевязывают нитью из синтетических волокон. 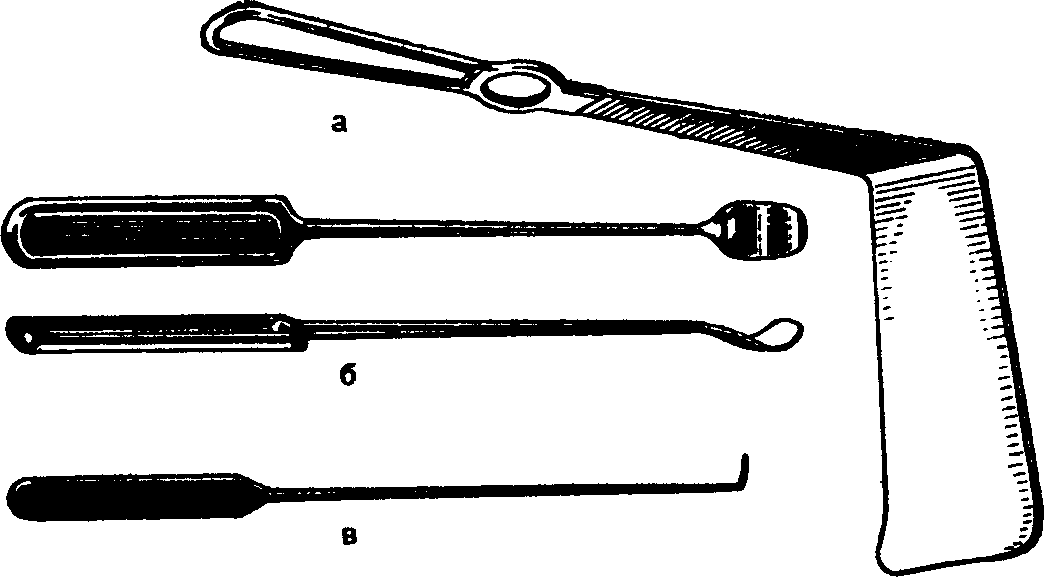 Рис. 2. Инструменты, облегчающие выполнение стволовой под-диафрагмальной ваготомии. а — ретрактор; б — шпатель; в — крючок для выделения блуждающего нерва. Задний блуждающий нерв значительно толще переднего, он удобнее всего нащупывается III пальцем левой кисти в промежутке между пищеводом и правой ножкой диафрагмы непосредственно на аорте. В этом месте задний блуждающий нерв проходит на уровне правого контура пищевода, с ним не связан и отделен от него довольно плотным фасциальным листком. Иногда удобнее отодвинуть пищевод влево с помощью лопаточки Буяль-ского или специального шпателя (рис. 2,6). Нерв выделяют дис-сектором или ранее упоминавшимся крючком, пересекают и концы его перевязывают лигатурой. Во время выделения заднего блуждающего нерва во избежание повреждения стенки пищевода конец диссектора направляют в сторону правой ножки диафрагмы. С этой целью предложен даже щадящий метод выведения блуждающего нерва в более доступную и безопасную зону с помощью марлевых тупферов [Постолов П. М. и др., 1987]. При поисках блуждающего нерва следует всячески избегать натяжения желудка по ходу его большой кривизны, так как в этом случае натягивается желудочно-селезеночная связка, что может привести к разрыву капсулы селезенки. Операция под диафрагмой завершается ушиванием дефекта в диафрагмально-пищеводной фасции и брюшине. Некоторые авторы для предупреждения образования скользящей грыжи пищеводного отверстия диафрагмы и коррекции запирательной функции кардиального жома сшивают 2—3 швами ножки диафрагмы впереди или позади пищевода, другие моделируют угол Гиса или производят более сложные вмешательства в виде фундопликации по Ниссену. Этот вопрос специально рассматривается в гл. 4. Стволовая ваготомия как первичная операция всегда сочетается с дренирующими вмешательствами на желудке или ан-трумэктомией. При выполнении стволовой поддиафрагмальной ваготомии следует помнить о том, что передний блуждающий нерв на уровне абдоминального отдела пищевода проходит одним стволом лишь у 60—75 %, а задний — у 80—90 % больных. В остальных случаях эти нервы представлены здесь двумя и более стволами каждый [Иванов Н. М. и др., 1988; Scheinin Т., Inberg M., 1966]. Оставление непересеченными дополнительных стволов блуждающего нерва может свести на нет результаты оперативного вмешательства. Хирургической анатомии блуждающих нервов посвящено огромное число работ, и почти в каждом новом исследовании обнаруживаются неизвестные ранее особенности парасимпатической иннервации желудка. Число вариантов ветвления блуждающих нервов на уровне желудка и нижней трети пищевода уже в настоящее время не поддается учету, поэтому некоторые авторы предлагают дополнять пересечение основных и дополнительных стволов блуждающих нервов различными техническими ухищрениями, в частности скелетированием на протяжении 5—6 см абдоминального отдела пищевода и даже циркулярным пересечением мышечного его слоя на этом уровне [Pierpont R. et al., 1967]. Что касается скелетирования пищевода, то в этом есть смысл, так как такой прием позволяет обнаружить и пересечь некоторые мелкие ветви блуждающего нерва и тем самым повысить эффективность операции. Циркулярное пересечение мышечного слоя пищевода—вмешательство опасное, а главное бесполезное, так как доказано, что даже полное пересечение пищевода под диафрагмой и разрушение околопищеводных тканей не устраняют вагальной стимуляции желудка. Раздражение блуждающего нерва на шее в этих случаях вызывает сокращение желудка (Jeffepson N. et al., 1967]. Гораздо важнее знать все те места в области кардиального отдела желудка и пищевода, где могут проходить дополнительные ветви блуждающего нерва. Такими местами являются клетчатка позади пищевода, где может проходить веточка заднего блуждающего нерва [Heden-stedt S., 1976], и пространство слева от пищевода, где иногда от заднего нерва отходит «криминальная» ветвь G. Grassi (1971), идущая к своду желудка. Кроме того, установлено, что в составе нервного сплетения, сопровождающего правую желудочно-саль-никовую артерию, проходят парасимпатические нервные волокна (Когут Б.М.и др., 1980]. Поэтому некоторые авторы [Кузин Н.М., 1987] для повышения эффективности стволовой ваготомии предлагают сочетать ее с мобилизацией желудка по большой кри визне и пересечением правых желудочно-сальниковых сосудов. Существуют операционные тесты поиска' и идентификации веточек блуждающего нерва, о чем пойдет речь в гл. 3. СТВОЛОВАЯ ТРАНСТОРАКАЛЬНАЯ НАДДИАФРАГМАЛЬНАЯ ВАГОТОМИЯСтволовая трансторакальная наддиафрагмальная ваготомия производится сейчас очень редко, главным образом по поводу пептической язвы желудочно-кишечного соустья при резко выраженном спаечном процессе в брюшной полости. Отдельные авторы применяют ее у больных с рецидивом язвы двенадцатиперстной кишки, развившимся после поддиафрагмальной ваготомии [Thirlby R., Feldman М., 1985]. Операция выполняется из левостороннего разреза грудной стенки в седьмом или восьмом межреберьях. Рассекают легочную связку, легкое оттесняют кверху, и после вскрытия медиа-стинальной плевры тотчас над диафрагмой обнажается пищевод, под него подводят резиновый турникет. Для лучшей ориентировки перед операцией в пищевод вводят толстый желудочный зонд. Путем потягивания за турникет пищевод выводят в плевральную полость, при этом легко обнаруживаются оба блуждающих нерва, тесно связанных со стенкой пищевода. Нервы пересекают или иссекают на протяжении 1—2 см, концы их перевязывают лигатурой из синтетических волокон, медиастинальную плевру зашивают. Операция завершается дренированием плевральной полости трубкой и зашиванием раны. Воздух из плевральной полости эвакуируют, легкое расправляется. Дренажная трубка удаляется через 2—3 дня после рентгенологического контроля. При выделении пищевода в средостении следует помнить о возможности повреждения противоположной медиастинальной плевры и образования двухстороннего пневмоторакса. Осторожное оперирование и рентгенологический контроль по завершении операции гарантируют от такого осложнения, а если оно и случается, то своевременно распознается и устраняется. Бытует ошибочное мнение, что каждый блуждающий нерв над диафрагмой перед входом в пищеводное отверстие, как правило, представлен одним стволом и, таким образом, трансторакальная ваготомия якобы полнее денервирует желудок, чем пересечение блуждающих нервов под диафрагмой. В действительности передний блуждающий нерв непосредственно над диафрагмой бывает представлен единым стволом лишь в 70%, а задний—в 90 % случаев [Jackson R., 1948]. Следовательно, при трансторакальной стволовой ваготомии тщательные поиски дополнительных веточек блуждающих нервов столь же необходимы, как и при абдоминальном варианте операции. СЕЛЕКТИВНАЯ ВАГОТОМИЯВ основу селективной ваготомии положена идея пересечения всех желудочных ветвей блуждающих нервов при сохраненной парасимпатической иннервации других органов брюшной полости. Предложено несколько вариантов этой операции. Вначале речь пойдет о такой разновидности селективной ваготомии, при которой денервируется весь желудок от кардии до пилорического отдела, и сохраняются чревная ветвь заднего и печеночные ветви переднего блуждающего нерва [Jackson R., 1948; Franksson С.,1948]. Техника селективной ваготомии претерпела многочисленные изменения, и теперь уже мало кто из хирургов при выполнении этой операции стремится выделить желудочные и печеночные ветви переднего блуждающего нерва, а также желудочные и "ревную ветви заднего блуждающего нерва. Такой способ оперирования делает операцию сложной, а главное—ненадежной, так как часто бывает невозможно идентифицировать все веточки блуждающих нервов, учитывая многообразие их ветвления. Поэтому в настоящее время все хирурги, которые применяют эту операцию, производят парасимпатическую денервацию желудка путем последовательного скелетирования всей малой кривизны ^_от пилорического отдела до пищевода, включая 5—6 см его абдоминальной части [Маят В. С. и др., 1975; Tanner N.. 1966;Amdrup E. et al., 1967]. Вначале рассекают передний листок малого сальника вдоль малой кривизны желудка, затем малыми порциями пересекают сосуды и нервы, заключенные в клетчатке между листками брюшины, и в последнюю очередь — задний листок брюшины [Harkins H., et al., 1963]. При этом перевязывают и пересекают нисходящую ветвь левой желудочной артерии, так как в части случаев основная желудочная ветвь заднего блуждающего нерва (задний нерв Латарже) отходит от главного его ствола очень низко и достигает желудка вместе с указанной артерией [Burge H., Frohn M., 1969]. Перевязка основного ствола левой желудочной артерии, как это рекомендуют отдельные авторы (Сенютович Р. В., 1969], является, по нашему мнению, неоправданной. В такой же мере трудно согласиться с теми авторами, которые рекомендуют для повышения эффективности ваготомии осуществлять поиск ветвей блуждающего нерва в самой стенке пищевода. Такой прием повышает опасность повреждения пищевода, а кроме того, известно, что существует интрамураль-ный путь парасимпатических нервов к слизистой оболочке желудка, который невозможно прервать даже пересечением всего серозно-мышечного слоя пищевода и желудка [Legros G., Griffith С., 1969]. Операция завершается перитонизацией десерозированной малой кривизы путем сшивания переднего и заднего листков серозного покрова желудка, подшиванием отдельными швами малого сальника к желудку, после чего производится дренирующая оперция на желудке. Некоторые хирурги для более четкого выполнения операции перед скелетированием малой кривизны желудка выделяют оба ствола блуждающего нерва, берут их на держалки, за которые во время денервации желудка оттягивают нервы вправо, в результате чего четче обозначаются желудочные ветви нервов. Неудовлетворенность результатами классической селективной ваготомии в виде неполной парасимпатической денервации желудка и развития функциональных осложнений побудила некоторых авторов видоизменить операцию. Так, N. Tanner (1966) для профилактики диареи целиком пересекал только передний блуждающий нерв, оставляя интактной чревную ветвь заднего. H. Burge (1969) для предупреждения демпинг-синдрома предложил пересекать основной ствол заднего блуждающего нерва в сочетании с передней селективной ваготомией и не делать при этом дренирующей операции, считая, что двигательная функция желудка будет сохранена за счет пилорического нерва печеночной ветви переднего блуждающего нерва. Сам автор получил вполне хорошие результаты, однако другие хирурги не смогли подтвердить данных H. Burge. Операция в таком виде вскоре была почти повсеместно оставлена из-за частого развития застоя в желудке и рецидивов язвы. Но идея H. Burge была подхвачена исследователями и уже в качественно ином виде использована в клинической практике в форме селективной проксимальной ваготомии. Следует заметить, что в настоящее время и классическая селективная ваготомия желудка применяется немногими хирургами [Emas S., Fernstrom M., 1985; Jordan P., Thornby J., 1987; Johnson D., Blacket R„ 1988]. СЕЛЕКТИВНАЯ ПРОКСИМАЛЬНАЯ ВАГОТОМИЯСелективная проксимальная ваготомия, предложенная Fi Holle и W. Hart (1964), имеет ряд других названий, таких как ваготомия париетальных клеток (С. Griffith), суперселективная ваготомия (С. Grassi), высокоселективная ваготомия, париеталь-ноклеточная, проксимальная ваготомия [Сибуль У., 1985] и др. При этой операции предусматривается парасимпатическая де-нервация тела и дна желудка при сохраненной иннервации его антрадьного отдела. Авторы операции во всех случаях сочетают селективную проксимальную ваготомию с пилоропластикой, однако с течением времени при отсутствии препятствия в выходном отделе желудка это вмешательство большинство хирургов стали применять в «чистом» виде, и лишь при язве двенадцати- перстной кишки, осложненной стенозом, оно дополняется дренирующей операцией на желудке. Прежде чем приступить к денервации тела и дна желудка, необходимо обозначить проксимальную границу антрального отдела желудка. Методика определения его протяженности с помощью различных функциональных тестов изложена в гл. 3. Здесь же укажем, что большинство хирургов пользуются внешними анатомическими ориентирами. На малой кривизне желудка таким ориентиром служит место внедрения в стенку желудка в области его угла разветвленных в виде «гусиной лапки» конечных веточек переднего нерва Латарже. Кровеносные сосуды, идущие вместе с нервами, в этом месте делятся таким же образом, что делает «гусиную лапку» особенно заметной. На большой кривизне желудка верхняя граница антрального отдела при- \ мерно соответствует так называемой точке Готема, в которой стыкуются правая и левая желудочно-сальниковые артерии. Де-нервация желудка начинается от «гусиной лапки» и заканчивается в области угла Гиса. Во избежание сохранения иннервации кислотопродуцирующей зоны желудка оставляют непересеченными 1—2 дистальные веточки нервов Латарже, а все остальные ветви «гусиной лапки» пересекают. Техника селективной прокси-мальной ваготомии, как и селективной ваготомии, состоит в поэтапном скелетировании малой кривизны желудка и абдоминального отдела пищевода на протяжении 5—6 см, восстановлении серозного покрова желудка и пищевода, подшивании малого сальника к желудку (рис. 3). Техническая сложность традиционной селективной прокси-мальной ваготомии делает ее почти неприемлемой в неотложной хирургии, у полных больных, а также у лиц с тяжелыми сопутствующими заболеваниями, для которых продолжительность операции имеет немалое значение. Для упрощения операции в технику селективной проксимальной ваготомии разными авторами внесены изменения. Так, некоторые хирурги пересекают задний нерв Латарже и сохраняют передний, считая это достаточным для адекватной моторики антрального отдела желудка (Сенютович Р. В., Алексеенко А. В., 1987], другие комбинируют переднюю селективную проксимальную ваготомию с задней стволовой (Величко В. М. и др., 1987; Маневич В. Л. и др., 1987;Hill G., Barker М., 1978]. По мере накопления опыта и увеличения сроков наблюдения за больными, подвергшимися проксимальной ваготомии, стали ( обнаруживаться другие недостатки этой операции, самым серьезным из которых является высокая частота рецидива язвы. Это обстоятельство заставило искать пути повышения эффективности операции. В частности, отдельные хирурги стали сочетать селективную проксимальную ваготомию с сегментарной резекцией желудка, включающей 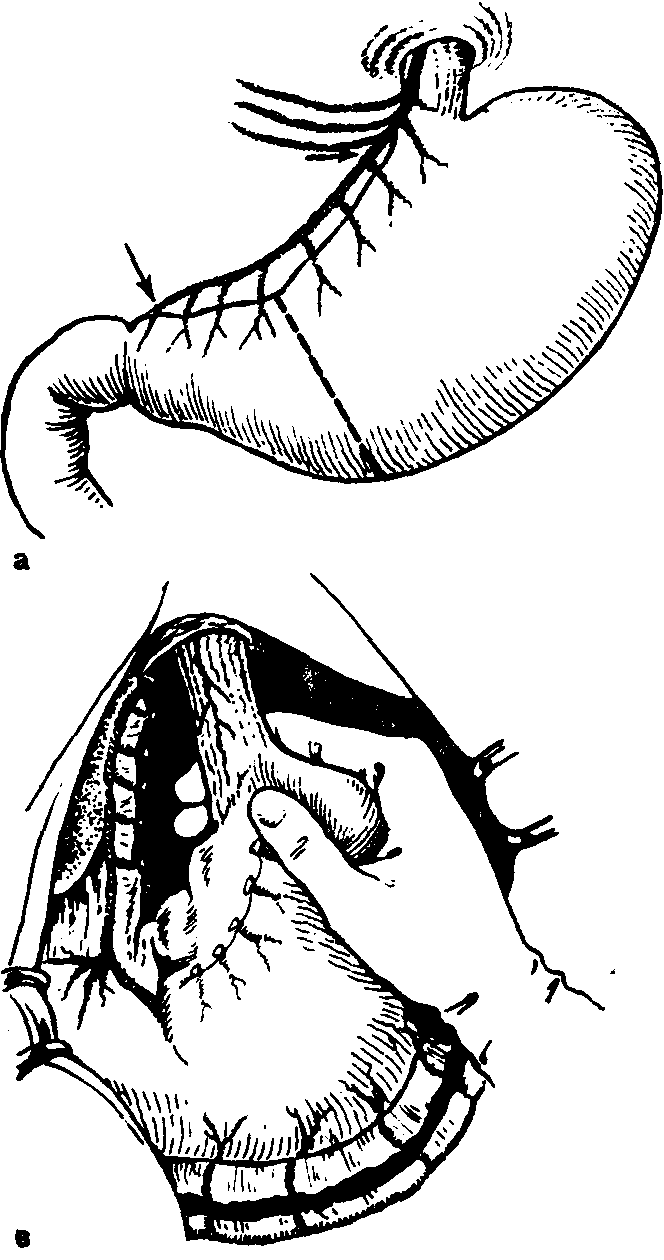 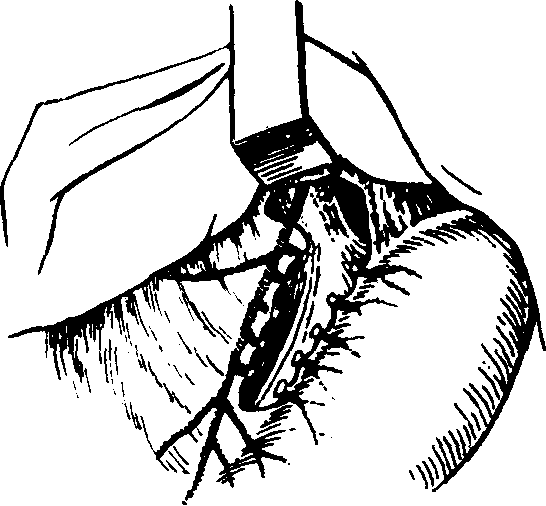 б бРис. 3. Схема проксимальной селективной ваготомии. а — пунктирной линией обозначена про-кснмальная граница антрального отдела желудка, стрелками — зона скелетирова-ния малой кривизны желудка и абдоминального отдела пищевода; б — малая кривизна желудка скелетирована с сохранением антральных ветвей блуждающего нерва (нерв Латарже); в — десерознрован-ная часть малой кривизны желудка перитонизирована. прилегающую к антральному отделу наиболее уязвимую часть желудка, где чаще всего локализуются язвы I и П типов по Н. Johnson [Ковальчук Л. А., 1988] (рис. 4). М. И. Кузин и соавт. (1980) предложил так называемую расширенную селективную проксимальную ваготомию, сущность которой сводится к тому, что в дополнение к пересечению ветвей блуждающих нервов, идущих к кислотообразующей части желудка со стороны малой кривизны, производят мобилизацию большой кривизны желудка, начиная в 4—5 см от привратника и до уровня нижнего полюса селезенки с пересечением обеих желудочно-сальниковых и 1—2 коротких артерий желудка (рис. 5). Благодаря такому усовершенствованию авторам удалось снизить частоту неполных ваготомии с 23 до 6%. Авторы полагают, что эффект расширенной селективной проксимальной ваготомии повышается за счет пересечения ветвей блуждающих нервов, идущих к желудку со стороны большой его кривизны вместе с желудочно-сальниковыми сосудами. Однако здесь необ-  Рис. 4. Схема проксимальной селективной ваготомии в сочетании с сегментар-ной резекцией желудка (по Л. А. Ковальчуку, 1988). а — граница резекции желудка вместе с язвой после выполнения ваготомин; б — вид после формирования желудочного анастомоза. ходимо вспомнить работу Л. 3. Франк-Каменецкого (1948) из московской клиники В. С. Левита, в которой было доказано, что при мобилизации большой кривизны желудка с пересечением желудочно-сальниковых артерий происходит частичная десим-патизация желудка, в результате которой снижается выработка свободной соляной кислоты и усиливается моторно-эвакуаторная функция желудка. Таким образом, механизм лечебного действия расширенной селективной проксимальной ваготомии более сложный, чем при пересечении одних только блуждающих нервов. 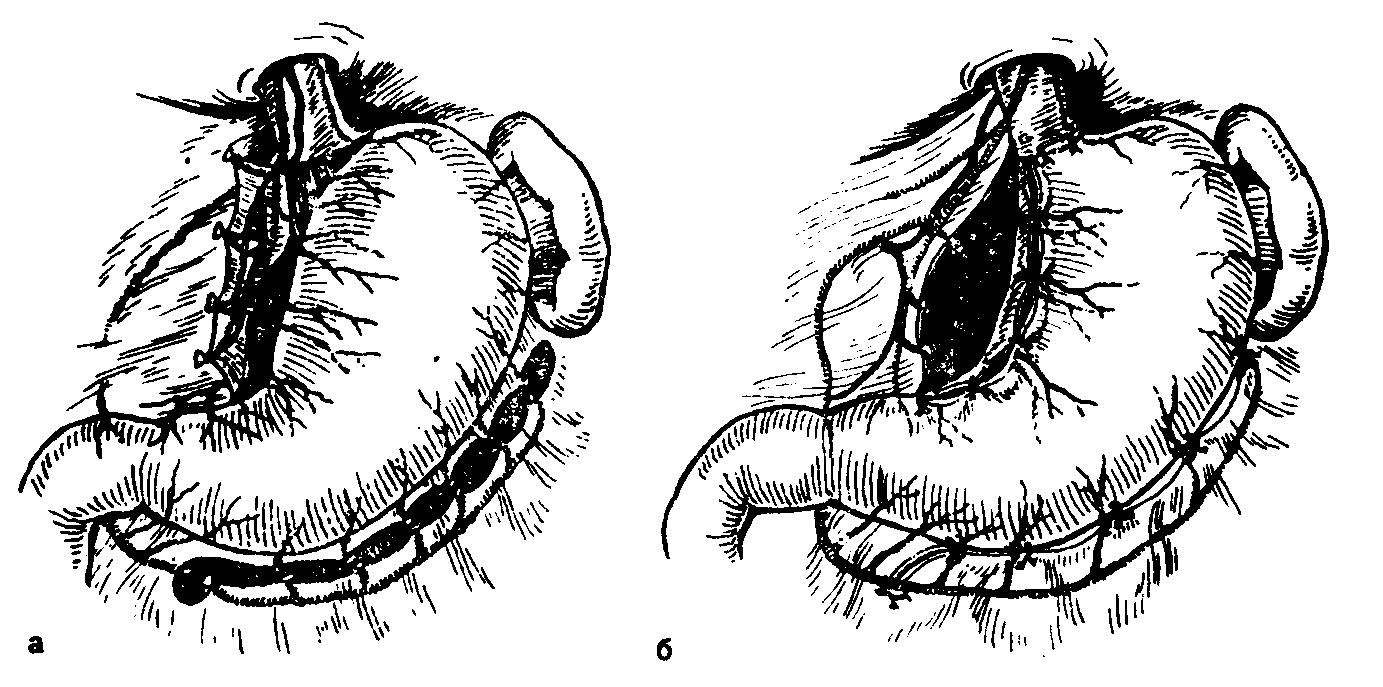 Рис. 5. Схема расширенной селективной проксимальной ваготомии (по М. И. Кузину и соавт., 1980). а — скелетнрованне малой кривизны желудка и абдоминального отдела пищевода с сохранением нервов Латарже; мобилизация большой кривизны желудка путем рассечения желудочно-ободочной связки; б — пермтоннэацня малой кривизны желудка и пищевода, подшиваине желудочыо-ооодочной связки к желудку. В конце 70-х годов нашего столетия проф. Т. Taylor из Эдинбурга (1976) разработал новый вид селективной проксимальной ваготомии, названный им поверхностной серомиотомией малой кривизны желудка. Анатомическим основанием операции автор считал то, что желудочные ветви блуждающих нервов до внедрения их в мышечный слой желудка проходят на протяжении 2—3 см под серозной оболочкой отдельно от кровеносных сосудов и под более острым углом и только после этого погружаются в мышечный слой желудочной стенки. Парасимпатическая денервация желудка при таком вмешательстве достигается путем рассечения серозного и мышечного слоев его передней и задней стенок на расстоянии 1—1,5 см от края малой кривизны и параллельно ей от проксимальной границы антрального отдела желудка (угол желудка) до угла Гиса. При этом пересекают желудочные веточки блуждающего нерва. Наиболее крупные сосуды остаются интактными, так как они проходят главным образом между передним и задним серозными листками малого сальника и внедряются в pars nuda малой кривизны желудка в наиболее выпуклой ее части. Мелкие и поверхностные сосуды перевязывают по ходу разреза. Целость слизистой оболочки желудка проверяют в конце операции путем введения воздуха в желудок. Автор не накладывает швов на края разреза серозно-мышечного слоя желудка, т. е. поступает так, как это делается при пилоромиотомии у новорожденных (Ramstedt, 1912] или мио-томии пищевода по Heller (1913) при кардиоспазме (рис. 6). Образовавшуюся в стенке желудка «канавку» шириной до 1,5— 2 см автор считает непреодолимым препятствием для прорастания пересеченных веточек блуждающего нерва. Некроза стенки желудка при этом не происходит, так как мало нарушается ее кровоснабжение. Повреждение нервов Латарже также исключается, сохраняется нормальная функция пилорической мышцы, что делает дренирующую операцию ненужной. Рис. 6. Схема передней серомиотомии тела и дна желудка в сочетании с задней стволовой ваготомией (стрелка). Объяснение в тексте. Опыт таких операций еще невелик, но первые результаты, по мнению автора вмешательства, благоприятные. Правда, сам проф. Т. Taylor, судя по его последним работам {Taylor Т. et al., 1985; 1988], видоизменил операцию и теперь, в отличие от первоначального варианта, сочетает переднюю серомиотомию малой кривизны желудка с задней стволовой ваготомией. При этом также не производится разгружающей операции, и авторы не наблюдали резких нарушений эвакуаторной функции желудка. Такого видоизмененного варианта серомиотомии придерживаются и другие авторы [Oostvogel J., Van Vroonhoven J., 1988], но некоторые из них, в отличие от родоначальника серомиотомии, края рассеченного серозно-мышечного слоя стенки желудка ушивают [Петров В. И. и др., 1988]. При дальнейшем изучении топографической анатомии сосудов и нервов в области малой кривизны желудка применительно к селективной проксимальной ваготомии установлено, что при «первозданной» серомиотомии некоторые желудочные ветви блуждающего нерва не могут быть пересечены, так как они внедряются в pars nuda малой кривизны желудка и при рассечении серозных листков не попадают в зону разреза [Иванов Н. Н., 1989; Petropoulos P., 1981].  Гистологические и рН-метрические исследования показывают, что вдоль малой кривизны в слизистой оболочке желудка после такой операции сохраняются парасимпатическая иннервация и активная кислотопродукция. Эти исследования явились основанием для так называемой расширенной серомиотомии, неудачно названной трансгастральной селективной проксимальной ваготомией. С приставкой «транс» обычно ассоциируются манипуляции со стороны просвета органа, а не с внешнего его покрова. Гистологические и рН-метрические исследования показывают, что вдоль малой кривизны в слизистой оболочке желудка после такой операции сохраняются парасимпатическая иннервация и активная кислотопродукция. Эти исследования явились основанием для так называемой расширенной серомиотомии, неудачно названной трансгастральной селективной проксимальной ваготомией. С приставкой «транс» обычно ассоциируются манипуляции со стороны просвета органа, а не с внешнего его покрова.Техника расширенной серомиотомии [Горбашко А. И., Иванов Н. Н., 1988] включает мобилизацию большой кривизны желудка с пересечением обеих желудочно-сальниковых артерий, дна желудка и абдоминального отдела пищевода, рассечение се-розно-мышечного слоя вдоль малой кривизны желудка, как это делается при обычной серомиотомии. Далее серозно-мышечный слой отпрепаровывают от подслизистого слоя в сторону pars nudae, сохраняя идущие к ней сосуды. Нервные веточки пересекают. Завершают операцию наложением серозно-мышечных швов на скелетированную часть малой кривизны желудка (рис. 7). Пока еще отсутствуют сколько-нибудь значительный опыт таких операций и их отдаленные результаты. Можно говорить лишь о том, что ведутся непрерывные поиски способов повышения эффективности ваготомии. В заключение хотелось бы предостеречь молодых хирургов от неосмотрительного увлечения только что появившимися и еще не проверенными опытом методиками ваготомии. 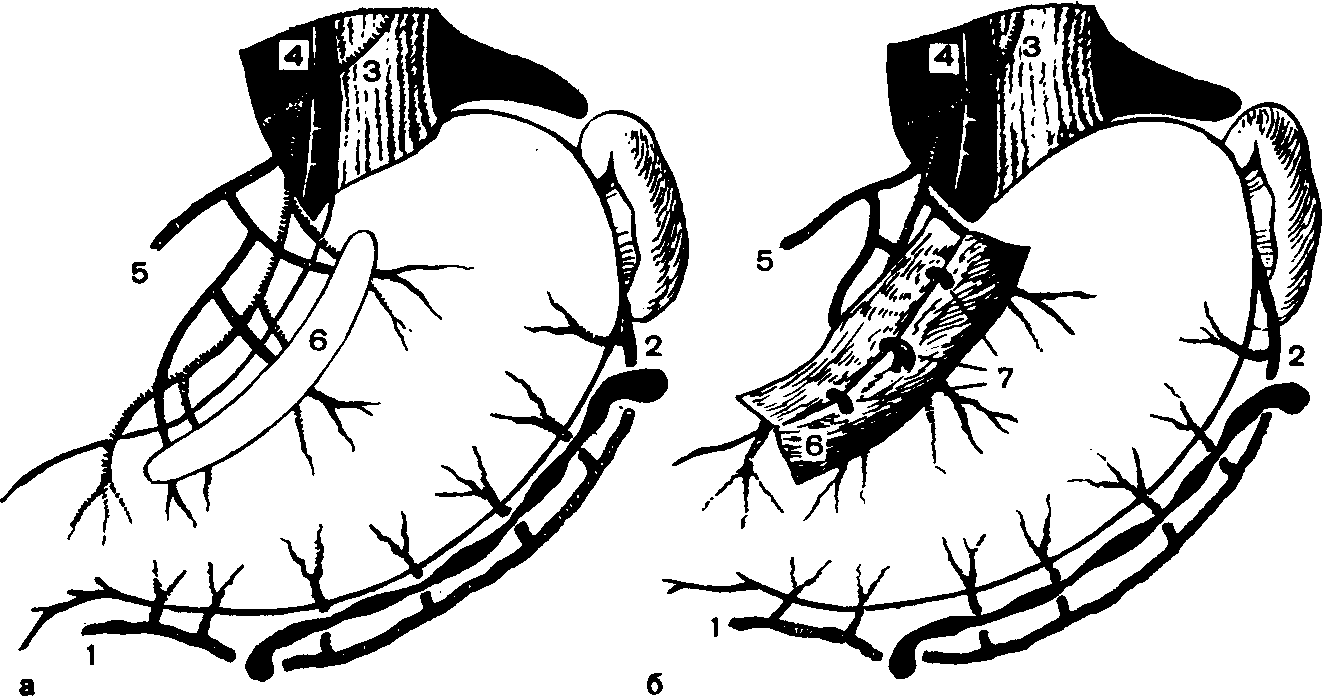 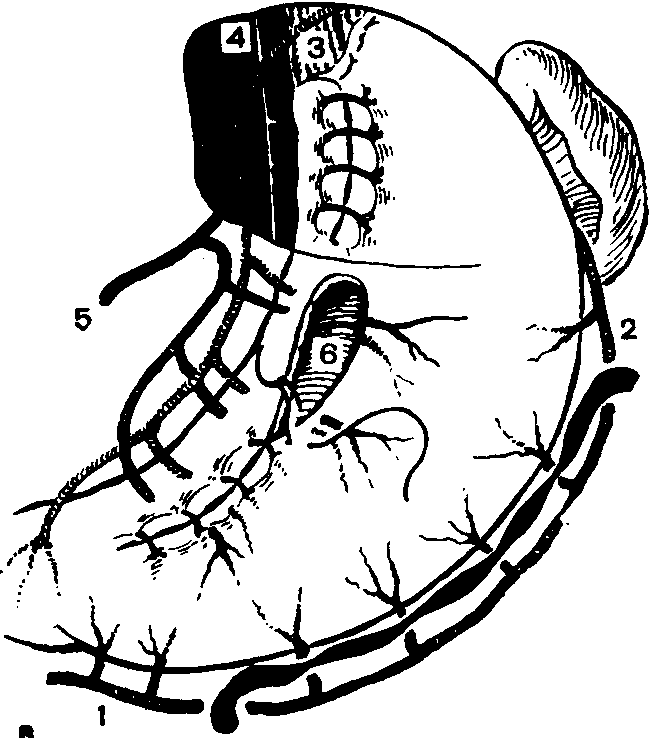 Рис. 7. Схема расширенной селективной проксимальной ваготомии по А. И. Горбашко и Н. Н. Иванову (1988). а — мобилизация большой кривизны желудка с пересечением правой (1) и левой (2) желудочно-сальниковых артерий; мобилизация дна желудка и абдоминального отдела пищевода с выделением переднего (3) и заднего (4) блуждающих нервов; рассечение серозно-мышечного слоя малой кривизны желудка (6) с сохранением нерва Латарже: б — препаровка серозно-мышечного слоя в зоне малой кривизны желудка с сохранением идущих к ней сосудов (5, 7); в — ушивание дефекта серозно-мышечного слоя (6), перитонизация скелетнрованного участка малой кривизны желудка, фундопликация; аналогичная операция выполняется на задней стенке желудка. Глава 2 ДРЕНИРУЮЩИЕ ЖЕЛУДОК ОПЕРАЦИИ И ПРИНЦИПЫ ИХ ВЫБОРА Ваготомия при лечении язвы двенадцатиперстной кишки и желудка в большинстве случаев сочетается с дренирующими операциями на желудке. Предложено более двух десятков дренирующих операций, которые можно разделить на две принципиально различные группы—с пересечением и без пересечения пилорической мышцы. К первой группе дренирующих операций относятся пилоро-пластика по Гейнеке—Микуличу и ее модификации, пилоропла-стика по Финнею и ее модификации, а также некоторые пластические вмешательства на пилородуоденальном отделе. В группу без пересечения пилорического жома следует включить различные виды желудочно-кишечных анастомозов (гастро-дуоденоанастомоз по Джабулею, гастроеюноанастомоз) и дуо-денопластики. С некоторыми оговорками к этому же разряду дренирующих вмешательств можно отнести пилоро- и дуодено-дилатацию. Наконец, следует особо остановиться на антрумэктомии и более обширных резекциях желудка, которые, хотя и не являются дренирующими операциями, часто сочетаются с ваготомией. Мы не станем в деталях описывать технику всех существующих дренирующих операций, а остановимся на наиболее распространенных в широкой хирургической практике. ПИЛОРОПЛАСТИКА ПО ГЕЙНЕКЕ — МИКУЛИЧУ И ЕЕ МОДИФИКАЦИИТехника пилоропластики по Гейнеке—Микуличу за время существования этой операции претерпела некоторые изменения и теперь выполняется с соблюдением тех правил, которые выработаны авторами, имеющими наибольший опыт в ее применении [Weinberg J., 1963; Cooperman A., Hoerr S., 1975]. Эти правила состоят в том, что разрез пилородуоденального канала производят на протяжении 5—6 см, распространяя на 2,5—3 см в обе стороны от пилорического жома с пересечением последнего, края раны желудка и двенадцатиперстной кишки сшивают в поперечном направлении с помощью однорядных узловых швов из синтетических нитей, проводимых через все слои органа (рис. 8). Для предупреждения сращений между зоной пилоропластики и нижней поверхностью печени, что может привести к грубой деформации гастродуоденального канала и нарушению эвакуации желудочного содержимого, некоторые авторы рекомендуют прикрывать линию швов прядью сальника на ножке, подшивая ее 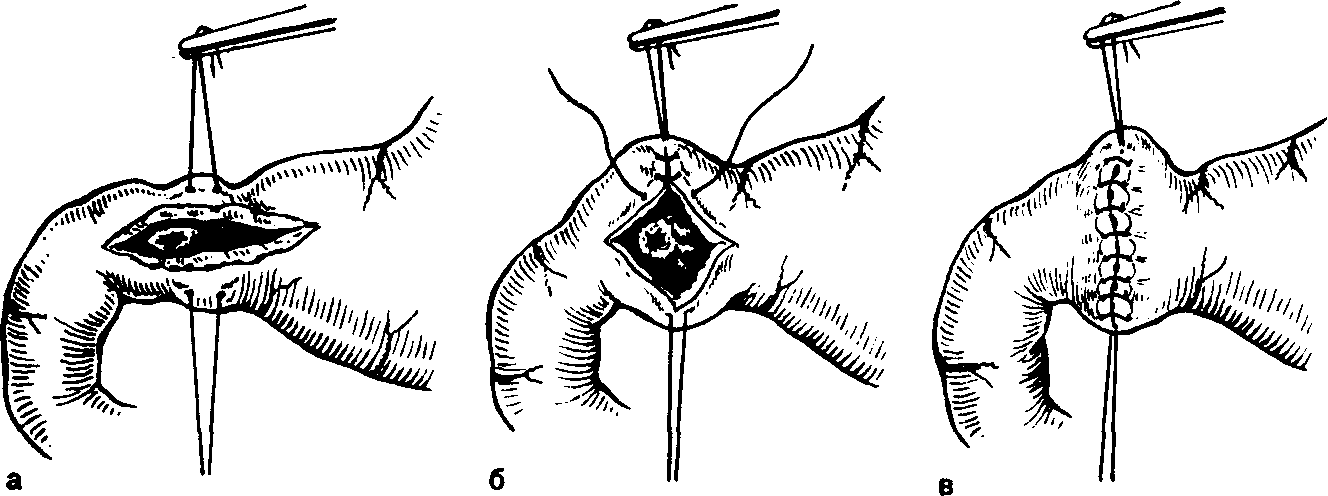 Рис. 8. Схема пилоропластики по Гейнеке — Микуличу. а — разрез стенки желудка и двенадцатиперстной кишки; б — формирование гастродуоденального канала с помощью однорядного шва; в — вид после окончания пилоропластики. по обе стороны от линии швов к стенке желудка и двенадцатиперстной кишки [Курыгин А. А., 1976; Small W„ Jahadi M., 1970]. Двухрядный шов невыгоден тем, что при наложении второго ряда швов нередко происходит инвагинация стенки желудка и двенадцатиперстной кишки и сужение их просвета. Однако если слизистая оболочка двенадцатиперстной кишки очень подвижна, допустимо вначале сшить с помощью тонких рассасывающихся нитей слизистый и подслизистый слои желудка и двенадцатиперстной кишки и затем вторым рядом швов — серозный и мышечный слои этих органов. В этом случае двухрядный шов по своей конфигурации уподобляется однорядному, а рассасывающиеся нити первого ряда в последующем не могут стать причиной образования так называемых лигатурных язв в области пилоропластики. Достаточно длинный разрез и однорядный шов позволяют предупредить резкое сужение гастродуоденального канала, которое неизбежно происходит в той или иной степени по мере заживления язвы и рубцевания в области линии швов. Практика показывает, что пилоропластика бывает адекватной тогда, когда ширина просвета гастродуоденального канала в отдаленном периоде после операции сохраняется в пределах не менее 2 см [Дозорцев В. Ф., Курыгин А. А., 1972; Bloch С., Wolf В., 1965]. После формирования таким способом единого гастродуоденального канала по полюсам линии швов образуются псевдодивертикулы, хорошо заметные на рентгенограммах этой области и принимаемые иногда неопытными в данном вопросе рентгенологами за язвенную нишу (рис. 9). Существует несколько модификаций пилоропластики по Гейнеке—Микуличу. При этом авторы преследуют различные цели. Одни, устраняя запирательную функцию пилорического жома, стремятся сохранить нормальный просвет и конфигурацию пило-родуоденального канала. Так, по методике Фреде—Вебера (1969) продольно рассекают серозный и мышечный слои пило-родуоденального канала до слизистой оболочки с полным пересечением пилорической мышцы. В дальнейшем никаких швов не накладывают, т. е. операция производится так, как это делается при пилоростенозе новорожденных. То же самое выполняют при пилоропластике по Веберу—Брайцеву (1968), но, в отличие от предыдущей операции, серозно-мышечный слой зашивают в поперечном направлении. Методика Девера—Бурдена—Шалимова (1965) преследует ту же цель, что и предыдущие две модификации: путем рассечения серозно-мышечного слоя по ходу пилорического жома, иссечения последнего на протяжении 2 см и ушивания образовавшегося дефекта тканей в том же циркулярном направлении (рис. 10). Пайр (1925) поступает так же, но после иссечения передней полуокружности пилорической мышцы дефект серозно-мышечного слоя желудка ушивает в продольном направлении. При пилоропластике по Золанке (1966) в разрез всех слоев пилородуоденальной зоны с пересечением пилорического жома вшивают стенку петли тонкой кишки, серозный покров которой становится продолжением слизистой оболочки пилорического канала и контактирует с желудочно-дуоденальным содержимым. Квист (1969) делает то же самое, но в дефект стенки пнлоро-дуоденального канала вшивает прядь сальника на ножке. Эти авторы полагают, что после такого рода пилоропластик реже возникает дуоденально-желудочный рефлюкс. Нарушение запирательной функции пилорической мышцы и сохранение конфигурации пилородуоденального канала дости- 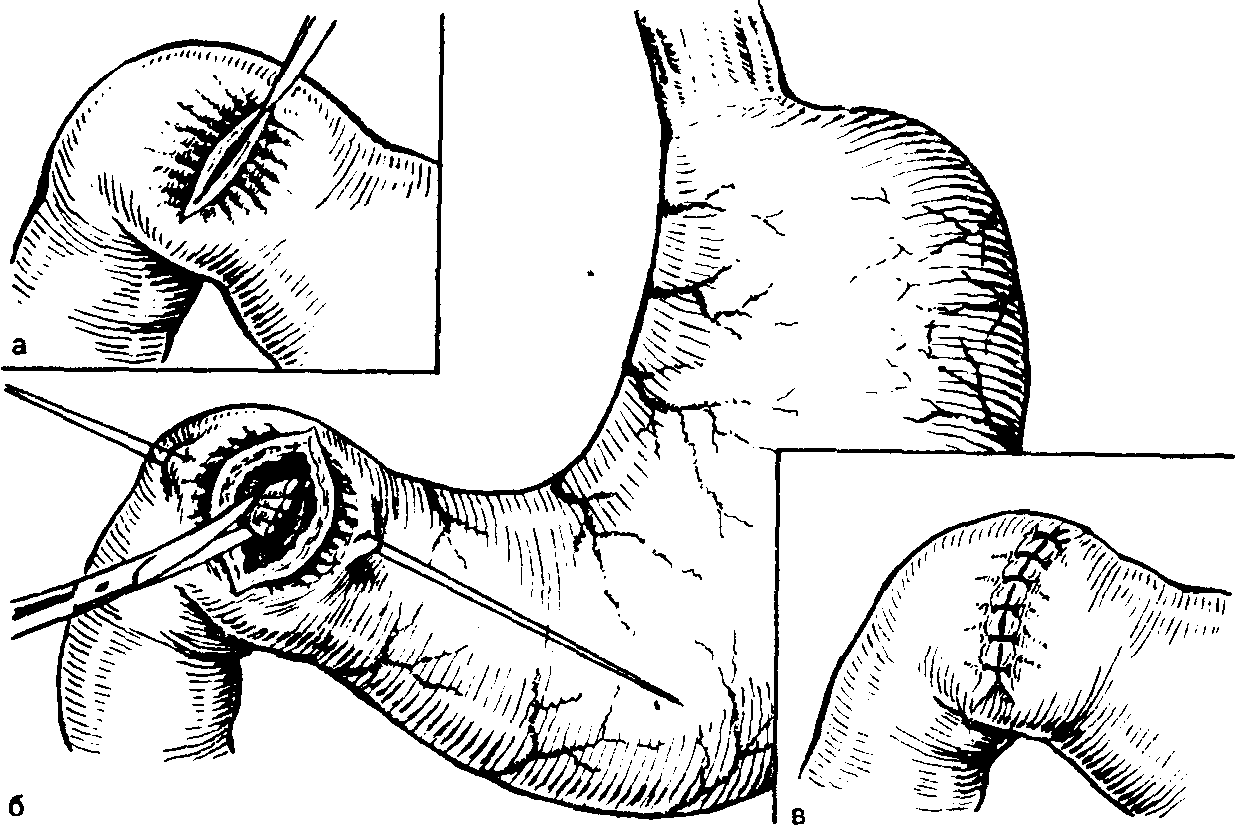 Рис. 10. Схема пилоропластики по Деверу—Бурдену—Шалимову (по И. С. Белому и Р. Ш. Вахгангишвили, 1984). а — разрез стенки желудка до мышечного слоя; б — частичное иссечение пилорической мышцы; в — завершение операции гаются также V-образным разрезом по Вохеллу (1958) или разрезом в виде треугольника по Избенко (1974) с иссечением язвы, если таковая расположена на передней стенке луковицы двенадцатиперстной кишки, и пересечением пилорического жома. При этом острый угол пирамиды обращен в сторону двенадцатиперстной кишки, а образовавшийся дефект зашивают так, что стенка желудка перемещается в этот острый угол (рис. 11). Ряд модификаций пилоропластики по Гейнеке—Микуличу предусматривает пересечение или иссечение части пилорического жома вместе с язвой ромбовидным (по Джадду, 1915) или в виде квадрата (по Старру—Джадду, 1927; по Аусту, 1963; по Борисову, 1973) разрезами с последующим ушиванием раны в поперечном направлении (рис. 12). Некоторые авторы с помощью различных технических ухищрений достигают значительного расширения пилородуоденального канала для обеспечения максимально быстрого опорожнения желудка. Так, при пилоропластике по Бурри—Хиллу (1969) продольный разрез стенки желудка и двенадцатиперстной кишки производится так же, как при пилоропластике по Гейнеке— Микуличу, но передняя часть пилорической мышцы иссекается из дополнительного разреза вдоль нее, после чего рану зашивают в поперечном направлении. 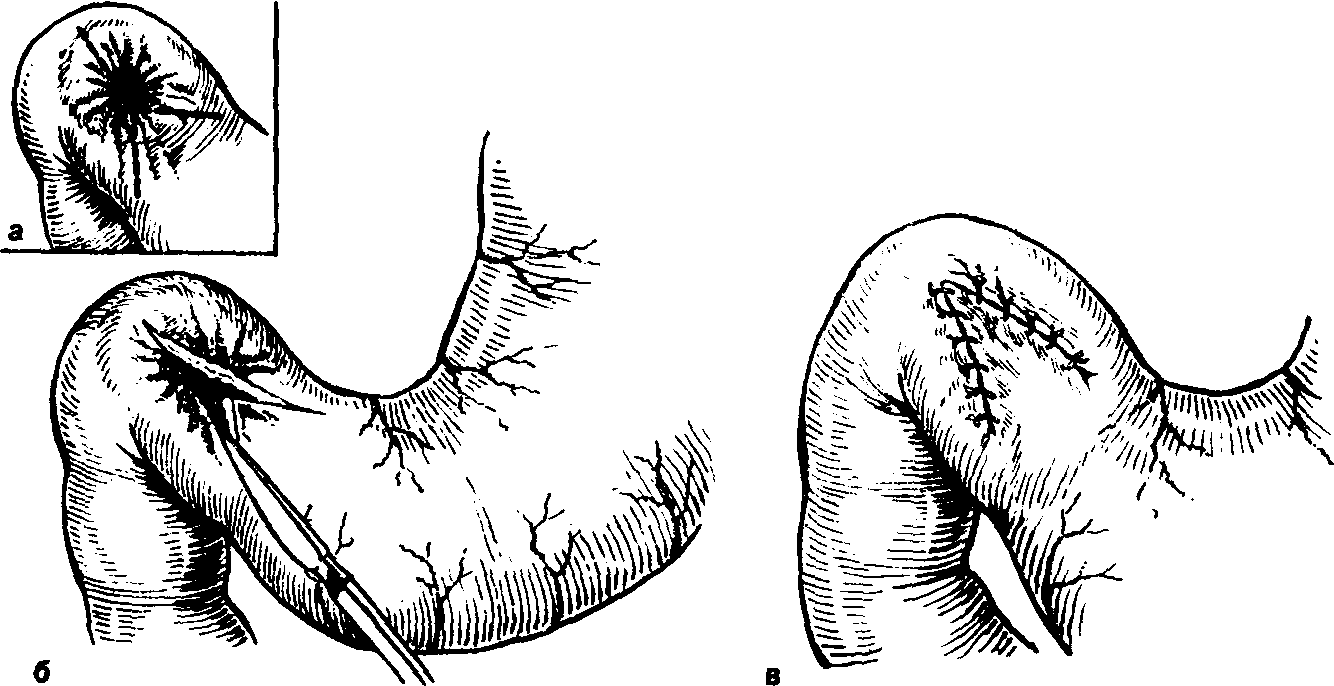 Рис. 11. Этапы (а—в) пилоропластики по Вохеллу (по И. С. Белому и Р. Ш. Вахтангишвили, 1984). Следует заметить, что ни при простом пересечении пилори-ческой мышцы, ни при частичном иссечении ее передней полуокружности полного устранения ее запирательной функции не происходит. Пилорический жом представляет собой не изолированное мышечное кольцо; он тесно связан со стенкой желудка и двенадцатиперстной кишки [Сакс Ф. Ф. и др., 1987], и поэтому сохранившаяся часть его способна сокращаться и выполнять 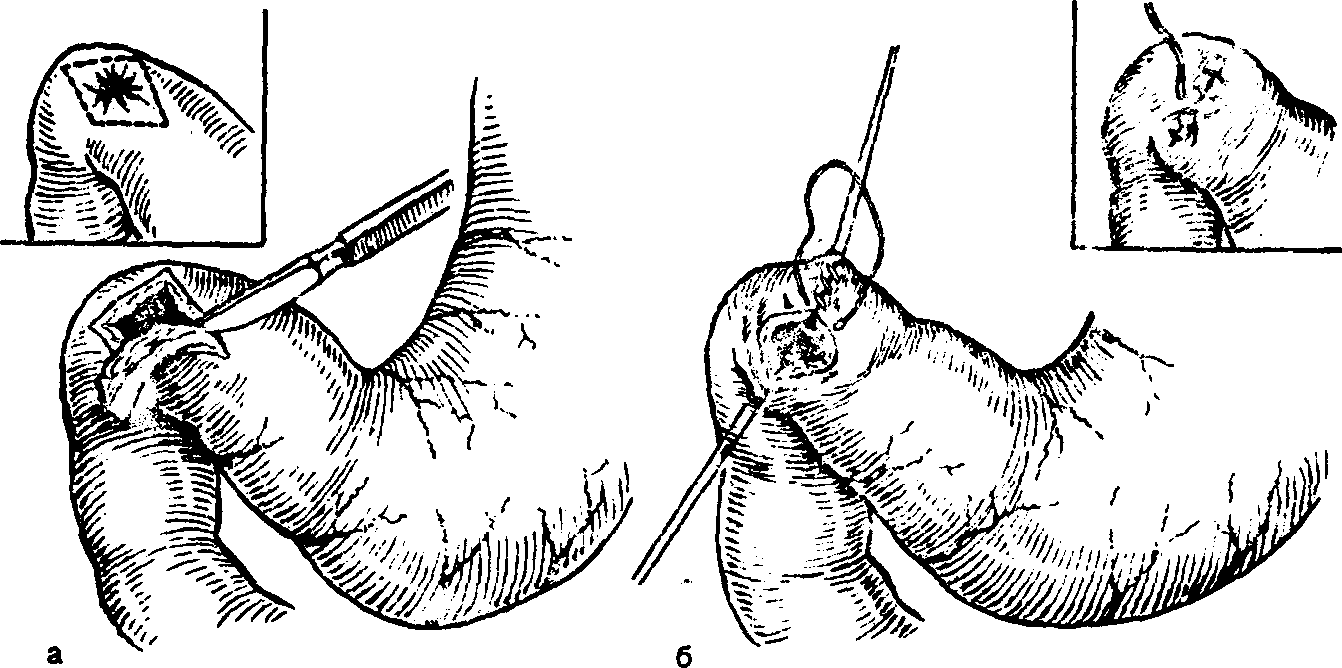 Рис. 12. Схема пилоропластики по Джадду—Хорслею (по И. С. Белому и Р. Ш. Вахтангишвили, 1984). а — ромбовидное иссечение язвы; б — пнлоропластика. в большей или меньшей степени запирательную функцию. Этот феномен можно видеть при фиброгастроскопии, рентгеноскопии желудка; особенно отчетливо он заметен при рентгенокимогра-фическом исследовании. Как видно из приведенных данных, многие модификации пилоропластики Гейнеке—Микулича не содержат в себе сколько-нибудь принципиальных особенностей, и, по нашему глубокому убеждению, многие технические ухищрения бывают часто ненужными и затрудняющими операцию. ПИЛОРОПЛАСТИКА ПО ФИННЕЮ И ЕЕ МОДИФИКАЦИИВ широкой хирургической практике операция Финнея именуется пилоропластикой, однако некоторые авторы не без основания называют ее гастродуоденостомией (Kraft R., Fry W., 1963]. Мы в дальнейшем будем пользоваться первым, наиболее распространенным термином. При выполнении пилоропластики по Финнею (рис. 13) стенку двенадцатиперстной кишки подшивают узловыми серо-серозными швами из синтетических нитей к большой кривизне выходного отдела желудка на протяжении 5—6 см- Просвет желудка и двенадцатиперстной кишки вскрывают подковообразным разрезом, проходящим через пилорический жом как можно ближе к линии серо-серозных швов, и затем уже вторым рядом кетгу-тового непрерывного шва формируют заднюю губу соустья. Переднюю губу формируют с помощью частых однорядных узловых швов из синтетических нитей. Ширина гастродуоденального канала 5—6 см. И. С. Белый и Р. Ш. Вахтангишвили (1982) предложили при наличии на передней стенке луковицы двена- 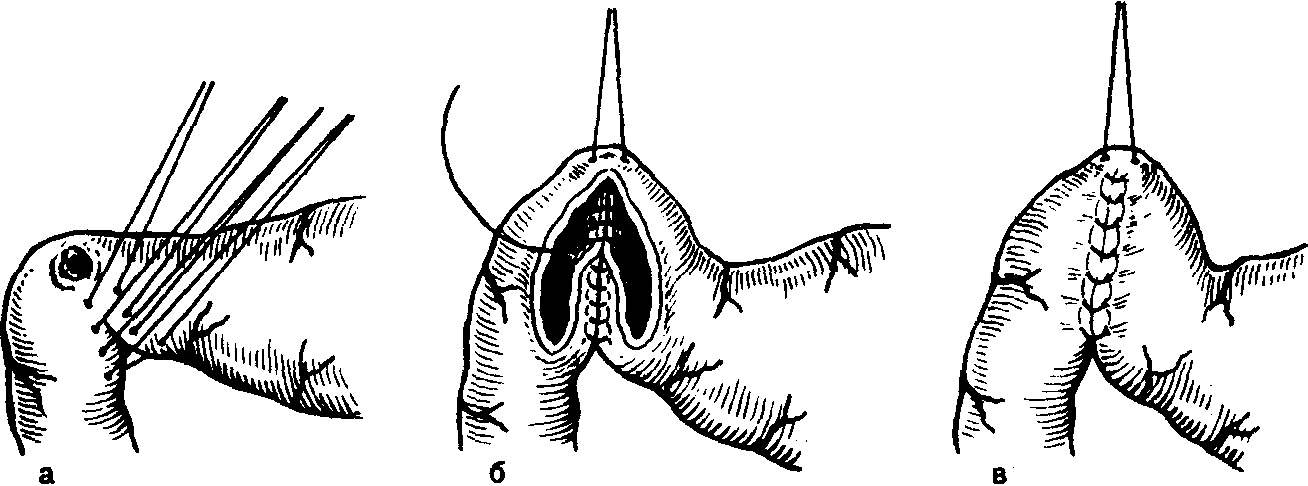 Рис. 13. Схема пилоропластики по Финнею. а — подшнвание двенадцатиперстной кишки к большой кривизне выходного отдела желудка; б — формирование задней губы соустья с помощью двухрядного шва; в — формирование передней губы соустья однорядным швом. дцатиперстной кишки перфоративной или кровоточащей язвы последнюю иссекать точно таким же подковообразным разрезом, идущим почти параллельно первому и сходящимся с его концами. Остальные этапы операции не отличаются от пилоро-пластики Финнея. Небольшие изменения, но облегчающие в некоторых случаях хирургическое вмешательство, внесли в операцию Финнея Ю. М. Панцырев и А. А. Гринберг (1979), А. А. Шалимов (1981). При язвах двенадцатиперстной кишки, расположенных ниже большого дуоденального соска и осложненных резко выраженным стенозом, пилоропластика по Гейнеке—Микуличу бесполезна, а пилоропластика по Финнею может оказаться невыполнимой. Применение в качестве дренирующей операции обычного гастроеюноанастомоза нецелесообразно, так как по мере заживления язвы и прогрессирования рубцового сужения двенадцатиперстной кишки может развиться полная ее непроходимость ниже впадения желчного протока. В этих условиях двенадцатиперстная кишка может дренироваться только ретроградно через желудок. На этот случай мы усовершенствовали операцию L. Tretbar (1971)—пилороеюностомию—и назвали ее гастро-дуоденоеюностомией (1972). Суть операции заключается в том, что накладывается анастомоз между начальной петлей тощей кишки, проведенной через окно в брыжейке поперечной ободочной кишки, пилорическим отделом желудка, луковицей и вертикальной частью двенадцатиперстной кишки. При этом пересекается пилорический жом, а разрез двенадцатиперстной кишки простирается ниже ее сужения. Таким образом, эта операция 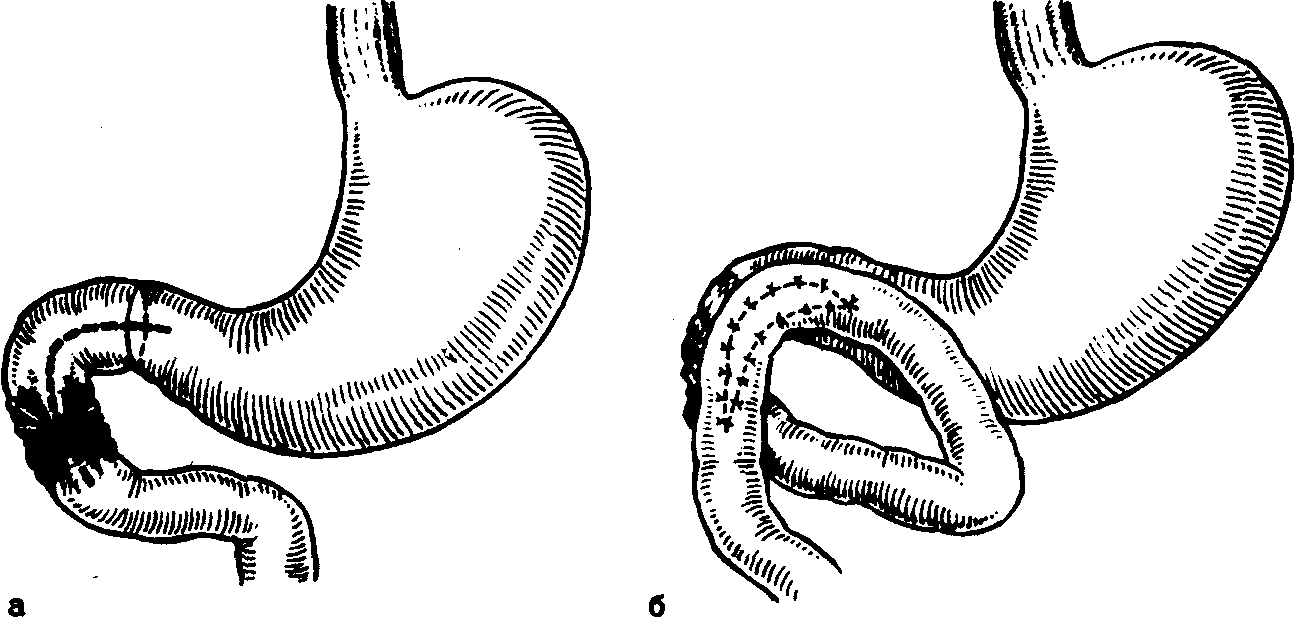 Рис. 14. Схема дренирующей операции при низкой язве двенадцатиперстной кишки. а — пунктиром обозначена линия разреза стенки желудка и двенадцатиперстной кишки; б — схема гастродуоденоеюноанастомоза. сочетает в себе черты пилоропластики и желудочно-кишечного анастомоза (рис. 14). Среди дренирующих операций, при выполнении которых пилорический жом не пересекается, наиболее распространенными являются гастродуоденоанастомоз по Джабулею и гастроеюно-анастомоз. |
