боли в спине. Алгоритм Синдром боли в спине
 Скачать 1.03 Mb. Скачать 1.03 Mb.
|
|
ФГБОУ ВО ОрГМУ Минздрава России Кафедра поликлинической терапии Заведующая кафедрой: профессор, д.м.н. Генриетта Георгиевна Багирова Алгоритм Синдром боли в спине Выполнила: студентка 621 группы леч. фак. Лавренина Дарья Сергеевна. Преподаватель: к.мед.н., доцент Грязнов Вячеслав Викторович Оренбург 2018г. Оглавление. Определение синдрома боли в спине. Классификация…………………3стр. Механизм боли в спине при различных состояниях…………………....5стр. Диагностика болей в спине…………………………………………...…..8стр. Инструментальные методы обследования……………………………...17стр. Общие принципы терапии в амбулаторных условиях…………………23стр. Алгоритм 1 Алгоритм 2 Алгоритм 3 Алгоритм 4 Алгоритм 5 Определение синдрома боли в спине. Классификация. Боли в спине (дорсопатии) (М40–М54) – группа заболеваний костно-мышечной системы и соединительной ткани, ведущим симптомом которых является боль в области туловища и конечностей. В Международной классификации болезней 10-го пересмотра дорсопатии подразделяются на деформирующие дорсопатии, спондилопатии, другие дорсопатии (дегенерации межпозвонковых дисков – МПД, симпаталгические синдромы) и дорсалгии. В раздел «деформирующие дорсопатии» (М40–М43) включены различные деформации, связанные с патологической установкой и искривлением позвоночника, дегенерацией диска без его протрузии или грыжи, спондилолистезом. В разделе «спондилопатии» (М45–М49) наиболее распространенным дегенеративным изменением является спондилез (М47), в которы включены артроз позвоночника и дегенерация фасеточных (дугоотростчатых) суставов. Раздел «другие дорсопатии» (М50–54) содержит часто встречающиеся в клинической практике дегенерации межпозвонковых дисков с их выпячиванием в виде протрузии или грыжи, сопровождающиеся болевым синдромом. В раздел «дорсалгия» (М54) включены болевые синдромы в области шеи, туловища и конечностей, связанные с функциональными изменениями и дегенеративными процессами в структурах позвонково-двигательного сегмента (ПДС), при исключении смещения МПД. Дорсопатии объединяют широкий спектр заболеваний позвоночника и поражений мышечно-связочных структур спины, рассматриваемых большинством зарубежных специалистов в рамках синдрома боли в спине. Общепринятым считается выделение первичного (механического) синдрома,обусловленного дегенеративными и функциональными изменениями в тканях опорно-двигательного аппарата (МПД, фасциях, мышцах, сухожилиях,связках, дугоотростчатых суставах) с возможным вовлечением смежных невральных структур, и вторичного синдрома, связанного с воспалительными,метаболическими, неопластическими, инфекционными, травматическими поражениями позвоночника (Kuritsky, 1997). Тот же принцип заложен в классификации боли в спине (БС) на неспецифическую и специфическую. С практической точки зрения удобно выделять три основные причины болей в спине: 1) неспецифическая боль (частота встречаемости - 85-90%) Термин «неспецифическая боль в спине» означает, что не удалось выявить серьезную патологию (заболевание), явившуюся причиной боли: инфекцию, травму, воспаление, опухоль, остеопороз, ревматоидный артрит и анкилозирующий спондилит, заболевание соединительной ткани и др. 2) специфическая причина: опухоли, в т.ч., метастатические; спондилоартрит, воспаления, переломы позвонков и заболевания внутренних органов (частота встречаемости – 4-7%) Мышечно-скелетные поражения • Ост рая и хроническая цервикалгия • Острая и хроническая цервикобрахиалгия • Острая и хроническая люмбалгия • Острая и хроническая люмбоишиалгия • Компрессионный перелом тела позвонка (остеопоротической, метастатической или травматической природы) • Деформирующий спондилез • Остеомиелит • Туберкулез • Перелом ребер (остеопоротической, метастатической или травматической природы) • Флегмона мышц спины • Патология тазобедренного сустава (ишемический некроз головки бедра и др.) • Метастатические или первичные опухолевые поражения позвонков и ребер • Поражение реберных хрящей (костохондрит, синдром Титцс) Поражения спинного мозга и периферической нервной системы • Опоясывающий лишай (herpes zoster) и постгерпетическая невралгия • Вертеброгенная компрессия корешка грыжей диска, крупными остеофитами• Радикулопатия при переломе дужки позвонка, связанная с новообразованием • Экстрамедуллярное поражение (первичная или метастатическая опухоль, абсцесс, кровоизлияние) • Интрамедуллярное поражение (опухоль, сирингомиелия, абсцесс, крово¬ излияние) • Поражение спинальных грудных нервов (паравертебральная компрессия аневризмой аорты, паравертебральным абсцессом, метастазом или пер¬ вичной опухолью позвонка; первичная неврогенная опухоль) • Поражение межреберных нервов (раздражение или компрессия первичной или метастатической опухолью ребер, при плеврите) Ревматические заболевания • Анкилозирующий спондилоартрит и другие серонегативныс артриты • Ревматическая полимиалгия • Заболевания сердца и аорты • Приступ стенокардии • Инфаркт миокарда • Перикардит • Аневризма грудного или брюшного отдела аорты Болезни органов дыхания • Плевропневмония • Плеврит • Пневмоторакс (спонтанный) • Рак легких или бронхов Заболевания ЖКТ • Пенетрирующая язва (в поджелудочную железу, сальник, желчную систему) • Острый холецистит • Острый и хронический панкреатит, рак поджелудочной железы • Ретроцекальный аппендицит • Заболевания кишечника (СРК, язвенный колит, дивертикулит, опухоли) Заболевания почек и мочевыводящих путей • Почечная колика • Тромбоз почечной артерии • Пиелонефрит • Опухоли почек Заболевания забрюшинного пространства • Забрюшинные опухоли (лимфомы, саркомы, карциномы), кровотечения Заболевания органов малого таза • Перекрут кисты яичника • Острое воспаление придатков, матки • Хронические заболевания органов малого таза, эндометриоз, карцинома яичников или матки • У мужчин хронический простатит и карцинома предстательной железы 3) боль, вызванная компрессионной радикулопатией, стенозом поясничного канала (частота встречаемости – 7%) В зависимости от длительности боли она подразделяется на: • острую (продолжительность до 12 недель); • хроническую (более 12 недель). Механизм боли в спине при различных состояниях. Боль в спине может возникнуть при раздражении болевых рецепторов в различных структурах позвоночника и связочномышечного аппарата, формирующего мышечный корсет спины (ноцицептивная боль), компрессии спинного мозга, спинномозговых корешков и периферических нервов (нейропатическая боль) и даже без каких-либо органических поражений позвоночника и нервной системы (психогенная боль). Возникновение боли в спине может быть связано как с одним из этих механизмов, так и с несколькими. Ноцицептивная боль может возникать при раздражении болевых рецепторов (ноцирецепторов) тел позвонков, замыкательных пластинок фиброзного кольца межпозвонковых дисков, продольных и желтых связок, капсулы межпозвонковых (фасеточных) суставов, околопозвоночных мышц. Даже очень незначительное механическое раздражение этих структур может стать причиной активизации сенсибилизированных болевых рецепторов в них и сформировать сигнал, который передается сначала в спинной мозг и по его восходящим (афферентным) путям - в головной мозг, что воспринимается как боль. Ноцицептивная боль чаще всего четко локализована, может быть как острой, так и тупой, ноющей. Сам по себе дегенеративно-дистрофический процесс в позвоночнике далеко не всегда является непосредственной причиной возникновения боли в спине. Даже при выраженных рентгенографических изменениях в позвоночнике в половине случаев клинические проявления заболевания могут отсутствовать. Большое значение в возникновении боли в спине имеет сопутствующий дегенеративно-дистрофическим изменениям в позвоночнике воспалительный процесс и возникающий при нем отек тканей. Нейропатическая боль возникает при компрессии и раздражении спинномозговых корешков и спинальных нервов грыжевым выпячиванием при грыже межпозвонкового диска, остеофитами при спондилезе и обусловленном им спинальном стенозе, травматических повреждениях позвонков (в т. ч. при остеопорозе). Радикулопатия также может развиваться при заболеваниях спинного мозга, диабете и раке. Боль ощущается преимущественно на поверхности кожи в зоне иннервации пораженного нерва, но может быть и в мышцах. Чихание, кашель, нагрузка на позвоночник обычно усиливают боль вследствие повышения внутрипозвоночного давления. Чаще всего радикулопатия встречается на пояснично-крестцовом уровне и значительно реже на шейном и грудном уровнях. Почти 75% случаев радикулярной компрессии происходят в пояснично- крестцовом отделе позвоночника, а именно между последним поясничным и первым крестцовым позвонком. Представления о механизмах боли при поражении нервного корешка за последние годы значительно изменились. Сегодня очевидным является тот факт, что выраженность болевого синдрома не всегда кореллирует с размерами грыжи диска и степенью компрессии нервного корешка. Клиницисты хорошо знакомы с ситуацией, когда у больного с интенсивными болями при проведении МРТ обнаруживаются негрубые изменения, и, наоборот, у пациента с умеренным болевым синдромом может быть обнаружена грыжа диска больших размеров. В настоящее время рассматриваются несколько механизмов формирования боли при компрессионной радикулопатии. Помимо непосредственной механической компрессии корешка и развития очагов эктопической патологической импульсации, избыточной экспрессии потенциалзависимых натриевых каналов, источником боли могут быть повреждения ноцицепторов самого межпозвонкового диска. Кроме того, определенную роль играет воспалительный процесс, когда медиаторы воспаления, локально воздействуя на нервные окончания в тканях, также участвуют в генерации болевых ощущений. Еще одним механизмом хронической боли является центральная сенситизация – повышенная чувствительность и активность сенсорных нейронов заднего рога. Вследствие снижения порога возбуждения этих нейронов любая неболевая периферическая стимуляция может приводить к генерированию болевых импульсов. Относительно новой является гипотеза ранних структурных изменений при хронизации болевых синдромов. Показано, что интенсивная ноцицептивная импульсация, поступающая в спинной мозг, приводит к гибели спинальных ингибиторных интернейронов, в норме находящихся в постоянной тонической активности и подавляющих ноцицептивную афферентацию. При снижении числа этих ингибиторных нейронов создается ситуация, когда периферические ноцицептивные нейроны оказываются хронически дезингибированными, что приводит к генерации болевого ощущения даже в отсутствие болевых стимулов. Стеноз позвоночного канала. Стеноз позвоночного канала, чаще в поясничном отделе позвоночника, может быть врожденным, но в основном это приобретенное сужение центральной части позвоночного канала с компрессией корешков конского хвоста и спинальных корешков. Он формируется гипертрофическим разрастанием краевой поверхности дугоотростчатых суставов, протрузией межпозвоночных дисков, задними остеофитами, спондилолистезом и гипертрофией желтой связки. Распространяется боль также по ходу корешка от ягодицы до стопы Психогенная боль с локализацией в области спины может возникать в результате перенесенных психоэмоциональных стрессов, при тревожных состояниях, депрессии, различных психических расстройствах. Психогенная боль, как правило, четкой локализации не имеет и не связана с какими-либо органическими поражениями. Нередко психогенная боль возникает на фоне уже имеющегося болевого синдрома вследствие формирования так называемого болевого поведения, к примеру, у пациентов с грыжей межпозвонкового диска часто формируется болевое поведение, связанное со страхом спровоцировать появление боли каким-либо резким движением. Большое значение в возникновении боли в спине имеет также миофасциальный болевой синдром. В развитии этого типа боли большую роль играет локальный мышечный гипертонус, который формируется под влиянием статической нагрузки в течение длительного времени (переохлаждение, рефлекторное напряжение мышцы при висцеральной патологии, неправильный двигательный стереотип, неудобная поза, заболевания позвоночника и т.д).Кроме того, помимо мышечного спазма, формируются болезненные мышечные уплотнения -триггерные точки, при раздражении которых возникает отраженная боль, то есть боль ощущается не столько в области триггерной точки, сколько в отдаленных от нее участках. Практически при любом механизме развития боли в спине возникает спазм в мышцах спины. Вначале рефлекторный спазм носит защитный характер, иммобилизируя пораженный участок позвоночника и снижая его подвижность, однако впоследствии мышечный спазм становится фактором, поддерживающим боль. То есть возникает замкнутый круг: боль - спазм - боль. Диагностика болей в спине. Пациенту с жалобами на боли в спине необходимо задать следующие вопросы: - Какие у Вас симптомы? -Отмечается ли боль, онемение, слабость, скованность? -Где первоначально отмечалась боль: в спине, в ноге, или одновременно в спине и ноге? -Боль постоянная или периодическая? -Насколько данные симптомы ограничивают жизнедеятельность? -Как долго Вы можете стоять, ходить, сидеть? -Какой вес Вы можете поднять? -Когда появились имеющиеся на данный момент ограничения? -В течение какого времени ограничена Ваша активность? Более 4 недель? -Отмечались ли ранее подобные эпизоды? -Каким было предыдущее обследование и лечение? Физическое обследование пациента с болью в спине включает в себя: 1) общий осмотр 2) локальное исследование спины 3) неврологический скрининг 4) исследование симптомов натяжения корешков и нервов Клиницисту следует быть внимательным при обнаружении так называемых «красных флажков» - симптомов и анамнестических данных, указывающих на серьезные заболевания позвоночника и спинного мозга, висцеральных органов, при которых боли в спине являются вторичными. К таким заболеваниям относятся: Первичные и метастатические опухоли позвонков, спинного мозга, ретроперитонеального пространства Переломы позвонков Инфекционные поражения позвонков и межпозвонковых дисков (туберкулез, бруцеллез, эпидуральный абсцесс) Неинфекционные воспалительные заболевания (анкилозирующий спондилит, синдром Рейтера, ревматоидный артрит) Метаболические поражения костей (остеопороз, остеомаляция) Болезни роста (сколиоз) Острые нарушения спинального кровообращения Отраженные боли при заболеваниях органов малого таза (в том числе почечная колика, гинекологические заболевания) Симптомы-индикаторы серьезной спинальной патологии: Отсутствие опыта боли в спине в анамнезе Высокая интенсивность боли Независимость интенсивности боли от положения тела и движений Усиление боли ночью Возраст моложе 20 лет и старше 50 лет Недавняя травма ( в том числе небольшие травмы и даже подъем тяжестей у пожилых и пациентов с риском остеопороза) Факторы риска развития спинальной инфекции (наличие урогенетальной инфекции, иммуносупрессия – лекарственная (прием стероидов, цитостатиков), ВИЧ-инфекция) Онкологический процесс в анамнезе Лихорадка и необъяснимая потеря веса Общая слабость Нарушение функции тазовых органов Прогрессирующий неврологический дефицит Нарушение походки 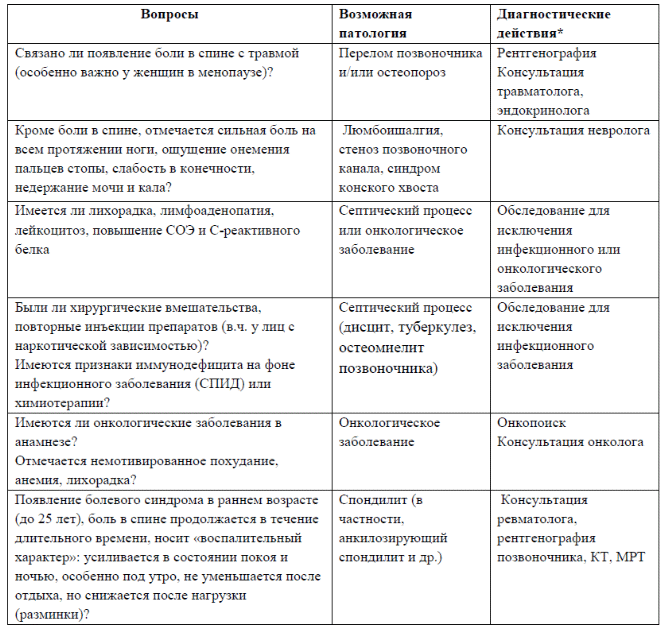  При клиническом осмотре пациентов с БС, обусловленной серьезным поражением спинного мозга или позвоночника, выявляются: 1) множественные неврологические нарушения; 2) анатомические изменения позвоночника; 3) признаки поражения других органов и систем. Для инфекционного поражения позвоночника характерно: 1) наличие лихорадки (выше 38° С в течение 3 дней и более); 2) ночной гипергидроз; 3) локальная болезненность и повышение местной температуры в паравертебральной области, особенно у лиц, получающих иммуносупрессивную терапию или любые внутривенные инфузии, страдающих наркоманией и ВИЧ-инфекцией или имеющих очаги хронической инфекции в области мочевыводящих путей, легких, кожи. Для первичной или метастатической опухоли позвоночника характерно: больного старше 50 лет беспокоят беспричинное снижение массы тела (более 5 кг за 6 месяцев); БНС, сохраняющаяся в покое и ночью, при этом в анамнезе имеются данные о злокачественном новообразовании; отсутствие улучшения в течение 1 месяца активного консервативного лечения; длительность выраженного болевого синдрома более 1 месяца; постепенное нарастание спинальной неврологической симптоматики: сегментарные расстройства, проводниковые чувствительные и двигательные расстройства, чаще поднимающиеся от нижних конечностей к верхним, по топическому закону эксцентрического расположения проводников. Для спондилоартрита характерно: возраст моложе 40 лет с длительностью БНС более 3 месяцев; воспалительный ритм боли в позвоночнике (постепенное начало боли, улучшение после физических упражнений, отсутствие улучшения после отдыха, ночная боль); асимметричное поражение суставов нижних конечностей; боль в области прикрепления сухожилий и связок к костям (энтезит); поражение глаз (передний увеит). Для компрессионного перелома позвонка на фоне остеопороза характерно: уменьшение боли в спине в положении лежа; отсутствие симптомов выпадения функции корешков и спинного мозга; появление боли при незначительной физической нагрузке (чихание, езда по тряской дороге, подъем хозяйственной сумки с продуктами); основной группой риска являются женщины старше 55 лет, находящиеся в менопаузе. Для вторичного стеноза позвоночного канала с синдромом «конского хвоста» характерно: интенсивная боль в спине, не купирующаяся НПВП; боль в спине и нижних конечностях усиливается при ходьбе и уменьшается при отдыхе и в положении лежа (каудогенная перемежающаяся хромота); ликвородинамический тип боли в спине с симптомом Дежерина (усиление боли при кашле, чихании, натуживании); онемение и парестезии в нижних конечностях, преимущественно по задней и боковой поверхности; онемение в области промежности, половых органов и верхней трети внутренней поверхности бедер — «седловидная» анестезия; слабость в ишиокруральной группе мышц нижних конечностей и в стопах, которая увеличивается при физических нагрузках и ходьбе; нарушение функции тазовых органов (задержка и недержание мочеиспускания и дефекации) и импотенция; выраженное снижение глубоких рефлексов в нижних конечностях (особенно ахилловых и подошвенных). Для пациентов с корешковой болью (радикулопатией) характерно: 1) боль в спине в сочетании с простреливающей или тянущей болью по боковой или задней поверхности ноги, вплоть до стопы; 2) нередко боль в ноге сильнее, чем в спине; 3) симптомы натяжения корешков (Ласега, Вассермана, Мацкевича, Нери и др.); 4) парестезии и онемение в соответствующем дерматоме; 5) снижение соответствующего глубокого рефлекса на стороне радикулопатии; 6) слабость мышц и атрофии в соответствующем миотоме; 7) мышечно-тонический синдром (дефанс) с рефлекторным напряжением паравертебральных мышц на стороне поражения корешка, что может иногда проявляться в виде болезненного гомолатерального «перекоса» туловища и функционального сколиоза в поясничном отделе позвоночника; 8) удовлетворительное общее состояние больного. Наиболее частыми причинами радикулопатии являются: протрузия или грыжа межпозвонкового диска, спондилоартроз, ретроспондилолистез, воспаление корешка на фоне переохлаждения (радикулит). При клиническом осмотре пациентов с радикулопатией выявляется: 1) усиление боли при подъеме прямой ноги (симптом Ласега); 2) нарушение чувствительности (гиперестезия, гипестезия, анестезия) в соответствующем дерматоме; 3) изменение амплитуды соответствующего глубокого рефлекса (оживление, снижение, отсутствие); 4)локальная мышечная слабость и атрофии в соответствующем миотоме с периферическим парезом в нижней конечности. Для пациентов с неспецифической болей в спине характерно: 1) отмечается диффузная ноющая боль в спине, которая не сопровождается неврологической симптоматикой; 2) наиболее часто боль локализована в люмбосакральном отделе и бедрах; 3) дебют болей в 20–55 лет; 4) боль связана с движением; 5) удовлетворительное общее состояние больного. При клиническом осмотре пациентов с неспецифической болей в спине выявляется: 1) нарушение осанки (гиперлордоз, кифоз, сколиоз); 2) болезненное ограничение подвижности при наклонах туловища (сгибание, разгибание, боковой наклон, ротация); 3) болезненность при пальпации: остистых отростков, паравертебральных мышц, эстравертебральных мышц (ягодичные, грушевидные), точек межпозвонковых суставов, миофасциальных триггерных точек. Для рефлекторного мышечно-тонического болевого синдрома приболях в спине характерно: 1) в патологический процесс могут вовлекаться любые паравертебральные и экстравертебральные мышцы, но лидерами являются грушевидные, средние ягодичные и паравертебральные мышцы на поясничном уровне; 2) тупая, глубокая боль в пределах спазмированной мышцы («короткая» боль), которая провоцируется движением с участием соответствующей мышцы; 3) при пальпации мышца напряжена и болезненна. Для миофасциального болевого синдрома при БНС характерно: мышечный спазм; болезненные мышечные уплотнения; триггерные точки; зона отраженных болей; миофасциальные нарушения в области спины возникают вследствие перенапряжения во время тяжелой физической нагрузки, перерастяжения и ушибов мышц, нефизиологичной позы при работе, как реакция на эмоциональный стресс; при пальпации мышца спазмирована, болезненна, с участками локального повышения тонуса (триггерные точки), нажатие на которые воспроизводит привычную для пациента боль; триггерные точки могут находиться в активном состоянии (зона повышенно возбудимости мышцы или ее фасции, которая вызывает боль в покое и при движении, сопровождается напряжением мышцы) и в пассивном состоянии (триггерная точка выявляется только при пальпации мышцы). Основные диагностические критерии миофасциального болевого синдрома в области спины (необходимо наличие всех пяти): жалобы на локальную боль; наличие при пальпации «тугого» тяжа в мышце; наличие участка повышенной чувствительности в пределах «тугого» тяжа; характерный паттерн отраженной боли или чувствительных расстройств; ограничение объема движений. Дополнительные диагностические критерии миофасциального болевого синдрома в области спины (необходимо наличие одного из трех): воспроизводимость боли или чувствительных нарушений при стимуляции триггерных точек; локальное вздрагивание при пальпации триггерной точки заинтересованной мышцы или при инъекции в триггерную точку (симптом «прыжка»); уменьшение боли при растяжении или при инъекции в мышцу. |
