Билеты. Билеты 25-28. Билет 25 1 Вопрос
 Скачать 415.5 Kb. Скачать 415.5 Kb.
|
|
Билет № 25 1 Вопрос Мероприятия по снижению перинатальной и материнской заболеваемости и смертности: 1. Диспансеризация девочек-подростков и женщин фертильного возраста. 2. Мониторинг врожденных пороков и аномалий развития плода. 3. Обеспечение рациональной транспортировки беременных в медицинские учреждения. 4. Формирование программ ведения родов. 5. Дородовая диагностика состояния беременной и плода: мониторинг беременной и плода УЗИ обследование иммуноферментное тестирование медико-генетическое консультирование 6. Планирование семьи: профилактика нежелательной беременности преконцепционная профилактика сохранение благоприятного интергенетического интервала между беременностями медико-психологическая помощь подросткам 7. Преемственность в работе специалистов (терапевт, акушер-гинеколог, педиатр) при наблюдении за беременными. 8. Диспансеризация беременных: выполнение стандартов контроля за течением беременности выделение групп риска беременных по репродуктивным потерям с последующим дифференцированным наблюдением лечение и оздоровление беременных 9. Социальная помощь женщинам. 10. Дородовая педогогика (пренатальное воспитание). 2 Вопрос Безопасное материнство включает в себя: 1) Планирование семьи – при котором здоровая женщина рожает здорового ребенка в то время, когда это необходимо семье. Если пауза между родами больше 2 лет, то риск перинатальной смертности увеличивается в 2 раза. 2) Антенатальная помощь – осуществляется от момента зачатия до родов. Это консультативное лечение. 3) Помощь в родах 4) Интенсивная помощь 5) Акушерская помощь 6) Первичная медицинская помощь Специализированная помощь. Билет 26 41. Досрочное родоразрешение Досрочное прерывание беременности по жизненным показаниям со стороны женщины проводится в следующих случаях: 1. Предлежание плаценты. При установлении диагноза – срочная госпитализация до родоразрешения. При незначительном кровотечении необходим регулярный мониторинг лабораторных показателей, если плод живой и недоношенный, возможна выжидательная тактика до срока гестации, гарантирующего жизнеспособность плода. При усилении кровотечения – экстренное родоразрешение, независимо от срока гестации. В плановом порядке родоразрешение на сроке 37 недель. Консервативное ведение родов допустимо только при частичном предлежании плаценты, в остальных случаях показано родоразрешение путем кесарева сечения. 2. Преждевременная отслойка нормально расположенной плаценты (ПОНРП). В случае непрогрессирующей ПОНРП лечение проводится только в условиях стационара, регулярный УЗИ-контроль, мониторинг КТГ плода, контроль состояния системы гемостаза. В некоторых случаях возможно пролонгирование беременности и консервативная тактика ведения беременности. В случае прогрессирующей ПОНРП – немедленное бережное родоразрешение. При легкой степени отслойки возможно родоразрешение через естественные родовые пути, в остальных случаях путем кесарева сечения. 3. Поздний гестоз беременных. Досрочное родоразрешение показано при гестозах средней и тяжелой степени, при отсутствии эффекта от терапии, эклампсии, HELLP-синдроме, остром жировом гепатозе беременных. Осложнения гестоза или сочетание гестоза с другой акушерской патологией, а также выраженная плацентарная недостаточность являются показанием к операции кесарева сечения. Подробнее о гестозах вы можете прочитать здесь . 4. Акушерсие инфекции. Досрочное родоразрешение показано при криминальном аборте или подозрении на него, проявлении признаков системного воспаления, септический шок. 5. Многоводие. При остром многоводии, сопровождающемся сердечной недостаточностью, нарастании симптомов многоводия, признаках внутриматочной гипоксии и асфиксии плода показано досрочное родоразрешение. При поперечном или косом положении плода, предлежании плаценты и острой гипоксии – операция кесарева сечения. В случае продольного положения плода и возможности КТГ мониторинга возможно бережное родоразрешение через естественные родовые пути. 6. Оперированная матка. Показания к досрочному родоразрешению: появление клинических признаков несостоятельности рубца на матке, истончение рубца до 1-2 мм или явный дефект, развитие регулярной родовой деятельности при наличии УЗИ признаков неполноценности рубца (толщина менее 5 мм). Во всех случаях экстренное родоразрешение путем операции кесарева сечения. 7. Другая акушерская патология. В случае установления диагноза экстрагенитальный рак или рак шейки матки – досрочное прерывание беременности проводят независимо от срока гестации путем операции кесарева сечения. В случае гибели одного плода при многоплодной беременности досрочное прерывание беременности в кратчайшие сроки (не более 2-х часов) после установления диагноза путем быстрого и бережного родоразрешения. Метод родоразрешения выбирают индивидуально в зависимости от срока гестации, жизнеспособности и возможности выхаживания живых плодов, сопутсвующей генитальной и экстрагенитальной патологии. Досрочное родоразрешение по жизненным показаниям со стороны плода: 1. Фетоплацентарная недостаточность. Нарушение маточно-плодово-плацентарного кровообращения легкой степени при отсутствии эффекта от комплексной консервативной терапии в течение 7-10 дней. Нарушение маточно-плодово-плацентарного кровообращения средней степени тяжести при отсутствии эффекта от комплексной консервативной терапии в течение 48 часов. Нарушение маточно-плодово-плацентарного кровообращения тяжелой степени, родоразрешение необходимо провести немедленно (в течение 1 часа). 2. Задержка внутриутробного развития плода 2-3 степени. В сроках гестации 28-32 недели вопрос о досрочном родоразрешении путем операции кесарева сечения в интересах плода решается в зависимости от жизнеспособности и возможности выхаживания конкретного недоношенного новорожденного. После 32 недель гестации наиболее предпочтительным методом родоразрешения (при исключенной врожденной патологии) является операция кесарева сечения. 3. Резус-конфликт. При выявлении признаков тяжелой формы гемолитической болезни плода досрочное родоразрешение показано на любом сроке беременности. Вопрос о методе родоразрешения решается сугубо индивидуально с учетом наличия сопутствующей генитальной и экстрагенитальной патологии и жизнеспособности плода. 4. Другие показания. Хроническая гипоксия плода, стойкие признаки кислородного голодания и снижение маточно-плацентарного или плодово-плацентарного кровотока также могут явиться показанием к досрочному родоразрешению. преэклампсия–это гипертензия с манифестацией после 20 недель с протеинуриейболее 300 мг белка в суточной моче. · тяжёлая преэклампсия – преэклампсия с тяжёлой артериальной гипертензией и/или с симптомами, и/или биохимическими и/или гематологическими нарушениями (сильная головная боль, нарушение зрения, боль в эпигастральной области и/или тошнота, рвота, отёк диска зрительного нерва, клонус, болезненность при пальпации печени, количество тромбоцитов ниже 100 x 106 г/л, повышение уровня печёночных ферментов). · эклампсия–судорожное состояние, связанное с преэклампсией, значительной протеинурией (более 300 мг белка в суточной моче) с/без отклонениями в лабораторных показателях (креатинин,трансаминазы,билирубин,тромбоциты) Ведение беременности и родов при преэклампсии
Медикаментозное лечение: Противосудорожные препараты при тяжелой гипертензии/тяжелой преэклампсии: Необходимо рассмотреть вопрос о введении сульфата магния внутривенно женщинам с тяжёлой преэклампсией в условиях интенсивной терапии, если у женщины запланированы роды в течение 24 часов. При рассмотрении возможности лечения сульфатом магния нужно учитывать следующие особенности тяжелой преэклампсии: Тяжёлой гипертензии и протеинурия, или легкая или умеренная гипертензия и протеинурия с одним или более: · симптомами сильной головной боли; · проблемами со зрением, таких, как затемнение или мигание перед глазами; · сильная боль под ребрами или рвота; · отек диска зрительного нерва; · признаки сокращения мышц (3 ритма); · чувствительность печени при пальпации; · синдром HELLP; · падение количества тромбоцитов ниже 100 × 109 на каждый литр; · нарушение печеночных ферментов. Использовать следующий режим введения сульфата магния: · нагрузочная доза 4 г следует вводить внутривенно в течение 5 минут с последующим введением 1г/час в течение 24 часов; · магния сульфата – 25% 16-20 мл внутривенно в течение 5 минут с последующим введением поддерживающей дозы в/в, из расчета 1 г/час сухого вещества в течение 24 часов. При наличии судорог вводится дополнительная доза 2-4 г сухого вещества в течение 5 минут; Гипотензивные препараты: · α-адреномиметики – метилдопа; · β-блокаторы – атенолол, небиволол; · α и β-блокаторы – лабеталол (после регистрации в РК); · блокаторы кальциевых каналов – нифедипин; · α-адреноблокаторы - урапидил; · периферические вазодилататоры – гидралазин (после регистрации в РК). Гипотензивная терапия назначается в зависимости от тяжести гипертензии индивидуально! Кортикостероиды. При необходимости родоразрешения в сроке 24-34 недели показано: · дексаметазон 6 мг в/м каждые 12 часов №4; · или бетаметазона12 мг в/м каждые 24 часа №2. Рассмотреть использование дексаметазона/бетаметазона при родоразрешении со сроком беременности между 35 и 36 недель. Билет № 26 1 вопрос Организация борьбы с абортами в Республике Казахстан это кабинет планирования семьи, который есть в каждой поликлинике. Цель кабинета планирования семьи:сохранение детородного здоровья женщины, выбора оптимального времени родить здорового и желанного ребенка, снижение абортов и материнской смертности. Задачи кабинета планирования семьи: Взаимодействие с другими отделениями поликлиники по вопросам планирования семьи. Сделать анализ искусственного аборта и распространения методов использования контрацептивов. Определение каких видов контрацептивов зарегистрированные женщины нуждаются. Половое воспитание населения, подготовка молодежи для сознательного становления родителями. Консультация по проблемам планирования семьи. Санитарное образование народа через средства массовой информации по проблемам планирования семьи. Индивидуальный подбор противозачаточных лекарств (оральные контрацептивы, внутриматочные контрацептивы, спермициды). Наблюдение пациентов использующих разные виды контрацептивов. Направлять для обследования в лечебно-профилактические учреждения города (по показаниям). Планирование семьи– это сознательно принятые действие супругов и физических лиц для рождения желанного количества детей, оптимальное планирование сроков между детьми. Необходимость планирования семьи: • для рождения желанного здорового ребенка; • для сохранения здоровья женщины; • для достижения совместимости психосексуальных отношении в семье; • для реализации жизненных планов; • для улучшения качества жизни. Методы планирования семьи Планирование семьи осуществляется через методы контрацепции которые дают возможность для гармоничной и безопасной половой жизни, сохранения своего здоровья. Это: 1. Комбинированные контрацептивы для внутреннего приема. 2. Инъекционные контрацептивы. 3. Стерилизация женщин. 4. Вазэктомия (стерилизация мужчин). 5. Презервативы. 6. Внутриутробные вещества. 7.Естественные методы планирования семьи (физиологический метод). 8. Метод лактационной аменореи (МЛА). 2вопрос Одним из важных условий благополучного протекания родов является поддержка роженицы со стороны близкого и родного человека (мужа, мамы, подруги). Такой человек может присутствовать в особо острые моменты или все время родов, помогать занимать удобное положение при схватках, проводить массаж и приемы, уменьшающие чувство боли, эмоционально поддерживать женщину. 3 вопрос HELLP синдром – повышение активности печёночных ферментов, низкое количество тромбоцитов, микроангиопатическая гемолитическая анемия. КЛИНИЧЕСКАЯ КАРТИНА НЕLLР-синдром обычно возникает в III триместре беременности, чаще на сроке 35 нед и более. Для заболевания характерно быстрое нарастание симптомов. Первоначальные проявления неспецифичны: тошнота и рвота (в 86% случаев), боли в эпигастральной области и, особенно, в области правого подреберья (в 86% случаев), выраженные отeки (в 67% случаев), головная боль, утомляемость, недомогание, моторное беспокойство, гиперрефлексия. Характерными признаками заболевания являются желтуха, рвота с кровью, кровоизлияния в местах инъекций, нарастающая печeночная недостаточность, судороги и выраженная кома. Наиболее распространeнные клинические признаки НЕLLР-синдрома
ЭТИОЛОГИЯ До настоящего времени истинную причину развития НЕLLР-синдрома выявить не удалось, однако были уточнены некоторые аспекты развития данной патологии. Отмечают возможные причины развития НЕLLР-синдрома. Иммуносупрессия (депрессия Т-лимфоцитов и В-лимфоцитов). Аутоиммунная агрессия (антитромбоцитарные, антиэндотелиальные АТ). Уменьшение отношения простациклин/тромбоксан (снижение продукции простациклинстимулирующего фактора). Изменения в системе гемостаза (тромбоз сосудов печени). АФС. Генетические дефекты ферментов печени. Применение лекарственных препаратов (тетрациклин, хлорамфеникол). Выделяют следующие факторы риска развития НЕLLР-синдрома. Светлая кожа. Возраст беременной старше 25 лет. Многорожавшие женщины. Многоплодная беременность. Наличие выраженной соматической патологии. 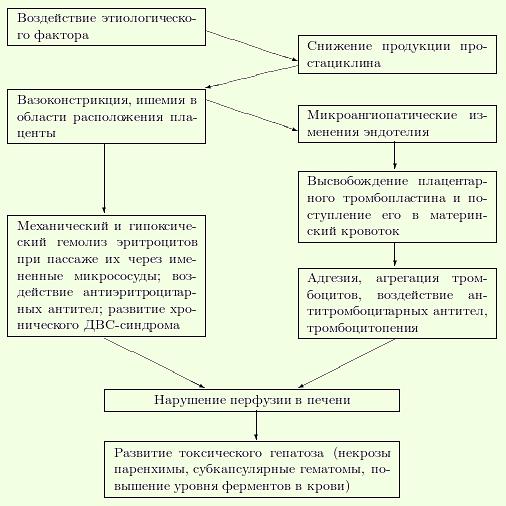 ЛЕЧЕНИЕ Цели лечения: Восстановление нарушенного гомеостаза. Показания к госпитализации НЕLLР-синдром как проявление тяжeлого гестоза во всех случаях служит показанием для госпитализации. Немедикаментозное лечение Экстренное родоразрешение проводят на фоне инфузионно-трансфузионной терапии под наркозом. Медикаментозное лечение Наряду с инфузионно-трансфузионной терапией назначают ингибиторы протеаз (апротинин), гепатопротекторы (витамин С, фолиевая кислота), липоевую кислоту по 0,025 г 3-4 раза в сутки, свежезамороженную плазму в дозе не менее 20 мл/кг массы тела в сутки, переливание тромбоконцентрата (не менее 2 доз при содержании тромбоцитов менее 50 х 109/л), глюкокортикоиды (преднизолон в дозе не менее 500 мг/сут внутривенно). В послеоперационном периоде под контролем клинико-лабораторных показателей продолжают введение свежезамороженой плазмы в дозе 12-15 мл/кг массы тела с целью восполнения содержания плазменных факторов свертывания крови, а также рекомендуют проводить плазмаферез сочетании с заместительным переливанием свежезамороженной плазмы, ликвидацию гиповолемии, антигипертензивную и иммунодепрессивную терапию. Майен и соавт. (1994) считают, что введение глюкокортикоидов способствует улучшению исхода для матери у женщин с преэклампсией и НЕLLР-синдромом. Сроки и методы родоразрешения При НЕLLР-синдроме показано экстренное родоразрешение путeм кесарева сечения на фоне коррекции метаболических нарушений, заместительной и гепатопротекторной терапии и проведения профилактики осложнений. Возможные осложнения у беременных с тяжeлым гестозом, осложнившимся НELLP-синдромом
При кесаревом сечении следует применять наиболее щадящие методы защиты матери и плода от акушерской агрессии. Останавливая свой выбор на перидуральной или спинномозговой анестезии, нельзя забывать о высоком риске экстрадуральных и субдуральных кровотечений при тромбоцитопении. Содержание тромбоцитов менее 100 х 109/л считают критической величиной для проведения регионарной анестезии при тяжeлом гестозе с НЕLLР-синдромом. Субдуральные гематомы могут возникать при регионарной анестезии также у беременных с тяжeлым гестозом, длительно принимавших ацетилсалициловую кислоту. При родоразрешении особое внимание обращают на состояние детей. Установлено, что у новорождeнных в 36% случаев возникает тромбоцитопения, что приводит к развитию у них кровоизлияний и поражений нервной системы. В состоянии асфиксии рождаются 5,6% детей, а у большинства новорождeнных диагностируют респираторный дистресс-синдром. В 39% случаев отмечают ЗРП, в 21% случаев - лейкопению, в 33% случаев - нейтропению, в 12,5% случаев — внутричерепные кровоизлияния, в 6,2% случаев — некроз кишечника. Оценка эффективности лечения Успех интенсивной терапии НЕLLР-синдрома во многом зависит от своевременной диагностики, как до родов, так и в послеродовом периоде. Несмотря на крайнюю тяжесть течения НЕLLР-синдрома, его присоединение не должно служить оправданием летального исхода тяжeлого гестоза, а скорее свидетельствует несвоевременной диагностике и поздней или неадекватной интенсивной терапии. Жировой гепатоз (или стеатоз печени) – это самостоятельное заболевание или синдром, обусловленный жировой дистрофией печеночных клеток в виде патологического внутри– и/или внеклеточного отложения жировых капель. Жировой гепатоз (стеатоз) печени входит в такую группу заболеваний, как «неалкогольная жировая болезнь печени» которая помимо стеатоза включает стеатогепатит, фиброз и цирроз печени. При этом стеатоз (жировой гепатоз), является наиболее распространенной патологией - он встречается более чем у 1 из трех человек с неалкогольной жировой болезнью печени. Морфологическим критерием жирового гепатоза является содержание триглицеридов в печени свыше 10% сухой массы. Стеатоз (ировой гепатоз) может стать причиной развития стеатогепатита (воспалительно-некротические изменения гепатоцитов), который в свою очередь, примерно в 20-25% случаев трансформируется в цирроз печени и в (!) 10% случаев является причиной смерти. Этиология. Жировой гепатоз часто является реакцией печени на различные экзогенные и эндогенные интоксикации (токсические воздействия); иногда этот процесс связан с некоторыми заболеваниями и патологическими состояниями организма (например, с голоданием). Наиболее вероятными причинами развития жирового гепатоза являются: заболевания желудочно-кишечного и билиарного трактов, синдром избыточного бактериального роста (избыточная микробная колонизация) в тонкой кишке, ожирение, обходной кишечный анастомоз, длительное парентеральное питание, сахарный диабет второго типа, синдром мальдигестии и мальабсорбции, глютеновая энтеропатия, болезнь Вильсона–Коновалова и некоторые другие генетически обусловленные заболевания, (!) хроническая алкогольная интоксикация, некоторые лекарства: кортикостероиды, эстрогены, тетрациклины, нестероидные противовоспалительные средства, амиодарон и др., бактериальные инфекции, вирусы (почти все хронические вирусные гепатиты, особенно гепатит «С», часто сопровождаются жировой дистрофией печени), системные заболевания (коллагенозы) и ряд других болезней и состояний (строгое вегетарианство и др.). Иногда жировой гепатоз (стеатоз) развивается при ишемической болезни сердца или беспричинно (криптогенная или идиопатическая форма жирового гепатоз). Патогенез. Накопление триглицеридов и холестерина в печени, происходит вследствие: избыточного образования и всасывания свободных жирных кислот в кишечнике и избыточного поступления свободных жирных кислот в печень, снижения скорости b-окисления свободных жирных кислот в митохондриях гепатоцитов, повышенного синтеза жирных кислот в митохондриях, затруднения удаления жира из печени вследствие снижения синтеза или секреции липопротеидов очень низкой плотности (ЛПОНП) и удаления триглицеридов в их составе. Кроме того, нарушается образование холестерина в эндоплазматическом ретикулуме гепатоцита за счет изменения функционирования ключевых ферментов ГМГ-КоА-редуктазы и 7-гидроксилазы, что приводит к снижению скорости процесса образования желчных кислот, которые являются конечным продуктом обмена холестерина. При алкоголизме жировой гепатоз всегда проявляется нарушениями обмена свободных жирных кислот, но при этом трудно исключить влияние на него других факторов, а оценить вклад каждого из них в развитие жирового гепатоза чрезвычайно трудно. Клиника. Клиническое течение самого жирового гепатоза обычно бессимптомное и, как правило, болезнь выявляется (!) случайно (на основании инструментальных тестов). Но иногда пациенты предъявляют жалобы на тяжесть и неприятные ощущения в правом верхнем квадранте живота (в правом подреберье) усиливающиеся при движении. Печень при жировом гепатозе, как правило, увеличена, но пальпаторная болезненность в области печени встречается редко, и ее возникновение связывают с быстрым накоплением в печено жира в связи с алкоголизмом и декомпенсацией сахарного диабета. С учетом этиологии у больных часто выявляются те или иные субъективные и объективные симптомы, связанные с течением основного заболевания. Например, жировая дистрофия печени, развившаяся в связи с хронической алкогольной интоксикацией, нередко характеризуется анорексией, одышкой и другими симптомами. Жировой гепатоз (!) часто сочетается с дискинезиями желчного пузыря (особенно при наличии желчнокаменной болезни). При стеатозе печени возможна желтуха. Лечение гепатоза Больных госпитализируют, принимают срочные меры для прекращения поступления в организм токсического фактора и выведения его из организма (промывание желудка, солевые слабительные, сифонные клизмы). Проводят борьбу с геморрагическим синдромом (переливание свежезамороженной плазмы - 1,5-2 л и более, введение викасола - 1-3 мл 1 % раствора 3-4 раза в день, рутина), общим токсикозом, гипокалиемией (капельное в/в введение панангина, 5% раствора глюкозы с витаминами С, группы В, гемодеза и др. ). При первых признаках - плазмаферез (см. "гепатит острый"). При остром вирусном гепатозе больного госпитализируют в инфекционную больницу (терапия основного заболевания, печеночной недостаточности). Профилактика - санитарно-эпидемические мероприятия, направленные на борьбу с вирусным гепатитом, профилактика токсических производственных и бытовых интоксикаций гепатотропными ядами. Гепатоз хронический жировой (жировая дистрофия, жировая инфильтрация, стеатоз печени и др. ) характеризуется жировой (иногда с элементами белковой) дистрофией гепа-тоцитов и хроническим течением. Билет № 27 1 вопрос Индукция родов – искусственно вызванная родовая деятельность с целью родоразрешения через естественные родовые пути при сроке беременности 22 недели и более. Название оперативного и диагностического вмешательства: Индукция родов (подготовка шейки матки к родам и родовозбуждение). Дата разработки/пересмотра протокола: 2013 год (пересмотрен 2016 год). | ||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||
