03 Болезни органов пищеварения. Болезни органов пищеварения хронический гастрит
 Скачать 1.5 Mb. Скачать 1.5 Mb.
|
|
Заболевания, требующие проведения дифференциальной диагностики с циррозом печени: • Цирроз-рак и первичный рак печени. При этой патологии асцит быстро развивается вследствие тромбоза воротной вены и ее ветвей, метастазов в перипортальные лимфатические узлы, локализующиеся в области ворот печени, и карциноматоза брюшины. Отграничить эти процессы от цирроза позволяют обнаружение а-фетопротеина, результаты данных лапароскопии и МРТ. • Констриктивный перикардит, сопровождающийся увеличением печени и асцитом. Решающее значение в диагностике перикардита имеют данные рентгенокимографии и эхографии сердца. • Доброкачественный сублейкемический миелоз (миелофиброз, остеомиелосклероз), проявляющийся увеличением печени и особенно селезенки. Диагностическое значение имеют данные трепанобиопсии, выявляющие характерные изменения. • Альвеолярный эхинококкоз, проявляющийся не только увеличением печени, но также селезенки и изменением функциональных печеночных проб. При эхинококкозе обнаруживают специфические антитела при реакции латекс-агглютинации; печень отличается необыкновенной плотностью и характерными изменениями при УЗИ и МРТ. • Амилоидоз, гемохроматоз и болезнь Вильсона, сопровождающиеся гепатолиенальным синдромом, изменениями белкового обмена, обмена железа и меди. Достоверная диагностика этих заболеваний основана на характерных для каждого из них симптомах, определении амилоида в тканях, трансферрина и церулоплазмина в крови. Формулировка развернутого клинического диагноза учитывает следующие пункты: • этиология (вирусный, алкогольный, криптогенный и др.); • морфология: - микронодулярный (мелкоузловой); - макронодулярный (крупноузловой); - смешанный; • класс тяжести по Чайлд-Пью; • другие синдромы (указывают при их клинической выраженности): - портальная гипертензия (конкретно - асцит, варикозное расширение вен нижней трети пищевода III степени и т.д.); - холестаз; - гиперспленизм (анемия, тромбоцитопения, лейкопения); • активность цирроза (оценивают активность трансаминаз - I, II, III степень); • осложнения. Лечение Тактика лечения цирроза печени определяется этиологией, активностью патологического процесса, основными клиническими проявлениями и степенью функциональных расстройств. Для подбора адекватной терапии важно учитывать стадию течения. Всем больным циррозом печени показано соблюдение ряда правил. • Исключение профессиональных и бытовых вредностей, полный отказ от алкоголя. • Соблюдение благоприятного для лечения режима труда, отдыха и питания. В компенсированной стадии цирроза печени больные могут выполнять работы, не связанные с тяжелой физической нагрузкой, длительной ходьбой или стоянием, следует избегать воздействия высокой или низкой температуры, инсоляции. При портальной гипертензии следует избегать любых физических усилий, вызывающих повышение внутрибрюшного давления. При выраженной активности и декомпенсации процесса показаны постельный режим и стационарное лечение. • Всем больным показано соблюдение диеты (стол № 5). В случае выявления симптомов печеночной недостаточности следует исключать или ограничивать белок до уровня, при котором исчезают признаки интоксикации. Поваренную соль ограничивают, а при развитии асцита - исключают из рациона. • Необходимы лечебные мероприятия, направленные на нормализацию процессов пищеварения и всасывания (прием пищеварительных ферментов, не содержащих желчь, - мезим*, панкреатин, креон*), устранение кишечного дисбактериоза (пробиотики, эубиотики), санацию хронических воспалительных процессов органов брюшной полости и других сопутствующих острых и хронических заболеваний (при этом следует избегать гепатотоксичных антибиотиков). • Запрещение проведения физиотерапевтических процедур, вакцинаций, приема гепатотоксичных препаратов, в том числе психотропных и снотворных средств. Такое подробное описание мероприятий базисной терапии объясняется тем, что строгое ее соблюдение играет важную роль в лечении ряда больных циррозом печени. Решающую роль играет этиотропная терапия. При циррозе печени, вызванном HBV, показана терапия интерфероном. При наличии противопоказаний (главные - класс С по Чайлд-Пью, почечная недостаточность и др.) показана терапия ламивудином. Уменьшение виремии благоприятно сказывается на прогнозе. При циррозе печени, вызванном HCV, показана терапия интерфероном и рибавирином. При плохой переносимости и противопоказаниях от медикаментозной терапии отказываются. При алкогольных циррозах печени проводят лечение эссенциальными фосфолипидами (эссенциале форте Н*), флавоноидами (препараты плодов расторопши пятнистой - карсил*, силимар*, экстракт листьев артишока - хофитол*). Помимо этиотропной терапии, больные компенсированным неактивным или с минимальной активностью циррозом печени в другой лекарственной терапии не нуждаются. Им показано лишь соблюдение правильного образа жизни. Больные декомпенсированным неактивным или с минимальной активностью циррозом печени нуждаются в строгом соблюдении режима и диеты, лекарственную терапию проводят патогенетическими и симптоматическими средствами. К ним относят дезинтоксикационные средства (внутривенное капельное введение 200-300 мл 5% раствора глюкозы*), эссенциале* по 2 капсулы 3 раза в день или препараты плодов расторопши пятнистой (карсил*, легалон*, силимар*), экстракт листьев артишока (хофитол*) по 2 таблетки 3 раза в день на протяжении 2 мес 2-3 курса в год. Декомпенсированный цирроз печени с признаками портальной гипертензии (кроме вышеперечисленных мероприятий) нуждается в лечении отечно-асцитического синдрома. Лечение асцита требует осмотрительности из-за многочисленных побочных реакций диуретической терапии. Уменьшение и особенно устранение асцита способствуют снижению портального давления и служат профилактикой портокавальной энцефалопатии и кровотечений из варикозных вен пищевода. Следует помнить, что резорбтивная способность брюшины не превышает 400 мл/сут, и потеря большего количества жидкости приводит к обезвоживанию тканей, гипокалиемии и метаболическому алкалозу. Первый этап - применение диеты с резким ограничением соли - до 1,5 г натрия хлорида в сутки, но даже если пищу готовить без добавления соли, в ней будет содержаться ее 3-4 г. Поэтому следует исключить продукты, изначально содержащие натрий (колбасы, консервы, сыры, морепродукты). Количество вводимой жидкости должно составлять 800-1500 мл. Если на фоне гипонатриевой диеты не снижается масса тела на 300-400 г, и нет спонтанного диуреза, то назначают антагонисты альдостерона - спиронолактон (верошпирон*) 75-150 мг/сут. При отсутствии эффекта к спиронолактону добавляют фуросемид, далее - этакриновую кислоту (урегит*) и триампур* (гидрохлоротиазид + триамтерен). При резистентном (неконтролируемом) асците, угрозе разрыва тканей живота, дыхательной и сердечной недостаточности вследствие асцита проводят парацентез тонкой иглой с извлечением 3-4 л асцитической жидкости. Выведение больших объемов противопоказано из-за потерь электролитов и белка, ведущих к печеночной недостаточности. Консервативное лечение портальной гипертензии предусматривает также прием лекарственных препаратов, снижающих портальное давление. Для этого используют пролонгированные нитраты в обычных терапевтических дозах и бета-адреноблокаторы в дозах, снижающих ЧСС в покое на 25%. Такое лечение проводят в течение длительного времени (месяцы, годы), оно обязательно для больных с наличием в анамнезе кровотечения из расширенных вен пищевода. Медикаментозная терапия асцита включает, помимо вышеописанного, введение белковых препаратов: нативную концентрированную плазму и 20% раствор альбумина. Они способствуют повышению коллоидно-осмотического давления плазмы и содержания альбумина. Для декомпрессии портальной системы показана операция - наложение портокавальных сосудистых анастомозов, в тактику входит наложение внутрипеченочного шунта. Показания к операции - варикозно расширенные вены пищевода у больных, перенесших кровотечение, а также высокая портальная гипертензия. Оперативное лечение (спленэктомия) производят также больным с наличием синдрома гиперспленизма. При билиарном циррозе печени лечение холестаза проводят аналогично таковому при хроническом холестатическом гепатите (см. выше). Борьба с осложнениями предусматривает следующие мероприятия. • Остановка пищеводно-желудочного кровотечения включает: - переливание свежезаготовленной крови дробно в объеме 100-200 мл, при необходимости повторно капельно; - парентеральное введение менадиона натрия бисульфит (викасол*), хлорида кальция, аминокапроновой кислоты; - внутривенное введение питуитрина*9 или вазопрессина* в 100-200 мл 5% раствора глюкозы* (препарат снижает давление в воротной вене); - обтурационное тампонирование пищевода зондом с баллоном, желудочная гипотермия; при отсутствии эффекта производят эндоскопическое склерозирование вен, обширные трансабдоминальные операции по перевязке вен сопровождаются очень высокой летальностью; - для предупреждения постгеморрагической комы показаны удаление крови из кишечника назначением: осмотических слабительных, препаратов на основе лактулозы (дюфалак*), промывание желудка и откачивание содержимого через зонд; - прием антибиотиков, не всасывающихся в кишечнике (канамицин, стрептомицин) внутрь(антибиотики подавляют микрофлору кишечника, что значительно снижает бактериальный внутрикишечный протеолиз с образованием аммиака, индола, скатола и др.); - парентеральное введение жидкости (в том числе полиглюкина*) до 2 л/сут. Борьба с пищеводно-желудочным кровотечением не всегда заканчивается успешно, несмотря на весь комплекс мероприятий в 20-40% случаев наступает смертельный исход. • Лечение печеночной комы требует введения всех препаратов внутривенно: - для обезвреживания уже поступившего в кровь аммиака и других метаболитов - глутаминовой кислоты, орнитина; - для улучшения обмена печеночных клеток - эссенциале*, витаминов группы В* и С*, тиоктовой (липоевой*) кислоты, препаратов калия, которые вводят в 5% растворе глюкозы* внутривенно капельно (за сутки - до 2-3 л); - постоянно контролируют электролитный баланс, кислотно-основное состояние и своевременно регулируют его введением электролитов и буферных смесей: при развитии метаболического ацидоза вводят 200- 600 мл 4% раствора гидрокарбоната натрия, а при выраженном метаболическом алкалозе вводят препараты калия до 10 г/сут; - антибиотики (мономицин*, канамицин, стрептомицин) вводят через желудочный зонд для подавления жизнедеятельности кишечной микрофлоры. Однако, несмотря на интенсивное лечение, печеночная кома при циррозе печени чаще всего заканчивается летальным исходом. Профилактика комы сводится к проведению лечебных мероприятий, предотвращающих развитие желудочно-кишечных кровотечений, инфекций, интоксикации; требуется осторожность в назначении диуретиков, седативных и снотворных препаратов. К факторам плохого прогноза печеночной энцефалопатии относят: продолжающееся желудочно-кишечное кровотечение, высокую степень портальной гипертензии («резистентный» асцит, варикозное расширение вен пищевода III-IV степени), длительность цирроза печени более 5 лет, степень тяжести цирроза класса С и отсутствие положительного клинического эффекта в первую неделю лечения. Прогноз Сформировавшийся цирроз печени является необратимым состоянием, однако этиотропная терапия, правильный образ жизни, успешное воздействие на активность процесса, проведение всего комплекса лечебных мероприятий могут способствовать тому, что цирроз печени длительное время остается компенсированным. Накапливается опыт по применению препаратов ингибиторов фиброгенеза (колхицин). Профилактика Мероприятиями профилактики являются устранение или ограничение действия этиологических факторов (снижение употребления алкоголя, вакцинация от гепатита В, снижение риска гепатита С), своевременное распознавание и лечение хронического гепатита и жировой дистрофии печени. При наличии цирроза необходимо проводить мероприятия, направленные на прекращение прогрессирования процесса и профилактику осложнений. ХРОНИЧЕСКИЙ ХОЛЕЦИСТИТ Хронический холецистит - воспаление желчного пузыря, преимущественно бактериального происхождения, иногда возникающее вторично при дискинезии желчных путей и желчных камнях или паразитарных инвазиях. В данном разделе будет рассмотрен хронический бескаменный холецистит. Хронический калькулезный холецистит рассматривают в курсе хирургических болезней. Хронический бескаменный холецистит - одно из распространенных заболеваний желчевыводящих путей, встречается во всех возрастных группах, но преимущественно страдают лица среднего возраста (от 40 до 60 лет). Заболеваемость составляет 6-7 случаев на 1000 населения. Женщины болеют чаще мужчин в 3-4 раза. Этиология Основную роль в развитии хронического холецистита играет условнопатогенная микрофлора. Наиболее частый возбудитель - кишечная палочка (у 40% больных), несколько реже - стафилококки и энтерококки (по 15%), стрептококки (у 10% больных). У трети больных обнаруживают смешанную микрофлору. Очень редко (примерно в 2% случаев) высевают протей и дрожжевые грибы. Этиологическая роль лямблий сомнительна. Несмотря на довольно высокую частоту обнаружения лямблий в дуоденальном содержимом, в настоящее время считают, что лямблиоз наслаивается на воспалительный процесс в желчном пузыре. Для развития хронического холецистита недостаточно только инфицирования желчи. Предрасполагают к нему застой желчи и повреждение стенок желчного пузыря. • Застою желчи способствуют: - нарушение режима питания (ритма, качества и количества употребляемой пищи); - психоэмоциональные факторы; - гиподинамия; - иннервационные нарушения различного генеза; - запор; - беременность; - нарушения обмена, приводящие к изменению состава желчи (ожирение, атеросклероз, сахарный диабет и пр.); - органические нарушения путей оттока желчи. Повреждение стенок желчного пузыря возможно в результате: - раздражения слизистой оболочки желчного пузыря желчью с измененными физико-химическими качествами; - травматизации конкрементами (камни могут образоваться в желчном пузыре без предшествующего воспаления); - раздражения слизистой оболочки панкреатическими ферментами, затекающими в общий желчный проток; - травм желчного пузыря. Патогенез Инфекция попадает в желчный пузырь тремя путями: восходящим, гематогенным и лимфогенным. • Восходящим путем инфекция проникает из кишечника. Этому способствуют гипо- и ахлоргидрия, нарушение функции сфинктера Одди, экскреторная недостаточность поджелудочной железы. • Гематогенным путем инфекция может проникнуть в желчный пузырь из большого круга кровообращения по почечной артерии (чаще при хроническом тонзиллите и других поражениях рото- и носоглотки) или из кишечника по воротной вене. Способствует этому нарушение барьерной функции печени. • Лимфогенным путем инфекция попадает в желчный пузырь при аппендиците, воспалительных заболеваниях женской половой сферы, пневмонии и нагноительных процессах в легких. Благоприятные условия для развития попавшей в желчный пузырь инфекции создает застой желчи, обусловленный воздействием перечисленных причин. Застой желчи изменяет холатохолестериновый индекс (снижение уровня желчных кислот и увеличение концентрации холестерина), что способствует образованию холестериновых камней (рис. 3-5). 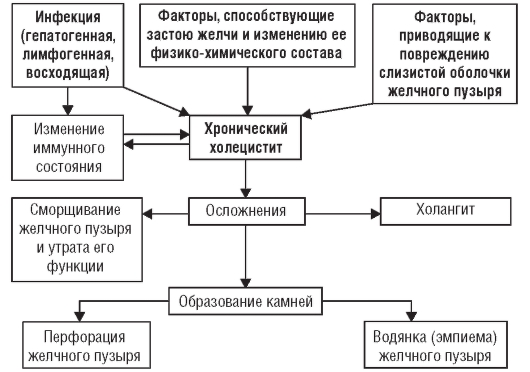 Рис. 3-5. Патогенез хронического бескаменного холецистита В патогенезе хронического бескаменного холецистита имеют значение также факторы, приводящие к повреждению стенок желчного пузыря с травматизацией его слизистой оболочки, нарушением кровообращения и развитием воспаления. У ряда больных хроническим холециститом первично происходит повреждение слизистой оболочки желчного пузыря при нарушенном оттоке желчи, а инфекция присоединяется вторично. Длительный воспалительный процесс, хронический очаг инфекции отрицательно влияют на иммунобиологическое состояние больных, снижают реактивность организма. Больным хроническим холециститом свойственны специфическая и неспецифическая сенсибилизация к различным факторам внешней и внутренней среды, развитие аллергических реакций. В результате создается порочный круг: воспаление в желчном пузыре способствует поступлению в кровь микробных антигенов, что приводит к сенсибилизации, которая поддерживает хроническое течение холецистита и способствует его рецидивированию. Если морфологические изменения развиваются только в слизистой оболочке желчного пузыря и носят катаральный характер, то функция желчного пузыря долгое время остается достаточно сохранной. Если же воспалительный процесс захватывает всю стенку желчного пузыря, то происходят утолщение и склероз стенки, сморщивание пузыря, утрачиваются его функции и развивается перихолецистит. Воспалительный процесс из желчного пузыря может распространиться на желчные ходы и привести к холангиту. Помимо катарального воспаления, при холецистите может возникать флегмонозный или даже гангренозный процесс. В тяжелых случаях в стенке желчного пузыря образуются мелкие абсцессы, очаги некроза, изъязвления, которые могут вызвать перфорацию или развитие эмпиемы. Длительный воспалительный процесс при нарушении оттока желчи, помимо образования камней, может привести к образованию воспалительных «пробок». Эти «пробки», закупоривая пузырный проток, способствуют развитию водянки желчного пузыря и при бескаменной форме холецистита. Основные звенья патогенеза представлены на рис. 3-5. Таким образом, при хроническом бескаменном холецистите могут развиваться следующие осложнения: • перихолецистит; • холангит; • перфорация желчного пузыря; • водянка; • эмпиема желчного пузыря; • образование камней. Вследствие чрезвычайно тесной анатомической и физиологической связи желчного пузыря с близлежащими органами у больных хроническим холециститом поражаются печень (гепатит), поджелудочная железа (панкреатит), желудок и двенадцатиперстная кишка (гастрит, дуоденит). |
