03 Болезни органов пищеварения. Болезни органов пищеварения хронический гастрит
 Скачать 1.5 Mb. Скачать 1.5 Mb.
|
|
Формулировка развернутого клинического диагноза учитывает: • стадию болезни: - обострение; - стихающее обострение; - ремиссию; • степень тяжести течения: - легкую; - средней тяжести; - тяжелую; • характер течения: - рецидивирующий; - монотонный; - перемежающийся; • состояние функции желчного пузыря: - сохраненную функцию; - нефункционирующий или «отключенный» желчный пузырь; - дискинезию - гипокинетический или гиперкинетический тип; • осложнения; • состояние других органов и систем (хронический гепатит, хронический панкреатит и пр.). При обнаружении конкрементов в желчном пузыре целесообразно говорить о желчнокаменной болезни и указывать осложнения, связанные с миграцией камней. Лечение Лечение хронического холецистита определяется фазой течения процесса - обострение или ремиссия. В фазе обострения следует уменьшить объем и калорийность пищи с последующим постепенным увеличением суточной калорийности. Рекомендуют частое дробное питание в одни и те же часы, что способствует лучшему оттоку желчи. Исключают жареные, соленые и копченые блюда, яичные желтки, экстрактивные вещества мяса и рыбы. Для устранения болей используют парентеральное введение дротаверина (но-шпа*), бенциклана (галидор*), папаверина, метоклопрамида. При выраженных болях используют метамизол натрия (баралгин*) по 5,0 мл внутривенно или внутримышечно. При стихании болей переходят на прием перечисленных препаратов внутрь. Как правило, боли купируются в первые 1-2 нед от начала лечения, обычно терапия этими препаратами не превышает 3-4 нед. Боли при хроническом холецистите зависят не только от выраженных дискинетических расстройств желчного пузыря, сфинктеров билиарного тракта, но и от интенсивности воспалительного процесса в желчевыводящих путях. В связи с этим раннее применение антибактериальной терапии оказывается весьма эффективным. Так как определение чувствительности высеваемой из желчи микрофлоры к антибиотикам, как правило, невыполнимо, целесообразно в такой ситуации назначать антибиотики широкого спектра действия, не подвергающиеся в печени существенной биотрансформации. Исходя из этого внутрь назначают антибиотики, приникающие в желчь в очень высоких концентрациях: эритромицин по 0,25 г 6 раз в сутки, рифампицин по 0,15 г 3 раза в сутки, линкомицин внутрь по 0,5 г 3 раза в сутки за 1-2 ч до еды. Антибиотики, проникающие в желчь в достаточно высоких концентрациях: доксициклин по 0,05-0,1 г 2 раза в сутки, метациклин в дозе 0,3 г 2-3 раза в сутки. Лечение антибактериальными средствами проводят 8-10 дней. После 2-4-дневного перерыва целесообразно повторить лечение этими препаратами еще 7-8 дней. В случае обнаружения паразитарной инвазии проводят соответствующую терапию. Так, при лямблиозе назначают метронидазол по 0,25 г 3 раза в сутки после еды в течение 7 дней или фуразолидон по 0,15 г 3-4 раза в сутки. Назначение антибактериальных препаратов не исключает необходимости проведения комплексного лечения с использованием спазмолитических, желчегонных препаратов, а также физиотерапевтических процедур. Спазмолитики устраняют спазм желчных путей, облегчают отток желчи и тем самым ликвидируют болевой синдром. В случае редких болевых приступов эти препараты применяют эпизодически. При длительных болях рекомендуется прием препаратов в течение 2-4 нед. Используют преимущественно миотропные спазмолитики: дротаверин (но-шпа*) по 2,0 мл внутримышечно или внутрь по 0,04 г 2-3 раза в сутки, бенциклан (галидор*) 2,5% раствор внутримышечно или внутрь по 0,1-0,2 г 2-3 раза в сутки. Применение желчегонных препаратов противопоказано в период обострения при выраженных воспалительных процессах в желчном пузыре и желчных протоках. Их назначают при стихании воспалительного процесса или в межприступный период. Желчегонные препараты - холеретики (средства, стимулирующие образование желчи) - используют в фазу ремиссии у больных с признаками гипертонической дискинезии желчного пузыря. Используют препараты, содержащие желчь или желчные кислоты, - аллохол* по 1 таблетке 3 раза в день после еды, холензим* по 1 таблетке 3 раза в день до еды; ряд синтетических веществ - осальмид (оксафенамид*) по 0,25 г 3 раза в день, никодин* по 0,5 г 3 раза в день до еды; препараты растительного происхождения - сумма флавоноидов цветков бессмертника песчаного (фламин*) по 0,05 г 3 раза в день за 30 мин до еды, отвар кукурузных рыльцев 10 г на 200 мл воды по 1/4 стакана 3-4 раза в день за 15 мин до еды. Если же имеется гипотоническая дискинезия желчного пузыря, то назначают холекинетики (препараты, усиливающие мышечное сокращение желчного пузыря и тем самым способствующие выделению желчи в кишечник). Такой подход обусловлен тем, что у многих больных хроническим бескаменным холециститом в фазе обратного развития воспалительного процесса наблюдается растяжение желчного пузыря с повышением тонуса сфинктера Люткенса, что и приводит к застою желчи в желчном пузыре. К холекинетикам относится сорбитол 10% раствор по 50-100 мл 2-3 раза в день за 30 мин до еды в течение 1-2 мес, сульфат магния 25% раствор по 1 столовой ложке натощак в течение 10 дней, карловарская соль по 1 чайной ложке на стакан воды за 30 мин до еды. Курс лечения желчегонными средствами после обострения хронического холецистита составляет 10-30 дней в зависимости от получаемого эффекта. После такой терапии остаточные явления обострения ликвидируются. В фазе стихающего обострения хронического холецистита на область правого подреберья рекомендуют грелку, горячие припарки из овса или льняного семени, аппликации парафина*, озокерита, торфа, назначают диатермию, индуктотермию. Больным с холестериновыми камнями проводят лекарственное растворение камней с помощью препаратов хенодезоксихолевой (хенофальк) и урсодезоксихолевой кислот (урсофальк*). Урсофальк* назначают в течение нескольких месяцев в суточной дозе от 10 мг/кг до 12-15 мг/кг (по 2-5 капсул или 10-25 мг суспензии соответственно). Хенофальк внутрь перед сном, не разжевывая по 15 мг/кг в сутки, курс от 3 мес до 2 лет. Лекарственное растворение камней можно проводить, если диаметр камней не более 10-15 мм, желчный пузырь наполнен камнями не более чем на 1/3, сохранены функция желчного пузыря и проходимость общего и пузырного протоков. Два-три раза в неделю больным при наличии гипотонической дискинезии проводится лечебное дуоденальное зондирование или тюбаж без зонда с сульфатом магния по 1/2 столовой ложки на 0,5 стакана воды или с минеральной водой. Сульфат магнезию не применяют при гиперкинетической дискинезии. Лечебное дуоденальное зондирование показано при отсутствии камней в желчном пузыре. При бескаменных холециститах иногда приходится прибегать к операции, что показано: • при упорном течении заболевания с сохраненной функцией желчного пузыря, но имеющимися спайками, деформацией, перихолециститом; • при «отключении» желчного пузыря или резко деформированном пузыре даже при отсутствии резких болей; • в случае присоединения трудно поддающегося терапии хронического панкреатита, холангита. В фазе ремиссии лечение включает соблюдение диеты, прием желчегонных препаратов, занятия ЛФК (утренняя гимнастика и дозированная ходьба), прием маломинерализованных щелочных вод, санаторно-курортное лечение на бальнеологических курортах с минеральными водами. Прогноз При нечастых обострениях прогноз удовлетворительный. Он значительно ухудшается при частых обострениях с признаками активности воспалительного процесса, выраженном болевом синдроме и развитии реактивного панкреатита. Профилактика С профилактической целью рекомендуют рациональное питание, активный образ жизни, физкультуру. Необходимо своевременное и рациональное лечение острого холецистита, заболеваний пищеварительного тракта, очаговой инфекции, интоксикаций, аллергий, невротических и обменных нарушений. ХРОНИЧЕСКИЙ ПАНКРЕАТИТ Хронический панкреатит (ХП) - воспалительное заболевание поджелудочной железы различной этиологии, фазово-прогрессирующего течения, финальной стадией которого являются склероз паренхимы, деформация, облитерация протоков, утрата внешнесекреторной и эндокринной функции железы. В начальной стадии заболевание морфологически проявляется воспалением, отеком, очагами некроза паренхимы и протоков. Развитие соединительной ткани приводит к деформации протоковой системы, сегментарному и диффузному склерозу, изменению плотности и формы железы. Заболеваемость ХП за последние 30 лет возросла в 2-3 раза и составляет 49,5-73,4 на 100 000 населения. При ХП возможность развития рака поджелудочной железы возрастает в 5 раз. Ранние осложнения ХП возникают у 30% больных, поздние у 70%, все это ведет к инвалидизации и летальности. За 20 лет течения ХП умирают 50% заболевших. Этиология Среди разнообразных причин ХП преобладают главные - алкогольная интоксикация, заболевания билиарного тракта, патология зоны большого дуоденального сосочка (БДС). Употребление алкоголя в индустриально развитых странах в 50-80% служит причиной ХП. Опасной дозой, т.е. приводящей к воспалению поджелудочной железы, считают ежедневный прием 40-80 мл этанола. Ежедневная доза 96% этилового спирта* в размере 150-200 мл в течение 10 лет приводит к ХП 90% пьющих. Заболевания желчевыводящей системы, главным образом ЖКБ, как этиологический фактор встречается в 25-50% случаев ХП, возникающие при ЖКБ и другой билиарной патологии, называют билиарнозависимыми. Процент выявляемости ЖКБ зависит от диагностических возможностей УЗИ. Воспаление поджелудочной железы, возникающее при патологии большого дуоденального сосочка, встречается примерно у 10% больных. Такое же количество заболевших ХП имеют другие этиологические причины. Патогенез По патогенезу выделяют 2 основных варианта ХП - кальцифицирующий и обструктивный. • По кальцифицирующему варианту развиваются следующие ХП: - алкогольный; - тропический; - наследственный; - при гиперпаратиреозе; - идиопатический (ювенильный и старческий). Прием алкоголя приводит к поступлению по кровеносной системе в поджелудочную железу алкоголя и его деривата ацетальдегида. Ацетальдегид, токсичность которого в 100 раз превышает токсичность этанола, нарушает проницаемость протоков и поступление в протоки межтканевой жидкости, что ведет к возрастанию внутрипротоковой концентрации белка и его преципитации. Алкоголь блокирует механизм, препятствующий осаждению кальция в образовавшиеся белковые пробки, возникают кальцинаты, усугубляющие обструкцию протоков. Выше обструкции происходят повышение давления, повреждение эпителия, поступление панкреатического сока в паренхиму поджелудочной железы. • По обструктивному варианту возникают панкреатиты: - при желчнокаменной болезни; - стенозе большого дуоденального сосочка; - травматическом повреждении; - аномалиях главного панкреатического протока. В дебюте процесса - нарушение оттока панкреатического сока в связи с препятствием в дистальном отделе главного панкреатического протока. Чаще всего это желчный конкремент, обтурирующий фатерову ампулу и вызывающий, раздражая слизистую протока, спазм сфинктера Одди. Вследствие обтурации происходит повышение давления в протоках поджелудочной железы и билиарного тракта; при этом, не имея выхода в двенадцатиперстную кишку, желчь забрасывается в вирсунгов проток. Происходят внутрипротоковая активация панкреатических ферментов (протеолитических и липолитических), повреждения эпителия протоков и паренхимы железы. Такой механизм возникновения присущ всем панкреатитам, входящим в группу обструктивных. Хроническое воздействие ацетальдегида приводит к дегенерации клеток, продуцирующих гидрокарбонаты, жидкую часть сока, что увеличивает вязкость и потенцирует образование белковых пробок. Высокое давление в зонах, расположенных выше пробок и кальцинатов, служит одной из причин атрофии ацинарных клеток и развития соединительной ткани. Алкоголь приводит к жировой дистрофии ацинарных клеток, окислительному стрессу и локальным некрозам с последующим склерозом. Основные звенья хронического панкреатита представлены на рис. 3-6. 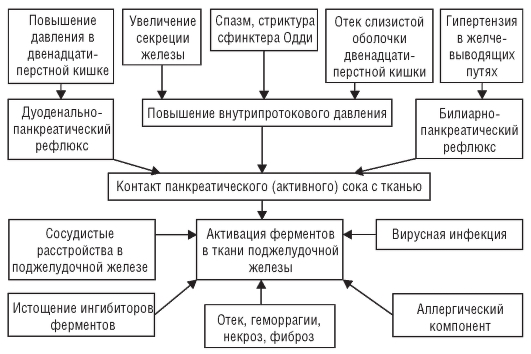 Рис. 3-6. Патогенез хронического панкреатита Классификация В настоящее время существует немалое количество классификаций, в основе которых лежат различные подходы. Поскольку промежуточное морфологическое исследование поджелудочной железы возможно только при проведении операции (операционная биопсия) и чревато осложнениями, в основе классификации лежат клиническая картина, результаты инструментальных исследований, этиологический и патогенетические подходы. По морфологическим признакам выделяют: • интерстициально-отечный; • паренхиматозный; • фиброзно-склеротический (индуративный); • гиперпластический (псевдотуморозный); • кистозный. Определяя позицию в данной классификации, используют результаты УЗИ, КТ, не прибегая к морфологическому исследованию. Достаточно широко в Западной Европе используют этиологическо-патогенетическую классификацию, выделяя токсико-метаболический ХП (алкогольный, никотиновый, гиперкальцемический, медикаментозный и др.), идиопатический ХП, обструктивный, аутоиммунный, генетический. О сложности выявления этиологического фактора свидетельствуют данные о том, что более 85 лекарственных препаратов, включая сульфасалазин, тетрациклин, глюкокортикоиды, осмотические диуретики (натрийуретики), вызывают ХП. Трудности классификации обусловлены отсутствием так называемых чистых форм болезни, при которых было бы отчетливое доминирование какоголибо синдрома (симптома) на всем протяжении болезни. Тщательный анализ каждой клинической ситуации показывает, что практически у всех больных на одном этапе развития болезни преобладают какие-то одни симптомы, в то время как при длительном течении клиническая картина может существенно отличаться от начальных периодов ее развития. Клиническая картина Проявления хронического панкреатита при различных формах болезни (как, впрочем, и в различные фазы течения болезни: обострение или ремиссия) складываются из 3 основных синдромов: 1) воспалительно-деструктивного; 2) нарушения внешней секреции; 3) нарушения внутренней секреции. • Воспалительно-деструктивный синдром (обусловленный некрозом ткани поджелудочной железы, ее отеком и воспалительной реакцией) включает следующие симптомы: - боль, имеющую четкие особенности; - панкреатическую гиперферментемию и гиперамилазурию; - симптомы интоксикации (лихорадка, артралгии, общая слабость, снижение аппетита); - желтуху (обусловленную сдавлением протока поджелудочной железы ее увеличенной головкой или неспецифическим реактивным гепатитом); - повышение неспецифических острофазовых показателей; - воспалительные изменения поджелудочной железы, выявляемые при УЗИ, КТ, МРТ, позитронно-эмиссионной томографии и других исследованиях. • Синдром нарушения внешней секреции: - уменьшение количества панкреатического сока и снижение содержания в нем ферментов обусловлены уменьшением ацинарной ткани и обструкцией панкреатических протоков, включает: стеаторею, креаторею, гипопротеинемию, гипохолестеринемию, гипокальциемию; - полигиповитаминоз; - симптомы кишечной диспепсии; - дистрофические изменения кожи и ногтей; - снижение массы тела. • Синдром нарушения внутренней секреции, вследствие уменьшения количества островков Лангерганса: - снижение секреции инсулина; - нарушение толерантности к глюкозе; - сахарный диабет. На первом этапе диагностического поиска часто выявляют факторы, способствующие развитию хронического панкреатита, при этом особое значение придают заболеваниям желчных путей (чаще у женщин), желудка и двенадцатиперстной кишки, а также злоупотреблению алкоголем в сочетании с нерациональным питанием (чаще у мужчин). Наиболее частая жалоба - на боль различного характера. Локализация боли, ее иррадиация зависят от местонахождения очага поражения в железе. При поражении хвоста железы боль возникает в левом подреберье, левом эпигастрии, слева от пупка. Если поражено тело поджелудочной железы, боли появляются в эпигастрии, над пупком. При поражении головки железы боли возникают в пилородуоденальной зоне, треугольнике Шоффара, правом подреберье. При тотальном поражении железы боли «охватывают» всю верхнюю часть живота. Иррадиация болей при хроническом панкреатите весьма разнообразна, что объясняется особенностями иннервации железы. Чаще всего боли иррадиируют влево, в спину, в лопатку, реже в плечо. Причиной болей служит реакция рецепторов протоков поджелудочной железы при повышении в них давления. В связи с этим все причины, увеличивающие препятствие оттоку секрета и объем панкреатического сока железы, вызывают боль, поэтому, как правило, боли возникают после приема жирных, жареных и острых блюд. Желчегонные средства, стимулируя секрецию, также служат причиной усиления болей при хроническом панкреатите. В возникновении боли играет роль воздействие компонентов воспаления на рецепторный аппарат поджелудочной железы, а также ишемия участков паренхимы вследствие отека и фиброза. Болевые ощущения возникают при растяжении капсулы железы в результате увеличения органа или при распространении воспаления на брюшину. Боль при хроническом панкреатите усиливается в положении больного на спине и прямо зависит от степени наполнения желудка. Все средства, снижающие секреторную функцию железы (голод, блокаторы Н2-гистаминовых рецепторов, ингибиторы H+, К+-АТФазы, антациды, октреотид), снижающие спазм сфинктера Одди и нормализующие тонус двенадцатиперстной кишки (спазмолитики, метоклопрамид, домперидон), тормозящие процесс самоактивации ферментов и отек железы (ингибиторы протеолитических ферментов, мочегонные - ингибиторы карбоангидразы), уменьшают боль. Боли чаще всего протекают по трем вариантам: • вариант I - приступообразные боли, возникающие после приема алкоголя, жирной, жареной, копченой пищи. Локализуются в верхних отделах живота, иррадиируют в спину и носят опоясывающий характер; • вариант II - постоянные, ноющие боли, усиливающиеся после погрешности в питании; • сочетание I и II вариантов. При хроническом рецидивирующем панкреатите острые, режущие боли, напоминающие картину острого панкреатита, сменяются «светлыми» периодами, когда боли могут полностью исчезнуть и возобновляются при нарушении диеты, алкогольном эксцессе. При хроническом болевом панкреатите боль не интенсивна, но практически никогда не исчезает, лишь несколько ослабевает или усиливается в периоды обострения или ремиссии. Боли при хроническом панкреатите могут носить голодный характер, усиливаться по ночам, но в отличие от болей при язвенной болезни после приема пищи они не исчезают, а становятся только глуше. В происхождении этих болей определенную роль играет дуоденит. Боли чаще бывают при ХП, вызванные заболеваниями желчевыводящей системы, нежели при панкреатите алкогольной этиологии. Таким образом, боли при хроническом панкреатите достаточно своеобразны и отличаются от болей при других заболеваниях пищеварительного тракта, поэтому появление подобных жалоб у пациентов, страдающих патологией органов пищеварения, должно вызвать у врача мысль о возможности возникновения панкреатита. Ситуация упрощается, если боли возникают у пациента впервые. У больных хроническим панкреатитом часто наблюдаются симптомы желудочной диспепсии: снижение или отсутствие аппетита, тошнота, чувство быстрого насыщения; эти симптомы часто сопровождают обострения хронического панкреатита и сочетаются с болями. Тошнота бывает постоянной и весьма тягостной, так что больные значительно сокращают прием пищи или же отказываются от нее. У части больных бывает рвота, не приносящая облегчения. При обострении больные жалуются не только на отсутствие или резкое снижение аппетита, но и на боязнь принимать пищу, в особенности при усилении и учащении болей. В период обострения могут наблюдаться явления гиперинсулинизма. Поступающий в избыточном количестве в кровь инсулин из лизированных при воспалении и аутолизе бета-клеток вызывает гипогликемию и обусловленную ею симптоматику: слабость, приступы голода вплоть до «волчьего», чувство страха, неуверенности, злобы, тремор конечностей, потливость, тахикардию. Эти явления быстро проходят при приеме сахара или внутривенном введении глюкозы. При прогрессирующем течении хронического панкреатита развивается снижение внешнесекреторной функции, что проявляется симптомами кишечной диспепсии: стеатореей, креатореей, амилореей. Клинически - это бродильная или гнилостная кишечная диспепсия. Чаще возникают жалобы на частый, неоформленный стул. Иногда эта симптоматика может быть единственным проявлением болезни. Выраженная экзокринная недостаточность наблюдается при первичном латентном течении ХП или же в терминальной стадии течения хронического болевого панкреатита. Снижение секреции панкреатических ферментов резко нарушает процессы тонкокишечного пищеварения. При дефиците липазы нарушается гидролиз жиров, которые начинают выводиться с калом в виде нейтрального жира. Нарушается также переваривание углеводов и белков, что способствует усилению бродильных и гнилостных процессов в кишечнике, усилению метеоризма и поносов. Стул бывает 3-4 раза в сутки и более, кашицеобразный, светлый, блестящий, масляного вида, по поверхности воды в унитазе плавают капельки жира. Такой стул, хотя и считается «классическим» панкреатическим, характерен для позднего проявления синдрома экзокринной недостаточности. При псевдотуморозной форме хронического панкреатита синдром кишечной диспепсии весьма выражен, так как обусловлен прекращением поступления желчи и панкреатического сока в кишечник вследствие фиброзирования или гипертрофии тканей в головке железы, что и приводит к сдавлению общего желчного протока и протока поджелудочной железы. Жалобы на появление желтухи, кожный зуд, потемнение мочи и обесцвечивание кала при псевдотуморозном хроническом панкреатите также обусловлены обтурационной (подпеченочной или механической) желтухой, развивающейся вследствие сдавления дистальной части общего желчного протока пролиферирующей тканью головки поджелудочной железы, а также вследствие развития реактивного гепатита. При хроническом панкреатите больных беспокоит запор. К запору приводит ряд причин: • диета, бедная клетчаткой и жиром; • прием спазмолитиков, алмагеля*, препаратов висмута, панкреатина и других ферментных препаратов. Имеют значение повышение тонуса блуждающего нерва (при болях, гипогликемии) и нарушение иннервации толстой кишки. Более половины больных хроническим панкреатитом отмечают снижение массы тела, обусловленное уменьшением количества употребляемой пищи вследствие резкого снижения аппетита, чрезмерных ограничений в диете, а также внешнесекреторной недостаточности железы. Во время обострения хронического панкреатита больные предъявляют целый комплекс жалоб, объединяемых в «астенический синдром», - повышенную утомляемость, слабость, раздражительность, чрезмерную фиксированность на собственных болезненных ощущениях. На втором этапе диагностического поиска можно обнаружить проявления основных синдромов, их выраженность, состояние других органов и систем. При относительно коротком сроке заболевания, а также в случае легкого течения при внешнем осмотре какие-либо патологические изменения не обнаруживают. Однако при выраженности синдрома недостаточной внешней секреции отмечают дефицит массы тела, снижение тургора кожи, кожные проявления гиповитаминоза (сухость кожи, ломкость волос и ногтей, заеды в углах рта). Может отмечаться выраженная в большей или меньшей степени желтушность склер, слизистых оболочек и кожи. Однако эти симптомы не играют самостоятельной роли, но при последующей постановке диагноза хронического панкреатита указывают на тяжесть течения болезни. Результаты физикального обследования пищеварительного тракта зависят от формы и фазы хронического панкреатита. Однако при всех клинических вариантах болезни забрюшинное расположение железы, тесные анатомические «соседства» желудка, двенадцатиперстной кишки, печени, кишечника определяют низкую диагностическую ценность данных пальпации. При обострении хронического панкреатита часто описывают следующие физические признаки. • На коже груди и живота могут находиться «рубиновые капельки». Этот неспецифический феномен чаще обнаруживают при длительном течении ХП. Есть мнение, что в основе лежит токсический эффект протеолитических ферментов на сосуды. • Болезненность при пальпации проекции поджелудочной железы на переднюю брюшную стенку. При поражении хвоста железы болезненность локализуется в точке Мейо-Робсона, тела железы - над пупком (выше его на 2-3 см), головки - в треугольнике Шоффара. • Симптом поворота: при положении больного на спине пальпация в точке Мейо-Робсона вызывает болезненность. Руку врача от поджелудочной железы во время пальпации отделяют кишечник и желудок. Когда больной поворачивается на левый бок, желудок и кишечник, смещаясь, создают дополнительную «подушку», и боли при пальпации в том же месте, обусловленные панкреатитом, уменьшаются, тогда как боли, вызванные поражением желудка и кишечника, - усиливаются. • Положительный симптом натяжения брыжейки: больной лежит на левом боку, переднюю брюшную стенку врач прижимает рукой, при резком отведении руки брыжейка резко натягивается, что сопровождается заметным усилением болей. • Поколачивание сзади слева вдоль длинной оси железы приводит к усилению болей - «симптом хвоста», обусловлен воспалением хвоста поджелудочной железы. Симптом аналогичен симптому Пастернацкого, который тоже положителен при обострении хронического пиелонефрита. • Положительный френикус-симптом слева. Обострение хронического рецидивирующего панкреатита сопровождается также мышечной защитой, положительным симптомом Кача, т.е. повышением тактильной чувствительности в зоне проекции поджелудочной железы на переднюю брюшную стенку и резчайшей разлитой болезненностью при пальпации верхней половины живота. На основании всех признаков можно вынести лишь предварительное диагностическое заключение; в дальнейшем требуется лабораторно-инструментальное подтверждение диагноза. Обострение хронического панкреатита может сопровождаться увеличением печени, что обусловлено развитием реактивного неспецифического гепатита; а при длительном течении болезни вследствие развития жировой дистрофии печени отмечается постоянное увеличение печени (в особенности если лечение хронического панкреатита проводится нерегулярно). Увеличенная головка поджелудочной железы при псевдотуморозном хроническом панкреатите может сдавливать общий желчный проток, приводя к появлению симптома Курвуазье. Достаточно часто при обострении хронического панкреатита определяется спазмированная, болезненная при пальпации толстая кишка (в особенности поперечный ее отдел). Третий этап диагностического поиска - решающий в диагностике хронического панкреатита. Объем лабораторно-инструментальных исследований зависит от технической оснащенности лечебного учреждения и возможности больного перенести ряд инвазивных исследований. При обострении хронического панкреатита (в особенности хронического рецидивирующего) выявляются острофазовые показатели в виде увеличения СОЭ, а2-глобулинов, появления СРБ, нейтрофильного сдвига в лейкоцитарной формуле крови. Эти показатели неспецифичны и отражают активность любого воспалительного процесса. Важным аспектом диагностики служит гиперферментемия - повышение активности панкреатических ферментов в крови и моче. Увеличение их содержания в крови при обострении чаще всего выступает следствием «феномена уклонения ферментов» - поступления ферментов из протоков железы в кровь при повышении внутрипротокового давления. К гиперферментемии приводят также и некроз клеток железы, и «пропотевание» внутриклеточных ферментов из клетки в межклеточное пространство при нарушении проницаемости оболочки клетки. Поступив в кровь, фермент поджелудочной железы амилаза выделяется с мочой. Колебание уровня фермента в крови соответственно изменяет содержание фермента в моче. При обострении хронического панкреатита уровень панкреатических ферментов в крови обычно повышается в 1,5-2,5 раза. При обострении хронического панкреатита, как и при остром панкреатите, содержание амилазы и трипсина в крови, как правило, значительно (в 3-5 раз) превышает норму. Диагностической ценностью (как признак обострения) обладают только повышенные показатели активности ферментов. Нормальные и даже низкие показатели активности ферментов поджелудочной железы в крови не дают основания исключить хронический панкреатит. Низкая активность панкреатических ферментов в крови не является свидетельством снижения внешнесекреторной функции железы. В клинической практике наиболее часто определяют содержание амилазы в крови и моче. В основе лабораторного определения лежит способность амилазы расщеплять крахмал. Методики доступны и широко используются. Отмечают высокую диагностическую ценность активности липазы, хотя ее определение связано с техническими трудностями. Активность трипсина, определяемого радиоиммунным методом, по диагностической значимости уступает активности амилазы вследствие нахождения в крови большого количества ингибиторов протеаз. Повышение уровня амилазы в крови происходит при поражении и других органов, например при воспалении печени и слюнных желез. В таких случаях только определение органоспецифических изоферментов позволяет выяснить происхождение ферментов. Выраженность гиперферментемии и активности ферментов в моче нарастает параллельно таким признакам, как отек и увеличение поджелудочной железы, выявленным при УЗИ. Для определения внешнесекреторной функции поджелудочной железы применяют прямые методы - исследование панкреатического сока, и косвенные методы - исследование кала. Обнаружение в кале нейтрального жира (стеаторея) и мышечных волокон (креаторея) свидетельствует о функциональной недостаточности железы, при этом в кале не обнаруживаются элементы воспаления. При сдавлении общего желчного протока увеличенной головкой железы (псевдотуморозная форма хронического панкреатита) кал ахоличен, стеркобилин не определяется. Исследование дуоденального содержимого осуществляют с помощью двухканального зонда до и после стимуляции панкреатической секреции секретином (приводит к секреции сока поджелудочной железы, богатого бикарбонатами) и панкреозимином (приводит к усилению секреции ферментов). Секретинпанкреозиминовый тест считают золотым стандартом диагностики нарушений внешнесекреторной функции поджелудочной железы. По мере увеличения длительности заболевания внешнесекреторная недостаточность прогрессирует: объем секреции снижен, имеется тенденция к понижению концентрации бикарбонатов, концентрация ферментов также снижается. Может наблюдаться так называемый диспанкреатизм, когда секреция одного фермента повышена, а других понижена или мало изменена. Это можно расценивать как умеренное снижение функции железы, хотя клиническая оценка такого явления затруднена, особенно если учитывать возможность адаптации железы к предшествующему пищевому режиму. В последние годы частое применение находит метод определения ферментов в кале (трипсина, химотрипсина, эластазы-1, липазы) благодаря своей неинвазивности. Наибольшее значение имеет определение эластазы-1 в кале иммуноферментным методом. Чувствительность и специфичность эластазного теста приближаются к таковым секретин-панкреозиминового теста. Определение степени внутрисекреторной недостаточности поджелудочной железы имеет существенное диагностическое значение, так как при выраженном поражении железы патологический процесс приводит к изменению островкового аппарата, инсулиновой недостаточности и возникновению явного сахарного диабета. Двух- и трехкратное определение уровня повышенной глюкозы натощак в капиллярной крови выше 5,55 ммоль/л служит основанием для диагностики сахарного диабета. Сахарный диабет при хроническом панкреатите имеет ряд особенностей. При этой форме диабета одновременно с уменьшением секреции инсулина бета-клетками происходит снижение секреции глюкагона а-клетками. Это, видимо, одна из причин того, что реже бывают явления кетоацидоза, реже возникает инсулинорезистентность. В то же время чаще возникают явления гипогликемии, особенно при обострении, когда гиперинсулинизм сочетается с уменьшением пищевого рациона. Микроангиопатия и полиневропатия развиваются и при сахарном диабете такой этиологии. Для выявления нарушения углеводного обмена используют тест толерантности к глюкозе, в процессе которого концентрацию глюкозы определяют натощак и через 60 и 120 мин после приема сахара. Уровень инсулина, С-пептида и глюкагона в крови исследуют радиоиммунным методом, что позволяет непосредственно оценить функцию бета-клеток островкового аппарата поджелудочной железы. Ультразвуковое исследование выявляет различные изменения в зависимости от формы и фазы хронического панкреатита. В фазу обострения хронического рецидивирующего панкреатита УЗИ выявляет увеличение поджелудочной железы, неровность контуров, понижение ультразвукового сопротивления (отек железы). При обострении хронического безболевого панкреатита железа может быть нормальной или слегка увеличенной, с неровными контурами. Структура железы при ХП в фазу обострения неоднородна. Участки повышенной эхогенности (фиброз железы) чередуются с участками пониженной эхогенности (отек). В фазу ремиссии хронического панкреатита орган увеличен или уменьшен, структура его неоднородна, определяются зоны фиброза, т.е. зоны повышенной эхогенности. Значение имеют выявление расширенного протока и его деформация. УЗИ позволяет выявить также кисту и кальцификацию железы. По данным УЗИ трудно дифференцировать склеротические изменения от рака поджелудочной железы. При отсутствии четких данных УЗИ и неясности диагноза, при подозрении на опухоль железы используют другие методы исследования. Томография (КТ и МРТ) позволяет обнаружить при ХП изменение размеров органа, неровность контуров, изменение характера окружающей железу жировой клетчатки, неоднородность структуры паренхимы, деформацию протоков, состояние лимфатических узлов. Выявляют очаговые или диффузные обызвествления, кисты. Данные методы с достаточной степенью достоверности помогают дифференцировать хронический панкреатит от рака. Эндоскопическая ретроградная холангиопанкреатография (ЭРХПГ) выявляет характерные для хронического панкреатита диффузные изменения протока поджелудочной железы, выражающиеся в чередовании расширений и сужений (цепочка «озер»), извилистости и неровности стенок, изменений боковых ответвлений, эвакуации контрастного вещества из главного панкреатического протока. Проведение ЭРХПГ чревато осложнениями, кроме того, по данным этого исследования не всегда можно дифференцировать хронический панкреатит от рака поджелудочной железы. Ограниченное значение в диагностике хронического панкреатита имеют внутривенная холецистохолангиография, ирригоскопия, обзорная рентгенография. Высокую диагностическую ценность имеют использование КТ с введением контрастного препарата, эндоскопическое УЗИ, ПЭТ, сцинтиграфия с введением гранулоцитов, меченных радиоактивным технецием. Осложнения Осложнения хронического панкреатита разделяют на ранние и поздние. Ранние осложнения • «Подпеченочная» желтуха. Причиной «подпеченочной» желтухи служат отек головки поджелудочной железы и сдавление общего желчного протока. Желтуха с ликвидацией отека проходит. Появление жидкости в брюшной полости при хроническом панкреатите может быть обусловлено сдавлением портальной вены увеличенной поджелудочной железой или псевдокистой, разрывом псевдокисты с воздействием на брюшину панкреатических ферментов. Это осложнение встречается довольно редко. • Абсцесс поджелудочной железы. • Кисты и псевдокисты. Ложные кисты (псевдокисты), в отличие от истинных кист, имеют соединение с протоком железы (шейка псевдокисты). Заподозрить развитие псевдокисты можно, если при хроническом панкреатите появляются симптомы нарушения билиарной проходимости, стеноза привратника, непроходимости кишечника, портальной гипертензии. Даже при пальпации в эпигастральной области опухоли эластичной консистенции диагноз псевдокисты требует проведения УЗИ, КТ, ангиографии. • Асцит. • Плеврит, пневмонит. Развитие плеврита, чаще левостороннего, реже двустороннего, возможно при выраженном обострении хронического рецидивирующего панкреатита. Высокая концентрация амилазы в плевральной жидкости позволяет подтвердить «панкреатическую» природу плеврита. • Артрит. Поражение суставов наблюдается при тяжелом обострении хронического рецидивирующего панкреатита и проявляется либо артралгией при неизмененных суставах, либо полиартритом мелких или крупных суставов. При стихании обострения полностью исчезают и суставные симптомы. • Желудочно-кишечное кровотечение. Кровотечение при хроническом панкреатите вызывают несколько причин: - сдавление увеличенной поджелудочной железой воротной и селезеночной вен вызывает варикозное расширение вен пищевода и желудка; - разрыв псевдокисты; - возникающие при обострении хронического рецидивирующего панкреатита эрозии и изъязвления слизистой оболочки пищеварительного тракта при развивающемся нарушении свертывающей системы крови. Чаще обнаруживают скрытое кровотечение, приводящее к хронической железодефицитной анемии. • Кальцификация поджелудочной железы возникает чаще при длительно текущем алкогольном панкреатите. Она усугубляет течение хронического панкреатита и, как правило, сочетается с тяжелой стеатореей и сахарным диабетом. Диагноз ставят по данным УЗИ и по прицельным рентгеновским снимкам поджелудочной железы в двух проекциях. Поздние осложнения • Мальабсорбция возникает из-за нарушения процессов энтерального пищеварения: дефицит панкреатических ферментов приводит к снижению в первую очередь гидролиза жиров, а также белков и крахмала. Это ведет к уменьшению поступления из пищеварительного тракта энергетических и пластических субстанций, в том числе и кальция. • Мальдигестия. • Остеопороз. • Перипанкреатит. • «Подпеченочная» желтуха. Причиной «подпеченочной» желтухи при длительном течении ХП выступает сдавление общего желчного протока кистой или соединительной тканью при псевдотуморозном варианте ХП или при перипанкреатите. Диагностика • На первом и втором этапах диагностического поиска предположение о диагнозе ХП позволяют сделать: - типичный характер болей; - клинические признаки внешнесекреторной недостаточности; - болезненность при пальпации в «панкреатических точках». • Третий этап позволяет выявить: - панкреатический цитолитический синдром - повышение активности панкреатических ферментов в крови и моче; - снижение внешнесекреторной функции поджелудочной железы: лабораторные признаки нарушения расщепления жиров, крахмала, белков - стеаторея, амилорея, креаторея; уменьшение количества эластазы-1 в кале; - снижение внутрисекреторной функции: нарушение толерантности к глюкозе; сахарный диабет; - подтвердить ХП, визуализировав патологический процесс. В зависимости от состояния больного, клинической картины обследование следует начинать с простых, но достаточно информативных тестов. При обострении ХП в первую очередь исследуют панкреатические ферменты крови и мочи. Целесообразно провести УЗИ поджелудочной железы и смежных с ней органов, прежде всего печени и желчных путей. Дальнейшие этапы в зависимости от полученных результатов предусматривают ЭРХПГ, КТ, МРТ, ПЭТ. Опухоль часто развивается на фоне длительно существующего хронического панкреатита. Схема формулировки диагноза «хронический панкреатит»: • морфологический вариант; • этиология; • клинический вариант; • стадия (обострение, ремиссия); • осложнения; • состояние внешнесекреторной функции; • состояние инкреторной функции. Пример: хронический алкогольный паренхиматозный панкреатит с постоянными болями, в стадии обострения, киста хвоста поджелудочной железы, нарушение толерантности к глюкозе. Лечение При хроническом панкреатите необходимо воздействовать на этиологические факторы и патогенетические механизмы. Необходимо учитывать фазу обострения и ремиссии, а также клиническую форму болезни. Устранение причин, приводящих к развитию болезни, предусматривает санацию желчевыводящих путей (при необходимости холецистэктомию), лечение заболеваний желудка и двенадцатиперстной кишки, отказ от приема алкоголя, нормализацию питания (достаточное содержание белка в диете). При выраженном обострении ХП больным показана госпитализация. Основные задачи лечения в этот период. • Подавление секреции поджелудочной железы. • Снижение кислотопродукции: - голод; - эвакуация желудочного содержимого постоянным зондом; - блокаторы Н2-гистаминовых рецепторов (ранитидин, фамотидин); - ингибиторы H+, К+-АТФазы (омепразол, рабепразол, эзомепразол); - антациды (алмагель*, маалокс*). • Прямое супрессивное воздействие на секрецию поджелудочной железы: - соматостатин (синтетическое производное гормона - октреотид); - панкреатические ферменты: панкреатин (креон*); - мочегонные - ингибиторы карбоангидразы. • Прекращение процесса аутоактивации ферментов: - фторурацил; - ингибиторы протеолитических ферментов: апротинин (трасилол*, гордокс*). • Ликвидация ферментной интоксикации. В фазе обострения нередко необходимо восстанавливать баланс жидкости и электролитов, нарушенный вследствие рвоты, диареи, аспирации желудочного содержимого. Внутривенно вводят смеси незаменимых аминокислот в сочетании с хлоридом натрия. Рекомендации по лечению ХП в период ремиссии • Отказ от употребления алкоголя. • Предупреждение миграции желчных камней. • Купирование болей (НПВС, спазмолитики, трамадол, антидепрессанты). В фазу ремиссии патогенетическая терапия предусматривает нормализацию желудочной секреции, устранение дискинезии желчных путей, а также стимуляцию репаративных процессов в поджелудочной железе. С целью стимуляции репаративных процессов и усиления продукции эндогенных ингибиторов протеаз показана механически и химически умеренно щадящая диета с ограничением жиров и повышенным содержанием белка. Увеличение содержания белка достигается добавлением мяса, рыбы, творога и сыра с низким содержанием жира. Химическое щажение состоит в исключении острых блюд, жареного, бульонов, ограничении поваренной соли. Исключают грубую клетчатку (капусту, сырые яблоки, апельсины). Для уменьшения секреторной функции поджелудочной железы ограничивают жиры. При внешнесекреторной недостаточности используют препараты экстрактов поджелудочной железы (оптимальным являются капсулы, содержащие микрогранулы или микротаблетки панкреатина, покрытые оболочкой, растворимой в тонкой кишке). Назначают панкреатин внутрь по 20 000 ЕД 4-6 раз в сутки в начале каждого приема пищи. Ферментные препараты должны отвечать ряду требований: • оптимальному составу ферментов физиологической пропорции; • кислотоустойчивости; • равномерному и быстрому перемешиванию с пищей; • быстрому и 100% высвобождению ферментов в двенадцатиперстной кишке; • безопасности. При тяжелой витаминной недостаточности дополнительно назначают жирорастворимые витамины (А*, Д\ Е*, К*), а также группы В*. При умеренной внутрисекреторной недостаточности и сахарном диабете легкого течения ограничивают углеводы. Если нормализации гликемии не происходит, то назначают препараты инсулина. Прогноз При исключении этиологических факторов, адекватном лечении, компенсации внешне- и внутрисекреторной недостаточности поджелудочной железы прогноз может быть благоприятным. Однако при длительном течении болезни трудоспособность больных снижается, возникает необходимость хирургического лечения. Профилактика Предупреждение болезни предусматривает, прежде всего, полный отказ от алкоголя, своевременное лечение заболеваний желчных путей, желудка и двенадцатиперстной кишки, кишечника, правильное питание. Глава 4. БОЛЕЗНИ ПОЧЕК Глава 5. БОЛЕЗНИ СИСТЕМЫ КРОВИ Глава 6. СИСТЕМНЫЕ ВАСКУЛИТЫ Глава 7. ДИФФУЗНЫЕ ЗАБОЛЕВАНИЯ СОЕДИНИТЕЛЬНОЙ ТКАНИ Глава 8. БОЛЕЗНИ СУСТАВОВ ЗАКЛЮЧЕНИЕ ЛИТЕРАТУРА |
