ответы. Эпидемиологический подход к изучению болезней человека
 Скачать 0.69 Mb. Скачать 0.69 Mb.
|
Достоинства и недостатки когортных исследований.Достоинства.
08-09 (4)
Главные недостатки.
Цель исследования случай-контроль: выявление причин возникновения и распространения болезней. В исследованиях случай-контроль вероятность существования причинно-следственной связи обосновывается не разной частотой заболеваемости, а различной распространенностью (встречаемостью) предполагаемого фактора риска в основной и контрольной группах. В любом исследовании случай-контроль поиск причин различных следствий происходит в направлении: от следствия к предполагаемой причине. Исследование случай-контроль может быть только ретроспективным. Схема проведения выборочного исследования случай-контроль: 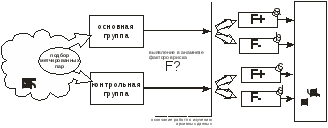 Этап деления основной и контрольной группы на подгруппы (a F+, b F-, c F+ и d F-) может повторяться столько раз, сколько факторов риска было выявлено в результате изучения архивных данных. Этапы проведения исследования случай контроль:
ИСТОЧНИКИ СИСТЕМАТИЧЕСКИХ ОШИБОК В ИССЛЕДОВАНИИ СЛУЧАЙ-КОНТРОЛЬ
10 - Статистическая обработка полученных в КЭИ данных.  Такая таблица заполняется только абсолютными величинами, что позволяет рассчитать следующие показатели: 1. Инцидентность в группах наблюдения (I) (риск при наличии/отсутствия фактора риска) (incident, risk factor group- RF) а) Инцидентность в основной группе (RF+ или Ie): 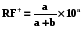 б) Инцидентность в контрольной группы (RF-или Io): 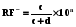 (в этих и других формулах: 10n – размерность показателя)
(relative risk - RR) 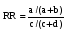 , ,или 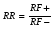 Значение относительного риска (RR): используется для ориентировочной оценки причинно-следственной связи между фактором риска и возникновением болезни. При этом: значение RR равное 1 рассматривается как отсутствие связи между фактором и болезнью; если величина RR больше 1 считается, что чем больше RR, тем выше риск заболеть тех лиц, которые подвергались воздействию фактора, т.е. изучаемый фактор является фактором риска; если величина RR меньше 1, значит, риск заболеть экспонированных лиц ниже, чем у тех на кого изучаемый фактор не воздействовал и, следовательно, данный фактор, вероятно, оказывает благоприятное воздействие на здоровье – протективный фактор. 10 (2)
(absolute risk, risk difference) 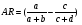 , ,или AR= RF+ - RF- 4. ЭТИОЛОГИЧЕСКАЯ ДОЛЯ (доля добавочного риска) (attributable fraction - AF, etiological fraction - EF) 1)  2) 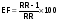 5. ДОБАВОЧНЫЙ ПОПУЛЯЦИОННЫЙ РИСК (attributable population risk – ARP)  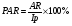 , где , гдеAR – абсолютный риск Ip – инцидентность изучаемого населения В случае проведения различных профилактических программ в отношении населения, мы можем предположить с учетом добавочного популяционного риска, на сколько устранение изучаемого фактора приведет к снижению заболеваемости конкретной болезнью среди населения. 6. ОТНОШЕНИЕ ШАНСОВ (ОШ) (odds ratio – OR) Алгоритм расчета №1:
a/(a+b)
c/(c+d) 11-15 Экспериментальные аналитические Исследования Экспериментальное (experimental study) исследование наоборот предусматривает контролируемое и воспроизводимое вмешательство в естественное развитие заболеваемости с целью выявления ее причин (подробнее см. главу «Аналитические исследования».). При этом эпидемиологический эксперимент должен полностью соответствовать и другим общенаучным требованиям, предъявляемым к любому эксперименту. В связи с этим используемые, некоторыми авторами термины «естественный», «неконтролируемый эпидемиологический эксперимент» являются некорректными. Поскольку эксперимент отвечает на вопрос «почему произошло так, как описано в эксперименте» любое экспериментальное исследование всегда аналитическое. Наиболее оптимальный дизайн эпидемиологических эксперимент - рандомизированные контролируемые испытания в двух вариантах - клинические и полевые. Фазы клинических испытаний. Фаза I. Лабораторные испытания вакцин-кандидатов - исследование физических свойств, химического состава, доклиническое изучение токсичности и безопасности на лабораторных животных. Фаза II. Ограниченные исследования на иммуногенность и безопасность. Исследование осуществляется только после положительного заключения национального органа контроля медико-биологических препаратов на сотнях добровольцев. Определение правильной концентрации антигена, количества компонентов вакцины, техники изготовления, эффекта последующих доз и основных побочных реакций. Окончательный выбор типа вакцины для проведения третьей фазы. Фаза III. Широкомасштабные испытания вакцин-кандидатов на здоровых пациентах (тысячи добровольцев). Определение эффективности вакцины и побочных реакций. Определение длительности наблюдения (обычно 1-2 года, но не менее 6 месяцев). Измерение эффективности, а также частоты и типов побочных реакций Фаза IV. Постлицензионный контроль качества вакцин. Продолжение исследования частоты и силы побочных реакций, реальной эффективности. Организация РКИ. Планирование числа участников Число включаемых в эксперимент пациентов (размер выборки) должно быть обосновано. Обоснование числа лиц, подвергаемых экспериментальному лечению, исходит из: 1) предполагаемой величины эффекта (например, снижения частоты обострений или увеличения выживания при применении нового лечения); 2) структуры исследования; 3) установленного заранее порога статистической значимости обнаружения эффекта. Исследование должно планироваться так, чтобы число пациентов было достаточным для обнаружения предполагаемого эффекта. Методики выбора числа обследуемых (пациентов) разработаны для многих видов структуры исследования, а не только для исследо ваний с экспериментальным вмешательством. Вычисления относительно сложны и их следует выполнять с помощью статистических программ. Рандомизация Случайное распределение пациентов по группам – классическая процедура достижения неразличимости групп в КИ. Рандомизация впервые была применена в клини ческом испытании только после Второй мировой войны. Распреде ляют пациентов по группам случайным образом для того, чтобы различия между группами были как можно меньше. Еще важнее, чтобы различия носили случайный, а не преднамеренный характер по всем признакам, даже по тем, о которых исследователь ничего не знает. Из принципа случайного комплектования групп исходит методология статистического анализа данных — различия групп по определению являются случайными. Рандомизация выполнима разными средствами — от подбрасы вания монеты и использования таблиц случайных чисел до компью терных программ. Несмотря на простоту этих средств, иногда рандомизацию подменяют негодными методами. Примерами псевдорандомизации является распределение в группы по первой букве имени (возникают неравенства групп из-за этнических различий, связан ных с именами), дате рождения, номеру медицинской карты, дню недели поступления в клинику и т.д. Применение псевдорандомизации чревато тем, что метод узнают третьи лица и смогут влиять на подбор пациентов. Например, сестра в приемном отделении сможет присваивать четные номера медицинским картам симпатичных ей женщин-пациенток. Главное неблагоприятное следствие псевдорандомизации - становится известным, кто из пациентов какое лече ние получает. Таким образом, не выполняется главное условие рандо мизации — сокрытие ее результатов, и рандоми зация не может выполнить своей важнейшей функции — обеспечения слепого характера исследования. В исследованиях, где меры к сокрытию результатов рандомизации не принимались или сокрытие было недостаточным, оценка эффективности вмешатель ства завышалась примерно на 25%. 11-15 (2) Статистическая оценка результатов испытания.
Риск при лечении плацебо Pпл=А/(А+В) Риск при лечении изучаемым препаратом Рлр=С/(С+D) Абсолютное снижение риска АСР=А/(А+В)-С/(С+D) Число пациентов, подвергаемых лечению, на один предотвращенный неблагоприятный исход ЧПЛП=1/АСР Относительный риск ОР=[C/(C+D)]/[A/(A+B)] Снижение относительного риска СОР=1-ОР Стандарт отрасли ОСТ 42-511-99 "Правила проведения качественных клинических испытаний в Российской Федерации" Для оценки эффективности лекарственного средства используется стандарт отрасли ОСТ 42-511-99 "Правила проведения качественных клинических испытаний в Российской Федерации" (утв. Минздравом РФ от 29 декабря 1998 г.) Дата введения 1999.01.01 Область применения Настоящий стандарт устанавливает требования к проведению клинических испытаний лекарственных средств. Правила проведения качественных клинических испытаний в Российской Федерации (Good Clinical Practice -GCP) представляют собой этический и научный стандарт качества планирования и проведения исследований на человеке, а также документального оформления и представления их результатов. Соблюдение этих правил служит гарантией достоверности результатов клинических испытаний, безопасности, охраны прав и здоровья испытуемых в соответствии с основополагающими принципами Хельсинкской декларации. Требования данных Правил должны соблюдаться при проведении клинических испытаний лекарственных средств, результаты которых планируется представить в разрешительные инстанции. Принципы качественных клинических испытаний (GCP)
16 – 19 Диагностические тесты/Скрининг Методы оценки состояния здоровья людей подразделяют на:
Диагностические тесты - предназначены для постановки клинического диагноза уже больным (обратившимся к врачу) людям. Главное требование, предъявляемое диагностическим тестам – точность, а для этого они должны быть:
Чувствительность тестаЧувствительность (sensitivity) теста – это его способность давать достоверную оценку наличия данной болезни у обследуемого лица Специфичность теста.Специфичность (specificity) теста – это его способность давать достоверную оценку отсутствия данной болезни у индивидуума. Обычно в этом случае, говорят, – человек здоров, понимая под этим отсутствие определенной болезни. Воспроизводимость (repeatability) теста – это его способность одинаково измерять какие-либо явления, процессы, состояния в серии повторных измерений. Абсолютно одинаковые оценки, каких-либо параметров здоровья, при повторных обследованиях встречаются относительно редко. Причины (различий вариабельности) показателей связаны с истинной (объективной, биологической) и с субъективной вариабельностью. Истинная вариабельность результатов связана с особенностями процесса жизнедеятельности организма обследуемого. Известно, что даже у здоровых лиц, многие показатели варьируют в течение небольшого промежутка времени между исследованиями. Субъективная вариабельность объясняется погрешностями персонала или погрешностями теста (техники). | ||||||||||||||
