Информ.материал_протозоозы. Эпидемиология и профилактика протозоозов (амебиаз, лямблиоз, малярия, трипаносомоз, лейшманиоз и др.).
 Скачать 3.57 Mb. Скачать 3.57 Mb.
|
|
Лейшмания тропическая (Leishmania tropica). L. tropica - возбудитель кожного лейшманиоза. Биология развития. Инфекционный процесс начинается, когда промастиготы проникают в организм хозяина со слюной москитов, которые кусают у человека лицо или конечности. Паразиты поглощаются дермальными макрофагами и вскоре превращаются в амастиготы или микромастиготы, размножающиеся поперечным делением, что в конечном счете приводит к разрыву макрофагов. Москит заражается амастиготами лейшманий при кровососании на инфицированном позвоночном. В кишечнике москита лейшмании переходят в промастиготную стадию, размножаются продольным делением и развиваются в течение 1 нед, превращаясь в инвазионные формы, которые концентрируются в передних отделах кишечника и хоботке москита. 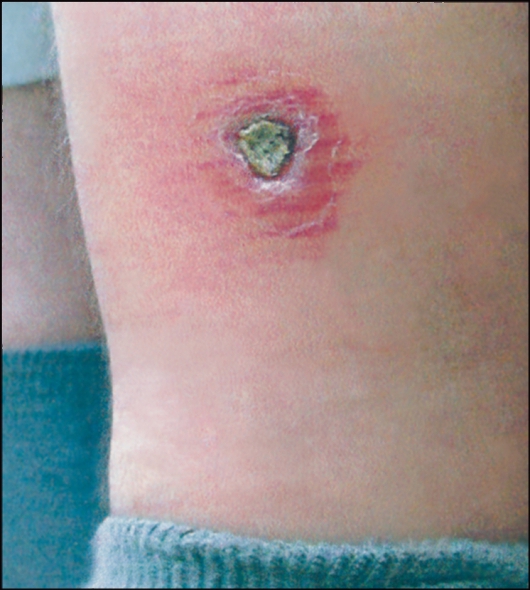 Рис. 18. Язва при антропонозном кожном лейшманиозе. Москиты - мелкие двукрылые насекомые длиной от 1,2 до 3,7 мм. Они распространены во всех частях света в тропической и субтропической зонах между 50о с. ш. и 40о ю. ш. Москиты обитают как в населенных пунктах, так и в природных биотопах. В природных условиях москиты плодятся в норах грызунов, гнездах птиц, пещерах, дуплах деревьев и т. п. Эпидемиология. Лейшманиозы занимают одно из важнейших мест среди тропических болезней. По данным ВОЗ, лейшманиозы распространены в 88 странах, в 32 странах они подлежат обязательной регистрации. По экспертным оценкам, число больных лейшманиозами в мире составляет 12 млн человек. Ежегодно регистрируют 2 млн новых случаев. Примерно 350 млн человек проживают на эндемичных по лейшманиозам территориях и находятся под угрозой заражения. Лейшманиозы включены в специальную программу ВОЗ по изучению тропических болезней и борьбе с ними. В некоторых развивающихся странах лейшманиозы могут играть роль фактора, сдерживающего экономическое развитие тех или иных районов. Кожный лейшманиоз характеризуется поражениями кожи, которые называются лейшманиомами. Вследствие размножения лейшманий в месте введения их москитами появляются специфические гранулемы, состоящие из плазматических клеток, нейтрофилов, лимфоидных элементов. Сосуды в области инфильтрата и за его пределами расширены, отмечаются набухание и пролиферация их эпителия. Процесс развития лейшманиомы состоит из трех стадий: бугорка, изъязвления и рубцевания. Возможны распространение инфекции по лимфатическим сосудам и развитие лимфангитов и лимфаденитов. Различают антропонозный (АКЛ) и зоонозный (ЗКЛ) кожные лейшманиозы (табл. 2). Антропонозный кожный лейшманиоз (поздноизъязвляющийся, городской) является типичным антропонозом, при котором источником возбудителя служит больной человек. Болеют большей частью жители городов (рис. 2.18). Этиология. Возбудитель - Leishmanial tropica minor. Эпидемиология. Источник инвазии - больной человек; дополнительный резервуар - больная собака. Основной переносчик - Ph. sergenti, но в разных регионах переносчиками могут быть и другие виды москитов. Инкубационный период варьируется от нескольких месяцев до 2- 5 лет, поэтому заболевание регистрируют круглогодично. Оно распространено преимущественно в городах и поселках городского типа, но встречается и в сельской местности. Среди местного населения чаще болеют дети, среди приезжих - люди всех возрастов. АКЛ распространен в Средиземноморье, странах Ближнего и Среднего Востока, Центральной Азии и Закавказья. Таблица 2. Особенности двух типов кожного лейшманиоза 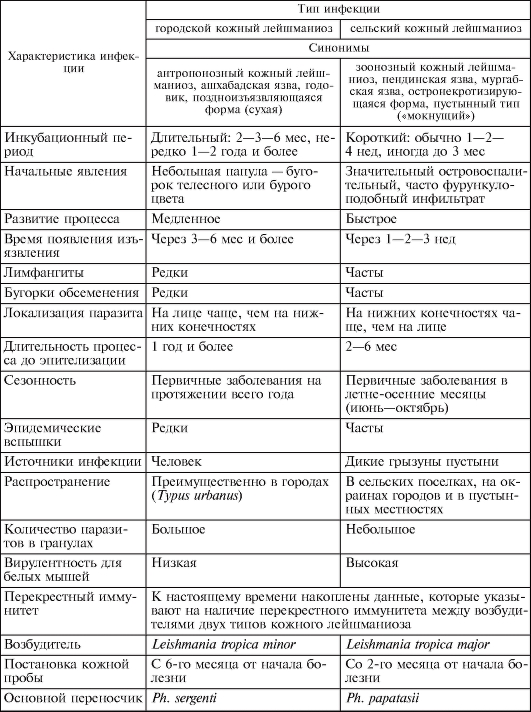 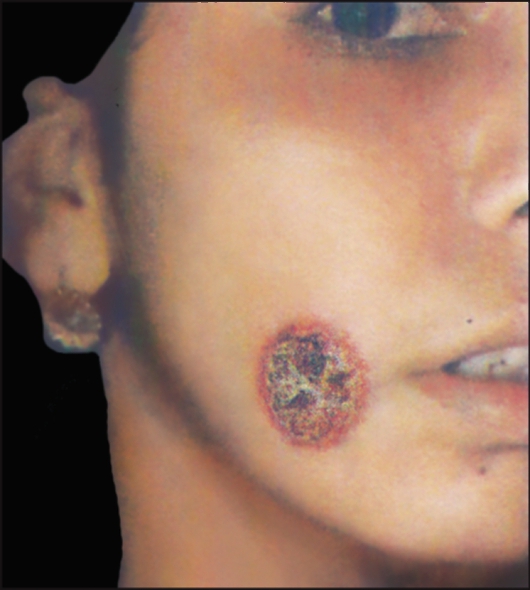 Рис. 19. Кожный лейшманиоз. Простая сухая язва на щеке. Патогенез и клинические проявления. Инкубационный период колеблется от 2-4 мес до 1-2 лет. Возможно его увеличение до 4- 5 лет. После завершения инкубационного периода в месте укуса зараженными москитами (чаще на лице, верхних конечностях) появляются малозаметные единичные, реже множественные бугорки - лейшманиомы. Они проходят 3 стадии: красного или бурого бугорка (стадия пролиферации), сухой язвы (стадия деструкции) и рубца (стадия репарации) (рис. 19). Под отпавшей или снятой коркой видна кровоточащая эрозия или неглубокая, часто кратерообразная язва с гладким или мелкозернистым дном, покрытым гнойным налетом. Через 2-4 мес после формирования язв постепенно начинается процесс их рубцевания, который заканчивается в среднем через 1 год с момента появления бугорка. Отсюда происходят местные народные названия заболевания - «годовик», «солек», «иыл-ярасы». В некоторых случаях заболевание затягивается на 2года и более. После перенесенного АКЛ примерно в 10 % случаев развивается вялотекущий хронический туберкулоидный кожный лейшманиоз (рецидивный кожный лейшманиоз), клинически напоминающий туберкулезную волчанку, который может длиться десятилетиями. Люди, перенесшие АКЛ, приобретают иммунитет к этой форме лейшманиоза, но могут заболеть ЗКЛ. Диагностика. Лейшмании могут быть обнаружены в окрашенных по Ро- мановскому-Гимзе мазках, приготовленных из содержимого язвы, или получены путем культивирования при комнатной температуре на среде NNN- агаре или в культуре тканей. Профилактика. Наряду с общими профилактическими мероприятиями, включающими борьбу с переносчиками - москитами и грызунами, проводят вакцинацию с использованием препарата L-тропина. Вакцинация приводит к образованию язвы с развитием длительного иммунитета. Подобная вакцинация не защищает от висцерального лейшманиоза, против которого еще не имеется эффективной вакцины. Зоонозный кожный лейшманиоз (пустынно-сельский лейшманиоз, мокнущий кожный лейшманиоз, пендинская язва) (рис. 2.20) - остронекротизирующееся заболевание. Этиология. Возбудитель - L. major. Отличается от возбудителя антропонозного подтипа кожного лейшманиоза рядом биологических и серологических особенностей. Эпидемиология. На значительной части ареала L. major основным резервуаром возбудителя является большая песчанка (Rhhombomys opimus). Установлена естественная зараженность краснохвостой и полуденной песчанок, тонкопалого суслика и других грызунов, а также ежей и некоторых хищных животных (ласка). 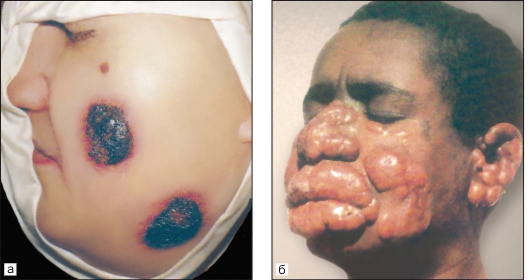 Рис. 20. Зоонозный кожный лейшманиоз. а - пендинская язва; б - диффузная лепроматоидная форма кожного лейшманиоза у больного из Эфиопии. Переносчики - москиты нескольких видов рода Phlebotomus, главным образом Ph. papatasii, которые становятся заразными через 6-8 дней после кровососания на грызунах. Человек заражается через укус инвазированного москита. ЗКЛ распространен в странах Северной и Западной (возможно, и в других районах) Африки, Азии (Индия, Пакистан, Иран, Саудовская Аравия, Йемен и большинство других стран Западной Азии). Встречается в Туркменистане и Узбекистане. Патогенез и клинические проявления. Патологическая картина близка к таковой антропонозного лейшманиоза, но формирование изъязвления и рубцевание первичной лейшманиомы происходят ускоренными темпами. Инкубационный период в среднем составляет 2-3 нед, но может быть и более длительным - до 3 мес. Различают те же клинические варианты, что и при АКЛ. Лейшманиомы чаще локализуются на открытых частях тела; нижних и верхних конечностях, лице. Через 2-4, иногда через 5-6 мес начинаются эпителизация и рубцевание язвы. С появления папулы до формирования рубца проходит не более 6-7 мес. Весь процесс от момента появления папулы или бугорка до полного рубцевания продолжается от 2 до 5-6 мес, т. е. он значительно короче, чем при АКЛ. После перенесенного заболевания развивается стойкий пожизненный иммунитет как к зоозной, так и антропонозной формам кожного лейшманиоза. Повторные заболевания возникают очень редко. При локализации язв на суставных сгибах или при множественных поражениях кожный лейшманиоз часто приводит к временной нетрудоспособности. Если обширные инфильтраты и изъязвления образуются на лице, особенно на носу и губах, то остаются косметические дефекты. Диагностика кожного лейшманиоза основана на анамнестических, клинических и лабораторных данных. Существенное значение имеет пребывание больного в эндемичном по лейшманиозу районе в сезон передачи. В неэндемичных районах (Россия) для подтверждения диагноза необходимы лабораторные исследования, при этом решающую роль играет паразитологический диагноз - обнаружение возбудителя в материале, взятом из кожных поражений больного. Материал для микроскопического исследования берут из нераспавшегося бугорка или краевого инфильтрата язвы. Профилактика. Противоэпидемические и профилактические мероприятия в очагах ЗКЛ значительно сложнее и менее эффективны, чем при антропонозном лейшманиозе, и зависят от структуры очага, вида преобладающего резервуара инфекции, состояния природного биоценоза в данной местности. Основа всех мероприятий - широкое использование всех способов истребления диких пустынных грызунов. Борьбу с москитами проводят по тем же принципам, что и при АКЛ. Делают прививки живой культуры L. major. Вакцинацию проводят в осенне-зимний сезон (но не позднее чем за 3 мес до выезда в эндемичный по ЗКЛ очаг), в результате развивается стойкий пожизненный иммунитет. Высокоэффективной мерой профилактики была лейшманизация - искусственное заражение (прививка) вирулентным штаммом L. major. Этот метод был предложен и изучен русским паразитологом Е. И. Марциновским в начале XX в. Весьма эффективной мерой профилактики лейшманиозов является защита от нападения москитов. Для этого в вечернее время непосредственно перед заходом солнца и в течение всей ночи целесообразно использовать специальные отпугивающие москитов вещества - репелленты, а также пологи из мелкоячеистой сетки. Лейшмания мексиканская (Leishmania mexicana). L. mexicana - возбудитель мексиканского кожного лейшманиоза. Этиология. Возбудители кожного лейшманиоза Нового Света относятся к комплексу L. mexicana, включающему 5 подвидов лейшманий. Мексиканская форма лейшманиоза встречается на юге Мексики (полуостров Юкатан), в Гватемале и сопредельных государствах. Это зооноз, природные очаги которого связаны с ландшафтами влажных тропических лесов. При заболевании чаще появляется одна лейшманиома, преимущественно на коже уха, которая заживает без осложнений, однако нередки случаи (около 40 %) хронического течения болезни с глубокими язвами и разрушением хрящевой ткани ушей, носа, гортани. Эпидемиология. Большинство форм этого заболевания являются природно-очаговыми зоонозами. Источниками и резервуарами возбудителей могут быть грызуны, сумчатые, многие дикие и домашние животные. Основные переносчики - москиты из родов Lutzomyia и Psychodopygus, многие виды которых в своих биотопах нападают на человека в дневные часы во время производственной деятельности. Болезнь распространена преимущественно в сельских районах, в городах встречается как исключение. Регистрируется во всех странах Латинской Америки (возможно, за исключением Чили), в южных районах США (Техас). В Бразилии (бассейн Амазонки) выделена L. mexicana amazonensis, поражающая преимущественно диких животных (крысы, мыши, опоссумы, лисы, паки), обитающих в лесах, на берегах рек и в заболоченных местностях. Человек включается в эпидемический процесс крайне редко. В случае заражения заболевание у человека протекает очень тяжело, в 30 % случаев не поддается лечению, в форме диффузного кожного лейшманиоза приводит к обезображиванию. Патогенез и клинические проявления. Патогенез во многом сходен с таковым кожного лейшманиоза Старого Света. Отмечаются более глубокое поражение кожи (вплоть до гиподермы) и сравнительно частое распространение патологического процесса на слизистые оболочки (до подслизистой основы) носа, рта, глотки, гортани, реже половых органов. Иммунитет нестойкий и ненапряженный. Инкубационный период длится от 2-3 нед до 1-3 мес. Важнейшей особенностью кожного лейшманиоза Нового Света является нередкое вовлечение в патологический процесс слизистых оболочек. Как правило, слизистые оболочки поражаются через 1-2 года после развития язв на коже. Язвенно-некротические изменения слизистых оболочек приводят к глубокой деформации носа, ушей, носовой части глотки, дыхательных путей, половых органов, уродующей и инвалидизирующей больных. Диагностика и профилактика. Принципы диагностики и профилактики такие же, как и при кожном лейшманиозе Старого Света. Лейшмания бразильская (Leishmania brasiliensis). Этот вид вызывает бразильский слизисто-кожный лейшманиоз - эспундию (espundio). Слизисто-кожный американский лейшманиоз имеет несколько нозологических форм, возбудители которых относятся к комплексу L. brasiliensis. Наиболее тяжелая форма - бразильский лейшманиоз (эспундия), при которой в 80 % случаев на коже в месте введения возбудителя, кроме язв, появляются обширные поражения слизистых оболочек носоглотки, гортани, а также хрящей, мягких тканей и даже костей. Этиология. Возбудитель - L. brasiliensis. Переносчиками являются более 12 видов москитов рода Lutzomya, но наиболее часто встречается Lu. wilcomei. Эпидемиология. Слизисто-кожный лейшманиоз - эспундия - встречается преимущественно в Южной Америке. Случаи подобного заболевания известны в некоторых странах Азии и Африки (Судан, Сомали, Кения, Индия). Распространение заболевания связано с климатическими условиями, временем года и характером местности. Высокие температура и влажность воздуха являются необходимыми условиями возникновения заболеваний. Эспундия чаще отмечается в осеннее дождливое время. Имеет значение высота местности (не более 2000 м над уровнем моря). Заболевание чаще наблюдается в сельской, лесистой местности и связано с плотностью популяции москитов. Слизисто-кожная форма лейшманиоза часто возникает у людей, работающих в лесах, особенно собирающих смолистые вещества для изготовления жевательной резины, поэтому эспундию называют еще болезнью «жвачки». Переносчиками заболевания являются москиты, природными резервуарами-носителями - грызуны и, возможно, собаки. В 1946 г. Kiri наблюдал экспериментальную эспундию после заражения обезьян кала-азаром суданского типа. Из всех экспериментально инфицированных животных только у обезьян удалось воспроизвести поражения ротовой и носовой полости. Патогенез. По микроскопическому характеру кожных поражений заболевание может быть аналогично восточной язве. Паразиты могут проникать через циркулирующие в крови макрофаги в нос, рот и мягкое небо, где они размножаются в макрофагах хрящевых или соединительных тканей, вызывая деструктивное воспаление. Процесс может распространяться на глотку и гортань, иногда поражаются также наружные половые органы. Клинические проявления. При классической эспундии, встречающейся в Бразилии, Перу, Чили, Эквадоре, Боливии, Парагвае, первоначальные папулопустулезные кожные поражения появляются на лице, ушах и голенях. Поражения слизистых оболочек или сопровождают кожные поражения, или развиваются через несколько лет. В слизистой оболочке носовой полости наблюдаются застойные явления, в дальнейшем происходит ее изъязвление. При внедрении паразитов в губы, мягкое небо, зев здесь могут происходить разрушения, приводящие к тяжелым страданиям и деформациям. Нос обычно утолщается, деформируется, загибается книзу, а верхняя губа в результате отека и деформации заметно выступает вперед и вверх («нос тапира»). Длительность заболевания - от 4 мес до 4 лет. Диагностика и профилактика. Принципы диагностики и профилактики такие же, как и при кожном лейшманиозе. Лейшмания висцеральная (Leishmania donovani). Вызывает висцеральный лейшманиоз («черная болезнь», лихорадка дум-дум, кала-азар). Этиология. Возбудитель - Leishmania donovani (существуют индийский и средиземноморский, или детский, варианты возбудителя), в организме человека паразитирует внутриклеточно в стадии амастиготы (безжгутиковой), в организме переносчика - в стадии промастиготы (жгутиковой). Кала-азар (в переводе с санскрита - «черная болезнь») поражает взрослых и лишь в 5-6 % случаев - детей и подростков. Заболевания среди диких и домашних животных неизвестны. Резервуаром возбудителя и источником заражения москитов является больной человек. Передача возбудителя происходит непосредственно от больного человека здоровому через укус москита. Эпидемиология. Кала-азар - антропоноз. Источник заражения - больной человек, у которого возбудитель присутствует в коже при развитии посткалаазарного кожного лейшманоида. Наибольшую заболеваемость регистрируют среди детей 5-9 лет. Второй по пораженности группой являются подростки. Переносчик - москит Phlebotomus (Euphlebotomus) argentipes. Кроме Индии, кала-азар встречается в Бангладеш, Непале и, возможно, в Пакистане. Висцеральный лейшманиоз, по клинике сходный с индийским кала-азаром, распространен в северо-восточной части Китая, где переносчиком возбудителя служат Ph. chinensis и Ph. longidudus. Антропонозный висцеральный лейшманиоз, вызываемый L. donovani, встречается также на Африканском континенте - в Кении, Судане, Уганде и Эфиопии, где переносчиком выступает Ph. martini, и на Аравийском полуострове - на юго-западе Саудовской Аравии и в горных районах Йемена (переносчики - Ph. arabicus и Ph. orientalis). Клинические проявления. Инкубационный период при кала-азаре (висцеральном лейшманиозе) длится от 20 дней до 3-5 мес. Известны случаи его увеличения до 2 лет. Болезнь развивается медленно. Одним из основных симптомов болезни является лихорадка. Чаще всего температура тела больных повышается постепенно, достигая 38-39 оС. Кожный покров может приобретать темный цвет (индийский кала-азар), быть восковидным или сохраняться бледным. Потемнение кожи объясняется гипофункцией надпочечников, что связано с поражением их коркового слоя лейшманиями. Лимфатические узлы могут быть увеличены, но без выраженного периаденита. Внутриклеточное паразитирование лейшманий обусловливает развитие печеночно-селезеночного синдрома. Селезенка значительно увеличивается в течение первых 3-6 мес болезни, происходит также увеличение печени. Гепатоспленомегалия выражена у всех больных висцеральным лейшманиозом и при сильном похудении приводит к заметному расширению вен на коже живота. В некоторых странах и регионах с жарким климатом (Индия, Судан, Восточная Африка, Китай) у 5-10 % больных спустя 1-2 года после видимого выздоровления наблюдается развитие посткалаазарных кожных лейшманоидов, которые могут сохраняться несколько лет. Лейшманоиды являются источником заражения москитов лейшманиями, а сами люди, имеющие кожные лейшманоиды, служат резервуарами инфекции кала-азар. Диагностика. Можно прибегнуть к реакции связывания комплемента. Разработан иммунолюминесцентный метод, который используют в ранней диагностике до появления основных признаков болезни. L. donovani могут быть обнаружены в окрашенных препаратах из пунктата костного мозга, лимфатических узлов, селезенки и печени. При посеве инвазированной крови или пунктата на специальные среды (NNN-агар) или выращивании в культуре ткани могут быть получены жгутиковые формы лейшманий. Профилактика и меры борьбы предусматривают активное выявление больных и своевременное их лечение; обязательное лечение лиц с посткалаазарным кожным лейшманоидом; борьбу с москитами: уничтожение мест их выплода в населенных пунктах и их окрестностях; поддержание должного санитарного порядка на территории населенных пунктов; обработку помещений эффективными инсектицидами; применение защитных пологов и сеток, обработанных инсектицидами. Генетика кала-азара. Кала-азар обнаруживают в определенных семьях и этнических группах, что предполагает наличие наследственного компонента этого заболевания. Основной генетический локус, отвечающий за калаазар, пока не идентифицирован. Тестирование кандидатных генов выявило сцепление с полиморфизмом белка-1, ассоциированного с природной устойчивостью (natural resistance-associated macrophage protein-1, NRAMP1) макрофагов (в хромосомном сегменте 2q35). Среди 169 пораженных детей из 63 семей эфиопско-суданской популяции был проведен анализ геномного сцепления, который выявил локус в хромосомной области 2q22-q23, контролирующий чувствительность к кала-азару. Полиморфизм в гене IL4, как было обнаружено, влияет на чувствительность к кала-азару в суданских семьях, и полиморфизм по гену IFNGR1 был специфически связан с чувствительностью к так называемому дермальному лейшманиозу, возникающему после кала-азара.  |
