внутренние болезни. итог 1 вб. Хронический гастрит
 Скачать 0.96 Mb. Скачать 0.96 Mb.
|
|
Исследование секреторной функции желудка. Исследование секреторной функции желудка проводят методом фракционного желудочного зондирования или интрагастральной рН-метрии (табл. 41-2, 41-3) с применением парентеральных раздражителей (гистамина, пентагастрина). Поэтажная манометрия. Методика заключается во введении катетера и регистрации изменений давления в верхних отделах ЖКТ. При химическом (реактивном) гастрите выявляют повышение давления в двенадцатиперстной кишке до 200-240 мм вод.ст. (в норме - 80-130 мм вод.ст.). Выявление Helicobacter pylori. Все существующие методы выявления Н. pylori можно условно разделить на 2 группы: инвазивные и неинвазивные. ПЦР-диагностику можно осуществлять как в биоптатах слизистой оболочки желудка (инвазивно), так и в фекалиях больного (неинвазивно). • Инвазивные методы. Подразумевают проведение ФЭГДС с биопсией слизистой оболочки желудка. Для выявления Н. pylori в полученных образцах применяют бактериологический, морфологический (цитологический, гистологический) и биохимический (уреазный тест) методы. ◊ гистологический метод - «золотой стандарт» выявления Н. pylori. Биоптаты фиксируют в формалине, а затем заливают парафином. Срезы окрашивают по Романовскому-Гимзе. Н. pylori хорошо видны в гистологических препаратах, окрашенных гематоксилин-эозином или импрегнированных серебром по Уортину-Старри. Хорошие результаты дает люминесцентная микроскопия мазков, окрашенных акридиновым оранжевым. Для полноценной морфологической диагностики необходимо исследование нескольких биоптатов. Степень обсемененности оценивают количественно: ♦ 0 - бактерии в препарате отсутствуют; ♦ 1 - слабая обсемененность (до 20 микробных тел в поле зрения); ♦ 2 - умеренная обсемененность (от 20 до 50 микробных тел в поле зрения); ♦ 3 - выраженная обсемененность (>50 микробных тел в поле зрения); ◊ Иммуногистохимический метод с применением моноклональных AT и комплекса «авидин-биотин-пероксидаза» (используемые AT избирательно окрашивают только Н. pylori) высокой чувствительностью обладает. - Биохимический метод (уреазный тест). Биоптат слизистой оболочки желудка инкубируют в жидкой или гелеобразной среде, содержащей мочевину, в присутствии индикатора. При наличии в биоптате Н. pylori образующаяся уреаза превращает мочевину в аммиак, что изменяет рН среды и, следовательно, цвет индикатора. • Неинвазивные методы. Применяют серологические исследования (обнаружение AT к Н. pylori и др.) и дыхательный тест. - Серологические исследования. Наиболее информативны для выявления в организме бактерий при проведении крупных эпидемиологических исследований. Клиническое применение данного теста ограничивается тем, что он не позволяет дифференцировать факт инфицирования в анамнезе от наличия Н. pylori в настоящий момент. В последнее время появились более чувствительные системы, которые с помощью иммуноферментного анализа (ИФА) позволяют подтвердить эрадикацию по снижению титра антихеликобактерных AT в сыворотке крови больных в стандартные сроки (4-6 нед). Экспресс-тесты можно использовать для удешевления процесса первичной диагностики инфекции Н. pylori, так как положительный результат теста в ясной клинической ситуации позволяет исключить дорогостоящее эндоскопическое исследование, а также использование методов непосредственной диагностики. Однако нельзя использовать экспресс-тесты для подтверждения эрадикации после лечения. - Дыхательный тест. Наличие Н. pylori в желудке определяют по активности специфичной для данной бактерии уреазы. Пациент принимает внутрь раствор, содержащий меченную 13С или 14С мочевину. В присутствии Н. pylori фермент расщепляет мочевину, в результате чего выдыхаемый воздух содержит СО2 с меченым изотопом углерода (13С или 14С), уровень которого и определяют методом масс-спектроскопии или с помощью сцинтилляционного счетчика. Дыхательный тест позволяет эффективно диагностировать эрадикацию. В норме содержание стабилизированного изотопа 13С или 14С не превышает 1% общего количества углекислого газа в выдыхаемом воздухе. В настоящее время дыхательный тест как неинвазивный становится основным, особенно для оценки проведенной эрадикации. - В клиническую практику входит метод определения Н. pylori с помощью полимеразной цепной реакции (ПЦР) в кале. Для подтверждения успешности эрадикационной терапии необходимо проводить контроль не ранее 4-6-й недели после завершения лечения. Диагностику эрадикации осуществляют как минимум двумя диагностическими методами: • гистологическим или цитологическим методом обнаруживают Н. pylori; • уреазным или дыхательным тестом определяют жизнедеятельность микроба . Дифференциальная диагностика Кроме хронического гастрита дополнительно выделяют так называемые функциональные расстройства желудка, дифференциальная диагностика с которыми крайне затруднительна, поскольку для этого необходима биопсия, которую при хроническом гастрите проводят довольно редко. Хронический гастрит диагностируют эндоскопически и морфологически уже в молодом возрасте, когда есть соответствующая симптоматика, выставляют диагноз хронического гастрита с синдромом функциональной диспепсии. Хронический атрофический гастрит необходимо дифференцировать от язвенной болезни желудка со сниженной секреторной функцией, доброкачественных и злокачественных опухолей желудка. Наиболее ответственной задачей является дифференциальная диагностика с раком желудка. Трудности возникают при эндофитном росте опухоли. Для правильной диагностики используют комплексное рентгеноэндоскопическое исследование с множественной прицельной биопсией из наиболее измененных участков слизистой оболочки. В неясных случаях проводят динамическое наблюдение с повторным проведением ФЭГДС с биопсией. В некоторых неясных ситуациях эффективно эндоскопическое УЗИ. ЛЕЧЕНИЕ Хронический гастрит обычно лечат амбулаторно. Госпитализация показана только при выраженном обострении, при необходимости проведения сложного обследования и затруднениях в дифференциальной диагностике. Лечение зависит от типа гастрита, секреторной функции желудка, фазы заболевания и включает определенный диетический режим, фармакотерапию, физиотерапевтическое и санаторно-курортное лечение. Диетотерапия Питание должно быть дробным (5-6 раз в сутки), пища - не горячей. При хроническом неатрофическом гастрите исключают продукты и блюда, раздражающие слизистую оболочку желудка (соленые, копченые блюда, маринады, острые приправы и др.). При хроническом атрофическом гастрите, протекающем с секреторной недостаточностью, показана диета, предусматривающая механическое щажение в сочетании с химической стимуляцией секреторной активности желудка. С этой целью в рацион включают мясные, рыбные и овощные супы, крепкие бульоны, нежирные мясо и рыбу, овощи и фрукты, соки, кофе. Диету назначают на период обострения болезни. После наступления ремиссии больным рекомендуют полноценное питание с исключением трудноперевариваемых продуктов (жира, сметаны, сливок), а также продуктов, вызывающих брожение (цельное молоко, свежие изделия из теста, виноград и др.). Медикаментозное лечение Хронический неатрофический гастрит Антисекреторная терапия. Выделяют 5 основных групп препаратов, влияющих на желудочную секрецию. • Антациды способствуют нейтрализации соляной кислоты, адсорбции пепсина. Кроме того, алюминийсодержащие антациды обладают цитопротекторным действием, повышают синтез гликопротеинов желудочной слизи, улучшают репаративные процессы. В настоящее время предпочтение отдают невсасывающимся (несистемным) антацидам. Антациды целесообразно назначать через 1-2 ч после еды 3-4 раза в сутки и перед сном. • Неселективные м-холиноблокаторы (атропин, платифиллин, метоциния йодид) обладают незначительным антисекреторным эффектом, действие непродолжительно, нередко возникают побочные реакции (сухость во рту, тахикардия, запор, нарушение мочеиспускания, повышение внутриглазного давления и др.), поэтому в настоящее время их применяют крайне редко. • Селективный м-холиноблокатор бускопан, в терапевтических дозах обладающий меньшим атропиноподобным эффектом, назначают внутрь по 10-20 мг 3-5 раз. • Из блокаторов Н2-рецепторов гистамина наиболее часто применяют ранитидин (150 мг 2 раза в сутки внутрь или внутримышечно) и фамотидин (20 мг 2 раза в сутки внутрь или внутривенно). При назначении блокаторов Н2-рецепторов следует иметь в виду, что через 2-3 нед их эффективность снижается, и в этом случае надо или увеличивать дозу, или отменять препарат. • Ингибиторы Н+-, К+-зависимой АТФазы (ингибиторы протонного насоса) - омепразол, лансопразол, пантопразол, рабепразол, эзомепразол - оказывают выраженное угнетающее действие на кислотообразующую функцию желудка. Суточная доза омепразола и эзомепразола составляет 40 мг (20 мг 2 раза в сутки или 40 мг однократно), лансопразола - 60 мг, рабепразола - 20-40 мг. Препараты, защищающие (обволакивающие) слизистую оболочку • Сукральфат связывает изолецитин, пепсин и желчные кислоты, повышает содержание простагландинов в стенке желудка и увеличивает выработку желудочной слизи (цитопротективное действие). Препарат назначают по 1 г 4 раза в сутки (3 раза за 1 ч до еды и перед сном). Курс лечения обычно составляет 2-3 нед. • Висмута трикалия дицитрат по механизму действия близок к сукральфату. Кроме того, он обладает способностью угнетать жизнедеятельность Н. pylori, благодаря чему его используют в лечении этой инфекции вместе с антибиотиками и метронидазолом. Препарат назначают по 0,24 г 2 раза в сутки (утром и вечером, за 30 мин до еды). Не рекомендуют сочетать висмута трикалия дицитрат с антацидами. Препарат хорошо переносится, но для предупреждения токсического действия висмута на ЦНС и печень продолжительность курса лечения не должна превышать 8 нед. При нарушении функций почек этот препарат не применяют. Хронический атрофический гастрит Лекарственную терапию при этой форме проводят только в период обострения. • Заместительная терапия секреторной недостаточности желудка (хлористоводородная кислота + пепсин, бетаин + пепсин. Препараты противопоказаны при наличии эрозий слизистой оболочки). • Заместительная терапия при снижении экскреторной функции поджелудочной железы (ферментные препараты, например, креон♠, панцитрат♠, мезим-форте♠). • Лечение витамин В12-дефицитной анемии (см. главу «Анемии»). • Фитотерапия. Назначают растительные средства, оказывающие противовоспалительное действие: настой из листьев подорожника, ромашки, мяты, зверобоя, валерианы (1 столовая ложка на стакан воды) по 1/3-1/4 стакана 3-4 раза в сутки до еды в течение 3-4 нед, сок подорожника по 1 столовой ложке или подорожника большого листьев экстракт по 0,5-1,0 г 3 раза в сутки. • Препараты, улучшающие трофику тканей и усиливающие репаративные процессы: никотиновая кислота (1% раствор внутривенно от 1 до 10 мл 10 дней или в/м 3-5 мл 20 дней), инозин по 0,2 г 3 раза в сутки за 40 мин до еды 20-30 дней, витамины В1♠, В2♠, фолиевая кислота. • Блокаторы центральных и периферических дофаминовых рецепторов при болях и выраженных диспепсических явлениях (см. ниже, в подразделе «Химический (реактивный) гастрит»). • В соответствии с рекомендациями Маастрихтского соглашения III (2005), атрофический гастрит рассматривают как показание к эрадикационной терапии (см. раздел «Язвенная болезнь желудка и двенадцатиперстной кишки»). Химический (реактивный) гастрит Лечение направлено на нормализацию моторики ЖКТ и связывание желчных кислот. • Для предотвращения заброса в желудок содержимого двенадцатиперстной кишки применяют блокаторы дофаминовых рецепторов (домперидон и метоклопрамид по 10 мг 3 раза в сутки за 30 мин до еды в течение 2-3 нед), которые повышают тонус привратника и внутрижелудочное давление. Основные побочные эффекты метоклопрамида: головная боль, бессонница, слабость, импотенция, гинекомастия, экстрапирамидные расстройства. Домперидон не проникает через гематоэнцефалический барьер и практически лишен побочных действий. Итоприд (ганатон♠) - новый препарат с комбинированным механизмом действия: антагонист допаминовых рецепторов и блокатор ацетилхолинестеразы. Он оказывает противорвотное действие, усиливает пропульсивную моторику желудка и ускоряет его опорожнение. • Для защиты слизистой оболочки желудка от желчных кислот назначают антациды (например, алюминия фосфат) в обычной суточной дозе. Гелеобразные антациды предпочтительнее, так как оказывают более быстрый эффект. Гигантский гипертрофический гастрит Необходимо длительное (2-3 мес) лечение. Диета высококалорийная, богатая белками (150-200 г/сут). Из ЛС применяют м-холиноблокаторы, блокаторы Н2-рецепторов или ингибиторы Н+-,K+-зависимой АТФазы. При резистентной к лечению гипопротеинемии, повторных кровотечениях рекомендуют оперативное лечение. Физиотерапия Физиотерапию широко применяют в комплексном лечении больных хроническим гастритом. Для купирования болевого синдрома используют электрофорез прокаина, платифиллина, парафиновые, озокеритовые и грязевые аппликации. Для стимуляции железистого аппарата при хроническом гастрите с умеренной секреторной недостаточностью применяют синусоидальные модулированные токи и дециметровые электромагнитные волны. Санаторно-курортное лечение Санаторно-курортное лечение показано вне стадии обострения. При неатрофическом хроническом гастрите с сохраненной и повышенной секреторной функцией желудка показаны гидрокарбонатные минеральные воды через 2-3 ч после еды (на курортах в Боржоми, Железноводске, Джермуке, Арзни, Миргороде). При хроническом атрофическом гастрите с секреторной недостаточностью показаны хлоридные, натриевые, гидрокарбонатно-хлоридные минеральные воды за 15-20 мин до еды (на курортах в Ессентуки, Трускавце, Моршине, Старой Руссе). Минеральную воду пьют в теплом виде, без газа. ПРОГНОЗ При неатрофическом хроническом гастрите прогноз в целом благоприятный. Больные длительный период времени остаются трудоспособными. Заболевание не влияет на продолжительность и качество жизни больных. Возможны длительные спонтанные ремиссии. Менее благоприятный прогноз у больных с гигантским гипертрофическим гастритом и диффузным атрофическим гастритом из-за повышенного риска развития рака желудка. ЯЗВЕННАЯ БОЛЕЗНЬ ЖЕЛУДКА И ДВЕНАДЦАТИПЕРСТНОЙ КИШКИ Язвенная болезнь – хроническое рецидивирующее заболевание, основным морфологическим проявлением которого является язва желудка или двенадцатиперстной кишки, как правило, развивающаяся на фоне хронического гастрита,ассоциированного с Helicobacter pylori РАСПРОСТРАНЕННОСТЬ 8 -10% взрослого населения мужчины болеют чаще, соотношение 4:1 ЯБДПК : ЯБЖ = 4:1 Французский врач, анатом Жан Крювелье (Jean Cruveilhier); Исторически именно он первым клинически описал язвенную болезнь желудка, и дал ей морфологическое обоснование; Благодаря его работам, стало возможным разделить язву доброкачественную и язву злокачественную. В своей книге «О простой хронической язве желудка» ( 1829-1835) он писал: «История причин возникновения простой язвы окутана глубоким мраком, и скорее эта болезнь показывает все признаки гастрита. Но почему одна точка, одна единственная точка желудка, глубоко поражается, в то время как все другие точки органа находятся в состоянии прекрасной целостности? Вот что оказывается достаточно трудным для объяснения». Рудольф Вирхов (Rudolf Virchow) (1852) Знаменитая сосудистая теория возникновения язвенной болезни; Согласно этой теории, язвы в желудке и двенадцатиперстной кишке возникают в результате нарушения кровоснабжения их стенки Исследование Клода Бернарда (Claude Bernard) «Пептическая теория язвенной болезни» (1856) Объясняет возникновение язвы переваривающим действием желудочного сока на участки слизистой, наиболее подверженные влиянию протеолитических ферментов. Ашофф (Aschoff), благодаря анализу основных наблюдаемых локализаций язв, позиционировал механическую теорию язвенной болезни. Нейро-вегетативная теория (И. Греков, Н. Стражеско) Объясняет возникновение язвы рефлекторными влияниями на желудок, например, при хроническом аппендиците, колите, желчнокаменной болезни. ЭТИОЛОГИЯ наследственно- конституциональные факторы экзогенные факторы эндогенные факторы ЭТИОЛОГИЯ Наследственно-конституциональные фаторы 20% до 70% детей с ЯБ ДПК имеют родителей или ближайших родственников, страдающих этим же заболеванием Генетические маркеры язвенной болезни 1) принадлежность к 0 (I) группе крови и сопутствующая ей гиперплазия обкладочных клеток, характерна гиперпродукция соляной кислоты!!! 2) «несекреторный статус» - неспособность выделять со слюной и желудочным соком антигены, которые отвечают за выработку гликопротеинов слизистой оболочки желудка, характерно снижение факторов защиты!!! 3) высокое содержание пепсиногена-I в сыворотке крови; 4) высокие показатели содержания ацетилхолина и холинэстеразы в сыворотке крови; 5) гиперплазия G-клеток антрального отдела желудка с гиперпродукцией гастрина; 6) выявление антигенов системы НLА - В5, В15, В35. 2. Экзогенные факторы: нервно-эмоциональное напряжение, нарушение режима дня и питания, грубые алиментарные погрешности, употребление рафинированных продуктов, не обладающих достаточной буферной способностью, еда всухомятку, быстрая еда; недостаток в пище микроэлементов, витаминов, белка; негативную роль в развитии язвенного дефекта играет длительный и беспорядочный прием медикаментов (нестероидных противовоспалительных препаратов, салицилатов, некоторых антибиотиков, сульфаниламидов). 3. Эндогенные факторы: наибольшее значение имеет нервно-рефлекторное воздействие на желудок и двенадцатиперстную кишку со стороны других органов ЖКТ (печени, желчного пузыря, поджелудочной железы, кишечника), а также сердечно- сосудистой, эндокринной системы; формирующиеся при этом патологические висцеро-висцеральные рефлексы нарушают регуляцию гастродуоденальной зоны. Нарушение моторной функции желудка, дуоденогастральный рефлюкс!!! В настоящее время одним из важнейших факторов развития язвенной болезни желудка и двенадцатиперстной кишки признана инфекция Helicobacter pylori В 1979 г. патоморфолог Королевского госпиталя Перта, Австралия, Роберт Уоррен обнаружил при гистологическом исследовании биоптатов слизистой оболочки желудка больных язвенной болезнью маленькие изогнутые бактерии, колонизирующие антральный отдел желудка. Затем было установлено, что в слизистой оболочке желудка возле мест определения микроорганизмов всегда присутствовали признаки воспаления. В августе 1981 г. доктор Барри Маршалл, в то время еще младший научный сотрудник университета Западной Австралии, первым поддержал и в дальнейшем помогал отстаивать теорию профессора Уоррена о том, что именно бактерии, а не стресс и образ жизни являются причиной большинства пептических язв. Распространенность инфекции: 80-90% жителей развивающихся стран Азии и Африки; 40-70% жителей Восточной Европы; 25-30% населения Западной Европы и США. Пути передачи: фекально-оральный орально-оральный контактный (при эндоскопии) спиралевидная грамотрицательная бактерия, • 3 мкм в длину, диаметр около 0,5 мкм • имеет 4-6 жгутиков, способна двигаться даже в густой слизи • микроаэрофильна, т.е. требует для развития кислород, но в меньших концентрациях, чем в атмосфере • обитает в толще слизи на апикальной поверхности эпителиальных клеток 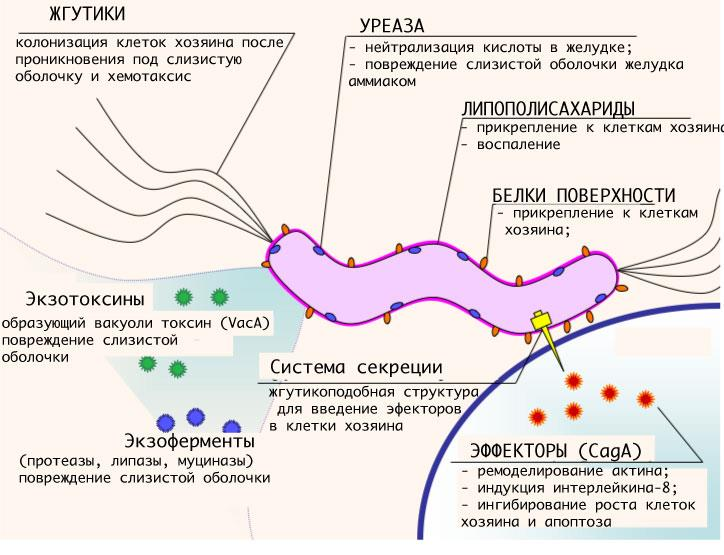 Цитотоксические штаммы HP : Cag A-штамм, экспрессирующий ген, ассоциированный с цитотоксином; этот ген кодирует белок, который оказывает прямое повреждающее действие на слизистую оболочку желудка Vас А-штамм, продуцирующий вакуолизирующий цитотоксин, приводящий к образованию цитоплазматических вакуолей и гибели эпителиальных клеток НР способствуют высвобождению в слизистой оболочке желудка интерлейкинов, лизосомальных ферментов, фактора некроза опухолей, что вызывает развитие воспалительных процессов в слизистой оболочке желудка Факторы агрессии 1. Кислотно-пептический фактор. 2. Травматизация. 3. Гастродуоденальная дисмоторика. 4. Литическое действие желчных кислот. 5. НР-инфекция. 6. Лекарственные Препараты Факторы защиты 1. Слизистый гель. 2. Активная регенерация. 3. Достаточное кровоснабжение. 4. Выработка бикарбонатных ионов ПАТОГЕНЕЗ Обсеменение слизистой оболочки желудка НР сопровождается развитием поверхностного антрального гастрита и дуоденита и ведет к повышению уровня гастрина и снижению уровня соматостатина с последующим усилением секреции соляной кислоты. Избыточное количество соляной кислоты, попадая в просвет ДПК, способствует прогрессированию дуоденита и, обусловливает появление в ДПК участков желудочной метаплазии (перестройки эпителия дуоденальной слизистой оболочки по желудочному типу), которые быстро заселяются НР. В дальнейшем при неблагоприятном течении, особенно при наличии дополнительных этиологических факторов (наследственная предрасположенность, 0(I) группа крови, курение, нервно-психические стрессы, алиментарные погрешности, прием ульцерогенных лекарственных препаратов и др.), в участках метаплазированной слизистой оболочки желудка формируется язвенный дефект. КЛАССИФИКАЦИЯ ЯБ КАЛИНИН А.В., ХАЗАНОВ А.И., 2007 Общая характеристика болезни: язвенная болезнь желудка; язвенная болезнь двенадцатиперстной кишки; Клиническая форма: впервые выявленная; рецидивирующая; Течение: Латентное Легкое или редко рецидивирующее (реже 1 раза в год) Средней тяжести или рецидивирующее (1-2 рецидива в год) Тяжелое (3 рецидива и более в течение года) или непрерывно рецидивирующее Фаза: обострение ремиссия Размеры язвы: небольшая (менее 0,5 см) средняя (0,5-1 см) крупная (1,1-3 см) гигантская (более 3 см) Стадия развития язвы: активная рубцующаяся стадия «красного» рубца стадия «белого» рубца длительно не рубцующаяся Локализация: поражение кардиальной части; малой кривизны желудка; антрального отдела желудка; пилорического канала; луковицы двенадцатиперстной кишки; внелуковичного отдела (постбульбарные язвы); Осложнения: кровотечение перфорация пенетрация стеноз привратника: компенсированный, суб- или декомпенсированный малигнизация ПРИМЕРЫ ФОРМУЛИРОВКИ ДИАГНОЗА 1. Язвенная болезнь желудка, впервые выявленная, язва малой кривизны тела желудка, осложненная кровотечением и анемией легкой степени. 2. Язвенная болезнь 12-типерстной кишки, редко рецидивирующее течение, обострение, язва передней стенки луковицы 12-типерстной кишки. Коды по МКБ-10 К25 – язва желудка К26 – язва 12-типерстной кишки КЛИНИЧЕСКАЯ КАРТИНА Ведущий симптом - боли в подложечной области В генезе болей участвуют: соляная кислота, пепсин, спазм мышечного слоя органа, внутрижелудочное давление • Ранние - сразу после приема пищи или через полчаса-час после еды • Поздние боли - через 2-3 часа после еды • Голодные боли, возникающие натощак и проходящие после приема пищи • Ночные боли Боли проходят после приема антацидов, антисекреторных и спазмолитических препаратов, применения тепла ХАРАКТЕР БОЛИ КАК ИНДИКАТОР ЛОКАЛИЗАЦИИ ЯЗВЫ Ранние – ЯБЖ Поздние – ЯБ ДПК Голодные – неосложненная ЯБ с гиперсекрецией HCl Ночные – глубокая язва антрума, привратника, ДПК с гиперсекрецией HCl Постоянные, без связи с приемом пищи – возможна пенетрация, малигнизация ХАРАКТЕР БОЛИ КАК ИНДИКАТОР ЛОКАЛИЗАЦИИ ЯЗВЫ 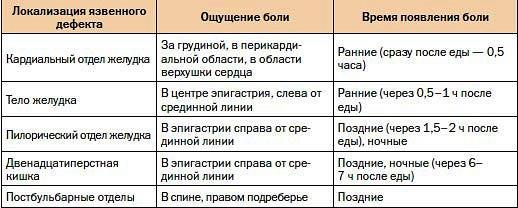 КЛИНИЧЕСКАЯ КАРТИНА диспепсические расстройства: отрыжка кислым, изжога, тошнота, запоры. рвота кислым желудочным содержимым, возникающая на высоте болей и приносящая облегчение, в связи с чем больные могут вызывать ее искусственно сезонные (весной и осенью) периоды усиления болей и диспепсических расстройств. при обострении заболевания часто отмечается похудание, поскольку, несмотря на сохраненный аппетит, больные ограничивают себя в еде, опасаясь усиления болей ДАННЫЕ ФИЗИКАЛЬНОГО ОБСЛЕДОВАНИЯ Болезненность при пальпации в эпигастрии и/или пилородуоденальной зоне Локальная перкуторная болезненность в этой же области (симптом Менделя) Локальное мышечное напряжение ИНСТРУМЕНТАЛЬНЫЕ МЕТОДЫ ДИАГНОСТИКИ Рентгеноскопическое исследование желудка и двенадцатиперстной кишки с контрастированием: симптомы «язвенной ниши» и «указующего перста» Интрагастральная РН-метрия ФГДС с биопсией дна и краев язвы для гистологического и цитологического исследования МЕТОДЫ ДИАГНОСТИКИ ИНФЕКЦИИ H.PYLORI 1. Бактериологический: посев биоптата СОЖ на дифференциально-диагностическую среду 2. Морфологический: окраска бактерий в гистологических и цитологических препаратах СОЖ по Гимзе 3. Дыхательный: определение в выдыхаемом воздухе изотопов 14С или 13С с мочевиной 4. Уреазный экспресс-тест: определение уреазной активности в биоптате СОЖ путем помещения его в жидкую или гелеобразную среду, содержащую субстрат, буфер и индикатор 5. Иммуноферментный анализ с количественным определением в сыворотке или плазме крови больных анти-НР –антител 6. Определение антигена Н. pylori в кале СРАВНЕНИЕ СИМПТОМОВ ЯБЖ И ЯБДПК  ДИФФЕРЕНЦИАЛЬНАЯ ДИАГНОСТИКА ЯЗВЕННОЙ БОЛЕЗНИ Гастрит Панкреатит Симптоматические язвы (синдром Золлингера- Эллисона, гиперпаратиреоз) При обнаружении язвенных поражений в желудке необходимо проводить дифференциальную диагностику между доброкачественными язвами, малигнизацией язвы и первично-язвенной формой рака желудка. ОСЛОЖНЕНИЯ Язвенное кровотечение наблюдается у 15-20% больных язвенной болезнью проявляется рвотой содержимым типа "кофейной гущи" или черным дегтеобразным стулом (мелена) при массивном кровотечении и невысокой секреции соляной кислоты, а также локализации язвы в кардиальном отделе желудка в рвотных массах может отмечаться примесь неизмененной крови общие проявления (слабость, потеря сознания, снижение артериального давления, тахикардия), тогда как мелена может появиться лишь спустя несколько часов. Перфорация (прободение) язвы встречается у 5 - 15% больных чаще у мужчин причины: физическое перенапряжение, прием алкоголя, переедание клинически: острейшими ("кинжальными") болями в подложечной области, развитием коллаптоидного состояния; при обследовании больного обнаруживаются "доскообразное" напряжение мышц передней брюшной стенки и резкая болезненность при пальпации живота, положительный симптом Щеткина-Блюмберга в дальнейшем, иногда после периода мнимого улучшения прогрессирует картина разлитого перитонита. Пенетрация - проникновение язвы желудка или двенадцатиперстной кишки в окружающие ткани: поджелудочную железу, малый сальник, желчный пузырь клиника: упорные боли, которые теряют прежнюю связь с приемом пищи, повышается температура тела, в анализах крови выявляется повышение СОЭ; наличие пенетрации язвы подтверждается рентгенологически и эндоскопически Стеноз привратника: рвота пищей, съеденной накануне, а также отрыжка с запахом "тухлых" яиц при пальпации в подложечной области можно выявить "поздний шум плеска" (симптом Василенко), иногда становится видимой перистальтика желудка при декомпенсированном стенозе привратника может прогрессировать истощение больных, присоединяются электролитные нарушения ЛЕЧЕНИЕ ЯЗВЕННОЙ БОЛЕЗНИ ЖЕЛУДКА И ДВЕНАДЦАТИПЕРСТНОЙ КИШКИ* Диетотерапия Медикаментозное лечение Хирургическое лечение ЭТИОЛОГИЧЕСКАЯ ТЕРАПИЯ ЯЗВЕННОЙ БОЛЕЗНИ: ЭРАДИКАЦИЯ HP Европейской группой по изучению H. pylori были организованы согласительные конференции, на которых на основе стандартов доказательной медицины и большого количества контролируемых клинических испытаний вырабатывались подходы к лечению хеликобактерной инфекции. Первая конференция проходила в голландском городе Маастрихт в 1996 году Маастрихт-II в 2000 г. Маастрихт-III в 2005 г. Маастрихт-IV в 2010 г. ЛЕКАРСТВЕННЫЕ ПРЕПАРАТЫ, ИСПОЛЬЗУЕМЫЕ ДЛЯ ЭРАДИКАЦИИ НР Ингибиторы протонной помпы Антибиотики Препараты висмута В последнее время отмечается рост резистентности микроорганизма к большинству традиционно используемых антибиотиков, и, соответственно, снижение эффективности эрадикации с 90% до 30 и 60%, а по данным некоторых исследователей даже до 12,5-18,3%. Поэтому возник вопрос о пересмотре стандартных схем терапии заболеваний, ассоциированных с H. рylori. ОСНОВНЫЕ ПОЛОЖЕНИЯ МААСТРИХТ-IV В регионах с низким уровнем резистентности к кларитромицину схемы с кларитромицином рекомендуются в качестве первой линии эмпирической терапии. Альтернативой служит назначение квадротерапии с препаратом висмута. Назначение высокой дозы ИПП ( двойная доза дважды в день) повышает эффективность тройной терапии. Увеличение продолжительности тройной терапии с ИПП и кларитромицином с 7 до 10-14 дней повышает уровень успешной эрадикации на 5%, что следует учитывать. Использование пробиотиков и пребиотиков в качестве адъювантной терапии. ИНГИБИТОРЫ ПРОТОННОЙ ПОМПЫ Омепразол 40-80 мг/сут Лансопразол 30-60 мг/сут Пантопразол 40-80 мг/сут Рабепразол 20-40 мг/сут Механизм действия: угнетение фермента Н+-К+-АТФ-азы в париетальных клетках желудка, что приводит к блокированию конечной стадии образования HCl Являются средством базисной терапии обострения язвенной болезни; они назначаются с целью купирования болевого синдрома и диспепсических расстройств, а также для достижения рубцевания язвенного дефекта в возможно более короткие сроки АНТИХЕЛИКОБАКТЕРНАЯ ТЕРАПИЯ ПЕРВОЙ ЛИНИИ (ТРЕХКОМПОНЕНТНЫЕ СХЕМЫ ЭРАДИКАЦИИ НР)* ИПП в стандартной дозировке: пантопразол 20 мг 2 раза/сут Амоксициллин 1000 мг 2 раза/сут Кларитромицин 500 мг 2 раза/сут, или джозамицин 1000 мг 2 раза/сут, или нифурател 400 мг 2 раза/сут Продолжительность: 10–14 дней Использование высоких доз ИПП (двойная доза 2 раза/сут) повышает эффективность трехкомпонентной терапии *На основании Национальных рекомендаций по лечению и диагностике кислотозависимых и ассоциированных с НР заболеваний (V Московские соглашения) 2013 г. АНТИХЕЛИКОБАКТЕРНАЯ ТЕРАПИЯ ПЕРВОЙ ЛИНИИ Четырехкомпонентные схемы эрадикации ИПП в стандартной или двойной дозировке Амоксициллин 1000 мг 2 раза/сут Кларитромицин 500 мг 2 раза/сут, или джозамицин 1000 мг 2 раза/сут, или нифурател 400 мг 2 раза/сут Висмута трикалия дицитрат 120 мг 4 раза/сут или 240 мг 2 раза/сут Продолжительность 14 дней Висмут имеет синергетический эффект с антибиотиками, и преодолевает резистентность H. pylori к кларитромицину. КОНТРОЛЬ ЭФФЕКТИВНОСТИ ЭРАДИКАЦИИ НР Для определения успешной эрадикациии H. pylori интервал после завершения эрацикационной терапии должен составлять как минимум 4 недели. Отсутствие признаков НР-инфекции, определяется двумя различными методами СИМПТОМАТИЧЕСКАЯ И ПАТОГЕНЕТИЧЕСКАЯ ТЕРАПИЯ Снижение действия факторов агрессии Блокаторы Н2-гистаминовых рецепторов Ранитидин 150 мг 2 раза в день или 300 мг на ночь Фамотидин 20 мг 2 раза в день или 40 мг на ночь Антациды - препараты, содержащие магния и алюминия гидроокись: фосфалюгель, маалокс, гастал; назначаются через 1-1,5 ч после еды 3-4 раза в день и перед сном СИМПТОМАТИЧЕСКАЯ И ПАТОГЕНЕТИЧЕСКАЯ ТЕРАПИЯ Купирование болевого синдрома Неселективные периферические М- холинолитики: атропина сульфат, метацин, платифиллина гидротартрат Миотропные спазмолитики, аналгетики: баралгин, мебеверин (капсулы по 200 мг 2 раза в день) и др. |
