пособие соц. Литература для студентов медицинских вузов статистика здоровья населения учебное пособие
 Скачать 0.85 Mb. Скачать 0.85 Mb.
|
|
Тема 2. МЛАДЕНЧЕСКАЯ И ПЕРИНАТАЛЬНАЯ СМЕРТНОСТЬ Среди демографических показателей важное место занимают показатели младенческой и перинатальной смертности. Это самостоятельные показатели, широко использующиеся в практике здравоохранения для оценки эффективности деятельности медицинских учреждений: первые - в педиатрической службе, вторые - в акушерско-гинекологической. Период, который охватывают эти два показателя, начинается с 22 недели беременности и заканчивается первым годом жизни ребенка, т.е. один показатель следует за другим. При этом первая неделя жизни ребенка является общей как для перинатальной, так и младенческой смертности. Во многом схожи и факторы, их определяющие. Особое значение имеют: здоровье женщины в целом и в период беременности, качество медико-санитарной помощи на всех этапах формирования репродуктивного здоровья девочки - женщины - матери, эффективность медицинской помощи новорожденным и до исполнения им года, а также условия жизни, в которые попадает новорожденный. Это одни из лучших показателей, отражающие санитарное благополучие населения, уровень социально-экономического развития общества. Эти показатели наряду с другими, такими как доля внутреннего валового продукта в расчете на душу населения, общие затраты на здравоохранение (в % от ВВП) и т. д., используются, по предложению ВОЗ, для оценки социально-экономического благополучия государства, т.е. являются индикаторами общественного благосостояния. В настоящее время отмечается рост этих показателей, а, следовательно, сокращается средняя продолжительность человеческой жизни. Пути к разрешению этих проблем угадываются в более детальном анализе смертности по периодам жизни и их причинам. 2.1 Младенческая смертность Младенческая смертность (МС) – смертность детей на первом году жизни. Учет и регистрация случаев смерти младенцев проводится так же, как и в случае смерти лиц других возрастных групп. Основанием для регистрации является «Врачебное свидетельство о смерти» (ф. №106/у), отрывной талон которого подвергается разработке с целью изучения различных аспектов младенческой смертности (Приложение 1.2.1). Среди детей, умерших на первом году жизни, большинство (в некоторых странах до 50-70%) умирает в течение первого месяца. В свою очередь, около 2/3 всех случаев смерти на первом месяце жизни приходится на первые семь дней. Помимо разного риска смерти для догодовалых детей в разные возрастные периоды, имеются существенные различия в структуре причин смерти, в перечне ведущих факторов, оказывающих влияние на уровень смертности. В связи с этим необходимым и очень важным для разработки и реализации мероприятий по снижению младенческой смертности является изучение показателей смертности по периодам жизни ребенка. Выделяют следующие периоды в жизни младенцев (рис. 1): неонатальный – период от момента рождения до окончания первого месяца жизни или 28 полных суток после рождения; ранний неонатальный – период времени от момента рождения до окончания 7 суток жизни (168 часов); поздний неонатальный – период времени после 7 полных суток жизни (с 169 часа) до окончания 28 суток жизни; постнеонатальный – период, начинающийся после 28 полных суток после рождения и заканчивающийся в 12 месяцев жизни. В соответствии с этими периодами рассчитываются одноименные показатели смертности, методика расчета которых приведена в Приложении 3. С целью постоянного текущего контроля за уровнем младенческой смертности и анализа сезонных колебаний рассчитывают показатели МС за каждый календарный месяц. В структуре причин младенческой смертности первое место занимают состояния, возникшие в перинатальном периоде (около 38%), второе – врожденные аномалии развития (около 28%), третье – болезни органов дыхания (около 8%), четвертое – несчастные случаи, травмы и отравления (около 8%). Однако, как уже говорилось, структура причин смерти имеет различия в зависимости от возрастного периода. Если на первом месяце жизни в подавляющем большинстве случаев смертность обусловливается состояниями, возникшими в перинатальный период (приблизительно 2/3) и врожденными аномалиями (более чем на 1/4), то за пределами первого месяца серьезной угрозой жизни младенцев являются, прежде всего, заболевания органов дыхания (20 % всех случаев смерти в постнеонатальном периоде), инфекционные и паразитарные болезни (почти 15 %), травмы в результате несчастных случаев (почти 10 %). Оценка младенческой смертности проводится путем сопоставления с оценочной шкалой, предложенной ВОЗ (табл.7). Таблица 7. Шкала оценки уровня младенческой смертности
По мнению экспертов ВОЗ, уровень МС до 20 случаев на 1000 родившихся живыми отражает такое состояние развития здравоохранения, при котором практически устранено влияние на младенческую смертность следующих факторов: недостаточного питания и неудовлетворительного санитарного состояния. Уровень от 20 до 50 случаев на 1000 родившихся живыми свидетельствует о значительных успехах по уменьшению смертности в постнатальный период от некоторых инфекционных заболеваний и респираторных осложнений. За пределами уровня МС, равного 50 случаям на 1000 родившихся живыми, начинает прослеживаться тормозящее влияние младенческой смертности на развитие общества. А уровень МС в 100 случаев на 1000 родившихся живыми расценивается как критический. Что касается хронодинамики МС, то согласно медико-биологическим и социальным закономерностям, которые подтверждены данными международной статистики ВОЗ, ежегодные колебания уровня младенческой смертности (исключая такие экстремальные ситуации, как стихийные бедствия, войны, эпидемии и др.) не превышают 5%. Большое практическое значение для оценки региональных особенностей смертности младенцев имеет определение соотношения между неонатальной и постнеонатальной смертностью в процентах. Для этого достаточно определить удельный вес неонатальной смертности в общей смертности младенцев. Этот показатель, в свою очередь, дает возможность определить так называемый тип младенческой смертности. Различают три типа младенческой смертности: тип А – на первом месяце жизни умирает 50 % и более от общего числа детей, умерших на 1-м году; тип В – на 1 месяце умирает от 30 до 49 % общего числа умерших на 1-м году; тип С – менее 30 % детей умирает на первом месяце жизни, остальные – в постнеонатальном периоде. Если рассматривать два крайних типа А та С, то при типе А большая часть детей умирает на первом месяце жизни от состояний, возникших в перинатальном периоде. Эти дети часто находятся в очень тяжелом необратимом состоянии. В то же время при типе С подавляющая часть детей умирает в постнеонатальном периоде. Основными причинами их смерти являются болезни органов дыхания, травмы и инфекционные заболевания, которые необходимо предупреждать и можно лечить. Вот почему более благоприятным в сравнении крайних типов смертности является тип А. Наличие типа смертности С при даже незначительных уровнях младенческой смертности свидетельствует о недостатках в организации лечебно-профилактической помощи детям первого года жизни. 2.2 Перинатальная смертность Перинатальная смертность (ПС) – смертность в перинатальный период, который начинается с 22-й полной недели беременности (154 суток от первого дня последнего нормального менструального цикла – срок гестации, которому в норме соответствует масса плода 500г) и заканчивается после 7 полных суток жизни новорожденного (168 часов после рождения). В связи с тем, что смерть в перинатальный период чаще всего обусловлена неблагоприятным влиянием патологии со стороны материнского организма, учет случаев смерти в этот период производится с помощью особого учетного документа – «Врачебного свидетельства о перинатальной смерти» (ф. №106-2/у), в котором отражается помимо болезни ребенка и патология матери, если она привела к смерти ребенка. Патология со стороны материнского организма в этих случаях расценивается как основная причина смерти новорожденного. В случае смерти детей при многоплодных родах свидетельство оформляется на каждого из них в отдельности. В записи о времени смерти ребенка, которая наступила на протяжении нулевых суток жизни, длительность жизни указывается в полных минутах или часах. В случае смерти во все последующие сутки жизни возраст ребенка указывается в сутках. При мертворождении свидетельство о перинатальной смертности заполняется акушером-гинекологом, принимавшим роды, при смерти на первой неделе жизни – врачом-неонатологом, наблюдавшим новорожденного. Причина смерти в перинатальном периоде с учетом результатов вскрытия указывается патологоанатомом. Если вскрытие не проводилось, она определяется врачом, наблюдавшим за течением беременности, родов и новорожденным. Каждое свидетельство о перинатальной смерти проверяется и визируется главным врачом лечебного учреждения (или его заместителем), в котором произошла смерть ребенка. Если необходимо получить дополнительные сведения о причинах смерти, допускается выдача предварительного свидетельства о перинатальной смерти с указанием в нем клинического диагноза, по которому в органах ЗАГСа регистрируется случай перинатальной смерти. После уточнения диагноза выписывается новое свидетельство, которое с отметкой «взамен предварительного» в 2-недельный срок направляется непосредственно в областное (краевое, городское) статистическое управление. Каждый случай перинатальной смерти регистрируется в трехдневный срок в органах ЗАГСа тем родовспомогательным учреждением, где произошли роды или наступила смерть новорожденного, при родах на дому – лечебным учреждением, медицинский работник которого принимал роды или констатировал смерть ребенка. В случаях смерти на первой неделе жизни на основании «Медицинского свидетельства о рождении» (форма № 103/у) ребенок регистрируется сначала как родившийся, а затем на основании свидетельства о перинатальной смерти – как умерший. Своевременность и полнота регистрации перинатальной смерти в органах ЗАГСа контролируется на местах органами ЦСУ, и за нее отвечают главные врачи лечебных учреждений, где наступил летальный исход. Порядок заполнения пункта свидетельства о перинатальной смерти, касающегося основной причины смерти, отличается от построения патологоанатомического диагноза. Этот пункт имеет 5 строк, правильное заполнение которых чрезвычайно важно для разработки основных причин смерти. В строках «а», «б» записываются заболевания или состояния ребенка, которые послужили причиной его гибели. Наиболее важное из них записывается в строке «а», где должен быть указан только один диагноз. Строки «в», «г» предназначены для сведений о болезнях или состояниях матери (в том числе и состоянии плаценты), оказавших неблагоприятное влияние на ребенка. Главное из них, обусловившее причину смерти, указанную в строке «а», заносится в строку «в», куда тоже может быть вписан только один диагноз. Строка «д» предназначена для записи любого другого заболевания или состояния, которое повлияло на смерть ребенка, но не может быть расценено как болезнь либо состояние матери или ребенка. В эту строку вписываются операции и оперативные пособия с целью родоразрешения, мероприятия по оживлению плода и т. д. Если нет сведений о матери (течении беременности, родов, наличии заболеваний, криминальных вмешательств и т. п.), в строках «в», «г», «д» отмечается «Сведений нет». При шифровке свидетельств о перинатальной смерти за основную причину гибели ребенка принимается диагноз матери, указанный в пункте «в», если он обусловил причину смерти, записанную в пункте «а». Когда в пункте «в» записи нет, шифровка проводится по пункту «а». При учете и анализе случаев смерти в перинатальный период очень важно знать общепринятую терминологию, касающуюся таких понятий как «плод», «выкидыш», «новорожденный» и т.д. Уточним эти понятия. Плод – внутриутробный продукт зачатия, начиная с полной 12-ой недели беременности (с 84 суток от первого дня последнего нормального менструального цикла) до изгнания (удаления) из организма матери. Выкидыш (аборт) – рождение плода до полной 22-й недели беременности ростом менее 25 см и массой меньше 500 г независимо от наличия признаков жизни. Преждевременные роды – роды, состоявшиеся в период с 22-й полной недели беременности до окончания 37-ой недели беременности (154-259 сутки). Роды в срок (срочные) – роды, состоявшиеся в период с 37 полной недели беременности до окончания 42-ой недели беременности (260-293 сутки). Запоздалые роды – роды, состоявшиеся после 42-ой полной недели беременности (на 294 сутки или позже). Новорожденный – живорожденный ребенок, который родился или был изъят из организма матери после полной 22-ой недели беременности (с 154 суток от первого дня последнего нормального менструального цикла). Недоношенный новорожденный – живорожденный ребенок, родившийся в срок беременности с 22-й полной до 37-й полной недели беременности (154-258 сутки). Доношенный новорожденный – живорожденный ребенок, родившийся в сроке беременности от 37 полных недель до окончания 42-ой недели беременности (259-293 сутки). Переношенный новорожденный – живорожденный ребенок, родившийся после 42 полных недель беременности (294 сутки или позже). При выкидыше история развития новорожденного не ведется, даже если плод проявляет признаки жизни. Трупы таких плодов не вскрываются, свидетельство о смерти на них не выписывается. Если такой плод прожил 7 дней и более, он регистрируется как недоношенный ребенок и в дальнейшем, начиная с 7 дней жизни, вся медицинская документация оформляется, как на любого живорожденного новорожденного. Так же, как и младенческая, перинатальная смертность анализируется по периодам, характеризующимся различиями в детерминирующих факторах и непосредственных причинах смерти. Выделяют следующие составные части перинатального периода (см. рис.1): антенатальный– период с 22-й полной недели беременности (с 154 суток от первого дня последнего нормального менструального цикла) до начала родов; интранатальный – период родов сумма первого и второго периодов родов; постнатальный – период времени от момента рождения ребенка до окончания 7 суток жизни (168 часов). Следует отметить, что по времени ранний неонатальный и постнатальный периоды совпадают, однако показатели ранней неонатальной и постнатальной смертности имеют разные величины, поскольку при их расчете используются различные знаменатели (см. Приложение 3). Сумма показателей антенатальной и интранатальной смертности называется мертворождаемостью. Расчет показателей перинатальной смертности по периодам приведен в Приложении 3. Показатели перинатальной, как и младенческой, смертности различны в зависимости от доношенности ребенка. Среди мертворожденных, погибших в антенатальном периоде, преобладают недоношенные, в интранатальном – доношенные и переношенные новорожденные. На первой неделе жизни превалирует гибель недоношенных детей. Поэтому важным учетным признаком при анализе перинатальной (как и младенческой) смертности является степень доношенности новорожденного. Статистика говорит о том, что летальность среди недоношенных детей в среднем выше в 20 раз по сравнению с доношенными. На формирование уровня младенческой и перинатальной смертности оказывает влияние значительное количество факторов (рис. 2). 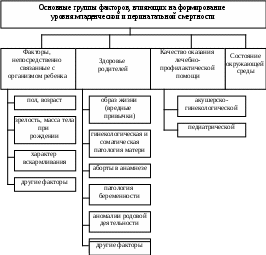 Рис. 2. Основные группы факторов, влияющих на формирование уровня младенческой и перинатальной смертности Помимо предложенной группировки все детерминирующие факторы можно классифицировать на биологические, социальные и экологические. Установлено, что влияние загрязнения окружающей среды не играет роли как такового этиологического фактора, а является чрезвычайно неблагоприятным фоном, усиливающим действие остальных факторов риска. Из биологических факторов заметно влияние пола ребенка. Смертность детей мужского пола, как правило, выше. Среди социальных факторов выделяются такие, как образование родителей, состояние их здоровья, уровень материального обеспечения, жилищные условия, семейное положение матери, количество детей в семье, злоупотребление родителей алкоголем и т.д. Все эти факторы могут действовать одновременно. Роль социальных и биологических факторов в разные периоды жизни ребенка неодинакова. Чем ближе по времени к родам, тем больше проявляется действие биологических и акушерских факторов (возраст матери, состояние ее здоровья, осложнения беременности и родов, оперативные вмешательства в родах, врожденные аномалии развития). Неблагополучное положение с МС во многом обусловлено состоянием здоровья женщин репродуктивного возраста. По данным современной статистики, практически в 50% случаев беременность сопровождают различные виды патологии: анемия, дефицит витаминов, хронический пиелонефрит, сердечно-сосудистые заболевания и т.д. Частота осложнений беременности за последнее десятилетие выросла примерно в 2 раза. Большой урон здоровью женщины и будущему потомству наносит искусственное прерывание беременности. Аборты по-прежнему остаются доминирующим способом регулирования численности семьи. Распространенность контрацептивов недостаточно высока из-за низкого качества отечественных и высокой стоимости зарубежных препаратов. Лишь немногим более 1/3 женщин используют для предупреждения нежелательной беременности современные средства контрацепции. Растет частота абортов среди молодежи, особенно при первой беременности, что обусловлено, в первую очередь, низким уровнем сексуальной культуры и недостаточным развитием службы планирования семьи. Общепризнанными последствиями искусственных абортов являются не только нарушения репродуктивного здоровья (бесплодие, воспалительные процессы), но и отдаленные последствия (снижение физиологической зрелости новорожденных и т.д.). Неуклонно сокращается в настоящее время частота физиологических родов, т.е. все реже женщины могут родить здорового ребенка без активного вмешательства врачей, применения медикаментов, специального оборудования, особых методик. Современные тенденции в состоянии здоровья женщин порождают замкнутый цикл: больные родители – больной плод – больной ребенок – больной подросток – больные родители. Продолжительность такого цикла составляет 20-25 лет, и с каждым новым циклом риск смерти ребенка в перинатальном или младенческом периоде возрастает. В структуре неонатальной смертности в целом, и особенно ранней неонатальной, преобладают, как уже было сказано, причины, вызванные неблагоприятным влиянием на плод во время антенатального и интранатального периодов, сниженной адаптацией новорожденных к условиям внеутробной жизни. Среди состояний, приводящих к асфиксии, большое значение имеют токсикозы беременных, патология пуповины и плаценты, аномалии родовой деятельности. Возникновению врожденных аномалий развития новорожденных во многом способствуют заболевания матери во время беременности. Неонатальная смертность связана и с такими факторами, как расстройство питания и замедление роста плода в антенатальном периоде, обусловленными чаще всего патологией материнского организма. Дети с внутриутробной гипотрофией имеют глубокие нарушения в обменных процессах, плохо приспосабливаются к изменениям окружающей среды. На уровень неонатальной смертности влияет частота иммуноконфликтной беременности, рождений детей с большой массой тела, а также частота абортов. Постнеонатальная смертность в большой степени зависит от таких социальных факторов, как условия жизни ребенка, характер вскармливания, качество ухода, доступность и качество оказания лечебно-профилактической помощи. У детей этого возраста высок уровень вирусных заболеваний верхних дыхательных путей, с которыми тесно связана частота пневмоний. Заболеваемость и смертность от пневмоний имеют сезонный характер и повышаются в холодный период года, когда чаще наблюдаются грипп и острые респираторные вирусные инфекции. Сезонные колебания показателя детской смертности обусловлены, в основном, уровнем смертности от пневмонии, повышению которого способствуют наличие сопутствующих фоновых заболеваний (рахита, гипотрофии, анемии, экссудативного диатеза), искусственное вскармливание, а также неблагоприятные условия жизни детей. На величину показателя младенческой смертности, несомненно, влияет состояние педиатрической службы: уровень профилактической работы, своевременность и качество догоспитальной неотложной помощи и интенсивной терапии и т.д. Показатели перинатальной смертности характеризуют, в свою очередь, деятельность учреждений родовспоможения на различных этапах оказания лечебно-профилактической помощи беременным женщинам, роженицам, новорожденным и позволяют оценить преемственность в работе акушерской и педиатрической служб. Упущения в работе любого из звеньев системы охраны материнства и детства непременно отражаются на показателях МС и ПС. Этим и определяется практическая значимость этих показателей для оценки деятельности соответствующих служб здравоохранения с целью устранения возможных дефектов в объеме, своевременности и качестве оказания лечебно-профилактической помощи детям и матерям, а, следовательно, и повышения эффективности медицинского обслуживания этих контингентов населения. Закономерности ПС и МС В настоящее время показатель младенческой смертности находится (по оценочной шкале ВОЗ) на уровне средних величин (табл.7). А по сравнению с современным европейским стандартом он является очень высоким (примерно в 2 раза выше, чем среднеевропейский показатель). Таблица 8. Показатели МС и ПС
На неонатальный период приходится более 53% всех случаев смерти младенцев (в городах – 63%, в сельской местности – 39%). Таким образом, можно говорить о типе А младенческой смертности. Хронодинамика показателя МС в последние годы характеризуется тенденцией к росту. Рост уровня младенческой смертности происходит в первую очередь за счет перинатальной патологии, врожденных аномалий развития, болезней органов дыхания. Рост показателей МС и ПС приводит, в свою очередь, к сокращению средней продолжительности жизни, снижению удельного веса лиц, доживающих до трудоспособного возраста, уменьшению прогностического участия населения в процессе общественного производства. 2.3 ПРАКТИЧЕСКАЯ ЧАСТЬ ТЕМЫ Задача – эталон В городе К. в отчетном году рождаемость равнялась 10,1 сл. на 1000 населения, смертность – 15,7 сл. на 1000 населения, естественный прирост – минус 5,6 сл. на 1000 населения, что по сравнению с 2000 г. (принят за 100%) составляет для рождаемости и смертности 67,5% и 142% соответственно. В таблице приведены некоторые демографические данные по городу за отчетный год:
Примечание: В отчетном году уровни младенческой смертности составили 126,6% по сравнению с уровнями 2000г. Уровни перинатальной смертности – 118% Задания Рассчитайте возможные показатели перинатальной и младенческой смертности в целом и по периодам жизни. Представьте данные ситуации в виде графических изображений. Оцените демографическую ситуацию в городе и сделайте выводы. Эталон ответа к задаче 1.Расчет показателей перинатальной и младенческой смертности:
Данные ситуации представим графически Рис.1. Уровни рождаемости и смертности в городе за отчетный год (на 1000 населения). Рис.2. Уровни рождаемости и смертности в городе за отчетный год по сравнению с показателями 2000 г. (2000 г. – 100%).    15 10 5 15,7 10,1       отчетный год 0 1   рождаемость смертность 142,0% - смертность 100% - область 67,5% -рождаемость     Оценка демографической ситуации в городе К. Оценим демографическую ситуацию в городе по общим показателям естественного движения населения и показателям младенческой и перинатальной смертности. Анализ имеющихся данных позволяет говорить о неблагоприятной демографической ситуации в городе. Об этом свидетельствует, в первую очередь, высокие уровни смертности (см. рис. 1) и высокий отрицательный естественный прирост населения в отчетном году. По сравнению с 2000 г. (см. рис.2) рождаемость снизилась примерно на 33%, а смертность выросла более чем на 40%. Произошел рост перинатальной и младенческой смертности (на 18% и 27% соответственно). Оценивая эти показатели по периодам жизни детей (см. рис. 5), можно отметить, что в структуре перинатальной смертности умерших на 1-ой неделе и родившихся мертвыми – примерно равное количество. Примерно такое же равное распределение и в структуре младенческой смертности (см. рис.4). Умерших на 1-ом месяце жизни только на 4,5% больше по сравнению с постнеонательным периодом. Перинатальная смертность оказывает определенное влияние на показатели младенческой смертности, т.к. ее составная часть – первая неделя жизни – является в то же время составной частью младенческой смертности и занимает в структуре 1 месяца жизни детей города К. более 80% . Можно говорить о ведущих причинах смерти детей в анализируемые периоды. Это состояние здоровья женщин до беременности, во время беременности и в родах, а не условия жизни ребенка. Но в то же время резервы снижения младенческой смертности скрыты в улучшении социально-гигиенических условий жизни детей этой возрастной группы. Таким образом, на основании проведенного анализа можно сделать следующие выводы: Уровни рождаемости в городе по ориентировочной шкале оценки показателей естественного движения населения находятся в градации низких, а уровни смертности – в градации высоких. По сравнению с 2000 годом наметилась явная тенденция к снижению рождаемости и росту смертности. По сравнению с указанным годом более существенно в городе выросла младенческая смертность. Распределение умерших детей на 1-ом месяце жизни и в постнеонатальный период, умерших на первой неделе и родившихся мертвыми примерно одинаковое. Более 80 % детей неонатального периода умерли на первой неделе. Ведущими причинами смерти детей в городе в анализируемой возрастной градации можно считать неудовлетворительное здоровье женщин. 2.4 ПРИЛОЖЕНИЯ К ТЕМЕ 2.4.1Учетные документы перинатальной и младенческой смертности  Приложение 1.2.2 2.4.2 Показатели младенческой и перинатальной смертности
| |||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||||

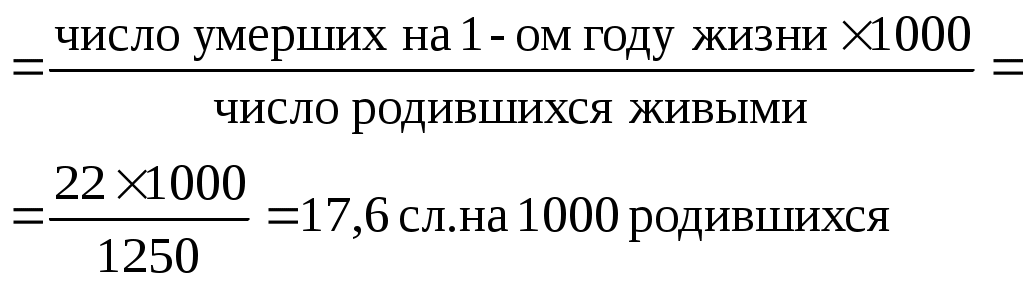
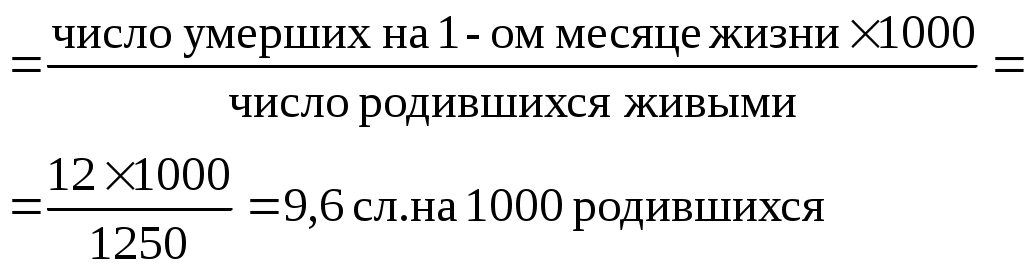
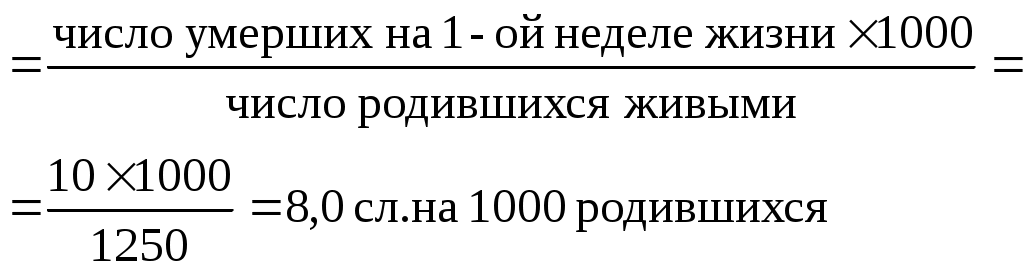





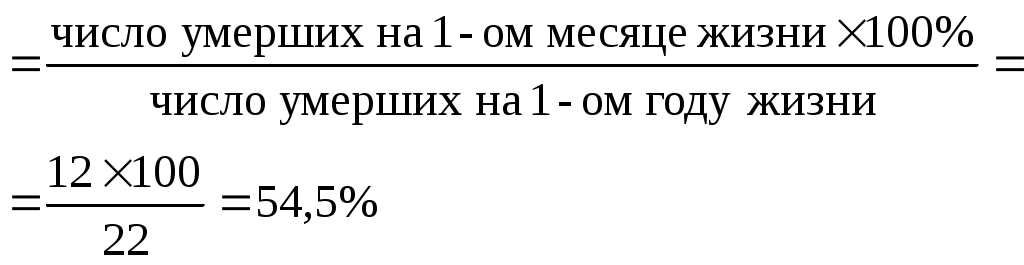



 исло родившихся живыми за данный
исло родившихся живыми за данный 0-28 дней) Х 1000
0-28 дней) Х 1000
 исло родившихся живыми
исло родившихся живыми
 еринатальная смертность (с 22 нед. беременности до 7 дня жизни) или (родившиеся мертвыми плюс умершие на 1-ой неделе)
еринатальная смертность (с 22 нед. беременности до 7 дня жизни) или (родившиеся мертвыми плюс умершие на 1-ой неделе) возрасте 0 - 7 дней Х 1000
возрасте 0 - 7 дней Х 1000 нтенатальная
нтенатальная  исло родившихся живыми и мертвыми
исло родившихся живыми и мертвыми
