Учебник. MS Word 2003 (.doc). Учебник. MS Word 2003 (. Литература для студентов медицинских вузов учебная литература для студентов медицинских вузов
 Скачать 7.37 Mb. Скачать 7.37 Mb.
|
|
Глава XII ЗАБОЛЕВАНИЯ И ПОРАЖЕНИЯ НЕРВОВ ЛИЦА И ЧЕЛЮСТЕЙ Стоматологам часто приходится наблюдать те или иные проявления поражений нервной системы в области лица и челюстей. При диагностике заболеваний, связанных с болевыми синдромами, большое значение имеют психологическое обследование и изучение личности пациента. Исследование преморбидных факторов, личностных восприятий болезни, социальной адаптации пациента, а также особенностей вегетативной иннервации лица способствует распознаванию неврологических заболеваний лица и дифференциальной диагностике сходных с ними болезней. Неврологические синдромы лица чаще проявляются в виде лицевых болей, которые могут быть соматогенными и неврогенными (типичные и атипичные прозопалгии), неврологических синдромов (невралгический, невропатический, полиневритический) и других синдромов стволового, над стволового уровня. Наиболее часто стоматологу приходится лечить типичные невропатии — пароксизмальные невралгии тройничного, языкоглоточного и других нервов, невриты и повреждения нервов (потеря проводимости), приводящие к парезам и параличам мимической мускулатуры. Эти поражения лечат различными способами, в том числе и хирургическими. Довольно часто встречаются поражения тройничного и лицевого нервов. Тройничный нерв смешанный, его двигательная часть обеспечивает иннервацией всю жевательную мускулатуру, чувствительная — чувствительность лица и полости рта. Периферические ветви этих двух частей складываются в три основных ствола или ветви. Первая и вторая ветви содержат в себе только чувствительные волокна. В состав третьей ветви входит также двигательная часть. Наиболее часто в хирургической стоматологии встречаются тригеминальные невралгии и одонтогенные невропатии. Лицевой нерв смешанный, включает двигательные, чувствительные и вегетативные волокна. Канал лицевого нерва имеет узкий и извитой ход, и наружу нерв выходит через шилососцевидное отверстие. Как в канале, так и по выходе нерв отдает значительное число ветвей, что обусловливает разнообразие невропатий. В клинике хирургической стоматологии наиболее актуальны параличи мимических мышц. НЕВРАЛГИЯ ТРОЙНИЧНОГО НЕРВА Под невралгией следует понимать расстройство чувствительности, выражающееся в приступообразных болях в зоне иннервации соответствующего нерва (рис. 127). Сущностью невралгии тройничного нерва (тригеминальной невралгии) является нарушение афферентных анимальных и вегетативных волокон. Возникающая при этом ирритация в каком-либо звене тригеминальной системы порождает болевые импульсы. Поток этих импульсов распространяется как в диэнцефальную область (гипоталамус), так и в чувствительные ядра коры головного мозга. Формирование болевого ощущения происходит в коре головного мозга. В ответ на болевое раздражение в центральной нервной системе возникают определенные изменения. Вначале болевое раздражение, пока оно не стало длительным, вызывает в организме малозаметные сдвиги. Не прекращаясь и становясь длительным (хроническим), при невралгии тройничного нерва болевой синдром создает в коре головного мозга стойкий очаг возбуждения, оживляющийся при любых добавочных раздражениях. 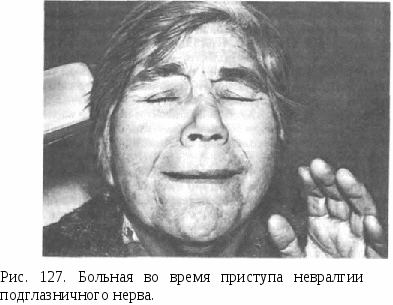 Этиология и патогенез. Единой точки зрения на природу невралгии тройничного нерва нет. Различают две формы тригеминальной невралгии: идиопатическую (эссенциальную), или первичную, невралгию и симптоматическую, или вторичную, невралгию, при которой боли являются лишь симптомом патологических процессов, протекающих в самом нерве или близлежащих тканях и органах. В настоящее время признан первично периферический генез заболевания, в котором большую роль играет компрессионный фактор (О. Н. Савицкая, В. А. Карлов). Тригеминальная невралгия чаще развивается при компрессии корешка нерва, возникающей вследствие врожденного или приобретенного сужения подглазничного канала и нарушений кровоснабжения. Причинами ее могут быть также сращение твердой мозговой оболочки в области тройничного узла, нарушение циркуляции желудочковой жидкости головного мозга в результате арахноидита, молекулярные и коллоидные изменения в нервном волокне, изменения жевательного аппарата, приводящие к нарушению прикуса. Большое значение в развитии невралгии имеют предшествующие одонтогенные и риногенные хронические воспалительные заболевания, аллергически-воспалительная реакция в ветвях нерва в результате инфекции или переохлаждения лица. В пожилом возрасте невралгия возникает в результате изменений сосудов, питающих как экстракраниальный, так и интракраниальный отделы тройничного нерва. Клиническая картина. Невралгия тройничного нерва является хроническим заболеванием, сопровождающимся)резкими приступообразными болями длительностью от нескольких секунд до 1 мин. Во время приступа больной «замирает» с гримасой страха, боли, иногда отмечаются подергивания мимических мышц (болевой тик). Боли обычно ограничены зоной иннервации одной из пораженных ветвей нерва. Интенсивность болей различна. Со временем они становятся сверлящими, режущими, жгущими, бьющими, как электрическим током. Без лечения приступы боли становятся частыми и жестокими. В начале заболевания или под влиянием лечения ремиссии между болевыми приступами бывают продолжительными. Приступ боли возникает как спонтанно, так и в результате каких-либо раздражений: движения, изменения температуры окружающей среды, прикосновения к аллогенным, или триггерным («курковым»), зонам. Эти зоны представляют собой небольшие участки слизистой оболочки или кожи, как правило, в зоне иннервации соответствующей пораженной ветви нерва. При поражении первой ветви тройничного нерва — в набровной области, в области внутреннего угла глаза, спинки носа; второй ветви — в области носогубной складки, крыла носа, верхней губы, слизистой оболочки верхнего свода пред-верия рта, иногда малых коренных зубов; третьей ветви — в области подбородка, нижней губы, слизистой оболочки нижнего свода преддверия рта. При длительном течении болезни отмечается гиперестезия, у пациентов, леченных алкоголизацией, — гиперестезия или анестезия. При сильном надавливании на пораженную ветвь нерва приступ стихает, а иногда обрывается. Обычно имеется точная локализация болей, но иногда боль может не соответствовать топографии нерва, становится разлитой, распространяясь в различные участки лица и головы. Весьма часто боль иррадиирует в интактные зубы, из-за чего стоматолог иногда принимает неверное решение и необоснованно удаляет здоровые зубы. Приступы болей в некоторых случаях сопровождаются вегетативными симптомами; на пораженной стороне лица выступает пот, наблюдаются покраснение (реже побледнение) кожи, расширение зрачка, отечность, слезотечение, увеличивается выделение слюны и носового секрета. Диагноз. Для диагностики поражения той или иной ветви тройничного нерва определяют «курковые» зоны и зоны извращения или нарушения чувствительности на коже или слизистой оболочке рта. Методом расспроса и обследования устанавливаются топика поражения, стадия (I, II, III) и период (ремиссия, обострение) его. Следует дифференцировать тригеминальную невралгию от поражений языкоглоточного и верхнегортанных нервов, что устанавливается локализацией болевых ощущений, в том числе в «курковых зонах». Болевые атаки при тригеминальной невралгии, особенно при болевых ощущениях в зубах и слизистой оболочке полости рта, необходимо дифференцировать от пульпита, периодонтита. Клиническое исследование зубов, одонтодиагностика помогают правильному установлению диагноза. Особое значение для диагностики поражений имеет контрольное выключение чувствительности соответствующей ветви нерва путем периневрального введения анестетика, обычно 1% раствора новокаина, лидокаина или тримекаина. После этого боли прекращаются на период действия анестетика. Лечение. Методы лечения подразделяются на консервативные и хирургические. К консервативным методам относятся:
Некоторые авторы для лечения невралгии широко применяют различные неспецифические средства: иногруппную кровь, инсулин, тканевую терапию, змеиный и пчелиный яды и т. д. Эффективны противоэпилептические средства — карбамазепин (финлепсин, тегретол, стазепин, баклофен и др.). Дилантин и фин-лепсин можно применять в комбинации с пипольфеном (1 мл 2,5% раствора). Целесообразна периодическая смена препаратов, а также комбинация их с антидепрессантами. У пациентов с сосудистыми заболеваниями следует включать в комплекс лечения вазоактивные препараты (трентал, кавинтон). Однако все эти препараты не дают терапевтического эффекта, если ранее применялись деструктивные методы лечения невралгии (операции на нерве, алкоголизация). Хороший лечебный эффект дают местные новокаиновые, лидокаи-новые или тримекаиновые блокады, а также внутривенное введение этих веществ. Лечение заключается в подведении к местам выхода нервов 0,5% или 1% раствора анестетика в количестве до 5 мл 2—3 раза в неделю. На курс лечения до 15—20 инъекций. При этом положительный эффект может наступить не сразу, а спустя 2 нед после окончания лечения. В некоторых случаях эффективна иглорефлексотерапия. При неэффективности консервативных методов лечения только у очень пожилых людей применяют методы, направленные на разрушение пораженной ветви тройничного нерва. Одним из таких методов является алкоголизация. Вводят 2—4% раствор новокаина или тримекаина на 80% этиловом спирте эндоневрально в пораженную ветвь тройничного нерва. Наступающая дегенерация нерва нарушает его проводимость. Эндоневрально следует вводить не более 0,5 мл спирта. Введение большего количества спирта вызывает значительный отек окружающих тканей и даже некроз. Перинев-ральное введение спирта обычно не вызывает дегенерации нерва, а болезненное состояние усугубляется присоединением неврита. Эффект алкоголизации уменьшается с каждой последующей процедурой, и становится короче период ремиссии. Кроме того, при частом проведении алкоголизации происходит возбуждение близлежащих вегетативных узлов и может развиться ганглионит. Разрушение чувствительного корешка тройничного нерва производят методом гидротермической деструкции — бидистиллированной водой температуры 95—100 °С (Л.Я.Лившиц). Хирургическое лечение в виде перерезки периферических ветвей на лице или у основания мозга при невралгии тройничного нерва проводится как крайняя мера. В настоящее время применяют декомпрессионные операции по освобождению периферических ветвей тройничного нерва из костных каналов при выходе их на поверхность лица, резекцию периферических ветвей тройничного нерва со всеми его веточками. Вместе с тем рецидивы при этих операциях наблюдаются в 30—40% случаев. ОДОНТОГЕННЫЕ НЕВРОПАТИИ ТРОЙНИЧНОГО НЕРВА В стоматологической клинике нередко встречаются одонтогенные поражения тройничного нерва — невропатии, неврит. Заболевание может быть вызвано многими причинами, но главные из них — травма, воспалительный процесс в окружающих тканях, в том числе одонтогенный, различные инфекционные заболевания и токсикоз. Чаще поражаются луночковые нервы после удаления зубов, при инъекциях с целью анестезии, при травме зубов и челюстей (в случае эндодонтического лечения или повреждения тканей пломбировочным материалом). Невропатия ветвей тройничного нерва может быть обусловлена ношением зубных протезов, воспалительными одонтогенными заболеваниями, а также повреждением ветвей тройничного нерва при операциях в челюстно-лицевой области. Развитие невропатии при зубном протезировании чаще происходит вследствие токсического и аллергического воздействия материалов — пластмасс, металлов и др. Постгерпетическая невропатия тройничного нерва наблюдается при опоясывающем лишае, реже — при простом герпесе. Болевой синдром обычно сочетается с герпетическими высыпаниями в зоне разветвлений первой и второй ветвей тройничного нерва, с гиперестезией. Клиническая картина. Чаще поражаются мелкие ветви тройничного нерва (альвеолярные), реже — основные. Одонтогенная невропатия тройничного нерва проявляется постоянными болями в зоне иннервации пораженной ветви, чувством онемения в зубах, деснах, кожи верхней и нижней губ и подбородка, иногда парестезией в виде «ползания мурашек», покалывания и другими неприятными ощущениями. При обследовании больного обнаруживаются симптомы расстройства всех видов чувствительности в виде стойкого повышения (гиперестезии), стойкого снижения (гипестезии), выпадения (анестезии) или извращения (парестезии) чувствительности кожи лица, слизистой оболочки рта, зубов. Ведущим симптомом при невропатии тройничного нерва является боль, самопроизвольная, постоянная, ноющая, усиливающаяся при надавливании на пораженный нерв. Она может периодически усиливаться и ослабляться, но остается длительно. Характерно отсутствие пароксизмов и аллогенных (тригтерных) зон. В зависимости от поражения нервов отмечаются такие симптомы, как онемение 2/з или половины языка — при невропатии язычного нерва; боли, онемение слизистой оболочки щеки — при локализации процесса в щечном нерве; жжение, боли в половине неба — при поражении переднего небного нерва. Выраженность клинических проявлений может зависеть также от степени и формы поражения. Так, при легкой форме и хроническом течении невропатия тройничного нерва не вызывает у больных серьезных нарушений. При тяжелой форме от нестерпимых болей у больного может развиться шок. При длительном течении процесса наблюдаются трофические изменения — отечность, краснота слизистой оболочки, десквамация эпителия. При поражении третьей ветви тройничного нерва вследствие вовлечения двигательных нервов нередко возникает спазм или даже парез жевательных мышц. Диагноз основывается на топической диагностике пораженного нерва, степени нарушений чувствительности, снижения электровозбудимости пульпы, выявляемого методом электроодонтодиагностики. Регистрация корковых соматосенсорных потенциалов, свидетельствующая о нарушениях чувствительности, вызванных с коры головного мозга, также может быть диагностическим критерием. Невропатию тройничного нерва дифференцируют от невралгии, миофасциальной боли, дисфункции височно-нижнечелюстного сустава. Мышечные спазмы, наблюдаемые при миофасциальной боли, нехарактерны для невропатии. При невралгии и невропатии возможны идентичные болевые синдромы, но при первой сохраняются выраженные болевые приступы и «курковые» зоны. Разлитой характер болей и нарушения движений височно-нижне-челюстного сустава с характерной рентгенологической картиной позволяют провести дифференциальный диагноз дисфункции и невропатии. Лечение невропатии зависит от этиологических факторов и устранения их. Проводят противовоспалительную терапию (анальгетики, витамины группы В, общеукрепляющие и стимулирующие препараты). При травматических невропатиях (при переломах костей) необходимо определить, не ущемлен ли нерв. При необходимости производят невролиз, т. е. освобождение поврежденного нерва от сдавливающих его костных отломков и инородных тел. При разрыве нерва целесообразен эпиневральный шов. При невропатии аллергического или токсического происхождения сначала устраняют факторы, вызвавшие заболевание. При невропатии, развившейся вследствие потери зубов и нерационального протезирования (как правило, при сниженном прикусе), проводят ортопедическое лечение. При невропатиях тройничного нерва эффективны физические методы лечения: флюктуоризация, фонофорез гидрокортизона, ультразвук, динамические токи, продольная гальванизация нерва с использованием лидазы, витамина Вп, новокаина, тиамина, а также иглорефлексотерапия. В комплексном лечении применяют салицилаты, уротропин, дибазол, прозерин, галантамин. При постгерпетической невропатии используют антидепрессанты в комбинации с анальгетиками, витаминами группы В. НЕВРАЛГИЯ ЯЗЫКОГЛОТОЧНОГО НЕРВА Поражение языкоглоточного нерва относится к пароксизмальным невралгиям и характеризуется болями, появлением <курковых» зон соответственно зоне его расположения и иннервации. Этиология и патогенез. Причинами невралгии языкоглоточного нерва, по-видимому, могут быть компрессия его шиловидным отростком височной кости, оссификация шилоподъязычной связки и наиболее вероятно — компрессия корешка нерва расширенными и удлиненными задней нижней мозжечковой и позвоночной артериями. В. А. Карлов считает, что невралгия языкоглоточного нерва развивается при опухолях ротоглотки. Клиническая картина характеризуется кратковременными, но частыми болевыми приступами в виде жгучих, простреливающих, как удары током, болей. Приступы нередко возникают при движениях мимических и жевательных мышц (еда, разговор, зевание), а также при повороте головы или туловища. Вначале боли локализуются у корня языка, небных миндалин, переходя на глотку, боковую и переднюю поверхность шеи, угол и ветвь нижней челюсти, ухо, иррадиируя в другие области головы и шеи. У отдельных больных избирательно болевой синдром наблюдается только в двух-трех названных выше анатомических образованиях. Наиболее характерно для данной невралгии появление «курковых» зон — на слизистой оболочке в области миндалины, корня языка, козелка уха, реже — в передних 2/з языка и нижней губы. Невралгия языкоглоточного нерва может сочетаться с тригеминальной невралгией и прозолгией. Диагноз и дифференциальный диагноз. При обследовании нередко выявляются нарушения чувствительности в зоне болей (гипо- или гиперестезия), болезненность точки за углом нижней челюсти. В момент приступа можно отметить увеличение слюноотделения, гипергезию к горькой, кислой, соленой пище. В полости рта на пораженной стороне наблюдаются отек, гиперемия слизистой оболочки миндалины, корня языка, небной дужки. Диагностическим критерием может быть внутриротовая блокада анестетиками области шиловидного отростка. Невралгию языкоглоточного нерва дифференцируют от невралгии язычного, верхнегортанного, ушно-височного и затылочного нервов, поражения ганглиев коленчатого и верхнего шейного симпатических узлов, а также от синдрома болевой дисфункции височно-нижнечелюстного сустава. Лечение невралгии языкоглоточного нерва консервативное, такое же, как при тригеминальной невралгии. Хирургическое лечение заключается в блокаде анестетиками «курковых» зон, резекции шиловидного отростка внутриротовым доступом. При неэффективности консервативного и указанного хирургического лечения нейрохирурги рекомендуют проведение ангиографии, и в случае обнаружения изменений задней нижней мозжечковой и позвоночной артерий показана операция с использованием микрохирургии на сосудах. ПАРАЛИЧ МИМИЧЕСКИХ МЫШЦ В своей практике стоматолог нередко наблюдает больных с различными поражениями лицевого нерва. Чаще отмечаются невропатии различной этиологии без нарушения целости нерва и травматические поражения с повреждением его, в результате которых происходит двигательные расстройства в виде пареза или паралича мимической мускулатуры. Первичная невропатия лицевого нерва обычно возникает вследствие таких заболеваний, как ангина, грипп и др. Изолированные поражения лицевого нерва могут наблюдаться при диабете. Нередко процесс в нерве развивается в результате арахноидита, рассеянного склероза, гнойного воспаления среднего уха и др. Различают ишемические, инфекционные (отогенные), травматические параличи (прозопарезы). Достаточно велико число идиопатических прозопарезов неясной этиологии, отличающихся сезонностью развития (осенью или зимой). Несмотря на полиэтиологичность поражений лицевого нерва, признано, что в основе заболевания лежат сосудистые изменения и нарушения питания. Последнее приводит к сдавлению нерва в узком костном канале. В отдельных случаях компрессия возникает вследствие врожденных сужений канала. Клиническая картина. У больного на соответствующей половине лица нарушаются функции всех мимических мышц, общая чувствительность. Наблюдаются вегетативно-сосудистые расстройства: инъецирование конъюнктивы, разная окраска кожи и слизистой оболочки, снижение температуры последних на пораженной стороне. Губощечная складка сглажена, угол рта опущен, и из него вытекает слюна, исчезают естественные борозды лица — морщины; глазная щель расширена, иногда зияет. К этим явлениям иногда присоединяются расстройства вкуса, повышенное слезоотделение или сухость глаза. Иногда парезу предшествует болевой синдром. Заболевание часто сопровождается нарушением чувствительности на лице и в заушной области. Выраженность различных симптомов зависит от места поражения лицевого нерва. Диагноз. При установлении диагноза необходимы обоснования двигательных расстройств и определение периферического и центрального генеза синдрома. Паралич мимических мышц дифференцируют от лицевого гемиспазма и параспазма, которые имеют разнообразную сопутствующую симптоматику. Лечение. В комплексном лечении главным является ликвидация основного заболевания, вызвавшего поражение лицевого нерва. Оно должно включать противовоспалительную, десенсибилизирующую, общеукрепляющую и стимулирующую терапию. В первые дни заболевания назначают жаропонижающие и обезболивающие средства (амидопирин, анальгин, ацетилсалициловая кислота), антибиотики и другие противовоспалительные препараты. Рекомендуются витамины группы В, антихолинэстеразные препараты: прозерин внутрь по 0,015 г 3 раза в день и в инъекциях под кожу ежедневно по 1 мл 0,05% раствора, нивалин по 1 мл 0,25—0,5% раствора, галантамин по 1 мл 1% раствора, всего на курс 20—30 инъекций. Назначают и биогенные стимуляторы. В комплексное лечение ре-комедуется включать глюкокортикоидную терапию по схеме (В. А. Карлов). В первые дни заболевания хорошее действие оказывают блокады с применением анестетика в окружности шилососцевидного отверстия, электрофорез гидрокортизона или подкожные блокады этим препаратом. Местно применяют сухое тепло, парафин, повязки с 33% раствором димексида, а также их комбинации с 2% раствором новокаина или никотиновой кислотой. Спустя 5—6 дней показаны гальванизация с хлоридом кальция и салицилатами, коротковолновая диатермия. Рекомендуют иглорефлексотерапию, легкий массаж, ЛФК, а также электростимуляцию пораженной мимической мускулатуры. В случаях стойкого необратимого паралича мимической мускулатуры показано хирургическое лечение. Оно подразделяется на статическое и кинетическое подвешивание опущенных тканей и восстановление функции мышц. Для создания коллатеральной иннервации пораженных мышц концы пораженного нерва сшивают с другим нервом (например, добавочным, диафрагмальным или подъязычным). Производят и нервно-мышечную пластику, т. е. вшивание какого-либо нерва в парализованную мышцу, а также мышечную пластику — сшивание парализованной мышцы с непораженной, взятой по соседству (миопластика по методу Мухина, Наумова, миопластика и блефопластика по методам Мухина и Булатовской, миоэксплантодермопластика по Мухину—Вернадскому). В настоящее время при параличах мимической мускулатуры чаще применяют метод кинетического подвешивания опущенных мягких тканей к венечному отростку ветви челюсти по М. Э. Яги-зарову и мышечную пластику путем расщепления жевательной мышцы в месте прикрепления ее к нижней челюсти и подшивания ее части в виде ножки к опущенному углу рта или путем отсечения всей жевательной мышцы от места прикрепления в области угла нижней челюсти и пересаживания ее в область угла рта (П. В. Наумов). Для миопластики угла рта использут грудиноключично-сосце-видную и височную мышцы. Для уменьшения глазничной щели (лагофтальма) применяют операцию кантерафии, при которой сшивают латеральные отделы верхнего и нижнего века, а также склероблефарорафию (М. Э. Яги-заров). ПРОГРЕССИРУЮЩАЯ АТРОФИЯ ЛИЦА Прогрессирующая атрофия лица — заболевание, характеризующееся дистрофическими изменениями кожи, подкожной клетчатки, соединительной ткани и мышц лицевого скелета. Этиология и патогенез не имеют точного обоснования, но предполагается влияние генетического фактора. В развитии болезни большое значение придают травме. Чаще болеют женщины. Болезнь начинает развиваться в детском или юношеском возрасте. Клиническая картина. У больного появляется асимметрия лица вследствие атрофии мягких тканей. Кожа на стороне поражения истончена, часто пигментирована. Атрофические изменения тканей лица одной половины ведут к деформации носа, глазной и ротовой щели. Диагноз. Клинический диагноз подтверждают неврологическим, энцефалографическим, электронно-графическим и другими исследованиями. Прогрессирующую атрофию лица дифференцируют от врожденного недоразвития лица, очаговой склеродермии, гемиги-пертрофии лица. Лечение. Хирургическое лечение проводят после завершения терапии у невропатолога и остановки процесса атрофических изменений. Применяемые методы — подсадка под кожу пластмассовых эксплантатов, подкожной клетчатки, соединительнотканной основы филатовского стебля с измельченным хрящом, парафина — не дают высокого эстетического эффекта. Наиболее перспективна свободная пересадка блока тканей — кожи, подкожной клетчатки, мышцы с помощью микрохирургической техники. АУРИКОЛО-ТЕМПОРАЛЬНЫЙ СИНДРОМ (ГЕМИГИДРОЗ) Ауриколо-темпоральный синдром относится к невропатиям ушно-височного нерва (околоушно-височный гипергидроз или синдром Фрей). Заболевание проявляется в виде вегетативных пароксизмов: гиперемии, болевого тика и гипергидроза в околоушно-височной области во время еды кислой, острой, твердой пищи. Этиология и патогенез. Развитие заболевания, как правило, связано с болезнями слюнных желез, их травмой, в том числе оперативной. Полагают, что воспаление и травма околоушной железы ведут к деструкции ушно-височного нерва. Нарушение гуморальной саливации и срастание нервных веточек с потоотделитель-ными волокнами вызывают изменения слюно- и потоотделения. Клиническая картина отличается появлением болей, гиперемии кожи и выделением капелек пота в околоушно-жевательной области. Нередко возникновение этих симптомов связано с приемом пищи, физическим и эмоциональным напряжением. Диагноз. Наличие характерных симптомов (покраснение кожи, появление капелек пота), данные анамнеза и установление связи с заболеванием или травмой слюнной железы являются основой диагноза. При выраженности болевых ощущений гемигидроз следует дифференцировать от тригеминальной невралгии, синдрома болевой дисфункции височно-нижнечелюстного сустава и некоторых вегетативных ганглиопатий и невропатий. Лечение заключается в устранении основного фактора — заболевания слюнной железы. Назначают холинолитики перед едой, физиотерапию (электрофорез растворов калия йодида, лидазы, ди-мексида; грязелечение). Хорошие результаты дают тримекаиновые и лидокаиновые блокады ушно-височного нерва и ушного узла. Для радикального хирургического лечения нейрохирурги рекомендуют резекцию тимпанического сплетения. |
