Учебник. MS Word 2003 (.doc). Учебник. MS Word 2003 (. Литература для студентов медицинских вузов учебная литература для студентов медицинских вузов
 Скачать 7.37 Mb. Скачать 7.37 Mb.
|
|
Двусторонний вывих следует дифференцировать от двустороннего перелома мыщелковых отростков. При переломе подбородок смещен кзади, амплитуда движения нижней челюсти значительная, запа-дение мягких тканей впереди козелка уха наблюдается редко. Надавливание на подбородок кверху приводит к смыканию фронтальных зубов и сопровождается выраженными болевыми ощущениями в области козелка уха. На рентгенограмме видна щель перелома. При одностороннем вывихе жалобы больных по существу мало чем отличаются от уже приведенных. Конфигурация лица изменена вследствие смещения подбородка кпереди и в неповрежденную сторону. Остальные признаки аналогичны приведенным, но будут определяться с одной стороны. Зубы не смыкаются, средняя линия смещена в противоположную от повреждения сторону. Односторонний вывих следует дифференцировать от одностороннего перелома мыщелкового отростка. Для него характерно смещение средней линии в сторону перелома. Головку нижней челюсти можно пальпа-торно определить через наружный слуховой проход в суставной впадине. Амплитуда движения нижней челюсти достаточная, зубы на стороне перелома плотно контактируют. Задний вывих встречается редко, происходит при ударе в область подбородка. Головка челюсти смещается кзади (рис 122, б). Это иногда сопровождается разрывом капсулы сустава и переломом костной стенки слухового прохода, вследствие чего из наружного уха возможно кровотечение. Привычный вывих возникает у лиц с плоской головкой нижней челюсти или плоским суставным бугорком, при слабом связочном аппарате сустава и растянутой суставной сумке. В этих случаях вывих может возникнуть при зевании, умеренном давлении на челюсть, в момент кашля или чиханья. Характерны самопроизвольное его вправление и перемещение головки челюсти в правильное положение без врачебного вмешательства. Лечение. Метод Гиппократа. Для вправления двустороннего вывиха больного следует усадить так, чтобы нижняя челюсть его находилась на уровне локтевого сустава опущенной руки врача или немного ниже. Большие пальцы рук врач помещает на жевательные поверхности нижних больших коренных зубов, а остальными захватывает нижнюю челюсть снизу. Вправляемая головка нижней челюсти должна проделать путь, обратный таковому при ее вывихивании: вниз, назад и кверху. Для этого врач большими пальцами производит умеренное давление вниз, постепенно увеличивая усилие. Это позволяет безболезненно растянуть волокна жевательных мышц. Резкое же нажатие на зубы сопровождается рефлекторным сокращением их и появлением боли. Недооценка этого положения нередко является причиной неудачи при вправлении вывиха. Через некоторое время следует подтянуть подбородок вверх, одновременно отдавливая задний отдел челюсти вниз. Сочетая эти два противоположно направленных усилия, удается низвести головку челюсти вниз. Пекле этого нижнюю челюсть следует сместить назад и подтянуть области углов ее вверх. Соскальзывание головки во впадину по заднему скату бугорка сопровождается энергичным смыканием зубов (рис. 122, в). Поэтому врач должен обернуть несколькими слоями марли большие пальцы или своевременно переместить их на вестибулярную поверхность альвеолярного отростка. После вправления вывиха больному следует наложить подбородочную пращу на 3—5 дней, рекомендовать прием мягкой пищи и запретить открывать широко рот в течение 7—10 дней. При одностороннем вывихе указанные приемы проводят на стороне вывиха. Предварительное введение 3—5 мл 2% раствора новокаина в латеральную крыловидную мышцу (именно преимущественно она удерживает головку челюсти в неправильном положении) позволяет устранить контрактуру ее и создает благоприятные условия для вправления вывиха. При анестезии по М. Д. Дубову, пальпаторно определяют вывихнутую головку челюсти. Вкол иглы делают впереди головки строго под скуловой дугой, продвигают иглу через вырезку нижней челюсти несколько кзади (к головке челюсти) на 2—2,5 см. На этой глубине вводят раствор анестетика. Иногда умеренным надавливанием на передний край ветви челюсти вниз и кзади удается поставить головку челюсти в правильное положение. Метод Г. Л. Блехманси В преддверии полости рта врач определяет положение венечных отростков. Указательными пальцами надавливает на них кзади и вниз. Это приводит к расслаблению жевательных мышц и перемещению головки нижней челюсти в правильное положение. Эту манипуляцию можно проводить внеротовым способом, пальпаторно определив под скуловой костью венечные отростки (Ю. Д. Гершуни). Для вправления вывиха по методу этого автора следует через ткани щеки произвести давление большими пальцами на венечные отростки кзади и вниз. Застарелый передний вывих сроком более 4—5 нед не всегда удается устранить приведенными методами. В этом случае более эффективным является метод В. Попеску. Положение больного лежа на спине. При максимально открытом рте ему вводят между большими коренными зубами тугие марлевые валики диаметром 1,5— 2 см. Надавливают на подбородок снизу вверх, что приводит к перемещению головки нижней челюсти вниз. Затем надавливают на подбородок в направлении кзади, перемещая головку в суставную впадину. После вправления вывиха проводят иммобилизацию нижней челюсти в течение 2—3 нед. Это вмешательство осуществляют под обезболиванием (местным или общим). Если установлению головки в правильное положение мешает деформированный суставной диск, последний удаляют. При вправлении заднего вывиха большие пальцы рук врач располагает между вестибулярной поверхностью альвеолярного отростка нижней челюсти и косой линией у последнего большого коренного зуба. Остальными пальцами, как и при вправлении переднего вы- виха, захватывают тело нижней челюсти. Большими пальцами смещают нижнюю челюсть вниз, а остальными перемещают ее кпереди. Это позволяет установить головку в правильное положение. Накладывают подбородочную пращу на 2—3,5 нед. Лечение привычных вывихов может быть консервативным и оперативным. Консервативное лечение предполагает терапию основного заболевания, на фоне которого развилась патология височно-нижнечелюстного сустава (подагра, полиартрит), и укрепление капсулы сустава и его связок. Большое значение имеет ограничение движения в суставе, что достигается различными ортопедическими аппаратами или шинами. Аппарат Петросова ограничивает открывание рта до уровня, при котором не происходит смещения суставной головки за пределы суставного бугорка. Он состоит из двух коронок на верхние зубы и двух на нижние зубы и шарнира-ограничителя, фиксированного на них и установленного для каждого больного индивидуально. Аппарат Бургонской и Ходоровича состоит из двух коронок, фиксированных на малых или больших коренных зубах верхней и нижней челюстей. К коронкам припаяны под углом 45° к жевательной поверхности по одной втулке. Через них пропущена и закреплена полиамидная нить строго определенной для каждого больного длины. Она ограничивает амплитуду движения суставной головки. Для этих же целей можно использовать шину на верхнюю челюсть с пелотом, который, упираясь в слизистую оболочку переднего края ветви нижней челюсти, ограничивает открывание рта (шина Ядровой). Применение этих аппаратов создает условия, способствующие уменьшению размеров суставной капсулы, укрепляет связочный аппарат сустава. Оперативные методы лечения направлены на увеличение высоты суставного бугорка, углубление суставной впадины, создание дополнительного упора для головки нижней челюсти спереди от бугорка, укрепление суставной капсулы. ТЕРМИЧЕСКИЕ ОЖОГИ Поданным ВОЗ, термические поражения тела человека занимают третье место среди других травматических повреждений. Из пострадавших 70% получают ожоги в быту от горящей одежды или открытого пламени, горячих предметов, горячих жидкостей, поражения электрическим током или химическими веществами. Ожог может быть вызван тепловым излучением. В мирное время ожоги лица и головы составляют около 24,5% всех ожоговых поражений человека. Во время Великой Отечественной войны в армейском районе ожоги лица и головы составляли 3,5% всех повреждений челюстно-лицевой области. В случае применения ядерного оружия ожоги могут составить более 75% всех поражений (в комбинации с механической травмой и проникающей радиацией). В период военных действий в качестве зажигательного средства могут быть применены напалмы, пирогели, термит, белый фосфор. Напалмы 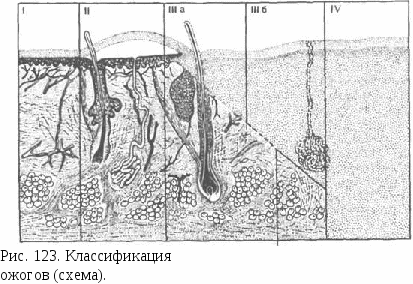 при горении дают температуру 800—1100 °С, фосфор — 800— 1200 °С, пирогели — 1400—1800 °С, термит — 2810—3010 °С. Высокая температура разрушает клетки в месте воздействия ее на ткани. Клетки быстро повреждаются при температуре 51 °С и выше. При этом возникают необратимые изменения белков, липидов и углеводов. Хорошо проводят тепло нервные стволы и кровеносные сосуды, плохо — костная ткань. Кожа препятствует прогреванию подлежащих тканей, поэтому толщина ее в различных анатомических областях имеет значение для исхода термического воздействия. Толщина кожи колеблется от 2 до 4 мм, а слой эпидермиса на лице составляет 0,1—1,17 мм. Различают 4 степени ожогов (рис 123). I степень. Поврежден эпидермис, появляются покраснение и отек кожи, умеренная болезненность. На 2—3-й день эти признаки исчезают, пораженный эпидермис слущивается, ожоговая поверхность эпителизируется. На месте очага некоторое время может сохраняться пигментация, которая в последующем исчезает бесследно. II степень. Поврежден не только эпидермис, но и поверхностный (сосочковый) слой дермы. На фоне гиперемированной кожи обра- зуются пузыри с прозрачной желтоватой жидкостью. Под крышкой пузыря определяется влажная ткань ярко-красного или розового цвета с выраженной болевой чувствительностью. Рана эпителизи- руется в течение 1—2 нед без образования рубцов. Ша степень. Эпидермис, сосочковый и сетчатый слой дермы разрушены. Не повреждены лишь волосяные фолликулы и потовые железы. Ожоговая поверхность может быть представлена пузырями, струпом или одновременно тем и другим. Пузыри имеют значительные размеры, напряжены. Они заполнены жидким или желеобразным содержимым желтоватого цвета. Дно ожоговой раны (под пузырем) ярко-розового цвета, влажное. Болевая чувствительность сохранена полностью или снижена. Струп может быть воскового, светло-желтого и коричневого цвета. Поверхность его эластична, болевая чувствительность снижена, тактильная — сохранена. Возможна самостоятельная эпителизация ожоговой поверхности в течение 4—6 нед с образованием негрубых рубцов. Иногда возникают келоидные рубцы, приводящие к функциональным расстройствам. Шб степень. Эпидермис и дерма с волосяными фолликулами и потовыми железами полностью разрушены. Возможно повреждение подлежащих тканей. Ожоговая поверхность может быть представлена струпом желтого, серого или коричневого цвета, но более темного, чем при ожоге Ша степени. Образующиеся пузыри заполнены геморрагическим содержимым. Дно раны сухое, тусклое, с белыми пятнами или полностью белесоватое. Оно может иметь мраморный рисунок. Болевая чувствительность резко снижена или отсутствует. Образовавшаяся после отторжения струпа гранулирующая рана заживает с образованием грубых рубцов. Сроки заживления зависят от размеров и локализации ожога. Ожоги Ilia и Шб степени трудно дифференцировать между собой по клиническим признакам. IV степень. Вместе с эпидермисом и дермой поражены подкожная жировая клетчатка, фасции, мышцы, иногда и кости. Ожоговая поверхность представлена плотным некротическим струпом различной толщины, коричневого или черного цвета. Болевая чувствительность отсутствует. В первые часы после травмы ожог IV степени может быть достоверно определен лишь при обугливании. Заживление ожогов IV степени происходит крайне медленно и может сопровождаться формированием значительных дефектов тканей. Ожоги I, II и Ша степени относят к поверхностным, когда частично сохраняются клетки эпидермиса или элементы дермы, что является источником для самопроизвольной эпителизации ожоговой раны. Ожоги Шб и IV степени являются глубокими, при них кожный покров самостоятельно не восстанавливается. Диагностировать глубину ожога в первые часы после получения его трудно. В клинике может быть использован следующий прием. Пораженные ткани осматривают с некоторого расстояния и сбоку. При поверхностном ожоге обожженная ткань отечна и приподнята над неповрежденной кожей. Дно раны увлажнено и блестит. При глубоком ожоге пораженные ткани сухие, плотные или сморщенные и расположены ниже поверхности неповрежденной кожи. Глубина ожога может быть установлена с помощью определения болевой чувствительности. При поверхностных ожогах (I—Ша степени) она сохранена, при глубоких (Шб—IV степени) — отсутствует. Более точно глубина ожога может быть определена к концу 1—2-й недели. Для оценки тяжести повреждения большое значение имеет определение не только глубины, но и площади ожога. Ее выражают в процентах к общей поверхности тела. Для этого используют правило «девяток». Согласно ему, площадь головы, шеи, верхней конечности равна 9% общей поверхности тела. Площадь передней, задней поверхности туловища и нижней конечности составляет 18% (2 раза по 9%) общей поверхности тела, площадь ладони взрослого человека — 1%. Для определения площади ожога можно использовать бумажный шаблон кисти больного. В клинической практике для измерения площади ожога используют правило «девяток» и правило «ладони». Тяжесть состояния больных во многом определяется возрастом пострадавшего и выраженностью ожога дыхательных путей. В практической работе у одного и того же больного могут быть поверхностные и глубокие ожоги в сочетании с поражением дыхательных путей и без него. Тяжесть ожоговой травмы помогает оценить индекс тяжести поражения (ИТП). Согласно ему, 1% ожога II—Ша степени соответствует 1 единице, 1% глубоких ожогов (Шб—VI степень) — 3 единицам. Ожоги I степени не учитываются. При наличии ожогов дыхательных путей к ИТП прибавляют 30 единиц. Ожоговая болезнь развивается при относительно обширной термической травме: при глубоких ожогах, занимающих более 15% поверхности тела у взрослых и 10% — у детей и стариков. Поверхностные и ограниченные по площади глубокие ожоги не сопровождаются ожоговой болезнью. При изолированных ожогах головы, лица и шеи ожоговая болезнь развивается крайне редко. Различают 4 периода ожоговой болезни: I — ожоговый шок; II — острая ожоговая токсемия; III — ожоговая септикотоксемия; IV — рекон-валесценция. Название каждого периода предопределяет ее патогенетическую направленность. Особенности ожогов головы, лица и шеи. Поверхность лица составляет 3,12% общей площади тела. Хорошая иннервация и васкуляризация лица, неблагоприятное психическое состояние пострадавшего при обезображивании лица обусловливают тяжесть его состояния даже при изолированных ожогах лица II—IV степени. Рельеф лица неровный, кожа тонкая и неодинаковой толщины в различных областях его. Поэтому на лице даже на близких друг к Другу участках при воздействии одного и того же термического агента могут возникнуть различные по глубине ожоги — от самых поверхностных до глубоких. Глубокие ожоги возникают чаще на выстоящих участках лица: надбровных дугах, ушах, носе, скуловой области, губах, подбородке, нередко поражаются ткани лба и веки. Ожоги лица часто сочетаются с ожогом дыхательных путей, кистей рук (рис 124). Они сопровождаются выраженной болезненностью и значительным отеком тканей, который появляется в первые часы после травмы и быстро нарастает. Часто поражаются надбровные дуги. При глубоких ожогах на месте бровей образуется тонкий рубец, который усиливает выворот верхнего века. Роста волос не бывает. Ожоги ушных раковин нередко бывают глубокими, вплоть до обугливания с повреждением хряща. Развивающийся хондрит сопровождается значительным отеком, гиперемией тканей ушной раковины, резкой болезненностью. Над участками нагноения появляется флюктуация вследствие скопления экссудата. После отторжения погибших участков хряща возникают дефекты и деформации ушных раковин. При тотальном поражении ушных раковин они тверды на ощупь, безболезненны, имеют белый или темный цвет. Нос (наружный) имеет сложную анатомию. Кожа спинки носа тонкая. Под ней располагается незначительный слой рыхлой соединительной ткани и нет подкожной жировой клетчатки. В области крыльев носа расположены тонкие хрящи. Чаще при ожоге страдают кончик и крылья носа, иногда вся его поверхность. Нередко повреждаются крыльные и треугольные хрящи, что приводит к развитию хондрита с последующим их некрозом. Возникают дефекты тканей носа, стойкая деформация его. При ожогах тканей скуловой области и щек могут погибнуть ткани до околоушной фасции с обнажением околоушной слюнной железы. Рубцевание тканей этих областей приводит к вывороту нижнего века и смещению угла рта кнаружи. Возможен некроз скуловой кости. Губы — подвижный отдел лица. Они играют большую роль в приеме пищи. Красная кайма губ не содержит потовых и слизистых желез, волосяных луковиц. Покровный эпителий ее тонок и прозрачен. При ожогах губ красная кайма нередко некротизируется и не восстанавливается. Образующиеся корки травмируются, кровоточат, формирующиеся трещины вызывают боль и создают значительные трудности при приеме пищи. Вследствие отека красная кайма выворачивается, образуется «рыбий рот». Ожоги губ могут привести не только к нарушению формы приротовой области, но и к образованию микростомы и затруднению приема пищи через рот. Вместе с нижней губой поражаются ткани подбородка. У мужчин корочки ожоговой раны прочно соединяются с волосами, что причиняет значительные неудобства пострадавшему и способствует формированию на этом участке рубца с неровной поверхностью. |
