Робустова новая. Литература для студентов стоматологических факультетов медицинских вузов хирургическая стоматология г Под редакцией
 Скачать 8.34 Mb. Скачать 8.34 Mb.
|
|
Обезболивание в области щечного нерва. При широко открытом рте больного вкол иглы делают в слизистую оболочку щеки, направляя шприц с 86 противоположной стороны. Местом вкола являет-1 ся точка, образованная пересечением горизонта- > льной линии, проведенной на уровне жевательной поверхности верхних больших коренных зубов, и вертикальной линии, являющейся проекцией переднего края венечного отростка на слизистую оболочку щеки. Иглу продвигают на глубину 1,0— 1,5"см до переднего края венечного отростка, где щечный нерв пересекает его, выходя из крыловидно-височного клетчаточного промежутка или из толщи височной мышцы, и располагается по наружной поверхности щечной мышцы. Вводят 1—2 мл раствора анестетика. Обезболивание наступает в зоне иннервации щечного нерва [см. Обезболивание на нижнечелюстном валике (торуса-льная анестезия)]. Обезболивание в области язычного нерва. Язычный нерв блокируют при проведении анестезии у отверстия нижней челюсти и на нижнечелюстном валике. Кроме того, на него можно воздействовать в челюстно-язычном желобке. Для этого шпателем отводят язык в противоположную сторону. Вкол иглы делают в слизистую оболочку в наиболее глубокой части челюстно-язычного желобка на уровне середины коронки третьего нижнего большого коренного зуба. В этом месте язычный нерв залегает очень поверхностно. Вводят 2 мл анестетика. Зона обезболивания соответствует иннервации язычного нерва. Обезболивание в области подбородочного нерва. Для выполнения анестезии необходимо определить расположение подбородочного отверстия. Чаще оно располагается на уровне середины альвеолы нижнего второго малого коренного зуба или межальвеолярной перегородки между вторым и первым малыми коренными зубами и на 12— 13 мм выше основания тела нижней челюсти'. Проекция отверстия находится, таким образом, на середине расстояния между передним краем жевательной мышцы и серединой нижней челюсти. Подбородочное отверстие (устье канала нижней челюсти) открывается кзади, кверху и наружу. Это следует помнить, чтобы придать игле направление, позволяющее ввести ее в канал (рис. 5.25, а). | Внеротовой метод. Проводя анестезию на правой половине нижней челюсти, удобное положение для врача — справа и сзади больного. «Выключая» подбородочный нерв слева, врач располагается справа и кпереди от больного. Определяют проекцию подбородочного отверстия на кожу и указательным пальцем левой руки в этой точке прижимают мягкие ткани к кости. Придав игле направление с учетом хода канала, делают вкол иглы на 0,5 см выше и кзади от проекции подбородочного отверстия на кожу (рис. 5.25, б). Затем продвигают ее вниз, внутрь и кпереди до соприкосновения с костью. Введя 0,5 мл анестетика и осторожно перемещая иглу, находят подбородочное отверстие и входят в канал. Ори- ентиром может служить ощущение характерного проваливания иглы. Продвигают иглу в канале на глубину 3—5 мм и вводят 1—2 мл обезболивающего раствора. Анестезия наступает через 5 мин. Если иглу не вводить в канал нижней челюсти, то зона обезболивания, как правило, ограничивается только мягкими тканями подбородка и нижней губы. Обезболивание в области малых коренных зубов, клыка, резцов и альвеолярной части в этом случае выражено недостаточно. Внутриротовой метод. При сомкнутых или полусомкнутых челюстях больного отводят мягкие ткани щеки в сторону. Вкол иглы делают, отступив несколько миллиметров кнаружи от переходной складки, на уровне середины коронки первого большого коренного зуба (рис. 5.25, в). Иглу продвигают на глубину 0,75—1,0 см вниз, кпереди и внутрь до подбородочного отверстия. Последующие моменты выполнения анестезии не отличаются от таковых при внеротовом методе. Зона обезболивания: мягкие ткани подбородка и нижней губы, малые коренные зубы, клыки и резцы, костная ткань альвеолярной части, слизистая оболочка его с вестибулярной стороны в пределах этих зубов. Иногда зона обезболивания распространяется до уровня второго большого коренного зуба. Выраженная анестезия наступает обычно только в пределах малых коренных зубов и клыка. Эффективность обезболивания в области резцов невелика из-за наличия анастомозов с противоположной стороны. Осложнения. При повреждении сосудов возможны кровоизлияние в ткани и образование гематомы, появление участков ишемии на коже подбородка и нижней губы. При травме нервного ствола может развиться неврит подбородочного нерва. Лечение и профилактика этих осложнений не отличаются от таковых при анестезии других нервов. Блокада двигательных волокон нижнечелюстного нерва. Блокада по способу Берше. Для выключения жевательного нерва вкол иглы производят перпендикулярно к кожному покрову под нижний край скуловой дуги, отступив кпереди от козелка ушной раковины на 2 см. Иглу продвигают горизонтально к средней линии, на глубину 2,0—2,5 см через вырезку нижней челюсти. Вводят 3—5 мл анестетика. Эффект анестезии определяется через 5—10 мин и выражается в расслаблении жевательных мышц. Эту анестезию используют при наличии воспалительной контрактуры нижней челюсти (в сроки до 10 дней после ее развития). При появлении органических изменений в мышцах добиться открывания рта блокадой нерва не удается. Блокада по способу Егорова. Анестезия позволяет блокировать не только жевательный нерв, но и остальные двигательные ветви нижнечелюстного нерва. 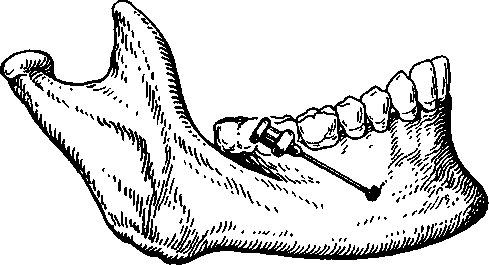 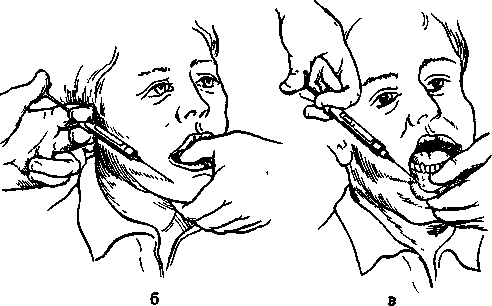 Рис. 5.25. Введение обезболивающего средства в подбородочное отверстие. а — положение иглы; б — внеротовой способ; в — внутри-ротовой способ. Депо из раствора анестетика создается на уровне основания переднего ската суставного бугорка, у наружной поверхности подвисочного гребня, что позволяет инфильтрировать клетчатку крыловидно-височного, крыловидно-нижнечелюстного пространств и подвисочной ямки. Именно там залегают двигательные ветви. Врач располагается справа от больного. Фиксирует дистальную фалангу I пальца левой руки на наружной поверхности головки нижней челюсти и суставного бугорка височной кости. Больного просят открыть и закрыть рот, сместить нижнюю челюсть в сторону. Таким образом определяют место вкола иглы, которое должно находиться на 0,5—1,0 см кпереди от суставного бугорка, под нижним краем скуловой дуги. Обработав кожу спиртом или спиртовым раствором йода, производят вкол в найденную точку. Иглу продвигают под скуловой дугой несколько вверх (под углом 60—75° к коже) до наружной поверхности височной кости. Это расстояние фиксируют II пальцем правой руки и извлекают иглу на 0,5—1,0 см. Затем под прямым углом к поверхности кожи иглу 87  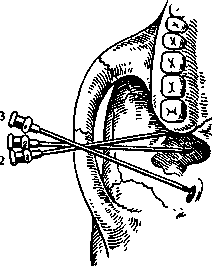 Рис. 5.26. Обезболивание II и III ветвей тройничного нерва. а — положение иглы: 1 — у наружной пластинки крыловидного отростка клиновидной кости, 2 — у входа в крыловидно-небную ямку, 3 — у овального отверстия; б — вкол иглы по середине трагоорбитальной линии. погружают в мягкие ткани на отмеченную II пальцем глубину и вводят 2 мл раствора анестетика. Обезболивание верхнечелюстного и нижнечелюстного нервов (стволовая анестезия). При проведении травматических операций, требующих обезболивания в области тканей всей верхней или нижней челюсти, можно блокировать верхнечелюстной нерв у круглого отверстия в крыловидно-небной ямке и нижнечелюстной — у овального отверстия. Исследования С.Н.Вайсблата показали, что наиболее простым и доступным ориентиром при блокаде второй и третьей ветвей тройничного нерва является наружная пластинка крыловидного отростка клиновидной кости. Крыловидно-верхнечелюстная щель, которой крыл обидно-небная ямка открывается кнаружи, и овальное отверстие находятся в одной плоскости с наружной пластинкой крыловидного отростка. Вход в крыловидно-небную ямку расположен кпереди, а овальное отверстие — кзади от нее (рис. 5.26, а). Для стволовой анестезии необходимо использовать иглу длиной 7—8 см. Обезболивание верхнечелюстного нерва. Подску-локрыловидный путь обезболивания в крыловидно-небной ямке по Вайсблату. С.Н.Вайсблат доказал, что проекция наружной пластинки крыловидного отростка находится на середине описанной им козелково-глазничной линии, проведенной от козелка ушной раковины до середины отвесной линии, которая соединяет наружный край глазницы с передненижним участком скуловой кости. Вкол иглы производят в середине козелково-глазничной линии, у нижнего края скуловой дуги (рис. 5.26, б). Иглу продвигают внутрь в горизонтальной плоскости строго перпендикулярно 88 к кожным покровам до упора в наружную пластинку крыловидного отростка. Отмечают глубину погружения иглы (обычно 4—6 см) предварительно насаженным на нее кусочком стерильной резинки. Иглу извлекают несколько больше чем на половину, поворачивают ее кпереди под углом 15—20° и вновь погружают в ткани на отмеченную глубину, при этом игла достигает крыловидно-небной ямки. Учитывая небольшой объем крыловидно-небной ямки, заполненной сосудами, нервами и клетчаткой, достаточно ввести в нее анестетик, чтобы он проник к круглому отверстию и верхнечелюстному нерву. Подводить иглу непосредственно к круглому отверстию нет надобности. Вводят 2—4 мл раствора анестетика. Через 10—15 мин наступает анестезия. Подскуловой путь. Вкол иглы делают в место пересечения нижнего края скуловой кости с вертикальной линией, проведенной от наружного края глазницы, т.е. у нижнего края скуловой кости. Иглу направляют кнутри и несколько вверх до соприкосновения с бугром верхней челюсти. Затем, скользя иглой по кости (шприц отводят кнаружи), продвигают ее на 4—5 см кзади и кнутри, после чего игла попадает в крыловидно-небную ямку несколько выше ее середины. Вводят 2—4 мл анестетика. Орбитальный путь. Вкол иглы делают в области верхней границы нижненаружного угла глазницы, что соответствует верхнему краю скуловой кости. Иглу продвигают по наружной стенке глазницы кзади на глубину 4—5 см строго в горизонтальной плоскости. При этом игла не должна терять контакта с костью и отклоняться вверх. На этой глубине игла достигает области круглого отверстия, где вводят 5 мл анестетика. Если иглу провести по нижнеглазничной стенке до нижней глазничной щели, то анестетик через нее проникает в крыловидно-небную ямку, где блокирует верхнечелюстной нерв. Небный путь (внутриротовой). Иглу вводят в крыловидно-небную ямку через большое небное отверстие и большой небный канал. Войдя в большое небное отверстие, иглу продвигают вверх и кзади по каналу на глубину 3,0—3,5 см до крыловидно-небной ямки. Вводят 1,5—2,0 мл анестетика. Способ введения иглы в большое небное отверстие приведен при описании анестезии большого небного нерва. Зона обезболивания: все ткани и органы, получающие иннервацию от второй ветви тройничного нерва. Обезболивание нижнечелюстного нерва у овального отверстия по Вайсблату. Через середину козелково-глазничной линии иглу погружают до наружной пластинки крыловидного отростка так же, как при блокаде верхнечелюстного нерва. Затем извлекают ее кнаружи до подкожной клетчатки и, развернув иглу на 1 'см кзади, погружают в ткани на первоначальную глубину. Игла при этом достигает уровня овального отверстия. Вводят 2—3 мл обезболивающего раствора. Анестезия наступает через 10—15 мин. Зона обезболивания: все ткани и органы, получающие иннервацию от третьей ветви тройничного нерва. Осложнения стволовой анестезии. При проведении стволовой анестезии игла может попасть в полость носа или в слуховую трубу. Могут возникнуть диплопия, механическое повреждение отводящего и глазодвигательного нервов. Пропитывание анестетиком с адреналином зрительного нерва может привести к временной потере зрения. Возможно повреждение крупных артериальных и венозных стволов у основания черепа. Профилактика осложнений — тщательное соблюдение техники проведения анестезии. 5.4. Общие осложнения местной анестезии При введении раствора анестетика не должно возникать чувство жжения или болевой реакции. Резкая боль в момент инъекции — грозный признак ошибочного введения вместо анестетика других растворов (нашатырный спирт, формалин, хлорид кальция, этиловый спирт и др.). Если это произошло, то ткани, в которые введено одно из указанных веществ, необходимо инфильтрировать 0,25—0,5 % раствором лидокаина и рассечь их. Это уменьшает концентрацию ошибочно введенного раствора и создает условия для купирования воспалительного процесса в тканях. Кроме того, следует назначить антибиотики широкого спектра действия, антигистаминные препараты и анальгетики. Осложнения местного характера, возможные при инфильтрационной или проводниковой анестезии, приведены при описании отдельных методик их выполнения. Далее приводим осложнения общего характера, которые могут возникнуть во время или после обезболивания. Интоксикация. Токсичность новокаина незначительна, однако при заболеваниях, когда снижена холинэстеразная активность сыворотки крови (гипертиреоз, тяжелая форма аллергии, алиментарная дистрофия), при гепатите, циррозе печени токсичность новокаина и тримекаина возрастает. Она значительно увеличивается при попадании местного анестетика в кровяное русло. Кроме того, токсичность местных анестетиков прямо пропорциональна их концентрации в квадрате. При передозировке новокаина больные предъявляют жалобы на головокружение, головную боль, недомогание, слабость, тошноту (рвоту), чувство страха. Отмечают бледность кожных покровов и слизистых оболочек, холодный пот, частое поверхностное дыхание, двигательное возбуждение. Могут быть судороги. Артериальное давление значительно снижено, пульс частый и слабый. Возможна брадикардия, обусловленная угнетением бульбарных центров, заканчивающаяся остановкой сердца. Общее возбуждение может перейти в угнетение центральной нервной системы и остановку дыхания. С появлением первых признаков передозировки препарата необходимо прекратить введение анестетика. При легкой степени отравления больного следует перевести в горизонтальное положение, дать вдыхать пары нашатырного спирта, ввести внутривенно 20 мл 40 % раствора глюкозы, 1—2 мл кордиамина, 5 % раствор аскорбиновой кислоты (2—5 мл), сердечные гликозиды: 0,06 % раствор коргликона (1—0,5 мл), 0,05 % раствор строфантина (0,5 мл). При тяжелой степени отравления для снятия возбуждения вводят внутривенно 1—2 мл 1 % раствора тиопентал-натрия (при показаниях — больше), проводят искусственную вентиляцию легких портативным респиратором. Показано также введение дыхательных аналептиков, сердечно-сосудистых препаратов и гликозидов,в ранее приведенных дозировках, изотонического раствора хлорида натрия (500—1000 мл), кровезаменителей' (реополиглкжина 500—1000 мл). Кроме того, следует стимулировать диурез (2—4 мл лазикса внутримышечно или внутривенно). Осложнения при использовании лидокаина указаны в разделе «Местные анестетики. Лидока-ин». При использовании ультракаина с адреналином возможны побочные эффекты: головная боль, нарушение сознания, нарушение дыхания (диспноэ, апноэ), тремор, подергивание мышц вплоть до судорог, снижение артериального давления, тахикардия или брадикардия, потемнение в глазах, диплопия, временная слепота. В месте введения анестетика могут появиться покраснение, зуд, некроз ткани. Очень редко развиваются ангионевро-тический отек, анафилактический шок. При передозировке препарата возникает головокружение, двигательное возбуждение, потеря сознания, снижение артериального давления, тахикардия или брадикардия. При появлении первых признаков осложнения необходимо прекратить введение анестетика, перевести больного в горизонтальное положение, обеспечить проходимость дыхательных путей, начать ингаляцию кислорода; по показаниям проводят интубацию трахеи. Центральные ана-лептики противопоказаны. При судорогах внутривенно медленно вводят барбитураты короткого действия, проводят инфузионную терапию. При коллапсе и нарастающей брадикардии показано внутривенное введение 0,1 % раствора норадрена-лина, при выраженной тахикардии и тахиарит-мии — р-адреноблокаторов. В случае повышения артериального давления вводят периферические 89 вазодилататоры, по показаниям проводят сердечно-легочную реанимацию. Передозировка адреналина может вызвать интоксикацию. В этих случаях появляются беспокойство, страх, тремор, похолодание кожных покровов, одышка, головная боль, сердцебиение, отмечаются повышение артериального давления, боли в области сердца. Могут возникнуть нарушение сердечного ритма, фибрилляция желудочков, потеря сознания, кровоизлияние в мозг, отек легкого. Оказание помощи. Внутривенно вводят 0,6— 1,0 мл 0,1 % раствора атропина сульфата, 2 мл кордиамина, 0,5 мл 0,05 % раствора строфантина на изотоническом растворе хлорида натрия. Необходимы вдыхание амилнитрита, проведение окси-генотерапии. При значительном повышении артериального давления внутривенно вводят 6—8 мл 0,5 % раствора дибазола, 5—10 мл 2,4 % раствора эуфиллина, 5—10 мл 25 % раствора сульфата магния. Назначают 1—2 таблетки нитроглицерина под язык. Обморок. Это относительно часто встречающееся осложнение, которое может развиться на любом этапе проведения местной анестезии. Оно обусловлено острой аноксией головного мозга. Обморок характеризуется появлением головокружения, звоном в ушах, тошнотой, зевотой. Кожные покровы становятся бледными, влажными. Зрачки расширяются. Пульс слабый, частый, артериальное давление низкое. Дыхание поверхностное, редкое. Наступает потеря сознания с выключением мышечного тонуса. Оказание помощи. Больному следует придать горизонтальное положение, обеспечить приток свежего воздуха, дать вдыхать пары нашатырного спирта. Кожу- лица, шеи следует обтереть полотенцем, смоченным в холодной воде. Эти простейшие мероприятия оказываются эффективными. Крайне редко возникает необходимость во введении сердечно-сосудистых средств и аналеп-тиков (кордиамин, кофеин, эфедрин) внутримышечно в терапевтических дозах. Профилактика обморока заключается в создании спокойной обстановки в отделении, снятии психоэмоционального напряжения перед вмешательством (премедикация седативными препаратами). Нужно ослабить воротник одежды, исключить резкие движения головой. Вкол иглы производят на высоте глубокого вдоха (отвлекающий момент для больного). Коллапс проявляется остро развивающейся сосудистой недостаточностью. Сознание у больного сохранено. Отмечаются вялость, апатия, головокружение. Кожа бледная, холодная, влажная на ощупь. Пульс частый, нитевидный, плохого наполнения. Артериальное давление низкое, дыхание поверхностное. Оказание помощи. Больного необходимо перевести в горизонтальное положение или положение 90 Тренделенбурга. Внутривенно следует ввести 20— 60 мл 40 % раствора глюкозы с 2—5 мл 5 % раствора аскорбиновой кислоты, 2—3 мл кордиамина, 1—2 мл 10 % раствора кофеина. Внутримы- г шечно можно медленно ввести 1 мл 0,1 % раствора стрихнина. Показано введение 10 % раствора хлорида кальция (10 мл). При неэффективности проводимой терапии нужно ввести 0,3—0,5 мл 1 % раствора мезатона в 20 мл 40 % раствора глюкозы. По показаниям может быть применен 0,1 % раствор норадреналина гидрохлорида в 400 мл поли- I глюкина (капельно), 30—60 мг преднизолона (2— 3 мл 3 % раствора препарата). Следует помнить, что на 1 г сухого вещества глюкозы необходимо ввести 5 ЕД инсулина внутримышечно. Терапию следует проводить на фоне ингаляции кислорода. Анафилактический шок. Это грозное осложнение чаще развивается у лиц с заболеваниями аллергической природы или перенесших аллергическую реакцию на какой-либо препарат, у больных, ближайшие родственники которых имеют отягощенный аллергологический анамнез. Различают типичную форму, кардиальный, астмоид-ный, церебральный и абдоминальный варианты анафилактического шока. По течению выделяют молниеносную, тяжелую, средней тяжести, легкую формы. При типичной форме через некоторое время по-сле^введения лекарственного препарата (анестетика) появляются чувство страха, беспокойство, покалывание и зуд кожи лица, головы, рук, шум в ушах, головная боль, потливость. Покраснение лица сменяется резкой бледностью. Могут быть судороги, иногда — потеря сознания. Зрачки расширяются и не реагируют на свет. Чувство тяжести за грудиной сменяется резкой болью в области ( сердца. Отмечаются тахикардия, значительное снижение артериального давления. Неприятные ощущения в эпигастральной области могут перерасти в коликообразные боли в животе, тошнота может закончиться рвотой. У некоторых больных отмечаются вздутие живота, непроизвольная дефекация и мочеиспускание. Появляются одышка различной степени — от затрудненного дыхания до асфиксии. При других формах шока преобладают признаки поражения соответствующих органов. Тяжелая и молниеносная формы анафилактического шока могут быстро закончиться летальным исходом. При шоке средней тяжести и его легкой форме удается выявить указанные признаки. Оказание помощи. Необходимо обеспечить проходимость верхних дыхательных путей: повернуть голову больного набок, вытянуть язык, очистить рот от рвотных масс, выдвинуть нижнюю челюсть вперед, начать искусственную вентиляцию легких (в зависимости от клинической ситуации). Для прекращения поступления антигена в кровь зону , введения последнего следует обколоть 0,5 мл 0,1 % раствора адреналина, разведенного в 5— 10 мл изотонического раствора хлорида натрия, или, если это технически невозможно, по ходу введения антигена ввести 1 мл адреналина. Следует ввести антигистаминные препараты (2—4 мл 1 % раствора димедрола или 2—3 мл 2,5 % раствора супрастина, 2 мл 2,5 % раствора пипольфена), 3—5 мл 3 % раствора преднизолона, 0,5 мл 0,1 % раствора адреналина гидрохлорида (внутривенно или внутримышечно). Хороший эффект дает введение 100—120 мл 5 % эпсилон-аминокапроновой кислоты. Если имеются признаки прогрессирова-ния бронхоспазма, показано введение 2,4 % раствора эуфиллина (10 мл) или 0,5 % раствора изад-рина (2 мл). Для поддержания сердечной деятельности вводят диуретики и сердечные гликозиды: 2—4 мл лазикса, 0,5—1,0 мл 0,06 % раствора корг-ликона. Эта терапия проводится на фоне ингаляции кислорода. Лекарственные препараты следует вводить внутривенно. Внутримышечные инъекции малоэффективны. При отсутствии улучшения в состоянии больного следует повторить введение препаратов. При показаниях проводят сердечно-легочную реанимацию. Больные, перенесшие анафилактический шок, должны быть госпитализированы в специализированное отделение из-за опасности поздних осложнений — нарушений деятельности сердца, почек, желудочно-кишечного тракта. Профилактика осложнения заключается в тщательном анализе аллергологического анамнеза. 5.5. Потенцированная местная анестезия (премедикация) Местные анестетики позволяют устранить сенсорный компонент боли, но не оказывают влияния на ее эмоциональный и вегетативный компоненты. Большинство больных на приеме у стоматолога испытывают чувство тревоги, страха, беспокойства, иногда находятся в состоянии апатии или депрессии, что является проявлением нервно-психического напряжения или эмоционального стресса. При этом возникают психовегетативные осложнения, проявляющиеся тахикардией, гипертензией, гипергликемией, астматическим приступом, стенокардией, обмороком или коллапсом. Под влиянием отрицательных эмоций происходят существенные изменения в системе регуляции жизненно важных функций организма: повышается содержание в крови катехоламинов, гистамина, возникает спазм сосудов, нарушаются процессы метаболизма (возрастает энергопотребление). Час- тота осложнений общего характера при амбулаторных операциях зависит не столько от сложности вмешательства, сколько от степени выраженности психоэмоционального напряжения (стресса) у больного. Поэтому перед стоматологическими операциями для сохранения адаптационных механизмов и профилактики осложнений общего характера необходима медикаментозная подготовка с преимущественным воздействием на психоэмоциональную сферу больного. Применяемые для этого препараты действуют на различные отделы центральной нервной системы и различные уровни проведения болевой чувствительности. Не усиливая местноанестезирующего действия анестетика, они значительно улучшают эффект обезболивания. «Выключение» болевой чувствительности в операционной ране с помощью местного обезболивания, проводимого на фоне лекарственной подготовки (премедикации), обеспечивающей понижение реактивности организма и общую ана-лгезию, называют потенцированной местной анестезией. При определении психоэмоционального состояния больного по клиническим признакам выделяют 5 типов реакций (по А.Ф.Бизяеву): астеническую, депрессивную, тревожную, ипохондрическую, истерическую. Астеническая реакция характеризуется вегетативной лабильностью, головными болями, повышенной утомляемостью, раздражительностью, слезливостью. При депрессивной реакции отмечаются подавленное настроение, негромкий голос, отсутствие уверенности в успехе лечения; больной немногословен. Тревожная реакция проявляется беспокойством, волнением, страхом, опасением за неудачный исход, плохим сном, учащением пульса. При ипохондрической реакции больной предъявляет много жалоб, детализирует их, подробно описывает ощущения и события в хронологическом порядке, охотно обследуется; обнаруживается несоответствие между обилием жалоб и определяемыми патологическими изменениями. Истерическая реакция — это вегетативные реакции (комок в горле, нехватка воздуха, тремор пальцев рук, красные пятна на коже лица и шеи). В поведении больных отмечаются демонстративность, театральность, стремление привлечь к себе внимание, вызвать сочувствие. Реакция может отсутствовать, быть легкой, умеренной, выраженной. При легкой степени симптомы непостоянны, выявление их возможно лишь при целенаправленном опросе, существенных изменений в поведении нет. Для умеренной характерны постоянные и выраженные признаки психоэмоциональных реакций, в поведении эти реакции преобладают. При выраженной реакции больной плохо контролирует свои поступки, психоэмоциональное расстройство является главным фактором, определяю- 91 щим его поведение и состояние. Установлено, что при плановых стоматологических операциях у больных чаще определяется легкая, а при ур-гентной — умеренная степень выраженности психоэмоционального напряжения. Премедикацию проводят с учетом типа и степени выраженности психоэмоциональной реакции. В условиях поликлиники эффективно применение транквилизатора седуксена, наркотического анальгетика лексира, ненаркотического анальгетика анальгина. У больных с сопутствующими заболеваниями, кроме указанных препаратов, оправдано использование спазмолитика баралгина, р-адре-ноблокатора обзидана (анаприлина) и холиноли-тика атропина. У больных без сопутствующих заболеваний при легкой и умеренной степени выраженности психоэмоционального состояния эффективно применение седуксена внутрь (0,3 мг/кг) за 30—40 мин до проведения местной анестезии, при выраженной степени (за исключением случаев истерической реакции) — введение 0,5 % раствора седуксена в той же дозировке с 0,1 % раствором атропина (0,6—0,8 мл) в одном шприце внутривенно. При выраженной тахикардии атропин лучше не вводить. Больным с истерической реакцией при выраженной степени психоэмоционального состояния показано внутривенное введение седуксена (0,3 мг/кг) и лексира (0,5 мг/кг). При введении раствора атропина необходим контроль частоты пульса. Премедикация в поликлинике у больных с сопутствующими заболеваниями приведена в соответствующем разделе учебника. В стационаре подготовку проводят накануне дня операции или (по показаниям) за несколько дней до нее. На ночь назначают снотворные, ан-тигистаминные препараты, малые транквилизаторы в общепринятых терапевтических дозах. За 3 ч до операции эти препараты дают повторно. Дополнительно внутримышечно вводят анальгетики, витамины (группы В, С). За 45 мин до операции внутримышечно применяют «коктейль», состоящий из растворов анальгетика, антигистаминных препаратов, М-холинолитика. Вместо этих препаратов (иногда вместе с ними) можно вводить седуксен или средства, используемые для нейро-лептаналгезии (дроперидол, фентанил). В зависимости от характера вмешательства, его травматичное™, общего состояния больного дозы препаратов подбирают индивидуально. Травматичные оперативные вмешательства, выполняемые под местным обезболиванием, предпочтительнее проводить в сочетании с нейролептаналгезией или атаралгезией. Следует подчеркнуть, что любая лекарственная подготовка не исключает необходимости тщательного проведения местной анестезии. 92 5.6. Выбор метода обезболивания и подготовка больных к хирургическому вмешательству при сопутствующих заболеваниях Хирург-стоматолог в условиях поликлинического приема лишен возможности проводить корригирующую терапию сопутствующих заболеваний. Однако недооценка общего состояния больного может привести к тяжелым осложнениям как во время вмешательства в полости рта, так и в послеоперационном периоде. Врач должен четко представлять особенности подготовки таких больных, чтобы стоматологическое вмешательство не спровоцировало обострения сопутствующего заболевания. Основное в профилактике возможных осложнений у таких больных — обеспечение благоприятного психоэмоционального фона и безболезненности оперативного вмешательства. Для больных пожилого и старческого возраста характерно особое состояние организма, отличающееся снижением компенсаторных и адаптационных возможностей при экстремальных воздействиях. Связано это и с атеросклеретическим и изменениями коронарных, почечных и мозговых сосудов. У больных пожилого возраста имеется функциональная недостаточность кровообращения, снижены метаболизм, дыхательная функция и порог чувствительности дыхательного центра к углекислоте. Все это делает небезопасным использование у них некоторых препаратов, особенно при экстренных вмешательствах. Седативные препараты таким больным следует назначать в небольших дозировках. Феназепам, диазепам, атропин нередко вызывают у них беспокойство, возбуждение. Не показано применение для премедикации морфиноподобных препаратов. При легкой и умеренной степени, выраженности психоэмоционального напряжения для премедикации можно использовать аналог седуксена сибазон в дозе 0,2 мг/кг внутрь за 30—40 мин до анестезии. При выраженной степени психоэмоционального состояния, когда возможно нарушение сердечного ритма по типу пароксизмальной тахикардии, в пре-медикацию следует включить анальгин — 20 мг/кг и р-адреноблокатор обзидан — 0,005 г (5 мг) однократно. Обзидан не только способствует снижению тахикардии и болевой чувствительности, но и несколько усиливает болеутоляющее действие анальгина. Больным, у которых не выражена психоэмоциональная реакция, можно назначать антигиста-минные препараты внутрь: 10 мг димедрола, 25 мг супрастина. При проведении плановых оперативных вмешательств показана седативная подготовка за несколько дней (по 0,3 г триоксазина 3—4 раза в день, по 0,005 г седуксена, по 0,01 г элениума 2 раза в день). Накануне операции следует обеспечить хороший сон (на ночь по 0,1 г этаминал-натрия, фенобарбитала). Эффективная анестезия — залог благополучного исхода вмешательства, так как адренокортика-льные реакции на чрезвычайные раздражители, каковыми являются оперативные стоматологические вмешательства, в пожилом и старческом возрасте хорошо сохранены. Для местной анестезии можно использовать любой анестетик с добавлением адреномиметиков в обычной или уменьшенной дозировке. Страдающие гипертонической болезнью часто реагируют подъемом артериального давления на обстановку хирургического кабинета из-за боязни оперативного вмешательства и беспокойства за его исход. Эмоциональное напряжение может спровоцировать гипертонический криз, на фоне которого нередко развивается острая левожелу-дочковая недостаточность. Болевое раздражение также способно вызвать значительный подъем артериального давления. Поэтому пациентам, страдающим гипертонической болезнью, необходимы хорошая подготовка с использованием седатив-ных, а иногда и гипотензивных средств, проведение эффективного обезболивания. При экстренном оперативном вмешательстве больному с высоким артериальным давлением показано внутривенное введение 0,5—1 % раствора дибазола (40—60 мг) или 25 % раствора сульфата магния (10 мл). Допускается применение других гипотензивных средств. При легкой степени выраженности психоэмоционального напряжения у больных этой группы возможна премедикация седуксеном в таблетках из расчета 0,3 мг/кг внутрь за 30—40 мин до анестезии и операции; при умеренной степени — седуксен в той же дозировке внутрь, но в жидком виде из ампулы; при выраженной степени психоэмоционального напряжения целесообразно внутривенное введение 0,5 % раствора седуксена в указанной дозировке и раствора баралгина из расчета 30 мг/кг одновременно. Спазмолитик баралгин, снимая общее периферическое сопротивление сосудов, способствует стабилизации артериального давления. При выраженной истерической реакции премедикацию проводит анестезиолог, вводя внутривенно седуксен (0,3 мг/кг), лексир (0,5 мг/кг), 0,1 % раствор атропина сульфата (0,6 мл). Пациентам с гипертонической болезнью на фоне премедикации седуксеном возможно проведение местной анестезии с добавлением в раствор анестетика адреналина в соотношении 1:200 000. Это существенно повышает эффективность обезболивания, не оказывая отрицательного влияния на показатели центральной и периферической гемодинамики. Предпочтительно применение тримекаина или лидокаина, хотя противопоказаний к использованию новокаина нет. При проведении вмешательства в плановом порядке пока- зано лечение основного заболевания у врача-терапевта. У больных с хронической коронарной недостаточностью и ишемической болезнью сердца (ИБС) необходимо предупредить опасность возникновения острых расстройств коронарного кровообращения. Этим больным перед вмешательством должна быть проведена хорошая седативная подготовка. Показаны антигистаминные препараты (су-прастин, диазолин), седуксен (0,3 мг/кг) + баралгин (30 мг/кг) внутривенно. Перед оперативным вмешательством с профилактической целью применяют коронаролитики (валидол, нитроглицерин под язык, 1—2 мл 2 % раствора папаверина гидрохлорида или 1—2 мл 2 % раствора но-шпы внутримышечно). Крайне нежелательно снижение диастолического давления у больных, так как перфузия миокарда левого желудочка происходит в фазу диастолы. Большое значение имеет эффективность анестезии. В связи с этим к раствору анестетика может быть добавлен адреналин в обычной дозировке, что делает анестезию более надежной. Кроме того, адреналин расширяет сосуды сердца и повышает возбудимость, сократимость, ударный объем сердца. Весьма желательно проводить вмешательство на фоне ингаляции кислорода. Больным с приобретенными пороками сердца целесообразно перед оперативным стоматологическим вмешательством провести курс поддерживающей терапии сердечными гликозидами (строфантин или коргликон). Установлено, что у больных с ревматическими пороками сердца при наличии клинических признаков недостаточности кровообращения имеется и недостаточность функции надпочечников. Подготовка этих больных глюкокортикоидными препаратами предупреждает опасность декомпенсации кровообращения, которое может возникнуть также в связи с психоэмоциональным напряжением. Стабилизации сердечно-сосудистой деятельности способствует применение се-дативных и антигистаминных препаратов. Накануне вмешательства показан прием снотворного средства на ночь (плановым больным). Обязательно тщательное проведение местной анестезии, оксигенации перед и во время вмешательства. При эмфиземе легких и пневмосклерозе уменьшены жизненная емкость легких и дыхательно-пер-фузионный коэффициент. Это обусловливает развитие гипоксической гипоксии и гиперкапнии. Перед оперативным стоматологическим вмешательством (особенно плановым) больным с эмфиземой следует назначить настойку термопсиса, тео-федрин, эуфиллин, препараты йода для улучшения бронхиальной проходимости и условий газо- 93 обмена. Для премедикации можно использовать седативные (седуксен, феназепам) и антигиста-минные препараты. Перед вмешательством целесообразно ввести внутривенно 5—10 мл 2,4 % раствора эуфиллина. Не показаны снотворные барбитурового ряда, опиаты, фентанил и дроперидол. Бронхиальная астма — заболевание, этиологическим моментом которого являются аллергический и инфекционный компоненты. Риск осложнений при анестезии у больных астмой возрастает, так как они относятся к числу лиц с отягощенным аллергологическим анамнезом. Кроме того, у них изменена воздушная проходимость дыхательных путей вследствие сужения просвета бронхов и бронхиол, мышечного спазма и накопления вязкого секрета. Плановым больным не следует проводить операцию без предварительной подготовки, которая заключается в применении бронходилататоров (аэрозоли мезатона с изупрелом или алупентом, эфедрин по 25 мг 4—6 раз в сутки, внутривенно — 10 мл 2,4 % раствора эуфиллина, по строгим показаниям — гормональная терапия). При экстренных вмешательствах такая подготовка невозможна. Показано введение 10—20 мг седуксена и не менее 0,6—1,0 мл 0,5 % раствора атропина сульфата, супрастина и эуфиллина в терапевтических дозировках. Иногда по индивидуальным показаниям делают инъекцию преднизолона (1 — 2 мл), стимулятора р-адренергических рецепторов (1—2 мл 0,05 % раствора алупента). Не показано назначение веществ, угнетающих дыхательный центр. Желательно проведение оксигенации. Учитывая отягощенность аллергологического анамнеза, следует назначать тримекаин и лидокаин с добавлением адреналина в обычной дозировке. Сахарным диабетом страдает 1—2 % населения. При этом заболевании нарушен жировой и сахарный обмен. Каждый больной сахарным диабетом, если ему не показано экстренное оперативное вмешательство, должен получить корригирующую терапию. Для этого используют простой инсулин, а не депо-инсулин или гипогликемические сульфаниламидные препараты. Опасность гипогликемии значительно больше умеренной гипергликемии. Учитывая это, считается рациональным снизить уровень глюкозы в крови до 6,66— 7,77 ммоль/л (120—140 мг%). Если содержание глюкозы в крови более 8,32 ммоль/л (150 мг%), показано введение 10 ЕД инсулина на каждые лишние 2,77 ммоль/л (50 мг%) глюкозы через каждые 8 ч. Можно рассчитывать дозу инсулина по степени глюкозурии. При содержании глюкозы в моче свыше 2 % следует ввести 20 ЕД инсулина, при 1-2 % - 15 ЕД, при 0,5-1 % - 10 ЕД каждые 4—8 ч. За 1—1,5 ч до операции больному внутривенно необходимо ввести концентрированную глюкозу из расчета 1 г глюкозы на 1 ЕД инсулина. У больных сахарным диабетом отмечается повышенная чувствительность к наркотическим средствам, которые могут вызвать угнетение дыхания, а также к нейролептикам и ганглиобло-каторам. Для премедикации у этих больных лучше использовать седуксен и антигистаминные препараты (супрастин). В условиях стационара можно применять промедол в половинной дозе и атропин. Подготовку больных сахарным диабетом к оперативному вмешательству желательно проводить с участием врача-эндокринолога. В условиях поликлиники при легкой степени психоэмоционального напряжения больным с высоким содержанием глюкозы в крови (до 14 ммоль/л) показана пре-медикация седуксеном (0,3 мг/кг внутрь) за 30— 40 мин до вмешательства. В зависимости от трав-матичности вмешательства желательно введение лексира (0,5 мг/кг) для активации антиноцицеп-тивных механизмов обезболивания. При выраженной степени психоэмоционального напряжения рационально внутривенное введение в одном шприце седуксена (0,3 мг/кг) и баралгина (30 мг/кг). Адреналин, содержащийся в растворе местного анестетика, существенно не влияет на содержание глюкозы в крови. При тиреотоксикозе наблюдается гиперфункция щитовидной железы. Гормон щитовидной железы тироксин оказывает влияние на белковый обмен, может вызвать токсическое повреждение сердечно-сосудистой и центральной нервной систем, печени. При тиреотоксикозе нарушаются белковообразовательная, гликогенобразователь-ная, антитоксическая и пигментная функции печени. При этом заболевании увеличен основной обмен до 150—200 %. Больные с легкой степенью тиреотоксикоза в специальной подготовке не нуждаются, при средней тяжести и тяжелых формах показана подготовка микродозами йода в течение 6—8 дней, мер-казолилом. Обязательно назначение транквилизаторов, витаминов С, В,, В6, В|2, Р. Должна быть предусмотрена гормонотерапия глюкокортикоид-ными препаратами, инсулинотерапия, так как у этих больных снижены функции надпочечников и инсулярного аппарата поджелудочной железы. Для улучшения функции печени назначают липо-каин по 0,3 г 2 раза в день, метионин по 1 г 3 раза в день, 40 % раствор глюкозы с инсулином. Для снижения тонуса симпатической нервной системы используют резерпин, серпазил по 0,1 мг 3 раза в день, иногда — более мощные ганглиоблока-торы (гексоний, гигроний, пентамин). Показана подготовка сердечными гликозидами, если имеются признаки «тиреотоксического сердца», при котором снижены сократительная функция и сердечный выброс. 94 , при I сер- Такая подготовка может быть проведена лишь при плановых операциях и с участием врача-терапевта или эндокринолога. При необходимости проведения экстренного вмешательства следует применять седативные препараты в повышенных дозах, в стационаре — антигистаминные средства, анальгетики внутримышечно за 45—60 мин до вмешательства (10— 20 мг седуксена, 10—15 мг дроперидола, 50 мг пи-польфена, 40 мг промедола, 0,5—1,0 мг атропина). В условиях поликлиники при выраженной степени психоэмоционального напряжения премедика-ция может быть проведена седуксеном (0,3 мг/кг) и обзиданом (5 мг в жидком виде из ампулы) внутрь за 30—40 мин до анестезии и вмешательства. Обезболивание должно быть достаточным, так как при тиреотоксикозе снижается холинэстераз-ная активность сыворотки крови. Гидролиз новокаина задерживается, что сопровождается повышением его токсичности. Следовательно, применять его надо в минимальных количествах. В практике хирурга-стоматолога могут встретиться больные с нарушением функции печени: хроническим гепатитом, алкогольным циррозом печени, реже — механической желтухой. Небольшие оперативные вмешательства могут быть проведены без корригирующей терапии. Для премедика-ции лучше использовать седуксен, дроперидол — препараты, которые не оказывают отрицательного влияния на кровоток печени. Следует помнить, что местные анестетики амид-ной группы (тримекаин, лидокаин) метаболизи-руются печенью. Анестетики эфирной группы (новокаин) подвергаются гидролизу в печени, в плазме крови и непосредственно в тканях, в которые они введены. В связи с этим при функциональных нарушениях печени следует применять новокаин как наименее токсичный препарат, однако количество введенного новокаина должно быть минимальным, а поступление его в кровь замедленным. Поэтому при проведении местной анестезии предпочтительнее использовать новокаин с адреналином. При плановых хирургических вмешательствах необходима корригирующая терапия с участием врача-терапевта. Лица, злоупотребляющие алкоголем, нередко страдают циррозом печени, алкогольным гепатитом, гипертрофией сердца, легочной гипертен-зией. Таким больным для премедикации можно использовать седуксен в сочетании с дроперидо-лом, атропин в терапевтических дозировках. При выборе местного анестетика следует руководствоваться положениями, изложенными для больных с заболеваниями печени. Клинический опыт показывает, что эффективность местной анестезии у больных алкоголизмом снижена. Связано это с особенностями метаболизма веществ на фоне хронической алкогольной интоксикации. Хроническая почечная недостаточность может сопровождаться нарушением водно-электролитного баланса, анемией, артериальной гипертен-зией. "Премедикация у больных с почечной патологией направлена на достижение седативного, гипнотического и вагодепрессорного эффекта. Для премедикации можно применять седуксен, дроперидол, атропин, иногда фентанил, промедол в терапевтической дозе. Следует помнить, что при подготовке пациентов с сопутствующими заболеваниями к плановым оперативным вмешательствам стоматолог может (и должен) консультировать их у врачей соответствующих специальностей, которые квалифицированно проведут необходимое лечение. При ур-гентных вмешательствах стоматолог принимает решение самостоятельно в соответствии с требованиями неотложной помощи, используя в затруднительных ситуациях справочную литературу. Тактика по отношению к больным с отягощенным аллергологическим анамнезом. Основой профилактики аллергических осложнений в условиях стоматологической поликлиники являются тщательно собранный анамнез (в том числе и аллерго-логический) и анализ его. Данные анамнеза позволяют разделить всех больных на две категории: с неотягощенным аллергологическим анамнезом и с отягощенным адлер-гологическим и фармакотерапевтическим анамнезом [Лопатина А. С., 1983]. Первая категория больных не входит в группу риска, вторая — требует особого внимания. Среди второй категории больных можно выделить три группы с соответствующей степенью риска возникновения лекарственного анафилактического шока. Больные с I степенью риска — лица, у которых лекарственной аллергии в анамнезе нет, но имеются инфекционно-аллергические заболевания (экзема, ревматизм, бронхиальная астма, коллаге-нозы, поллинозы). Для профилактики анафилактического шока им нужно провести последовательно диагностические пробы: скарификационную, внутрикожную. При отрицательных результатах следует ввести лекарственный препарат в терапевтической дозе. Больные со II степенью риска — лица с легкими аллергическими реакциями на некоторые лекарства в анамнезе и страдающие аллергией к отдельным пищевым продуктам и бытовым химическим веществам. Им необходимо провести последовательно капельную, скарификационную, внутрикожную пробы; при отрицательных результатах следует ввести терапевтическую дозу препарата. Больные с III степенью риска — лица, которые не переносят многие лекарственные препараты или имели тяжелые аллергические реакции. 06- 95 следование их следует начинать с проведения иммунологических лабораторных исследований (реакция лейколизиса, агломерации лейкоцитов, непрямой тест деструкции тучных клеток, базофиль-ный тест и др.). Затем проводят диагностические пробы в той же последовательности, что и у больных со II степенью риска. Диагностические пробы должны быть выполнены не в стоматологической поликлинике или стационаре, а в специализированном аллергологиче-ском отделении. Врач-стоматолог руководствуется развернутым заключением аллерголога. Больного, у которого в анамнезе была аллергическая реакция на местный анестетик, желательно проконсультировать у врача-аллерголога. Больным с отягощенным аллергологическим анамнезом местные анестетики эфирной группы (новокаин) лучше не вводить. Методом выбора при наличии аллергических реакций на местные анестетики у стоматологических больных является наркоз или обезболивание 1 % раствором димедрола, 1 % раствором супрастина. При необходимости использования лекарственного средства, при котором возможна аллергическая реакция, следует провести профилактическое лечение в течение 2—3 дней антигистаминными и стероидными препаратами. Предпочтительно применять вещества, которые обладают противогистаминной активностью. Они препятствуют выделению из клеток фармакологически активных медиаторов и блокируют Н,—Нгрецепторы (кетотифен, циметидин, фен-карол). Противоаллергическим эффектом обладает эпсилон-аминокапроновая кислота в дозе 0,1 г/кг. Суточная доза 15—16 г, на курс лечения 45—80 г. Обязателен контроль коагулограммы. Для больных, имеющих аллергическую реакцию в анамнезе, характерна общая астенизация, которая сопровождается нейроциркуляторной дисто-нией на фоне тревожной реакции. Использование седуксена нежелательно, так как, оказывая центральное релаксирующее действие, он может усугубить нейроциркуляторную дистонию. Более целесообразно применение феназепама. При умеренной степени выраженности психоэмоционального напряжения показаны феназепам (0,03 мг/кг; 2— 3 таблетки по 0,001 г), баралгин (30 мг/кг) или об-зидан (5 мг) внутрь за 30—40 мин до анестезии. Степень выраженности астенической, депрессивной, истерической реакций снижается в 3 раза. При легкой степени психоэмоционального состояния можно использовать 0,01 мг/кг феназепама внутрь за 30—40 мин до вмешательства. Выбор метода обезболивания у беременных. Период беременности делят на 3 триместра: I — до 12 нед, II — от 13 до 23 нед, III — от 24 до 40 нед. К 16-й неделе беременности формируется новый орган внутренней секреции — плацента. Психоэмоциональное напряжение, связанное со стоматологическим вмешательством, серьезно сказывается на состоянии беременной и плода. Первый триместр характеризуется высокой степенью риска медикаментозного повреждения плода, поэтому использование лекарственных средств должно быть сведено к минимуму, а проведение плановых стоматологических вмешательств — максимально безболезненно. Средняя треть беременности наиболее благоприятна для санации полости рта. В последнюю треть беременности женщина наиболее чувствительна к эмоциональным нагрузкам, что существенно усложняет проведение стоматологических вмешательств и обезболивания. Установлено, что эффективная нейровегетатив-ная блокада у беременных достигается применением транквилизаторов (седуксен, реланиум), хо-линолитиков (атропин, метацил), спазмолитиков (баралгин). Седуксен, являясь антигипоксантом, не обладает тератогенной и мутагенной активностью. Мета-цин плохо проникает через гематоплацентарный барьер. Баралгин оказывает, кроме спазмолитического и болеутоляющего, также и ганглиоблоки-рующее действие. Из местных анестетиков у беременных следует использовать препараты амидной группы (тримекаин, лидокаин и др.) с адреналином. Количество вводимого анестетика необходи-' мо уменьшить, поэтому при показаниях интрали-: гаментарная анестезия является предпочтитель-ной. При проведении инфильтрационного или 1 проводникового обезболивания не следует вводить более 25 мл 2 % раствора лидокаина и более 10 мл 2 % раствор тримекаина. При отсутствии акушерской и экстрагениталь* ной патологии для премедикации назначают внутрь седуксен, реланиум, сибазон из расчета 0,1-0,2 мг/кг. При компенсированной акушерской и экстра-генитальной патологии с тенденцией к гипотен-зии и обморочным состояниям, кроме седуксена, применяют метацин (0,5—1,0 мг внутрь), а при склонности к гипертензии — седуксен в сочетании с баралгином (20—30 мг внутрь). В случае выраженной экстрагенитальной патологии (токсикоз беременности, угроза выкидыша, кровотечение) вмешательство следует проводить в условиях акушерского или общесоматического стационара с участитем гинеколога, терапевта, анестезиолога. Указанные мероприятия позволяют избежать риска осложнений во время беременности, родов и в послеродовом периоде, связанных со стоматологическим вмешательством. 7 т. г. |
