методический лор. методические работы студ. 4 курс (1). Методические указания по проведению практических (семинарских) занятий Оториноларингология
 Скачать 5.04 Mb. Скачать 5.04 Mb.
|
|
Рис. 1.Отоскопическая картина (а) при остром среднем отите (доперфоративная стадия); острый средний отит, перфоративная стадия (б) Диагноз ставится на основании жалоб, анамнеза и особенностей отоскопической картины. Иногда средний отит приходится дифференцировать с наружным отитом. Лечение больного острым гнойным средним отитом должно быть дифференцированным в зависимости от стадии заболевания, выраженности клинических симптомов и учитывать особенности соматического статуса пациента. В острой стадии заболевания рекомендуется амбулаторный режим, а при выраженном повышении температуры, общем недомогании – постельный. Если есть подозрение на начинающееся осложнение – мастоидит, особенно внутричерепной, больной должен быть экстренно госпитализирован. С целью восстановления или улучшения вентиляционной и дренажной функций слуховой трубы назначают сосудосуживающие или вяжущие капли (р-ры отривина, нафтизина, санорина или галазолина и др., 3% р-р протаргола), которые вливают по 5 капель в нос 3 раза в день, лучше в положении больного лежа на спине с поворотом головы в сторону больного уха. В доперфоративной стадии острого среднего отита может быть выраженный болевой синдром, который обусловлен отеком барабанной перепонки и ее напряжением за счет давления воспалительного экссудата со стороны барабанной полости. Для купирования боли применяют топические осмотически активные препараты. К таким препаратам относится спиртовый 3% р-р борной кислоты или левомицетина пополам с глицерином. С целью добиться аналгезирующего эффекта при остром среднем отите используют также ушные капли отипакс; в их состав входят неопиоидный анальгетик-антипиретик феназон и лидокаин. Местный анальгетик лидокаин входит также в состав ушных капель анауран; однако в его состав входят также антибиотики полимиксин и неомицин, что делает невозможным применение этих капель при наличии перфорации барабанной перепонки. Анауран эффективен при сочетании наружного и среднего отита до появления перфорации. Указанные капли, предварительно подогрев до 38–40 0С, следует вливать в ухо, герметично закрывая затем наружный слуховой проход ватой с вазелином на несколько часов. Подобное введение препаратов рекомендуется повторять 2–3 раза в течение суток. Назначение антибиотиков в доперфоративной стадии безусловно показано при выраженном болевом синдроме и повышении температуры тела. Препаратом выбора при лечении неосложненных форм отита у взрослых является амоксициллин внутрь по 0,5 г 3 раза в сут в течение 7–10 дней. При отсутствии эффекта после трех дней терапии амоксициллином следует произвести смену антибиотика на аугмеитин (по 0,625–1,0 г внутрь 2–3 раза в сут) или цефуроксим аксетил внутрь (по 0,25 или 0,5 г 2 раза в сут). При аллергии на β-лактамные антибиотики назначают современные макролиды. С целью обезболивания в начальной стадии заболевания назначают внутрь парацетамол по 0,5 г 4 раза в сут или диклофенак (вольтарен) по 0,05 г 3 раза в день. Если, несмотря на проводимое лечение, при отоскопии наблюдается выпячивание барабанной перепонки, то показан парацентез – разрез барабанной перепонки (рис. 2). Выпячивание барабанной перепонки в том или ином месте происходит от давления воспалительной жидкости, которая может быть причиной внутрилабиринтных и внутричерепных осложнений. После стихания воспаления замкнутая в барабанной полости жидкость организуется в соединительную ткань, что формирует адгезивный средний отит с выраженной тугоухостью. 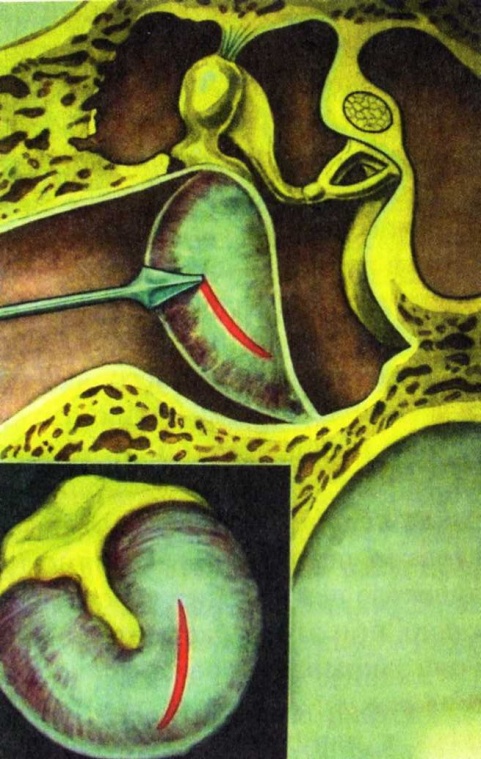 Рис. 2. Парацентез барабанной перепонки Парацентез должен быть выполнен по экстренным показаниям, если появляются признаки раздражения внутреннего уха или мозговых оболочек (головокружение, рвота, сильная головная боль и т.д.). У детей, особенно в грудном возрасте, барабанная перепонка толще и больше сопротивляется прорыву гнойного экссудата, чем у взрослых. В то же время общие симптомы острого гнойного среднего отита (боль, повышение температуры, интоксикация) в раннем детском возрасте бывают выражены более резко. Поэтому необходимость парацентеза у детей возникает чаще. Больной находится в полусидячем или лежачем положении, голова его укладывается на подушку и фиксируется руками помощника. Разрез выполняется обычно в задненижнем квадранте барабанной перепонки (чаще это место наибольшего выбухания) и делается снизу вверх через всю ее толщину. Лучше это делать под микроскопом. Глубина вкола парацентезной иглы 1–1,5 мм, при более глубоком введении можно поранить лабиринтную стенку.После парацентеза в наружный слуховой проход вкладывают стерильную марлевую турунду или ватку. Основное внимание уделяется обеспечению свободного оттока гноя. Поэтому турунды следует часто менять, очищая при этом слуховой проход от гноя. Во второй, перфоративной, стадии острого гнойного среднего отита больной продолжает получать антибиотики, антигистаминные препараты, ему по-прежнему вливают сосудосуживающие капли в нос с целью восстановления функции слуховой трубы. При обильном густом гнойном отделяемом назначают муколитики (флуимуцил, АЦЦ, флуифорт, синупрет), эреспал – противовоспалительный препарат, уменьшающий гиперсекрецию и отек слизистой оболочки и стимулирующий функцию мерцательного эпителия слуховой трубы. Местное лечение направлено на обеспечение благоприятных условий для оттока гнойного отделяемого из барабанной полости. Больной должен быть проинструктирован, чтобы он самостоятельно мог 2–3 раза в день удалять гнойный секрет из глубины наружного слухового прохода. Кусочек стерильной ваты накручивают на зонд с нарезкой или на свободный конец спички. Взрослым оттягивают ушную раковину кзади и кверху (ребенку – кзади и книзу) и зонд или спичку с ватой осторожно вводят вглубь слухового прохода до барабанной перепонки. Манипуляцию повторяют до тех пор, пока вата останется сухой. При густом гное предварительно в слуховой проход вливается теплый р-р 3% перекиси водорода, после чего ухо следует тщательно просушить. После удаления гнойного секрета в ухо вливают прописанный врачом лекарственный раствор, подогретый до 37 0С. Это может быть 0,5–1% р-р диоксидина, 20% р-р сульфацила натрия, капли «отофа», содержащие активное вещество рифамицин, нормакс, ципромед и др. Гноетечение обычно прекращается через несколько дней и это знаменует переход заболевания в завершающую репаративную стадию. Перфорация барабанной перепонки чаще всего закрывается нежным, малозаметным рубцом. Чтобы убедиться в восстановлении слуховой функции, проводят контрольную аудиометрию. Прогноз. Наряду с отмеченным благоприятным течением острого гнойного среднего отита, оканчивающимся выздоровлением и становлением слуха, возможны и другие исходы. • Переход заболевания в хроническую форму (хронический гнойный средний отит), с образованием стойкой перфорации барабанной перепонки, с рецидивирующим гноетечением и прогрессирующим снижением слуха. • Развитие одного из осложнений острого гнойного среднего отита: мастоидита (антрита у детей), петрозита, лабиринтита, пареза лицевого нерва, одного из внутричерепных осложнений (менингит, абсцесс мозга или мозжечка, тромбоз сигмовидного синуса, сепсис и др.). • Формирование спаек и сращений в барабанной полости, между слуховыми косточками вызывает их тугоподвижность и прогрессирующую тугоухость – развивается адгезивный средний отит. Острый средний отит у детей Воспаление среднего уха является одним из распространенных заболеваний в детском возрасте. У новорожденных гнойный средний отит вызывают грамотрицательные палочки семейства Enterobacteriaceae (Е. coli, К. рпеитопiае и др.), а также S. aureus. У детей старше 1 мес, как и у взрослых, основными возбудителями среднего отита являются S. рпеитопiае и Н. Iпflиепzае. Развитие острого среднего отита и своеобразие симптоматики связано с рядом анатомо-физиологических особенностей уха у детей: • в детском возрасте относительно короткая и широкая слуховая труба, через которую в барабанную полость может проникать не только инфекция из носа и носоглотки, но и пищевые массы при срыгивании; • у новорожденных воспаление в среднем ухе нередко развивается из-за попадания в барабанную полость через слуховую трубу околоплодной жидкости во время родов; • имеет значение также тот факт, что в барабанной полости ребенка первого года жизни сохраняются остатки эмбрионалъной миксоидной ткани, являющейся питательной средой для развития инфекции. Клиническая картина. Поведение ребенка, у которого болит ухо, значительно отличается от поведения взрослого: он часто вскрикивает, отказывается брать грудь из-за болезненного глотания, трется больным ухом о руку матери. В первые дни ребенок возбужден, плохо спит, иногда наблюдаются маятникообразные движения головой; в последующем он, напротив, угнетен, много спит, присоединяются нарушения функций желудочно-кишечного тракта, появляются понос, рвота, ребенок сильно худеет. Температура вначале субфебрильная, через 1–2 дня может подняться до высоких цифр (39,5–40 0С). Важным симптомом является болезненность при надавливании на козелок, обусловленная отсутствием костной части слухового прохода и передачей давления на воспаленную барабанную перепонку. Сосудистые связи между средним ухом и полостью черепа, а также незаращенная у детей первых лет жизни каменисто-чешуйчатая щель обусловливают появление симптомов раздражения мозговых оболочек, определяемых как менингизм: судороги, рвота, запрокидывание головы, иногда затемнение сознания. Разлитая гиперемия, инфильтрация барабанной перепонки при отсутствии различимых контуров является признаком острого воспаления и при наличии других клинических проявлений острого гнойного процесса требует срочного парацентеза. Лечение отита у детей проводится в зависимости от выраженности клинических проявлений и давности заболевания, наличия осложнений, общего состояния ребенка. В комплексе лечебных мероприятий важное место занимает антибактериальная терапия. В частности, возраст до 2 лет при остром гнойном среднем отите является абсолютным показанием для назначения антибиотиков, особенно при выраженных клинических признаках заболевания и повышении температуры до 38 0С и выше. Предпочтение отдается β-лактамным антибиотикам (аугментин, цефуроксим), либо применяются современные макролиды (азитромицин, кларитромицин) в соответствующей возрасту дозировке. У детей острый средний отит часто сочетается с воспалительным процессом в полости носа и носоглотке. Чтобы улучшить проходимость слуховой трубы и отток содержимого из барабанной полости, нужно уменьшить отечность слизистой оболочки и носоглотки. Для этого используют сосудосуживающие препараты (0,05% р-р нафтизина, санорин, називин и др.) в виде капель в нос, которые назначают 2–3 раза в день. Мастоидит – гнойное воспаление слизистой оболочки и костной ткани сосцевидного отростка височной кости. Возбудителями мастоидита являются те же микроорганизмы, которые вызывают развитие острого гнойного среднего отита. При 1-й экссудативной стадии в процесс вовлекаются слизистая оболочка и надкостница ячеек сосцевидного отростка, ячейки выполнены экссудатом, слизистая оболочка воспалена и резко утолщена. 2-я стадия характеризуется преобладанием пролиферативно-альтеративных изменений, распространяющихся и на костные структуры сосцевидного отростка – это альтеративная, или деструктивная, стадия. При этом происходит разрушение кости остеокластами, образование грануляций. Костные перемычки между ячейками некротизируются. Ячейки сливаются, образуя одну общую полость, наполненную гноем, – формируется эмпиема сосцевидного отростка. Процесс разрушения кости может дойти до твердой мозговой оболочки средней или задней черепной ямки и вызвать различные внутричерепные осложнения. При разрушении одной из стенок сосцевидного отростка гной может прорваться на его поверхность с формированием субпериостального абсцесса, в скуловой отросток или в чешую височной кости, в каменистую часть пирамиды височной кости, через верхушку отростка в межфасциальные пространства шеи. Иногда формируются сразу несколько путей оттока гноя. Важным отоскопическим признаком мастоидита является нависание задневерхней стенки наружного слухового прохода в костном его отделе. В диагностике мастоидита большое значение имеет рентгенография височных костей в проекции по Шюллеру, при этом сравнивают больное и здоровое ухо.  Рис. 5. Мастоидит. Возможные пути распространения воспалительного процесса из сосцевидного отростка: 1 – в наружный слуховой проход; 2 – на поверхность сосцевидного отростка; 3– в ячейки скулового отростка (зигоматицит); 4 – под грудино-ключично-сосцевидную мышцу (абсцесс Бецольда); 5 – по направлению к сигмовидному синусу; 6 – к верхушке сосцевидного отростка; 7 – к верхушке пирамиды При мастоидите выполняется операция антромастоидотомия – вскрытие антрума и трепанация сосцевидного отростка. Удаление патологических тканей должно быть полным, поэтому иногда операция заканчивается удалением всего отростка вместе с его верхушкой – мастоидэктомией. У детей до трех лет сосцевидный отросток не развит, поэтому операция носит название антротомии. Скальпелем делают разрез кожи, подкожной клетчатки и надкостницы, отступая на 0,5 см от переходной складки позади ушной раковины, длина разреза 5–6 см. При субпериостальном абсцессе делают сначала небольшой разрез кончиком скальпеля, чтобы дать отток гною, который находится обычно под давлением. Широким распатором отсепаровывают мягкие ткани с надкостницей, обнажая кортикальный слой в области площадки сосцевидного отростка, накладывают ранорасширитель типа «лира». Костная рана должна быть ограничена сверху linea temporalis, спереди задним краем слухового прохода, снизу – верхушкой сосцевидного отростка. Трепанация кости выполняется с помощью долот различных размеров, для этого можно использовать также фрезы или стамески Воячека. После вскрытия кортикального слоя кзади от spina suprameatum на 6–8 мм и ниже linea temporalis на 4–5 мм обычно вскрываются ячейки, выполненные гноем и грануляциями. Удаляя пораженную кость, постепенно углубляются по направлению к пещере, которая должна быть обязательно вскрыта для обеспечения дренажа барабанной полости. Пещера располагается на глубине 1,5–2 см от поверхности сосцевидного отростка и проекционно определяется кзади от места перехода задней стенки наружного слухового прохода в верхнюю. Убедиться, что вскрытая полость в глубине костной раны является именно пещерой сосцевидного отростка, можно с помощью зондирования пуговчатым зондом, который через aditus ad antrum легко попадает в барабанную полость. У новорожденных и грудных детей сосцевидный отросток не развит и гнойный процесс из среднего уха проникает только в антрум. В этом случае воспалительный процесс в пещере и окружающих ячейках обозначается как антрит. Клиническая картина. В раннем возрасте реакция на боль проявляется беспокойством, ребенок часто плачет, ночью плохо спит, нарушен аппетит; нередко возникают признаки менингизма, температура может повышаться до 38–39 0С. В некоторых случаях боль отсутствует, температура субфебрильная или даже нормальная, но ребенок вял, заторможен. Слуховой проход заполнен густым сливкообразным гноем; протиранием ватным тампоном его удается очистить, однако очень скоро слуховой проход вновь оказывается заполнен экссудатом. При отоскопии определяется смазанность опознавательных пунктов барабанной перепонки, цвет ее от темно-багрового до розового или сероватого, иногда барабанная перепонка выбухает преимущественно в задневерхнем квадранте. Антротомия показана при отсутствии эффекта от консервативной терапии антрита, в особенности появлении признаков остеомиелита периантральной области на фоне токсикоза. Операция выполняется под наркозом или местной анестезией 0,5% р-ром новокаина с адреналином. Очень осторожно, послойно позади ушной раковины делают дугообразный разрез мягких тканей длиной около 15 мм. Так как у грудных детей очень мягкий и тонкий кортикальный слой, отсепаровку мягких тканей следует осуществлять распатором крайне осторожно. Антрум проецируется выше и кзади от задневерхнего угла наружного слухового прохода, для вскрытия его используются стамески Воячека или острая ложка. Следует учесть, что антрум расположен поверхностно и размеры его больше, чем у взрослых. После вскрытия антрума из него удаляют гной, грануляции. Это также делается с осторожностью, чтобы не повредить твердую мозговую оболочку и лицевой нерв. Послеоперационная полость промывается раствором антисептика, рыхло тампонируется турундами с левасином или раствором антибиотика. В послеоперационный период повязка меняется ежедневно для обеспечения оптимального дренажа. Ребенку назначают антибактериальную и симптоматическую терапию, из физиотерапевтических методов – УФО. Излечение обычно наступает через 2–3 нед после операции. 5. Практические навыки. Студент должен: 1.Уметь читать рентгенограммы, КТ,МРТ. Знать основные понятия, принципы диагностики острого среднего отита , значение дисфункции слуховой трубы и аллергии в генезе заболевания . Знать теоретически и показать практически отоскопическое исследование среднего уха, опознавательные контуры барабанной перепонки, исследования слуховой функции. Изучить методы консервативного и хирургического лечения. Владеть техникой тимпанопункция, миринготомия, тимпанотомия; шунтирование, лазерное дренирование барабанной полости. Контрольные вопросы: 1.Этиология и патогенез острого среднего гнойного отита. 2.Клинические проявления острого среднего гнойного отита.Стадии развития. 3.Варианты клинического развития острого гнойного среднего отита. 4.Интракраниальные осложнения. 5.Острый отоантрит и мастоидит- клиника. 6.Техника антротомии, мастоидотомии. 7.Показания и техника парацентеза и тимпанопункции. 8.Техника миринготомии. 9.Острый гнойный отит у детей-ососбенности клиники и течения. 10.Консервативное и хирургическое лечение острого гнойного среднего отита мастоидита. Занятие № 4 Хроническое гнойное воспаление среднего уха. Радикальная операция уха. Тимпанопластика. 1.Мотивация Хронический гнойный средний отит (ХГСО) - это заболевание среднего уха, характеризующееся тремя основными показателями: стойкой перфорацией барабанной перепонки, постоянным или периодическим гноетечением из уха и снижением слуха. По клиническому течению и тяжести заболевания выделяют две формы хронического гнойного среднего отита: мезотимпанит (туботимпанальный гнойный средний отит) и эпитимпанит (хронический эпитимпано–антральный гнойный средний отит). Принципиальное отличие двух форм заболевания заключается в поражении костных структур среднего уха и преимущественной локализации патологического процесса в барабанном пространстве при эпитимпанальной форме,что чаще приводит к интракраниальным осложнениям. Мезотимпанит по течению является более благоприятной формой ХГСО. 2. Цель занятия 1.Научиться особенностям клинического обследования больных с хроническим гнойным воспалением среднего уха. 2.Усвоить основные клинические проявления и формы заболевания. Диагностика: отоскопия, рентгенография, КТ, исследование слуховой функции и микрофлоры отделяемого из уха. 3.Уметь проводить дифференциальную диагностику . 4.Знать основные принципы консервативного и хирургического лечения мезо- и эпитимпанита: Показания к радикальной операции на ухе, ее этапы. Показания к слуховосстанавливающей операции – тимпанопластике, ее варианты. 5.Усвоить роль заболевания носа, околоносовых пазух, носоглотки в генезе хронического гнойного среднего отита, значение общего состояния организма и аллергического фактора. 3. План проведения занятия: 1. Разбор клинических случаев хронического гнойного среднего отита, мастоидита. 2. Чтение рентгенограмм,МРТ, КТ. 3. Изучение техники радикальной операции. 4.Изучение видов и техники тимпанопластики. 4. Содержание занятия Студенты получают навыки осмотра больного с заболеванием уха. Обследование височной области состоит из осмотра,проведения камертональных проб;проведения и интерпретации аудиограммы,импедансметрии; рентгенологического,МРТ,КТ исследования уха и височной кости Приступая к обследованию оторинологического больного, необходимо иметь в лоточке набор стерильных инструментов: 1) шпатель (для отведения языка при обследовании корня его и глотки,); 2) носовое зеркало Килиана; 3) ушные воронки различного диаметра; 4) ушной зонд с нарезкой и пуговчатый; 5) ушной пинцет; +воронка Зигле; баллон Политцера; набор камертонов; А также: налобный рефлектор Симановского для осмотра больных;источник света (настольная лампа);аудиометр;прибор для проведения тимпанометрии. После окончания опроса и осмотра височной области можно приступить к пальпации уха и заушной области, а затем другим диагностическим приемам. 1. Отоскопия 2. Продувание ушей (проба Вальсавы и при помощи баллона Политцера) Исследование слухового анализатора 1 Исследование слуха речью и камертонами 2 Чтение аудиограмм, тимпанограмм. Хронический гнойный средний отит (otitis media purulenta chronica) – это хроническое гнойное воспаление среднего уха, характеризующееся триадой признаков: наличием стойкой перфорации барабанной перепонки, постоянным или периодически повторяющимся гноетечением из уха, прогрессирующей тугоухостью. Спектр микроорганизмов, высеваемых при хроническом гнойном среднем отите, представлен в основном ассоциациями возбудителей, среди которых чаще обнаруживаются такие аэробы, как Pseudomonas, Staph. Aureus, Proteus, Esherichia coli, Klebsiella pneumoniae. Исследования последнего десятилетия показали важную роль анаэробов; при использовании современной микробиологической техники они выявляются при хроническом гнойном среднем отите у 70–90% больных, при этом наиболее часто обнаруживаются Bacteroides, Fusobacterium, Peptococcus, Lactobacillus. При длительном течении хронического отита, а также при применении антибиотиков и кортикостероидов, среди возбудителей все чаще выявляются грибы, такие как Сапdidа, Aspergillus, Mucor. Классификация. По характеру патологического процесса в среднем ухе, по особенностям клинического течения и тяжести заболевания хронический гнойный средний отит делят на две формы: • мезотимпанит; • эпитимпанит. В соответствии с Международной классификацией болезней (МКБ-10) эти формы обозначают как хронический туботимпанальный гнойный средний отит (мезотимпанит) и хронический эпитимпано-антральный гнойный средний отит (эпитимпанит). Данные названия отражают наличие гнойно-воспалительных изменений в пределах слизистой оболочки слуховой трубы и барабанной полости в первом случае, и вовлечение в патологический процесс наряду со слизистой оболочкой и костной ткани аттико-антральной области клеток сосцевидного отростка – во втором. Эти формы отличаются друг от друга тем, что мезотимпанит характеризуется относительно благоприятным течением, так как в воспалительный процесс вовлечена слизистая оболочка, а эпитимпанит всегда имеет недоброкачественное течение, поскольку сопровождается кариесом (некрозом) костной ткани. Отоскопически основное различие состоит в том, что при мезотимпаните перфорация располагается в натянутой части барабанной перепонки. Для эпитимпанита характерна перфорация в ненатянутой части барабанной перепонки. Исследования последних лет показали, что нередко у больных с перфорацией, локализующейся в натянутой части барабанной перепонки, также может развиваться костная деструкция (кариес) в глубоких отделах среднего уха, в частности в области антрума и клеток сосцевидного отростка. Чаще кариес выявляется в тех случаях, когда перфорация является краевой, т.е. доходит до костного кольца annulus tympanicus. Это положение имеет принципиальное значение, потому что при деструктивном процессе практически всегда показано хирургическое лечение, в то время как хроническое воспаление слизистой оболочки обычно лечится консервативно. ХРОНИЧЕСКИЙ ГНОЙНЫЙ МЕЗОТИМПАНИТ Это относительно благоприятная форма хронического гнойного среднего отита, сопровождающаяся воспалительным процессом в пределах слизистой оболочки. При этой форме отита патологические изменения локализуются преимущественно в среднем и нижнем отделах барабанной полости и в слуховой трубе, а перфорация барабанной перепонки располагается в натянутой части. Клиническая картина. Больной жалуется на снижение слуха, периодическое гноетечение и боль в ухе в периоды обострения в течение нескольких месяцев или лет. Иногда у пациента длительное время отсутствуют гноетечение и снижение слуха – этому может способствовать локализация перфорации в передних отделах, когда сохраненные участки перепонки хорошо экранируют окно улитки. Боль в ухе может возникать лишь при обострении процесса. Выделения из уха чаще без запаха, носят слизисто-гнойный характер, но при наличии грануляций или полипов можно наблюдать кровянисто-гнойные выделения. По объему отделяемое может быть скудным или обильным при обострении. Слух при мезотимпаните понижен в основном по кондуктивному типу и может быть снижен на 15–20 дБ или быть в пределах нормы. ХРОНИЧЕСКИЙ ГНОЙНЫЙ ЭПИТИМПАНИТ Это форма хронического гнойного среднего отита, при которой патологические изменения локализуются преимущественно в надбарабанном пространстве и сосцевидном отростке, перфорация обычно бывает в ненатянутой части барабанной перепонки, но может распространяться и на другие ее отделы. Данная форма хронического гнойного среднего отита характеризуется более агрессивным, по сравнению с мезотимпанитом течением. Это связано с тем, что при эпитимпаните, наряду с морфологическими изменениями, характерными для мезотимпанита, наблюдается также поражение костных структур среднего уха. Развивается кариес костных стенок аттика, адитуса, антрума и клеток сосцевидного отростка. Кроме того, при эпитимпаните в большинстве случаев формируется холестеатома (эпидермальное образование), также вызывающая выраженные деструктивные изменения костных структур среднего уха. Различают гнойно-кариозную и холестеатомную формы эпитимпанита. Однако следует отметить, что такое деление является условным, так как чаще всего в пораженных полостях среднего уха определяются те и другие изменения. Холестеатомная форма эпитимпанита. Холестеатома представляет собой опухолевидное образование белесоватого цвета с перламутровым блеском, обычно имеющее эпидермальную оболочку матрикс, плотно прилежащую к кости и нередко врастающую в нее. Основу холестеатомы составляет плотное наслоение эпидермальных масс и продуктов их распада. Механизм образования холестеатомы связан с врастанием эпидермиса кожи наружного слухового прохода в полости среднего уха на его костные стенки, что становится возможным при краевой перфорации барабанной перепонки. В этих условиях между кожей слухового прохода и барабанной полостью нет преграды в виде остатков барабанной перепонки; вросший таким образом эпидермис является оболочкой холестеатомы – ее матриксом. Эпидермальный слой постоянно нарастает, отторгаясь и наслаиваясь друг на друга, скапливается в барабанной полости, образуя опухолевидное образование из концентрически наслоенных слоев слущенного эпителия. Процесс продолжается годами, образуя опухолевидное образование больших размеров. Постепенно увеличиваясь, холестеатома заполняет аттик и антрум и разрушает своим давлением (одновременно с кариесом) окружающую кость – сосцевидный отросток, нередко с обнажением оболочек височной доли мозга, мозжечка и стенки сигмовидного синуса, лабиринтную костную капсулу, стенку канала лицевого нерва. Клиническая картина. Гнойный процесс при эпитимпаните протекает в области, изобилующей узкими и извилистыми карманами, образованными складками слизистой оболочки и слуховыми косточками, основная масса которых находится в аттике, и это ведет к задержке гнойного секрета и затрудняет его отток из надбарабанного пространства. Основная жалоба больных, у которых развивается гнойно-кариозный процесс – выделения из уха. Выделения обычно гнойные, с резким гнилостным запахом, иногда с примесью крови (при наличии грануляций) или «крошковидных» масс. При отоскопии у больных с гнойно-кариозной формой эпитимпанита определяется перфорация в расслабленной части барабанной перепонки и вялотекущий остит латеральной стенки аттика (рис. 1б). В этом случае слух почти не изменяется. При распространенном процессе перфорация полностью занимает латеральную стенку аттика: ненатянутую часть барабанной перепонки и костную латеральную стенку аттика, нередко с переходом на задневерхнюю стенку наружного слухового прохода. Через отверстие видны грануляции, а при зондировании костного края перфорации ощущается шероховатость. Значительное снижение слуха у этих больных объясняется распространением кариеса на слуховые косточки, нередко при этом разрушается сочленение между наковальней и молоточком, Боль в ухе и головная боль, шаткость походки указывают на возникающее или уже существующее осложнение эпитимпанита. Ценным диагностическим методом является рентгенография височных костей в двух проекциях – по Шюллеру и Майеру. При холестеатоме на рентгенограмме в аттико-антральной области обнаруживают очерченный дефект кости в виде бесструктурного просветления (полости), окруженный тонкой плотной костью – стенкой полости. При кариозном процессе в кости края дефекта обычно размыты. Информативным методом диагностики эпитимпанита является также КТ височной кости. Метод позволяет с высокой точностью установить не только объем деструктивных изменений височной кости, но и оценить состояние слуховых косточек, слуховой трубы, выявить распространение процесса в полость черепа. Консервативное лечение, как правило, применяется при мезотимпаните, может быть местным и общим и начинается после исследования отделяемого на грибы и микрофлору и ее чувствительность к антибиотикам. Местное лечение начинают с тщательного туалета барабанной полости (рис. 2в). Целесообразно проводить промывание ее водными изотоническими растворами антисептиков (фурациллин, 0,5% диоксидин, 3% р-р перекиси водорода). Улучшению эвакуации патологического содержимого способствует применение протеолитических ферментов (трипсин, химотрипсин, лидаза) и муколитиков (ацетилцистеин, флуимуцил, синупрет). Проникновению препаратов в различные отделы барабанной полости способствует транстимпанальное нагнетание лекарственных веществ. Полипы или грануляции, закрывающие перфорацию, следует удалить (можно в амбулаторных условиях). В настоящее время широко используют официнальные препараты, которые представляют раствор антибиотика для местного применения (капли отофа, ципромед, нормакс) или комбинацию антибактериальных, противогрибковых средств, местных анестетиков и глюкокортикостероидов (кандибиотик). При грибковом поражении применяют спиртовые растворы резорцина, нитрофунгина, хинозола, клотримазол, ламизил в виде 1% крема или 1% р-ра для местного применения. Неизменным требованием санирующей слухосохраняющей операции, в отличие от исторически традиционной радикальной, является сохранение при операции звукопроводящей системы среднего уха. Основные этапы операции: • Заушный разрез и отсепаровка мягких тканей с обнажением латеральной стенки сосцевидного отростка, отслойка задней и частично верхней стенок наружного слухового прохода вплоть до annulus tympanicus. • Операция на кости выполняется с помощью электрических фрез, используют также молоток и длинные долота с различной шириной режущего конца (рис. 2а,б). Ориентирами служат: сверху – костный выступ височной линии, впереди – sрiпа suprameatum; сзади – линия, ограничивающая сзади треугольную площадку сосцевидного отростка. Следует учитывать, что выше височной линии и выше уровня верхней костной стенки наружного слухового прохода находится твердая мозговая оболочка. Кзади от треугольной площадки сосцевидного отростка располагается сигмовидный синус. В области входа в пещеру на медиальной стенке находится вертикальное колено лицевого нерва, а кзади от него выступает горизонтальный полукружный канал, ниже которого продолжается вертикальное колено канала лицевого нерва. Бором или долотами снимается кортикальный костный слой, вскрываются клетки сосцевидного отростка и антрум. Удаляется кариозная кость до здоровой костной ткани, снимается задняя костная стенка наружного слухового прохода, медиальный участок задней костной стенки («мостик») над адитусом (рис. 2в). Следует учитывать, что снесение этого участка сопряжено с опасностью травмирования лицевого нерва и горизонтального полукружного канала, расположенных на медиальной стенке входа в антрум. Важно также при снятии так называемого мостика не допустить повреждение или дислокацию расположенного во входе в пещеру короткого отростка наковальни и ее связочного аппарата. Поэтому данный и последующие этапы операции выполняются с использованием операционного микроскопа и микроинструментария. 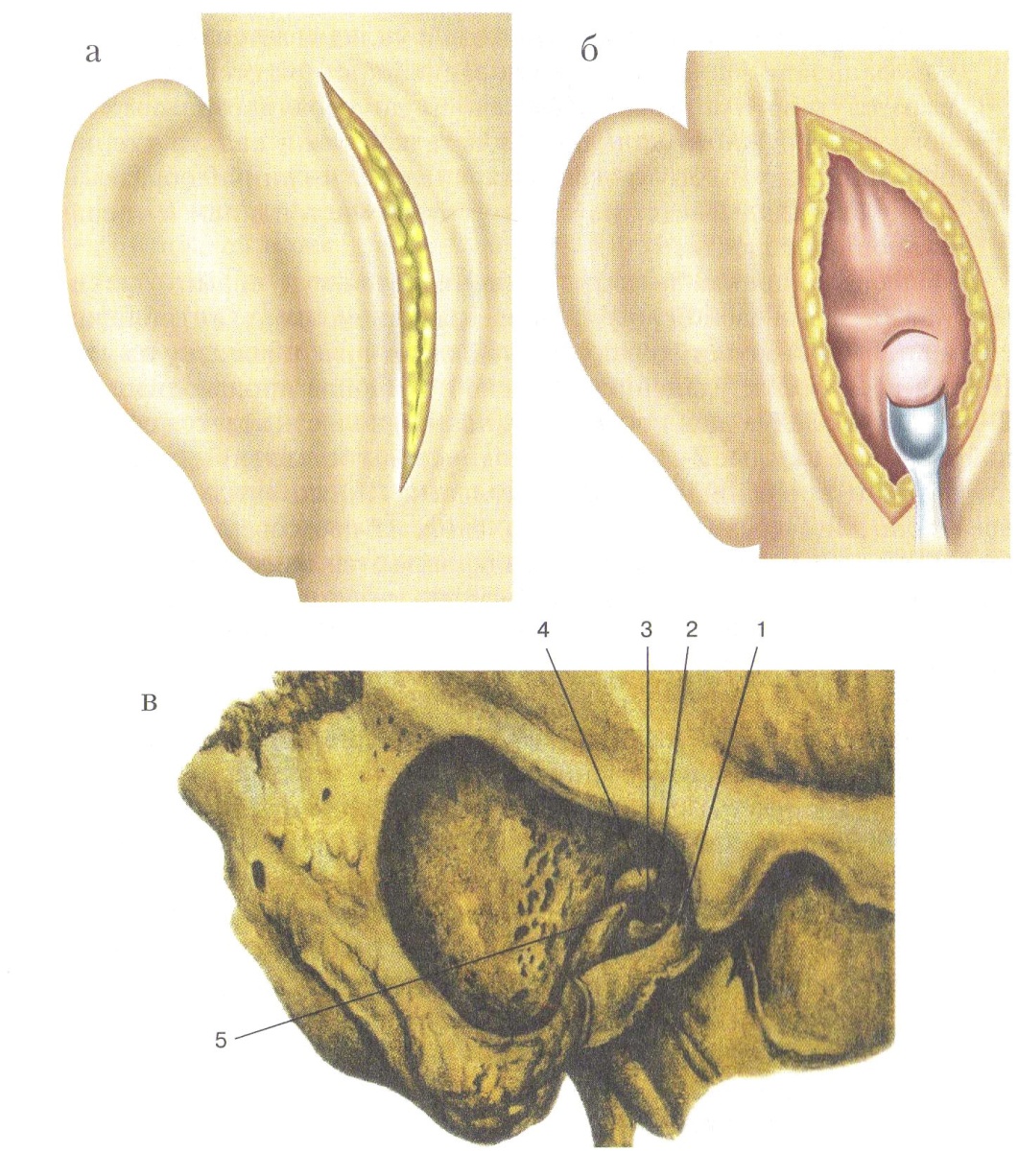 Рис. 2.Этапы общеполостной санирующей операции: а – разрез в заушной области; б – удаление кортикального слоя кости; в – вид послеоперационной полости после общеполостной операции: 1 – передняя стенка наружного слухового прохода; 2 – основание стремени; 3 – канал лицевого нерва; 4 – ампула горизонтального полукружкого канала; 5 – сглаженная «шпора» • Производятся осмотр адитуса, удаление латеральной стенки аттика, ревизия барабанной полости, удаление грануляций, полипов, холестеатомы, ревизия цепи слуховых косточек, осторожное освобождение их от грануляций с сохранением функционирующих элементов звукопроведения и связочного аппарата. Даже кариозно измененные слуховые косточки, как правило, играют существенную роль в проведении звука. Поэтому рекомендуется при наличии у больного значимого для него слуха всегда оставлять (сохранять) слуховые косточки и барабанную перепонку и их остатки. Каких-либо отрицательных последствий сохранение слуховых косточек (в том числе и затронутых кариесом) не имеет при наблюдении этих больных через десятки лет после операции. • Выкраивается П-образный меатотимпанальный лоскут (по Миронову А.А.) на питающих ножках из кожи верхней и нижней стенок наружного слухового прохода и укладывается на антрум, наковальню и «шпору» (участок задней костной стенки наружного слухового прохода, сглаженной до уровня горизонтального полукружного канала). Из остатков кожи задней стенки наружного слухового прохода выкраивается нижний Г-образный лоскут и укладывается на нижний отдел мастоидальной трепанационной полости. Послеоперационная полость тампонируется турундами с антисептиками на мазевой основе (левомеколь, диоксиколь, антибиотик с вазелином), на заушную рану накладывают швы и повязку на ухо. Первая перевязка с удалением и сменой тампонов производится на 2–3 сут. В последующем послеоперационная полость ведется со сменой тампонов каждые 2–3 дня с периодическим оставлением полости открытой и орошением ее антисептиками. После эпидермизации всей полости (через 3–4 нед) выделения из нее совершенно прекращаются. Если эпидермизация задерживается из-за чрезмерного роста грануляций, их удаляют хирургическими ложками и кюретками, прижигают 30–40% р-ром азотнокислого серебра или трихлоруксусной кислотой. Термином «тимпанопластика» обозначают хирургические вмешательства на ухе, выполняемые с целью улучшения слуха. Вопрос о тимпанопластике решается в зависимости от состояния мукопериоста и может быть отложен на второй этап – до нормализации функции слуховой трубы и стихания воспалительных изменений в послеоперационной и барабанной полостях. -I тип тимпанопластики – при наличии перфорации в барабанной перепонке и нормальном функционировании цепи слуховых косточек и слуховой трубы выполняется эндауральная мирингопластика (восстановление целостности барабанной перепонки). – II тип – при наличии дефекта головки, шейки или рукоятки молоточка мобилизованная барабанная перепонка, или неотимпанальная мембрана, укладывается на сохранившуюся наковальню. – III тип – при отсутствии молоточка и наковальни трансплантат укладывается непосредственно на головку стремени, тем самым создается «колумелла-эффект» по типу звукопроведения у птиц, которые имеют одну слуховую косточку – колумеллу. – IV тип – при отсутствии всех слуховых косточек, кроме основания стремени, осуществляется экранирование окна улитки. Неотимпанальный лоскут укладывается на промонториум и отграничивает нишу окна улитки, гипотимпанум и устье слуховой трубы. Слух улучшается за счет увеличения разницы давления на лабиринтные окна. Однако в последние годы применяется более эффективный метод – вживляют искусственные протезы или блоки слуховых косточек. – V тип – при отсутствии всех элементов звукопроведения и фиксированном основании стремени производят фенестрацию горизонтального полукружного канала, и операционное окно прикрывается трансплантатом. Этот вариант операции практически не выполняется.  Рис. 3. Тимпанопластика по Вульштейну Улучшение слуха может быть достигнуто следующими путями: • за счет усиления трансформации звуков; • применение звуковой защиты (экранирование) одного из лабиринтных окон; • при комбинированном использовании этих способов. 5. Практические навыки. Студент должен: 1.Знать клинические проявления хронического гнойного отита. 2.Владеть методикой обследования больного хроническим отитом. 3.Уметь читать рентгенограммы, КТ,МРТ. 4.Знать основные принципы диагностики хронического среднего отита , значение дисфункции слуховой трубы и аллергии в генезе заболевания . 5.Знать теоретически и показать практически отоскопическое исследование среднего уха, опознавательные контуры барабанной перепонки, исследования слуховой функции при хроническом отите. 4.Изучить методы консервативного и хирургического лечения. 5.Изучить технику радикальной операции на ухе. 6.Знать типы тимпанопластики. 6. Контрольные вопросы: 1. Хронический средний отит- основные клинические проявления. 2.Эпитимпанит и мезотимпанит-сходство и различия. 3.Методы консервативной терапии. 4.Хирургическое лечение хронического отита. 5.Типы тимпанопластики. 6.Отоскопическая картина при хроническом отите. 7.Тип тугоухости и методы исследрвания больного с хроническим отитом. Занятие № 5 Отогенные внутричерепные осложнения и отогенный сепсис. 1.Мотивация Отогенные внутричерепные осложнения обнаруживаются у 2-8% от общего количества пациентов с патологиями уха. Подавляющее большинство больных — люди пожилого возраста, среди этой возрастной группы интракраниальные осложнения диагностируются в 3,5-4 раза чаще. Наиболее распространенная форма внутричерепных осложнений – гнойный менингоэнцефалит, составляющий до 75% от всех случаев. Реже наблюдаются абсцессы головного мозга и мозжечка (от 10 до 13%), экстрадуральный абсцесс (до 7%), тромбоз сигмовидного синуса (до 5%). Более чем у 1/3 пациентов одновременно развивается несколько внутричерепных поражений. 2. Цель занятия 1.Научиться особенностям клинического обследования больныхс отогенными внутричерепными осложнениями и отогенным сепсисом.Знать частоту, этиологию, патогенез отогенных внутричерепных осложнений и сепсиса, этапы распространения инфекции. 2.Усвоить основные клинические проявленияотогенного менингита, симптомы, дифференциальную диагностику. Стадии развития и симптомы отогенных абсцессов мозга и мозжечка. Отогенный сепсис: симптомы, клинические формы, дифференциальный диагноз. 3.Знать основные методы диагностики и дифференциальной диагностики. 4.Освоить принципы лечения: экстренное хирургическое вмешательство и интенсивная медикаментозная терапия 5.Освоить основные профилактические мероприятия отогенных внутричерепных осложнений. . 3. План проведения занятия: 1. Контроль исходного уровня знаний. 2. Коррекция ошибок. Преподаватель проводит анализ и коррекцию ошибок, допу- щенных при выполнении тестового контроля и устного опро- са. 3. Преподаватель демонстрирует студентам больных с интракраниальными отогенными осложнениями. 4. Во время самостоятельной работы студентов преподаватель проводит систематический контроль, консультирует их по возникающим вопросам, а затем проводит совместное обсуж- дение обследованных больных. 4. Содержание занятия Студенты получают навыки осмотра больного с заболеванием уха. Обследование височной области состоит из осмотра,проведения камертональных проб;проведения и интерпретации аудиограммы,импедансметрии; рентгенологического,МРТ,КТ исследования уха и височной кости Приступая к обследованию оторинологического больного, необходимо иметь в лоточке набор стерильных инструментов: 1) шпатель (для отведения языка при обследовании корня его и глотки,); 2) носовое зеркало Килиана; 3) ушные воронки различного диаметра; 4) ушной зонд с нарезкой и пуговчатый; 5) ушной пинцет; +воронка Зигле; баллон Политцера; набор камертонов; А также: налобный рефлектор Симановского для осмотра больных;источник света (настольная лампа);аудиометр;прибор для проведения тимпанометрии. После окончания опроса и осмотра височной области можно приступить к пальпации уха и заушной области, а затем другим диагностическим приемам. 1. Отоскопия 2. Проведение определения симптомов Кернига,Брудзинского. 3.Фланговая походка,адиадохокинез. Среди основных видов отогенных внутричерепных осложнений чаще других встречается менингит, на втором месте – абсцессы мозга и мозжечка, на третьем – синустромбоз и отогенный сепсис. Самое частое осложнение в раннем и младшем детском возрасте –менингоэнцефалит. В ряде случаев интракраниальные воспалительные процессы развиваются при остром гриппозном среднем отите. Пути проникновения инфекции из среднего уха в полость черепа различных, при этом существенную роль играют анатомо-топографические особенности данной области. Практическое значение имеют следующие основные пути: • контактный; • гематогенный; • преформированный. Этапы распространения инфекции:приКОНТАКТНОМ пути распространения инфекции • Первый этап – развитие ограниченного воспаления на участке твердой мозговой оболочки, прилежащем к пораженной кариесом костной пластинке, обращенной в полость черепа поверхности височной кости. Этот начальный этап формирования внутричерепного осложнения обозначается как ограниченный пахименингит. • Следующий этап – образование экстрадурального (или перидурального) абсцесса, т.е. скопление гноя между внутренней, обращенной в полость черепа, поверхностью височной кости и твердой мозговой оболочкой (dura mater). Если такой гнойник локализуется в области венозной пазухи, между ее наружной стенкой и костью, то он обозначается как перисинуозный абсцесс. При распространении воспаления на стенку венозного синуса развивается синустромбоз. • Третий этап – проникновение инфекции между твердой мозговой и паутинной (arachnoidea) оболочками с образованием субдурального абсцесса. При отсутствии ограничительного воспалительного вала инфекция распространяет по паутинной (arachnoidea) и сосудистой (рiа таter) мозговыми оболочками. Это приводит к развитию разлитого гнойного менингита. • Наконец, заключительный этап – вовлечение в гнойный процесс самого вещества мозга, в результате чего развивается первоначально энцефалитическое размягчение вещества мозга, а затем формируется абсцесс мозга или мозжечка. Гематогенный (метастатический) путь возникновения внутричерепных осложнений чаще бывает у больных острым гнойным средним отитом. Инфекция при этом распространяет в глубинные отделы мозга, возможно развитие абсцесса на противоположной по отношению к больному уху стороне. Возможно также распространение инфекции по преформированным путям. К последним относятся костные канальцы кровеносных и лимфатических сосудов, периваскулярные пространства внутреннего слухового прохода, водопроводы преддверия и улитки. |
