методический лор. методические работы студ. 4 курс (1). Методические указания по проведению практических (семинарских) занятий Оториноларингология
 Скачать 5.04 Mb. Скачать 5.04 Mb.
|
|
Занятие № 2 Вестибулярный анализатор. 1.Мотивация: Вестибулярный анализатор (статокинетический) — нейродинамическая система, осуществляющая восприятие и анализ информации о положении и движении тела в пространстве. Вестибулярный анализатор состоит из рецепторов, проводящих путей (афферентных и эфферентных), промежуточных центров и коркового отдела. Поступающие в ц. н. с. импульсы от вестибуло- и проприорецепторов обусловливают возникновение вестибуло-моторных (тонических), вестибуло-сенсорных и вестибуло-вегетативных рефлексов. Задачей вестибулярного анализатора является: определять ориентацию и осуществлять установку тела человека. Слуховой аппарат человека играет важную роль, как способ познания мира. 2. Цель занятия: Целью занятия является – углубить знания студентов по анатомии и физиологии вестибулярного анализатора, обращая особое внимание на его связь с ЦНС. Освоить пробы и реакции вестибулярного анализатора,методики исследования,наиболее распространенные патологические изменения вестибулярного анализатора. 3. План проведения занятия. 1. Освещение цели занятия. 2. Контроль подготовки студентов (включая тестовый контроль). 3. Курация больных. 4. Знакомство с методами исследования вестибулярного анализатора: осмотр, проведение камертональных проб; проведение и интерпретация аудиограммы,импедансметрии; рентгенологическое,МРТ,КТ исследование внутреннего уха и височной кости,проведение вращательной пробы,калорической пробы. 5. Осмотр совместно с преподавателем больных, страдающих различными заболеваниями вестибулярного аппарата. 4. Содержание занятия Студенты получают навыки осмотра больного с патологией вестибулярного аппарата. Обследование вестибулярного аппарата состоит из осмотра,проведения камертональных проб; проведения и интерпретации аудиограммы,импедансметрии; рентгенологического,МРТ,КТ исследования уха и височной кости, проведение вращательной пробы,калорической пробы. Приступая к обследованию больного, необходимо иметь в лоточке набор стерильных инструментов: 1) шпатель (для отведения языка при обследовании корня его и глотки,); 2) носовое зеркало Килиана; 3) ушные воронки различного диаметра; 4) ушной зонд с нарезкой и пуговчатый; 5) ушной пинцет; 6) воронка Зигле; 7) баллон Политцера; 8) набор камертонов; А также :налобный рефлектор Симановского для осмотра больных;источник света (настольная лампа);аудиометр;прибор для проведения тимпанометрии. После окончания опроса и осмотра височной области можно приступить к пальпации уха и заушной области, а затем другим диагностическим приемам. 1. Отоскопия 2. Продувание ушей (проба Вальсавы и при помощи баллона Политцера) Исследование слухового анализатора 1 Исследование слуха речью и камертонами 2 Чтение аудиограмм, тимпанограмм. 3.Проведение вращательной пробы,калорической пробы,выполнения фланговой походки и т.д. Вестибулярная функция включает деятельность полукружных каналов и мешочков преддверия. Адекватными раздражителями вестибулярных рецепторов являются ускорения разных видов. Угловые ускорения приводят к генерации возбуждения в ампулярных рецепторах, все виды прямолинейныхускорений(центробежное,центростремительное и гравитационное) — к раздражению в сенсорных пятнах преддверия. Кроме того, в sacculus, как теперь установлено, происходит рецепция вибрационных стимулов.Рецепция ускорений в ампулярных и преддверных рецепторах осуществляется волосковыми сенсорными клетками(филогенетические дериваты механорецепторов), которые возбуждаются благодаря свойству инерции эндолимфы (в полукружных каналах) и отолитовым мембранам (в преддверии).Инерционная система под воздействием ускорений способна сдавливать или отклонять волоски клеток сенсорного эпителия в ту либо другую сторону, тем самым вызывая нервные импульсы. Вестибулярный анализатор (ВА) является одной из сенсорных систем, воспринимающей информацию о перемещении тела в гравитационном поле. ВА непосредственно участвует в формировании целостного представления о пространственном положении тела. Вестибулярная сенсорная система играет большую роль в пространственной ориентировке человека. Она анализирует и передает информацию об ускорениях или замедлениях прямолинейного и вращательного движения, а также при изменении положения головы в пространстве. Периферическим отделом вестибулярного анализатора является вестибулярный аппарат, который находится в лабиринте пирамиды височной кости, состоящий из преддверия и трех полукружных каналов, расположенных в трех взаимно перпендикулярных плоскостях. В лабиринте находится также улитка, в которой расположены слуховые рецепторы. 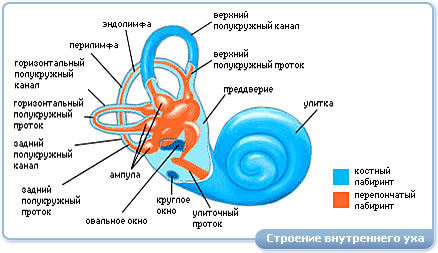 Поддержание пространственного равновесия осуществляется рефлекторным путем при непрерывном взаимодействии ВА с другими анализаторными системами, контролирующими тонус опорно-двигательного аппарата. Выделяют две части ВА: полукружные каналы и отолиты. Вестибулярный аппарат включает в себя два мешочка, один из которых расположен ближе к улитке, а второй — к полукружным каналам. В мешочках преддверия находится отолитовый аппарат-скопление рецепторных клеток (вторичночувствующих механорецепторов). Выступающая в полость мешочка часть рецепторной клетки оканчивается одним длинным подвижным волоском и 60-80 склеенными неподвижными волосками. Эти волоски пронизывают желеобразную мембрану, содержащую кристаллики карбоната кальция — отолиты. Возбуждение волосковых клеток преддверия происходит вследствие скольжения отолитовой мембраны по волоскам, т.е. их сгибания. В ампулах полукружных каналов рецепторные волосковые клетки сконцентрированы в виде крист. Они также снабжены волосками. При движении эндолимфы (во время угловых ускорений), когда волоски сгибаются в одну сторону — волосковые клетки возбуждаются, а при противоположно направленном движении — тормозятся. В волосковых клетках преддверия и ампулы при их сгибании генерируется рецепторный потенциал, который через синапсы передает сигналы о раздражении волосковых клеток окончаний волокон вестибулярного нерва. Волокна вестибулярного нерва (отростки биполярных нейронов) направляются в продолговатый мозг и заканчиваются на нейронах бульбарного вестибулярного комплекса. Отсюда сигналынаправляются во многие отделы ЦНС: спинной мозг, мозжечок, глазодвигательные ядра, ретикулярную формацию, кору большого мозга и вегетативные ганглии.Нейроны вестибулярных ядер обладают способностью реагировать на изменение положения конечностей, повороты тела, сигналы от внутренних органов, т. е. осуществлять синтез информации, поступающей из разных источников, при этом они обеспечивают, контроль и управление различными двигательными реакциями, важнейшими из этих реакций являются вестибулоспинальные, вестибуловегетативные и вестибулоглазодвигательные. Вестибулоспинальные влияния обеспечивают изменения импульсации нейронов спинного мозга. Таким образом осуществляются динамическое перераспределение тонуса скелетной мускулатуры и рефлекторные реакции, необходимые для сохранения равновесия. В вестибуловегетативные реакции вовлекаются сердечно-сосудистая система, желудочно-кишечный тракт и другие органы. При сильных и длительных нагрузках на вестибулярный аппарат возникает патологический симптомокомплекс, названный болезнью движения (например, морская болезнь), которая проявляется изменением сердечного ритма (учащение, а затем замедление), сужением, а затем расширением-сосудов, усилением движения желудка, головокружением, тошнотой и рвотой. Повышенная склонность к болезни движения может быть уменьшена специальной тренировкой и лекарственными средствами. Вестибулоглазодвигательные реакции (глазной нистагм), состоят в медленном ритмическом движении глаз в противоположную вращению сторону, а затем быстрое возвращение в исходное состояние. Само возникновение и характеристика вращательного глазного нистагма являются важными показателями состояния вестибулярной системы и широко используется в авиационной, морской и космической медицине. Вестибулярные реакции I Вестибуля́рные реа́кции (синоним лабиринтные реакции) реакции организма на адекватные (инерционно-гравитационные силы) и неадекватные (температура, электрический ток) раздражения вестибулярного анализатора. Рецепторный отдел вестибулярного анализатора расположен в перепончатом лабиринте (см. Внутреннее ухо). Проводниковый отдел образуют нейроны вестибулярных ганглиев, аксоны которых составляют вестибулярную (преддверную) часть преддверно-улиткового нерва. Промежуточные центры локализованы в преддверных ядрах, ядрах ретикулярной формации (промежуточное ядро среднего мозга и ядро заднего продольного пучка). Корковый отдел вестибулярного анализатора включает поле 21 по Бродманну (К. Brodmann), верхнюю теменную дольку кору верхней височной извилины и постцентральную извилину. Разветвленные связи вестибулярного анализатора с другими анализаторами, а также с высшими центрами вегетативной нервной системы обусловливают разнообразие В. р. — соматических, сенсорных и вегетативных. К соматическим В. р. относят рефлексы поперечнополосатой мускулатуры, которые опосредуются на различных уровнях ц.н.с и обеспечивают регуляцию тонуса и сокращений мышц:1.Спонтанный нистагм.2.Нарушение равновесия тела в положении стоя и при ходьбе-статокинетическая устойчивость,т.е.нормальная координация движений,статическое равновесие при пассивных перемещениях и адекватное положение тела при активных перемещениях в пространстве. Сенсорные В. р. реализуются на уровне коры головного мозга и обеспечивают восприятие положения тела в пространстве.Ощущение головокружения(движение собственного тела в пространстве).Пациент может указать,в какую сторону происходит вращение. Вегетативные В. р. направлены на поддержание внутренней среды организма (например, оптимального уровня артериального давления и обменных процессов в мышечной системе); опосредуются вегетативной нервной системой. Чрезмерные раздражения вестибулярного анализатора и функционально связанных с ним структур ц.н.с. (например, при сильных ускорениях, резких изменениях скорости или направлений движения и т.д.) сопровождаются субъективными (например, ощущение дискомфорта, головная боль, головокружение, тошнота, позывы на рвоту) и объективными (сдвиги в показателях деятельности сердечно-сосудистой и дыхательной систем, нарушения координации движений и др. признаками. Совокупность таких признаков характеризуется как состояние укачивания. Нарушения В. р. могут быть вызваны и различными патологическими состояниями организма в целом, патологическими процессами в области внутреннего уха. Вестибулярный нистагм обусловлен раздражением или деструкцией структур вестибулярного анализатора.Это непроизвольное,ритмичное,содружественное подергивание глазных яблок,в котором различают 2 компонента: быстрый и медленный. Направление нистагма определяют по быстрому компоненту. В соответствии с законом Эвальда (немецкий фи¬зиолог J. Ewald, I855—1921) в случае обусловленности нистагма раздражением рецепторного аппарата вестибулярной системы его медленная фаза направлена в сторону того полукружного канала лабиринта, в котором ток лимфы перемещается к ампуле. Вестибулярный нистагм — обязательный компонент вестибулярно-окулярного рефлекса. Он толчкообразный, при этом первичной реакцией в ответ на раздражение является медленная фаза нистагма, за ней следует корригирующая быстрая фаза, направленная в противоположную сторону. Вестибулярный нистагм может быть периферическим и центральным, а также спонтанным и экспериментальным.Это непроизвольное,ритмичное,содружественное подергивание глазных яблок,в котором различают 2 компонента: быстрый и медленный.Направление нистагма определяют по быстрому компоненту. Периферический нистагм возникает при поражении периферических структур вестибулярной системы. Периферический нистагм по направленности может быть только горизонтальным или горизонтально-ротаторным. Возникает он при патологии лабиринта или преддверной части VIII черепного нерва. Может быть проявлением лабиринтита, болезни Меньера, перилимфатической фистулы, травмы лабиринта (обычно в связи с переломом височной кости), лабиринтной апоплексии, токсического поражения лабиринта (при приеме стрептомицина и пр.), невриномы VIII черепного нерва, давления прилежащих сосудов на проксимальную часть корешка VIII черепного нерва. При раздражении рецепторов лабиринта нистагм (его быстрая фаза) направлен в противоположную сторону, при деструкции лабиринта — в сторону очага поражения. При периферическом нистагме обычен латентный период длительностью в 3-10 с, продолжительность его приблизительно 10 с, при этом выражено затухание, возможны тошнота, реже — рвота. Законы Эвальда: 1. В горизонтальном полукружном канале движение эндолимфы от гладкого конца к ампуле вызывает нистагм в сторону раздражаемого уха. 2. Для горизонтального полукружного канала движение эндолимфы к ампуле (ампулопетальный ток) является более сильным раздражителем, чем движение эндолимфы от ампулы (ампулофугальный ток). 3. Для вертикальных каналов эти законы обратные. Законы Воячека: 1. Нистагм всегда происходит в плоскости вращения; 2. Нистагм всегда противоположен сдвигу эндолимфы. Оба лабиринта образуют функциональную пару,поэтому важно их ФУНКЦИОНАЛЬНОЕ ВЗАИМОДЕЙСТВИЕ. Асимметрия фунционирования лабиринтов,вызванная различными причинами(заболевание),приводит к появлению целого комплекса симптомов,указывающих на вестибулярную дисфункцию.В условиях асинхронной функции лабиринтов,вызванной раздражением или угнетением одного из них,изменяется тонус поперечно-полосатой мускулатуры.При раздражении левого лабиринта (нистагм направлен влево) отмечается гипертонус мышц,обеспечивающих движение туловища,рук и ног вправо.Подобное состояние правого лабиринта вызовет отклонение туловища влево ( в сторону медленного компонента нистагма).Направление нистагма в здоровую сторону при угнетении лабиринта. Исследование равновесия.1.Поза Ромберга. Отклонение или падение направлено в сторону медленного компонента нистагма и будет зависеть от положения головы.Падение,вызванное поражением мозжечка, направлено в больную сторону, и изменение положения головы не влияет на направление падения. 2.Калорическая проба.При холодовом воздействии (20 град.) 100 мл воды за 10 сек.нистагм направлен в противоположную испытуемому уху сторону, при тепловой калоризации (43 град)– в сторону раздражаемого уха.( голова отклонена назад на 60 град). 3.Кресло Барани-голова пациента наклонена вперед и вниз на 30град.10 оборотов за 20 сек.При вращении по часовой стрелке после остановки-ток эндолимфы-вправо,медленный компонент куда? А быстрый – куда? В норме длительность нистагма при исследовании горизонтальных полукружных каналов равна 25-35 сек.,нистагм горизонтальный,мелко- или среднеразмашистый,живой,быстро затухающий. 5. Практические навыки. Студент должен: 1. Знать методы обследования вестибулярного аппарата в норме и при патологии и их связь с законами Эвальда и Воячека. 2. Знать инструментарий для проведения осмотра уха и проведения проб. 3. Уметь пользоваться источником света, лобным рефлектором, ушной воронкой, камертонами. 4. Интерпретировать данные, полученные при исследовании внутреннего уха, а именно вестибулярного анализатора. 6. Контрольные вопросы 1.Клиническая анатомия вестибулярного анализатора. 2.Физиология вестибулярного анализатора( законы Эвальда и Воячека). 3. Проба Ромберга 4.Пальце-пальцевая, пальце-носовая, указательные пробы, проба на диадохокинез 5.Пробы на динамическое равновесие (оходка по прямой и фланговая походка) 6.Прессорная проба 7. Калорическая проба 8.Вращательная проба 9.Отолитовая реакция (двойной опыт с вращением) 10.Нистагм. Виды нистагма. Занятие № 3 Острое гнойное воспаление среднего уха. Мастоидит. Антротомия. 1.Мотивация Острый гнойный средний отит ( otitis media purulenta acuta ) - представляет собой острое гнойное воспаление слизистой оболочки барабанной полости, при котором в той или иной мере в катаральное воспаление вовлекаются все отделы среднего уха. Это довольно широко распространенное заболевание среднего уха, которое может протекать то в легком виде, то, бурно развиваясь, вызывать тяжелую общую воспалительную реакцию организма. Однако в том и другом случае оно нередко оставляет после себя спаечный процесс, сопровождающийся трудно излечимой тугоухостью, или переходит в хроническую, часто прогрессирующую форму, также ведущую к тугоухости и нередко к тяжелым осложнениям. Острый гнойный средний отит особенно часто встречается у детей до 3-летнего возраста. Отличительной особенностью этого заболевания в настоящее время является менее острое начало и вялое течение, а в детском возрасте - склонность к рецидивированию. 2. Цель занятия 1.Научиться особенностям клинического обследования больных с острым средним отитом. Особенности течения у детей и лиц пожилого и старческого возраста. Знать причины, патогенез, клинические симптомы, стадии течения острого отита, патоморфологические изменения, отоскопические проявления в зависимости от стадии процесса, исходы и осложнения. Острый отит при инфекционных заболеваниях – гриппе, скарлатине, кори, туберкулезе 2.Усвоить основные клинические проявления острого мастоидита, клинические формы острого мастоидита,симптомы,отоскопическая картина.Отоантрит, показания к антропункции и антродренажу. 3.Уметь проводить дифференциальную диагностику острого гнойного среднего отита и мастоидита. 4.Знать основные лечебные мероприятия при отоантрите и мастоидите. Консервативное и хирургическое лечение мастоидита. Показания к операции и техника антротомии. 5.Научиться проводить профилактические мероприятия (санация придаточных пазух носа,прививки и т.д ) 3. План проведения занятия: 1. Контроль исходного уровня знаний. 2. Коррекция ошибок. Преподаватель проводит анализ и коррекцию ошибок, допу- щенных при выполнении тестового контроля и устного опро- са. 3. Преподаватель демонстрирует студентам больных с хроническим гнойным средним отитом. 4. Во время самостоятельной работы студентов преподаватель проводит систематический контроль, консультирует их по возникающим вопросам, а затем проводит совместное обсуж- дение обследованных больных. 4. Содержание занятия Студенты получают навыки осмотра больного с заболеванием уха. Обследование височной области состоит из осмотра,проведения камертональных проб;проведения и интерпретации аудиограммы,импедансметрии; рентгенологического,МРТ,КТ исследования уха и височной кости Приступая к обследованию оторинологического больного, необходимо иметь в лоточке набор стерильных инструментов: 1) шпатель (для отведения языка при обследовании корня его и глотки,); 2) носовое зеркало Килиана; 3) ушные воронки различного диаметра; 4) ушной зонд с нарезкой и пуговчатый; 5) ушной пинцет; +воронка Зигле; баллон Политцера; набор камертонов; А также: налобный рефлектор Симановского для осмотра больных;источник света (настольная лампа);аудиометр;прибор для проведения тимпанометрии. После окончания опроса и осмотра височной области можно приступить к пальпации уха и заушной области, а затем другим диагностическим приемам. 1. Отоскопия 2. Продувание ушей (проба Вальсавы и при помощи баллона Политцера) Исследование слухового анализатора 1 Исследование слуха речью и камертонами 2 Чтение аудиограмм, тимпанограмм. Острое воспаление среднего уха не ограничивается барабанной полостью, а вовлекает слуховую трубу и ячейки сосцевидного отростка, т.е. все полости среднего уха. Возбудители заболевания - стрептококки, пневмококки» стафилококки и др. Понижают сопротивляемость им организма - охлаждение, инфекционные заболевания, болезни почек, авитаминозы, рахит, сахарный диабет и т.д. Чаще всего бактерии проникают в среднее ухо из полости носа через слуховую трубу при любом остром отите или при обострении хронического воспаления слизистой оболочки (острый ринит, ОРЗ, грипп и т.д.). Основными этиологическими факторами являются пневмококки, гемофильная палочка и их сочетание. Способствующими факторами являются ослабление защитных сил организма, патологические изменения в полости носа, околоносовых пазухах, носоглотке (гипертрофический ринит, искривление перегородки носа, синуситы, аденоиды и др.). Во время чихания, кашля, повышается давление в носоглотке, вследствие чего инфицированная слизь форсированно преодолевает барьер, которым и является слуховая Труба. У грудных детей к развитию отита предрасполагает анатомически короткая и широкая слуховая труба, пребывание в горизонтальном положении, частое срыгивание. Симптомы и течение: Боли, ощущение полноты и заложенности в ухе, понижение слуха, шум в ухе. Боль только иногда незначительная, обычно же сильная и постепенно нарастающая, ощущается в глубине уха и отдает в теменно-височную или затылочную область, иногда в зубы. Боль может быть пульсирующей, ноющей, колющей, сверлящей, усиливается при повышении давления в барабанной полости (сморкание, глотание, чихание, кашель) и часто лишает человека сна, аппетита, препятствует еде и т д. Если отит осложняет общее инфекционное заболевание, то его возникновение сопровождается новым или еще большим повышением температуры. При осмотре выявляется в разной степени покраснение барабанной перепонки, болезненность ее при дотрагивании ватным фитильком, в некоторых случаях -при надавливании на козелок (симптом не постоянен). В крови отмечаются реактивные воспалительные изменения (лейкоцитоз, повышение СОЭ). Различают три стадии острого среднего отита: I стадия — возникновение воспалительного процесса, образование экссудата (острый катаральный средний отит); II — прободение барабанной перепонки и гноетечение (острый гнойный средний отит); III стадия — затихание воспалительного процесса, уменьшение и прекращение гноетечения, сращение краев прободения барабанной перепонки. Общая продолжительность заболевания в среднем составляет 2—3 нед. Симптоматика зависит от стадии воспалительного процесса. В I стадии отмечается сильная боль в ухе (стреляющая, ноющая, пульсирующая), иррадиирующая в соответствующую половину головы, зубы, усиливающаяся при глотании, кашле, чихании; температура тела 38—39 °С, наблюдается значительное понижение слуха по типу поражения звукопроводящего аппарата. При отоскопии в начале воспаления видны расширенные кровеносные сосуды по ходу рукоятки молоточка и по радиусам, затем появляется тотальная гиперемия барабанной перепонки, ее контуры сглаживаются. В конце этой стадии происходит выпячивание барабанной перепонки (в результате скопления экссудата в барабанной полости), особенно в области задневерхнего квадранта. В крови лейкоцитоз, повышенная СОЭ. Во II стадии отмечается гноетечение в результате прободения барабанной перепонки, боль стихает (задержка гноя обусловливает возобновление болей). Общее состояние улучшается, температура тела нормализуется. При отоскопии виден гной, выпячивание барабанной перепонки становится меньше, однако еще остаются гиперемия и сглаженность контуров. Понижение слуха сохраняется. В III стадии (после прекращения гноетечения) ведущей жалобой может быть понижение слуха. При отоскопии барабанная перепонка вновь приобретает нормальный цвет и форму. Перфорационное отверстие спонтанно закрывается с образованием едва заметного рубца. Слух, как правило, восстанавливается, но иногда он может оставаться пониженным, если в барабанной полости остаются спайки. Иногда процесс в ухе протекает слишком бурно (например, при сахарном диабете, пониженной реактивности организма) или бывает латентным, скрытым, со слабо выраженной (или отсутствующей) клинической симптоматикой (в старческом возрасте). Из осложнений могут развиться мастоидит, лабиринтит, парез лицевого нерва, менингит и др. Клиническая картина острого воспаления среднего уха у новорожденных и грудных детей несколько отличается от таковой у взрослых. Острые отиты у грудных детей часто протекают незаметно для окружающих вплоть до появления гноетечения. При выраженном отите ребенок часто просыпается ночью, беспокоен, кричит, вертит головой, трет больное ухо о подушку, тянется рукой к уху, отказывается от груди (боль в ухе усиливается при сосании и глотании вследствие повышения давления в среднем ухе). Обычно наблюдается ринофарингит. Нередко острый средний отит у детей сочетается с менингеальным симптомокомплексом. Острый средний отит у детей грудного, раннего возраста часто развивается одновременно с пневмонией и гастроэнтеритом, поэтому при этих заболеваниях необходим систематический контроль за состоянием ушей. Диагноз устанавливают на основании данных анамнеза, клинической картины и результатов отоскопического исследования. Лечение. В начале заболевания и в дальнейшем при нетяжелом течении лечение проводят в амбулаторных (домашних) условиях, если температура повышена, рекомендуется постельный режим. При симптомах начинающегося осложнения (см. Мастоидит), особенно внутричерепного (менингит), необходима немедленная госпитализация. В начальной стадии заболевания прежде всего следует устранить боль в ухе. Болеутоляющим и лечебным действием обладают спирт 70 %, новокаин и другие местные обезболивающие, которые закапывают в ухо. Имеются специальные капли, например отипакс с лидокаином (эффект обезболивания+лечение воспаления). В случае отсутствия этих средств можно воспользоваться обычной водкой.Для дальнейшего лечения острого катарального отита используются следующие капли:-отинум,полидекса,софрадекс ит.д.Можно воспользоваться р-рами диоксидина 0,5%,1%,р-ром сульфацила-натрия 20%. Все средства, вводимые в слуховой проход, необходимо слегка подогреть, опустив пузырек с лекарством в стакан с горячей водой. Капли вливают в слуховой проход с помощью пипетки таким образом, чтобы они его заполнили хотя бы наполовину (5-10 капель). Затем в слуховой проход вводится турунда (ватный фитилек) вплоть до перепонки и оставляется там на сутки. При использовании спиртовых растворов следует, не вынимая тампона из слухового прохода, вливать лекарство в ухо 2-3 раза в день. Для уменьшения испарения нужно закрыть слуховой проход дополнительной сухой ватой. Одновременно с этим местно применяют тепло в виде согревающих полуспиртовых (водочных) компрессов, грелки, лампы синего света или физиопроцедуры (соллюкс, УВЧ). Однако, нужно помнить, что тепловые процедуры при повышенной температуре могут привести к резкому ее подъему. Параллельно назначаются:найз,нурофен,парацетамол,анальгин,аспирин для купирования боли. Одним из самых главных факторов в лечении отита и предотвращения осложнений является скорейшее восстановление проходимости слуховой трубы. С этой целью назначают сосудосуживающие средства в нос (нафтизин, галазолин, санорин, адреналин, эфедрин). Закапывать их нужно 3-4 раза в день в положении лежа на боку на стороне закапываемой половины носа по 5-6 капель. После сосудосуживающих закапывают бактерицидные капли, например, протаргол 2 % или колларгол 2 %,полидекса с фенилэфрином,изофра,сульфацил натрия 20%. Не следует пытаться самостоятельно промывать полость носа, особенно детям - это может привести к ухудшению и неблагоприятному течению отита. Антибиотики и сульфаниламиды часто приостанавливают процесс и быстро ликвидируют его. При атипичном течении процесса показана госпитализация. Рекомендуются полный покой, постельный режим. По показаниям в течение 7—10 дней назначают антибиотики — внутрь амоксициллин, амоксициллин/клавулановая кислота, цефуроксин аксетил. При аллергии к |3-лактамам применяют макролизы (азитромицин, кларитромицин). Следует избегать ототоксических антибиотиков (гентамицин). При высокой температуре показаны жаропонижающие средства (амидопирин, ацетилсалициловая кислота и др.). Местно применяют согревающий компресс, грелки, физиотерапию (соллюкс, УВЧ, внутриушная лазерная терапия). Этиловый спирт (40%) в виде теплых капель в ухо на 20—30 мин оказывает дезинфицирующее и болеутоляющее действие. Назначают сосудосуживающие капли в нос. Применяют местно анестетики (лидокаин). При сильной боли в ухе и при выпячивании барабанной перепонки, а также появлении признаков раздражения мозговых оболочек (усиление головной боли, тошнота, рвота, повышение температуры тела) производят парацентез барабанной перепонки. К методам хирургического лечения относятся: манипуляция парацентез - она же миринготомия, она же прокол барабанной перепонки. Каковы же показания к парацентезу? • выраженная боль в ухе при остром среднем отите, парацентез - как средство быстрого обезболивания; • острый средний отит у новорожденного; • острый средний отит у ребенка или взрослого с иммунодефицитом; • острый средний отит, не устраняющийся после 2-х курсов антибиотикотерапии; • острый средний отит, осложненный мастоидитом, менингитом или любым другим внутричерепным осложнением; • подозрение на наличие ликвора за барабанной перепонкой (при травмах), для анализа содержимого барабанной полости; • введение лекарственных препаратов в барабанную полость (например, глюкокортикостероидов при острой сенсоневральной тугоухости); • как диагностическая манипуляция для определения эффективности будущего шунтирование барабанной полости. Техника парацентеза Инструмент для парацентеза Помощник должен хорош фиксировать ребенка, а его голову плотно прижимать к своей груди. Ушная воронка выбирается максимальная по ширине слухового прохода. Наружный слуховой проход очищается механическим способом, путем протирания спиртовым раствором. У грудных детей парацентез проводится без анестезии, так как применяемые лекарственные веществ могут повредить кожу наружного слухового проход и барабанной перепонки. Для проведения парацентеза применяются парацентезные иглы различной формы, отличающиеся друг от друга в основном углом между осью и режущей частью. Практика показала, что удобнее штыкообразные парацентезные иглы, но встречаются и другие модификации. Нужно не забывать, что у детей раннего возраста наружный слуховой проход имеет щелевидную форму и верхняя стенка его непосредственно переходимую. в барабанную перепонку. Отсюда одна из частых ошибок неопытного оториноларинголога — наложение па рацентеза на кожу наружного слухового прохода в его задневерхнем отделе. Место парацентеза выбирается от обстоятельств Если имеется ярко выраженное выпячивание барабанной перепонки, то разрез проводится по месту наибольшего выпячивания. В остальных случаях нужно стремиться провести парацентез в заднем нижнем квадранте барабанной перепонки. В этом месте латеральная стенка барабанной полости более всего отдалена от барабанной перепонки, а сделанный разрез зияет более туннельное время . В последние годы все больше сторонников находит особо более широкого разреза барабанной перепонки, Который в отличие от парацентеза принято называть меринготомией. В принципе данное вмешательство не отличается от парацентеза. В то же время ввиду того, что разрез при этом захватывает большую часть задних И частично нижних отделов барабанной перепонки, значительно возрастает его информационная ценность, создаются более благоприятные условия для отток экссудата и вентиляции. Одним из альтернативных методов миринготомии является тимпанопункция. Впервые она была произведена Ю.Б. Преображенским при лечении острого гнойного среднего отита у детей. Для этого им предложена специальная тонкая игла, через которую в барабанную полость вводилось 1,5 мл раствора пенициллина. Такое количество раствора позволяло промыть не только барабанную полость, но и слуховую трубу. В последующем эта манипуляция начала применяться и при ЭСО Лазерная миринготомия с помощью лазера на эрбий - активированном волокне (длина волны 1,56мкм), является высоко эффективным и абсолютно безопасным методом хирургического лечения больных экссудативным средним отитом. Применение данного лазера позволяет подвести волокно непосредственно к месту предполагаемой миринготомии в любом квадранте барабанной перепонки, даже при наличии анатомически узкого, извитого наружного слухового прохода, что позволяет сократить риск возможных осложнений практически до нуля. Острый гнойный средний отит (otitis media purulenta acuta) – представляет собой острое гнойное воспаление слизистой оболочки барабанной полости, при котором в той или иной мере в катаральное воспаление вовлекаются все отделы среднего уха. Заболевание нередко оставляет после себя спаечный процесс, сопровождающийся трудно излечимой тугоухостью, или переходит в хроническую, часто прогрессирующую форму, также ведущую к тугоухости и нередко к тяжелым осложнениям. Острый гнойный средний отит особенно часто встречается у детей до 3-летнего возраста. Отличительной особенностью этого заболевания в настоящее время является менее острое начало и вялое течение, а в детском возрасте – склонность к рецидивированию. Основными возбудителями острого среднего отита (до 80%) у взрослых и детей являются S. рпеитопiае и H. iпflиепzае, несколько реже М. саtarrhalis, S. рyоgeпеs, S. аиreus или ассоциации микроорганизмов. Вирусные отиты чаще наблюдаются при эпидемиях вирусных заболеваний. Наиболее частым путем проникновения инфекции является тубогенный – через слуховую трубу. Реже инфекция попадает в среднее ухо через поврежденную барабанную перепонку при ее травме или через рану сосцевидного отростка. В этом случае говорят о травматическом среднем отите. Сравнительно редко встречается третий путь проникновения инфекции в среднее ухо – гематогенный. Он возможен при таких инфекционных заболеваниях, как грипп, скарлатина, корь, тиф, туберкулез и др. Патогенез.Острый средний отит начинается с воспаления слизистой оболочки слуховой трубы и барабанной полости. При этом наблюдается отек слизистой оболочки и ее лейкоцитарная (нейтрофильная и лимфоцитарная) инфильтрация. Слизистая оболочка барабанной полости очень тонкая (0,1 мм) и представляет собой мукопериост (т.е. одно целое с надкостницей), поэтому воспалительная реакция носит характер мукопериостита.В результате резкого нарушения функции слуховой трубы среднее ухо заполняется экссудатом, который вначале может быть серозным, а затем приобретает гнойный характер (жидкий, густой, тягучий). Слизистая оболочка становится значительно утолщенной (в десятки раз), на поверхности ее возникают эрозии, изъязвления. В разгар воспаления барабанная полость оказывается заполненной экссудатом, грануляциями и утолщенной слизистой оболочкой. При нарушенной дренажной функции слуховой трубы это приводит к выбуханию наружу барабанной перепонки. В результате сильного давления гнойного экссудата и расстройства кровообращения часто наступает расплавление какого-то участка и прободение барабанной перепонки с последующей отореей. По мере стихания воспаления количество их уменьшается и гноетечение полностью прекращается. После этого перфорация барабанной перепонки может зарубцеваться, но заложенность уха еще некоторое время сохраняется. Критерием выздоровления является нормализация отоскопической картины и полное восстановление слуха. Различают три стадии острого гнойного среднего отита: • доперфоративную; • перфоративную; • репаративную. При отоскопии сначала видна инъекция сосудов по ходу рукоятки молоточка и радиальных сосудов перепонки, сопровождающаяся укорочением светового конуса. Затем гиперемия барабанной перепонки нарастает, становится разлитой исчезают ее опознавательные пункты, перепонка выпячивается, становится инфильтрированной иногда покрывается беловатым налетом (рис. 1а). Длительность начальной стадии острого среднего отита – от нескольких часов до 2–3 сут. Признаки этой стадии могут быть выражены различно – от явных до незаметных, однако главный признак – гиперемия барабанной перепонки (всей или ее отдельной части) – присутствует всегда. Перфоративная стадия характеризуется прободением барабанной перепонки и появлением гноетечения (рис. 1б). При этом быстро стихает боль в ухе, улучшается самочувствие больного, снижается температура тела. Репаративная стадия характеризуется не только прекращение гноетечения и в большинстве случаев спонтанным рубцеванием перфорации, но и восстановлением слуха. 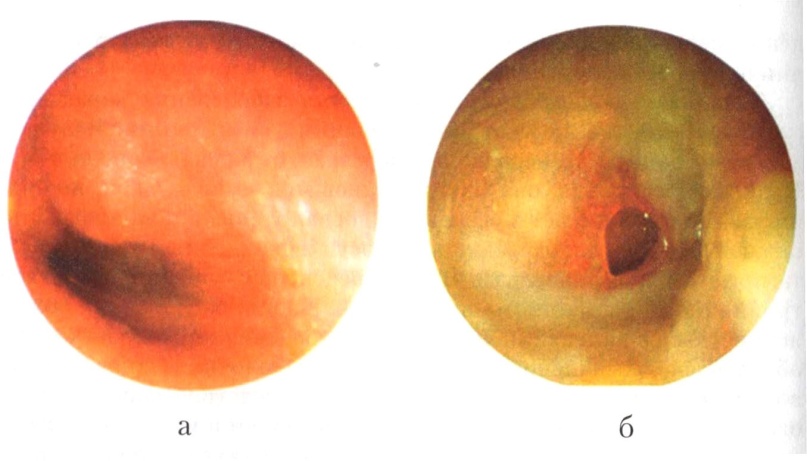 |
