Ответы к госэкзамену по хирургии. Общая хирургия
 Скачать 5.42 Mb. Скачать 5.42 Mb.
|
|
Основные стадии:
КЛИНИКА:
специфические симптомы заболевания Симптом Мейо-Робсона — болезненность при пальпации в левом реберно-позвоночном углу. Симптом Воскресенского — ослабление или исчезновение пульсации брюшной аорты над пупком. Симптом Кертэ — боль и резистентность мышц брюшного пресса в проекции поджелудочной железы. Симптом Грюнвальда — экхимозы, петехии, синюшные пятна вокруг пупка и на ягодицах. Симптом Кюллена — желтушные пятна вокруг пупка. Симптом Грея-Турнера — цианоз кожи живота. Симптом Холстеда — цианоз колеи боковых поверхностей живота и в поясничных областях. Симптом Мондора — общий акроцианоз. Симптом Лагерлефа — цианоз лица при наличии болезненности и резистентности мышц живота в эпигастрии. Симптом Чухриенко — болезненность в эпигастрии при толчкообразных надавливаниях на живот в гипогастрии. Симптом Ниднера — пульсация брюшной аорты, воспринимаемая не над пупком, а в левом подреберье. Симптом Гобье — рефлекторный парез толстой кишки (особенно, поперечно-ободочной) при отсутствии чаш Клойбера на обзорной рентгенограмме. Симптом Пчелиной — исчезновение четкости рентгенизображения поясничной области. диагностика острого панкреатита основывается на:
Общие принципы лечения острого панкреатита: оно должно быть 1) своевременным, 2) этиотропным, 3) патогенетически обоснованным, 4) интенсивным и 5) комплексным. Активно-консервативное лечение:
Все операции, выполняемые при остром панкреатите делятся на: A. Ранние операции (проводимые сразу после поступления больного в стационар или в первые сутки). Показаниями для них служат: 1) затруднительный диагноз (невозможно исключить другое острое хирургическое заболевание органов брюшной полости); 2) перитонит с тяжелым интоксикационным синдромом; 3) деструктивные изменения со стороны желчного пузыря (первично-деструктивный холецистит или вторичный ферментативный холецистит); 4) признаки механической желтухи, связанной с обтурацией протока в зоне Фатерова соска (например, вклиненный камень). Б. Операции в фазе некроза или секвестрации поджелудочной железы (3-4 неделя). При этом выполняются: резекция поджелудочной железы, некрсеквестрэктомия, дренирование сальниковой сумки, парапанкреатической клетчатки, паракольных и поддиафрагмальных пространств. B. Поздние (отсроченные или плановые) операции. Они выполняются по поводу ЖКБ и ее осложнений, язвенной болезни желудка и двенадцатиперстной кишки, гастродуоденальной непроходимости, парафатерального дивертикула, непроходимости панкреатического протока (камни, стриктуры), кист поджелудочной железы, болевой или рецидивирующей формы хронического панкреатита и др. Осложнения острого панкреатита, исходы. Все осложнения, которые развиваются при остром панкреатите, делят на две большие группы: 1. Ранние осложнения:
2. Поздние осложнения:
Хронический панкреатит. 59.Классификация хронического панкреатита. Этиология, патогенез, клинические формы, диагностика, дифференциальная диагностика, лечение (консервативное и хирургическое), исходы. ХР.ПАНКРЕАТИТ: заболевание, в основе которого лежит дегенеративный процесс в железистой ткани, финалом которого является склероз паренхимы органа с утратой экзогенной и эндрогенной секреции. Клиническая классификация хр.панкреатита (по клиническому течению). 1.Безболевой (латентный); 2.Болевой. 3.Рецидивирующий. 4.Псевдотуморозный или желтушный. 5.Холецистопанкреатит. ЭТИОЛОГИЯ хр. панкреатита: 1.Переход острого в хронический; 2.Заболевания желчных протоков и желчного пузыря 3.Заболевания печени (гепатит, цирроз печени) 4.Заболевания желудка и 12п.кишки; 5.Хронический алкоголизм; 6.Послеоперационный панкреатит (резекция желудка); 7.Сосудистые заболевания; 8.Аллергические заболевания. КЛИНИКА хр. панкреатита: 1.Наличие в прошлом приступов острого панкреатита. 2.Наличие заболеваний желчных протоков, ж.пузыря, желудка, 12п.к. с появлением опоясывающих болей. 3.Приступообразные ноющие тупые или острые боли в эпигастрии, больше слева. 4.Иррадиация болей за грудину, в правую или левую ключицу, молочную железу. 5.Боль при пальпации поджелудочной железы. 6.Боль в левом рёберно-позвоночном углу (симптом Мейо-Робсона). 7.Френикус-симптом. 8.Сочетание признаков панкреатита с нарушением углеводного обмена. 9.Диспептические расстройства (тошнота, слюнотечение, метеоризм). 10.Похудание, вялость, астенизация. 11.Склонность к аллергическим заболеваниям. ЛЕЧЕНИЕ хр.панкреатита. Схема комплексного лечения хр. панкреатита. 1.Консервативное: а) паранефральные новокаиновые блокады; б) полиглюкин, реополиглюкин, антиферменты, новокаин, плазма, кровь, АК; в) белковая диета (N 5 ); г) овомин 1т 3раза в день 7-10дней,неробол 1т 2раза в день 15дней, ретаболил 1т 2раза в неделю ; д) панкреатин, метионин, липолкаин, фестал; е) обезболивание: папаверин, баралгин, промедол; ж) переливание физ.раствора с витаминами: з) рентгенотерапия (УВЧ-терапия на область солнечного сплетения) и курортное лечение ( Железноводск, Еснтуки, Трускавец). 2.Оперативное: Показания: -безуспешность консервативного лечения (через несколько месяцев); -кисты поджелудочной железы; -свищи (наружные); -обтурационная (механическая) желтуха; -псевдотуморозный панкреатит; -камни pancreas. Классификация операций: А.Операции на поджелудочной железе: -резекция п.ж. ампутация с конца, резекция с середины. -панкреато-дуоденальная резекция; -панкреатэктомия; -шеечный анастомоз; -панкреакто-кишечный анастомоз внутр. и нар. панкреатической кисты; -марсупилизация - наружное дренирование при ложной кисте; Б.Операция на билиарной системе: -холецистэктомия, -билиодигестивный анастомоз, -наружный дренаж ж.путей, -операция на желудке и 12п.кишке, -гастероэнтероанастомоз, -резекция желудка, -дуодено-еюноанастомоз. В.Операция на вегетативной НС: -резекция солнечного сплетения; -маргинальная невротомия и др. Г.Пломбировка свища. Желчнокаменная болезнь. Острый и хронический холецистит. 60. История, анатомия, физиология, методы исследования, оценка лабораторных данных. История: до XIX века не применяли хирургического лечения, только лекарственное. Это был период накопления знаний, описательный. I холецистостомия- 1743 г. Жан Луи Пти., I холецистэктомия- 1882 г. Лангенбух. Вклад отечественных ученых: Монастырский 1887 г.- холецистоэнтеростомия, Боткин- хирургическое лечение, теория камнеобразования, Федоров- основал хир. лечение, первое отечественное руководство, Богораз- холецистогастростомия, Спасокукоцкий- дренаж, ранняя операция, Вишневский- новокаиновая блокада, местная анестезия, разрез, дренаж, перевязка пузырного протока, Смирнов- пластика желчных путей, Авдей- комплекс при хирургическом лечении. Этапы лечения: I.-до 80 г. XIX века - лекарственное. II.-до 50 г. XX века - оперативное при осложнениях. III.-с 50 г.- активная тактика. Формирование желчных путей: Балки печеночных клеток (желчный капилляр), прекапилляр, конечный желчный каналец-> сегментарный желчный проток-> правый и левый желчные протоки(ЖП)-> общий желчный проток. Оболочки - фиброзная желчных - мышечная путей - слизистая (кубический эпителий-> цилиндрический эпителий) Желез не содержит, примесей слизи нет. Общий желчный проток: - супрадуоденальная часть - ретродуоденальная часть - панкреатическая часть - интраампуллярная часть Строение: - адвентиция - фиброза - мышечный слой - слизистый (цилиндрический эпителий),есть слизистые железы - сфинктер, фатеров сосочек В области шейки- гартмановский карман ФУНКЦИИ ЖЕЛЧНОГО ПУЗЫРЯ: концентрация желчи; хранение концентрированной желчи; выделение желчи в кишку; уд. вес пузырной желчи 1026; емкость желчного пузыря 50-80 мл. ДВИГАТЕЛЬНЫЙ МЕХАНИЗМ ВЫДЕЛЕНИЯ ЖЕЛЧИ В КИШЕЧНИК: секреторное давление печени (до 30 см вод.ст.); сократительная сила желчного пузыря (20-30 см вод. ст.); сокращения мышцы Одди; клапанно-сфинктерная система шейки желчного пузыря (клапаны и мышца Люткенса). Методы исследования:
Синдромы энзимогепатограммы
Клиника, диагностика, дифференциальная диагностика. ЗАБОЛЕВАНИЯ ПЕЧЕНИ И ЖЕЛЧЕВЫВОДЯЩИХ ПУТЕЙ Классификация 1. врожденные заболевания 5. функционнальные заб.ж.путей 2. травмы с поврежд.печени и ж.путей 6. воспалительные заболевания 3. паразитарные заболевания 7. ЖКБ 4. опухоли 8. портальная гипертензия. ЖЕЛЧНО-КАМЕННАЯ БОЛЕЗНЬ. Это образование камней в желчных протоках. 10% населения 75% в ЖП 75% старше 40 лет 23% в Ж.протоках М:Ж = 1:7 1% в печени Чаще у полных, питающихся мясом 25% на секции Причины: -возраст > 40 лет (снижение обмена, полнота, снижение подвижности) -пол (особенности обмена, беременность, полнота) -малоподвижный образ жизни -нарушение функции внутренних органов -нарушения в эндокринной системе(гипотиреоз, снижение функции половых желез) -неправильное питание(переедание, мясо, жиры) -инфекция желчных протоков -дискинезия ЖП, усиленный гемолиз крови -наличие в протоках инородных тел, паразитов Патогенез: 1.застой желчи в ЖП, кристаллизация 2.присоединение воспалительного процесса (воспаление стенки) 3.инфицированние желчи 4.наличие слизи 5.нарушение обмена, чрезмерное выделение холестерина, усиленный распад Нb, усиленное образование билирубина КАМНИ: 1.большие 2.гравий 3.песок 4.замазка 10% -холестериновые - белые, перламутровые, плавают, горят, Rg-неконтрастные. 6% -пигментные - билирубин, черные, тонут, Rg-неконтрастные 4% -известковые - белые, тонут, Rg-контрастные 80% -смешанные Теории конкрементогенеза: Кончаловский -слизистая ЖП неспособна выделять коллоид, защищающий от выпадения камней, Боткин -нарушение состава и защитной функции коллоида (лецитин, соли жирных кислот – в N ХС:ЖК= 1:22, если ХС:ЖК=1:13 – желчь дитогенная), Федоров -метаболизм + воспаление. Роль микроэлементов: снижение Сu, Мn, Тi -> выпадение камней. Клиника: 1.Инфицированние камней -> холецистит. 2.Нарушение оттока желчи (печеночная колика). 3.Нарушение пассажа желчи по желчным путям. 4.Камни могут ранить желчные протоки. Печеночная колика: спазм желчных протоков-> боль, иррадиирующая в правую руку и лопатку. Патанатомия: гипертрофия, атрофия, пролежни, свищи, спайки, деформация, склероз, сужение протока, холангит, оддит, омелотворение в стенке пузыря, гепатит. Лечение: -спазмолитики (в т.ч. нитроглицерин) -паранефральная новокаиновая блокада Через 2-3 дня - плановое обследование с оценкой проходимости ЖП Холецистит:инфицирование и воспаление ЖПз чаще всего на фоне нарушения оттока желчи. Классификация холециститов . 1. 1.1. Острый 1.2. Хронический 2. По клиническим формам. 2.1. бескаменный холецистит. 2.2. калькулезный холецистит (95 %) 3. Варианты течения: 3.1. Обтурационный 3.2. Сосудистый 3.3. Ферментативный СТАТИСТИКА: занимает второе место после аппендицита; 5,7% среди всех хир. заболеваний; 15-18% среди острых хир. заболеван.; женщины болеют в 3-5 раз чаще мужчин. Клиника и диагностика обтурационного холецистита:
Сосудистый холецистит – тромбоз a. cysticae => гангрена ЖПз => холецистокардиальный синдром (имитация инфаркта миокарда) Ферментативный холецистит – панкреатический сок забрасывается в ЖП => пропотной перитонит, превалирует клиника интоксикации. СИМПТОМЫ ПРИ ХОЛЕЦИСТИТЕ: Грекова-Ортнера - перкуторная боль в области ЖПз при легком поколачивании ребром ладони по правой реберной дуге. Мерфи – усиление боли в момент ощупывания ЖП при глубоком вдохе. Курвуазье – увеличение ЖП3, при пальпации - удлинение по части дна. Пекарского -болезненность при надавливании на мечевидный отросток. Боаса - болезненность при пальпации околопозвоночных зон IX-XI грудных позвонков и на 3 см справа. Накома - зона повышенной чувствительности в затылочной области в месте прикрепления трапециевидной мышцы(зона большого затылочного нерва). Мюсси-Георгиевского - френикус-симптом. Лечение:
- голод - холод на живот - спазмолитики и анальгетики - АБ - дезинтоксикационная терапия + парентеральное питание (не < 1,5 л) - адекватное назначение диуретиков 2. Оперативное лечение: 2.1. экстренная операция (при деструктивном процессе с клиникой перитонита) 2.2. срочная операция (на фоне 2-3 дневного консервативного лечения без положительной динамики) 2.3. операция в «холодном периоде» (2-3 недели после приступа). Показания: - установлены камни в ЖП - была желтуха, которая прошла на фоне лечения - выраженная клиника холецистита в первые 2-3 сут)\. 61.Желчекаменная болезнь, холецистит, их осложнения: клиника, диагностика, дифференциальная диагностика, лечение.
Клиника: тяжесть, тошнота, рвота, пальпируется увеличенный ЖП, нет воспалительного синдрома. При зондировании нет порции В. Лечение: - оперативное. 2.Эмпиема ЖП. Клиника: сильные боли, диспептические расстройства,"+" синдром воспаления, увел.t, пальпаторно - увеличенный болезненный ЖП, напряжение мышц, энзимогепатограмма в N, печень- N, при зондировании нет порции В, на холеграмме пузырь отсутствует. Лечение: - оперативное. 3.Рак ЖП и протока. - диагностика сложна Клиника: постоянные боли в правом подреберье чаще у лиц пожилого возраста, при пальпации – увеличенный ЖП. Зондированние - небольшая порция В. Выявляются атипичные клетки. Холеграфия - дефект заполнения. Лечение: - оперативное. 4.Механическая желтуха. - закупорка, сужение холедоха. Часто камни застревают в области холедохова соска. Клиника: за день - два -> приступ печеночной колики. Диагностика: желтушная окраска склер, зуд кожных покровов, сниж. Рs, увеличение печени. Осложнения холецистита 62.Классификация.
Патогенез, клиника, диагностика, специальные методы исследования, дифференциальная диагностика. Профилактика и лечение. Эмпиема желчного пузыря: патогенез: обтурация желчного протока камнем=>скопление гноя в желчном пузыре=>при гибели инфекции – водянка, при вовлечении соседних органов - инфильтрат. Клиника:
Лабораторные и специальные методы исследования:
Лечение консервативное + хирургическое Прободной холецистит
1.шоковую, 2. мнимого благополучия, 3. печеночной недостаточности, 4. гнойных осложнений Шоковая фаза: жесткие, нестерпимые, распирающие боли в животе (6-10 часов).
Фаза мнимого благополучия (до 20-24 часов)
Фаза печеночной недостаточности:
Фаза гнойных осложнений:(терминальная)
Клиника: острые боли, кожный зуд, темная моча, ахоличный кал. При присоединении инфекции и нарушении оттока желчи по протокам развивается клиника холангита: интоксикация, увели-чение печени, изменение биохимических показателей и лабораторных данных. Заболевание может осложнится холемическими кровотечениями и печеночной недостаточностью. Лечение: консервативное + хирургическое. Острый ферментативный холецистит
Диагноз основывается:
Лечение: консервативное + хирургическое. Абсцессы печени
Клиника зависит от:
Основные признаки: высокая температура, общее недомогание, ознобы, проливной пот, боль в правом подреберье. Диагностика: анамнез, клиника, лабораторные показатели, УЗИ, КТ. Внутренние желчные свищи :
Диагностика
Лечение
Наружные желчные свищи
Диагностика
Лечение
Гемобилия: выделение крови в ЖП=>сгусток=>обтурация ЖП=>болевой синдром+повышение давления в ЖП=>продвижение сгустка до просвета ДПК=>рвота кровью или мелена. В рвотных массах сгустки в виде карандаша. Триада гемобилии:
Осложнения во время операции
Дифференциальная диагностика
63.Осложнения и трудности в хирургии желчевыводящих путей. Понятие о ПХЭС, классификация, тактика. Основные принципы хирургии желчевыводящих путей. Ошибки и опасности в хирургии билиарной системы, их причины, профилактика и способы коррекции осложнений. АНОМАЛИИ РАЗВИТИЯ ЖЕЛЧНОГО ПУЗЫРЯ
АНОМАЛИИ РАЗВИТИЯ ПУЗЫРНОГО ПРОТОКА (до 50%).
Аномалии развития магистральных желчных протоков Частота у 50% больных.
Лечение: максимальное иссечение стенок кисты, удаление ЖП+цистоеюностомия. Холецистит Осложнения до операции
Осложнения во время операции
Осложнения связанные с холецистэктомией
Перитонит
Внутрибрюшные кровотечения:
Наружное желчеистечение:Причины те же, что и желчного перитонита (часто сочетание желчеистечение и перитонита). Желчеистечение – свидетельство желчной гипертензии не устраненной во время операции. Исход – желчный свищ. Механическая желтуха.
Тактика: Специальные методы обследования и устранение причины механического препятствия. Абсцессы брюшной полости.
Дs : УЗИ, R-n, КТ, фистулография, пункция. Внутренние желчные свищи.
Осложнения связанные с лапаротомией
Осложнения со стороны других органов и систем.
ПХЭС (постхолецистэктомический синдром)- состояние при котором больной продолжает предъявлять жалобы на боль и неприятные ощущения в правом подреберье после холецистэктомии. 5-25% - частота ПХЭС. Причины ПХЭС (Гальперин Э.И.) I. Заболевания желчных протоков и БДС.
3. Длинная культя пузырного протока (остаточный желчный пузырь (культя >0,5-2 см). 4. Стриктуры протоков(6-20%) и желчеотводящих анастомозов (2,5-3 см. – N). 5. Кистозное расширение внутрипеченочных ж.протоков (0,11%). Болезнь Короли (врож.патолог.) 6. Дискинезия желчевыводящих путей. 7. Холангит в т.ч. склерозирующий. 8. Опухоли ж.путей (2-4%). II. Заболевания не связанные с поражением ж.протоков. А. Заболевания печени и поджелудочной железы.
Б. Заболевания ДПК и желудка (70-98% сопут). 1. Язвенная болезнь 2. Дивертикулы – (2-3%). 3. Хроническая дуоденальная непроходимость (1,5- 8%) до 50% (Шалимов). В. заболевания других органов и систем. 1. Гемолититическая болезнь. 2. Другие заболевания желудочно-кишечного тракта (стеноз чревного ствола, a.mesenterica, заболевания кишечника, почек, позвоночника, грыжи, расстройства личности, психические заболевания, токсикомания, травмы). Ошибки:
(плохой визуальный контроль, неправильная тактика при кровотечении,повреждение гепатикохоледоха, ХДА – не правильно). ИНТРАОПЕРАЦИОННЫЕ МЕТОДЫ ДИАГНОСТИКИ как метод профилактики послеоперационных осложнений
Синдром холестаза. 64.Классификация желтух. Синдром холестаза – нарушение оттока желчи по билиарной системе, проявляющееся накоплением составных частей желчи в крови, других жидкостях и тканях (с развитием желтухи). Желтуха - синдром, развивающийся вследствие накопления в крови избыточного количества билирубина. Интенсивность желтухи( зависит от кровоснабжения органа или ткани): - сначала желтое окрашивание склер, - несколько позднее - кожных покровов. - Накапливаясь, билирубин ткани в светло-желтый цвет с красноватым оттенком. - 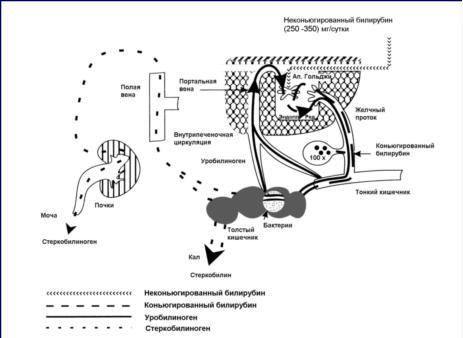 В дальнейшем - окисление билирубина в биливердин => зеленоватый оттенок. В дальнейшем - окисление билирубина в биливердин => зеленоватый оттенок. - При длительной желтухе кожные покровы приобретают черновато-бронзовую окраску. |
