Ответы по оперативной хирургии
 Скачать 10.11 Mb. Скачать 10.11 Mb.
|
|
32. Операция при раке молочной железы. Операция при маститах. Операции на молочной железе могут выполняться: 1. при доброкачественной патологии: а) гнойно-воспалительные заболевания молочной железы (маститы, абсцессы МЖ) б) фиброзно-кистозная мастопатия в) фиброма, папиллома МЖ 2. при злокачественной патологии: рак, аденокарцинома МЖ (рак МЖ – основная причина смерти и инвалидизации молодых женщин до 40 лет) Операция на МЖ при маститах. Маститы: а) поверхностные (подкожные) – протекают наиболее благоприятно б) интерстициальные в) ретромаммарные г) тотальные (флегмона МЖ) О 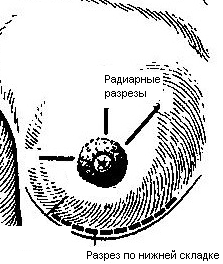 перации при маститах проводятся как под местной анестезией, так и под внутривенным общим наркозом. перации при маститах проводятся как под местной анестезией, так и под внутривенным общим наркозом.Виды хирургических вмешательств при маститах: 1. традиционные – со вскрытием полости абсцесса а) при подкожных и интерстициальных маститах: радиарные разрезы от периферии к центру, не переходя на ареолу б) при ретромаммарных маститах: разрез по нижней складке МЖ (попадаем в полость абсцесса между МЖ и грудной стенкой). При необходимости проводится контрапертурный разрез (дополнительный разрез напротив основного). 2. пункционные – путем прокола абсцесса толстой иглой Операции при опухолях молочной железы. 1. При доброкачественных опухолях (липоме, аденоме, фиброаденоме) МЖ показана секторальная резекция: а) двумя полуовальными разрезами в радиальном направлении по отношении к соску послойно рассекаем кожу по краям пораженного сектора на всю толщу железы до собственной фасции, покрывающей большую грудную мышцу б) мобилизируем и отводим в стороны края кожной раны в) при поверхностном расположении опухоли пораженный сектор удаляем до собственной фасции, при глубоком – вместе с фасцией д) ушивание раны МЖ только рассасывающимся шовным материалом (викрил, кетгут) е) операция заканчивается с наложением давящей повязки, если процесс доброкачественный по результатам срочного гистологического исследования или расширяется до пределов радикальной мастэктомии при обнаружении рака. 2. При злокачественных опухолях МЖ тактика хирургического лечения определяется стадией патологического процесса: а) при 1-ой (рак в пределах ткани МЖ без метастазов) и 2-ой А стадиях (поражение регионарных л.у. при локализации рака в наружном квадранте МЖ) показана радикальная резекция МЖ. б) при 2-ой Б (поражение подмышечных и подключичных л.у. при локализации рака в наружном квадранте МЖ), 3-ей (поражение всех л.у. без отдаленных метастазов) стадиях производится радикальная мастэктомия по Холстеду с удалением большой и малой грудных мышц, лимфодиссекцией (удалением л.у.) подмышечной и подключичной ямок. Техника радикальной мастэктомии по Хостеду: 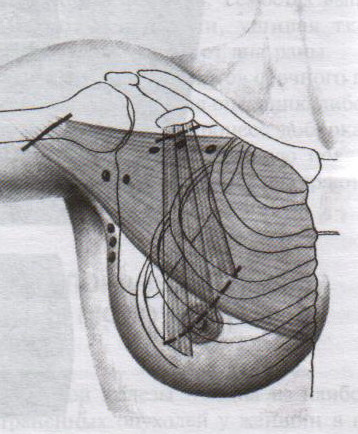 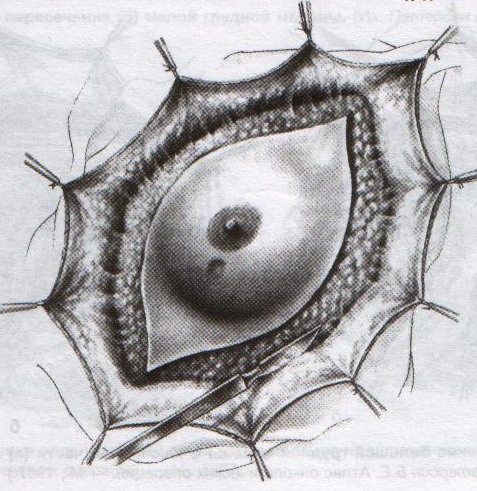 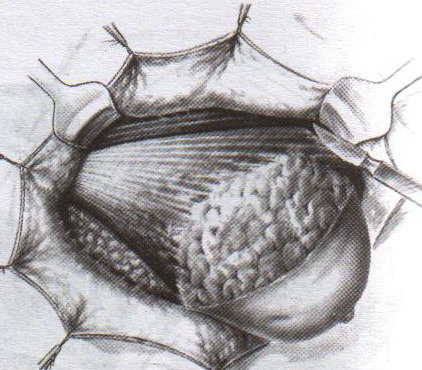 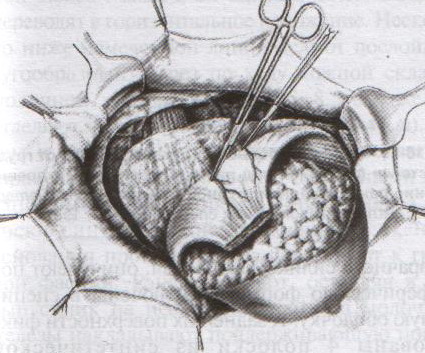 32.1 32.2 32.3 32.4 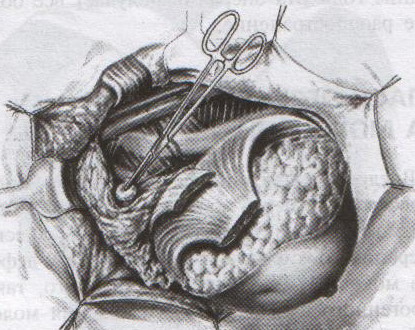 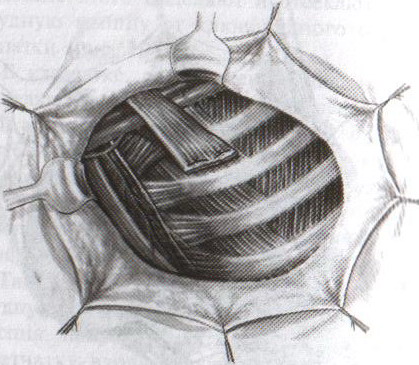 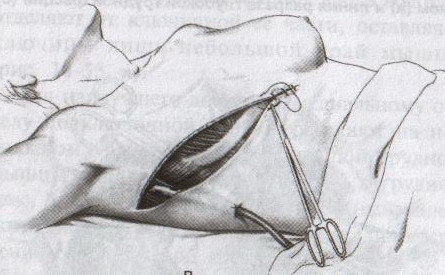 32.5 32.6 32.7 32.1 – объем иссекаемых тканей; 32.2 – сепаровка кожных лоскутов; 32.3 – продольное рассечение и пересечение большой грудной мышцы у места ее прикрепления к грудине; 32.4 – выделение малой грудной мышцы; 32.5 – удаление подключично-подмышечной клетчатки; 32.6 – общий вид раны передней грудной стенки; 32.7 – ушивание и дренирование раны передней грудной стенки 1. Положение на спине, рука на стороне операции отведена от туловища 2. Справа и слева от МЖ делаем два окаямляющих кожных разреза: медиальный от наружной трети ключицы, продолжаем по направлению к грудине, вниз по окологрудинной линии и заканчиваем у реберной дуги; латеральный от наружной трети ключицы, продолжаем вниз по переднему краю подмышечной впадины и соединяем с первым разрезом в области реберной дуги 3. Кожу с каждой стороны отсепаровывают в стороны с минимальным слоем жировой клетчатки на них (в медиальную сторону – до срединной грудинной линии, кверху – до ключицы, латерально – до края широчайшей мышцы спины, книзу – до средней трети прямой мышцы живота или до края реберной дуги). 4. В подмышечной впадине полностью удаляют клетчатку с л.у. 5. Грудинную часть большой грудной мышцы отделяют от ключичной части, оставляя у ключицы небольшой участок мышцы. Пересекаем сухожильную часть большой грудной мышцы у места прикрепления к плечевой кости. 6. Рассекаем глубокую грудную фасцию вдоль наружного края большой грудной мышцы. 7. Выделяем и отсекаем малую грудную мышцы от клювовидного отростка лопатки. 8. В клетчатке выделяют и перевязывают мышечные ветви внутренней грудной артерии 9. Выделяем и удаляем клетчатку передней грудной стенки, клетчатку с л.у. по ходу сосудисто-нервного пучка до края широчайшей мышцы спины, клетчатку задней стенки подмышечной впадины. 10. Осуществляем контроль гемостаза, накладываем швы на кожу. 11. Выполнение хирургического вмешательства по реконструкции МЖ (имплантация силиконовых протезов; операции по восстановлению венозного и лимфооттока от верхней конечности). Помимо операций на МЖ в тех случаях, когда титр женских половых гормонов в крови высокий, производится оварэктомия (т.к. рак МЖ гормонозависимый). Лечение рака МЖ обычно комбинированное (хирургическое лечение + химиотерапия + лучевая терапия). 33. Понятие операции создания искусственного пищевода. Показания: после эзофагэктомии из-за а) обширных стенозов пищевода различной этиологии (чаще химический ожог) при невозможности бужирования б) раковых поражений пищевода. При раке пищевода в верхней трети выполняют фаринго-ларинго-эзофагэктомию; в средней трети – полную эзофагэктомию; в нижней трети – эзофагогастроэктомию. Для замены пищевода в настоящее время чаще всего используется: а) толстая кишка (чаще поперечно-ободочная) б) тонкая (тощая) кишка (накладывается U-образный анастомоз) “Плюсы”: самые длинные трансплантанты. “Минусы”: дивертикул, невыявленная карцинома, восспалительные процессы, врожденные пороки развития, обширный спаечный процесс – противопоказание для использование тонкой и толстой кишки; кровоснабжение кишки более подвержено повреждающему действию любого васкулярного заболевания чем кровоснабжение желудка. в) стенка желудка (операция Люиса: удаляется кардиальная часть желудка вместе с малой кривизной, а из большой кривизны формируется трубка пищевода) “Плюсы”: во время операции необходимо создать только один анастомоз. “Минусы”: если стенка желудка патологически изменена, он непригоден для замещения пищевода; возрастает вероятность аспирации желудочного сока или стенозирования анастомоза в результате хронического рефлюкса желудочного содержимого; возможно возникновение дискомфорта из-за уменьшения емкости желудка. Выбор между этими органами определяют во многом такие факторы как: 1. адекватность их кровоснабжения 2. длина резецируемого пищевода, детерминирующая возможнось создания анастомоза. Иногда только операция с комбинированным использованием толстой и тощей кишки и желудка оказывается единственно приемлемым методом выбора в случаях: а) предшествующей резекции желудка или участка толстой кишки б) рецидивирующей дисфагии в) ишемии сегмента кишки, замещающей нижнегрудной отдел пищевода. 34. Операции при коронарной недостаточности. Прямые вмешательства на венечных артериях. Трансплантация сердца. Основные типы операций, применяемые в настоящее время при ИБС: а) чрезкожная чрезпросветная коронарная ангиопластика Показание: стеноз коронарной артерии (КА) в ее проксимальных отделах при отсутствии стеноза в ее дистальных отделах. Т  ехника операции: ехника операции:1. Обязательно наличие бригады кардиохирургов для выполнения экстренного аорто-коронарного шунтирования (АКШ) в случае осложнения балонной ангиопластики. 2. Для ангиопластики используется система двух катетеров: более широкий катетер-проводник и более узкий дилатационный катетер. 3. После проведения обязательной ангиографии КА ангиографическим катетером его заменяют на катетер проводник, через который проводят дилатационный катетер в место стеноза. На конце дилатационного катетера располагается балончик (его максимальный диаметр в спавшемся состоянии 1,2-1,3 мм, в наполненном 3,0-3,7 мм). 4. Балончик заполняют раствором контрастного вещества на 5-60 сек. При необходимости под рентгенографическим контролем процедуру повторяют несколько раз, пока степень стеноза не уменьшиться более, чем на 20%. 5 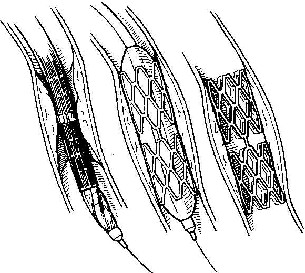 . В настоящее время балонную ангиопластику дополняют стентированием суженого участка с помощью имплантации в КА механических эндопротезов с эффектом памяти (стентов) для улучшения отдаленных результатов. . В настоящее время балонную ангиопластику дополняют стентированием суженого участка с помощью имплантации в КА механических эндопротезов с эффектом памяти (стентов) для улучшения отдаленных результатов.Преимущество операции: высокая эффективность при минимальной травматичности КА. Основные осложнения операции (по убывающей частоте): 1. острый инфаркт миокарда 2. окклюзия КА 3. спазм КА. б) коронарное шунтирование При невозможности выполнить балонную ангиопластику или при ее неэффективности применяют шунтирование КА, которое может выполняться в следующих модификациях: I. операция Фиеско: перевязка внутренней грудной артерии ниже отхождения a. pericardiacophrenica II. аорто-коронарное шунтирование. Суть: наложение анастомоза между аортой и КА дистальнее места стеноза КА. Техника операции: 1. Доступ к сердцу (обычно срединная стернотомия). 2. Забор аутотрансплантантов (обычно выполняется другой бригадой хирургов, берется чаще всего реверсированная (повернутая на 180) большая подкожная вена, внутренняя грудная артерия, реже используют лучевую, желудочно-сальниковую, левую желудочную, нижнюю надчревную артерии) 3. Канюляция восходящей аорты и полых вен с подключением аппарата искусственного кровообращения 4. Пережатие восходящей аорты с кардиоплегией 5. Наложение дистальных анастомозов аутотрансплантанта с КА 6. Снятие зажима с восходящей аорты 7. Профилактика воздушной эмболии 8. Восстановление сердечной деятельности 9. Наложение проксимальных анастомозов 10. Отключение аппарата искусственного кровообращения и деканюляция 11. Ушивание торакотомной раны с дренированием полости перикарда. Обычно накладывается от 1 до 3 шунтов, иногда до 7, между различными отделами коронарного русла. В настоящее время доказано, что при использовании в качестве шунта v.saphena magna, она остается проходимой 8-10 лет, а артериальные шунты функционируют 16-20 лет, поэтому лучше использовать один шунт из вены, другой из артерии. III. маммаро-коронарное шунтирование (МКШ). Суть: наложение анастомоза путем подшивания внутренней грудной артерии (ВГА) к КА дистальнее места стеноза. Техника операции маммарно-коронарное шунтирование: 1 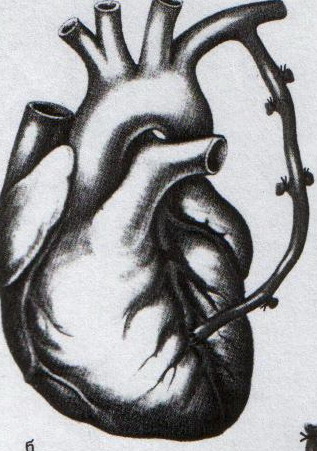 . Выделяем ВГА от уровня шестого межреберья до отхождения ее от подключичной артерии. Пересекаем ВГА в шестом межреберье. . Выделяем ВГА от уровня шестого межреберья до отхождения ее от подключичной артерии. Пересекаем ВГА в шестом межреберье.2. Ветви, идущие к межреберьям и вилочковой железе, перевязываем и пересекаем. 3. Накладываем анастомоз между проксимальным участком ВГА и венечной артерией дистальнее места окклюзии. Дистальный участок ВГА перевязываем. “+” МКШ: может выполняться без аппарата искусственного кровообращения; большее соответствие диаметров ВГА и КА; анастомоз накладывается между однородными тканями; выше линейная скорость кровотока, меньше вероятность тромбозов; накладывается только один анастомоз, меньше время операции и вероятность технической ошибки; ВГА реже поражается атеросклерозом, в ней не развивается субинтимальная гиперплазия. “-” МКШ: имеется только две ВГА, поэтому реваскуляризация нескольких КА невозможна; выделение ВГА является более сложным чем забор аутовены; сложность наложения анастомоза из-за меньшего диаметра и тонкой стенки ВГА В настоящее время коронарное шунтирование проводят как с аппаратом искусственного кровообращения, так и без него (миниинвазивное коронарное шунтирование на работающем сердце). в) лазерная реваскуляризация миокарда (ЛРМ). Суть: создание многочисленных искусственных микроканалов, покрывающихся впоследствии эндотелием, в стенке левого желудочка через всю его толщу (от эпикарда до эндокарда) с помощью СО2 лазера. Показание: те формы ИБС, при которых невозможно осуществить АКШ или балонную ангиопластику (диффузное поражение КА дистального типа, низкие функциональные резервы миокарда). ЛРМ - «шаг отчаяния». Трансплантация сердца. Показание: терминальная стадия декомпенсации сердечной недостаточности. Абсолютные противопоказания: выраженная легочная гипертензия;инфекционные или другие заболевания, представляющие угрозу для жизни; повторные инфаркты легкого; инсулинзависимый диабет; возраст старше 60 лет. Техника операции: 1. Срединная стернотомия реципиена, подключение искусственного кровообращения 2. Иссечение пораженного сердца с пересечением обоих предсердий максимально близко к предсердно-желудочковой борозде с удалением обеих ушек предсердий и оставлением части межпредсердной перегородки; пересечение аорты и легочной артерии как можно ближе к полулунным клапанам. 3. Забор донорского сердца в условиях холодовой кардиоплегии. 4. Пришивание донорского сердца реципиенту: пришивание левого предсердия, межпредсердной перегородки, правого предсердия, легочной артерии и аорты. 5. Снятие зажимов с сосудов и восстановление сердечного ритма (спонтанно или с помощью дефибрилляции) 6. Отключение аппарата искусственного кровообращения, ушивание раны, дренирование полости перикарда 35. Хирургическое лечение приобретенных пороков сердца. Среди приобретенных пороков сердца чаще всего встречаются недостаточность, стеноз, стеноз+недостаточность аортального и митрального клапанов. Возможны также одноклапанные или многоклапанные поражения. Основные типа применяемых операций (на примере пороков митрального клапана): а) замещение пораженных клапанов сердца механическими или биологическими протезами Основные этапы операции: 1. Срединная стернотомия 2. Канюляция восходящей части аорты и обеих полых вен, подключение аппарата искусственного кровообращения, наложение зажима на аорту 3. Холодовая кардиоплегия сердца 4. Разгрузка сердца путем канюляции левого желудочка через верхушку или левого предсердие 5. Иссечение измененного клапана и замена его биологическим или механическим протезом 6. Герметизация сердца, снятие зажима с аорты, заполнение полостей кровью 7. Восстановление и стабилизация работы сердца, декануляция, прекращение искусственного кровообращения 8. Дренирование полостей перикарда и средостения, наложение редких швов на перикард, ушивание грудины и мягких тканей б) клапан-сохраняющие операции: I. аннулопластика – восстановление запирательной функции митрального клапана с помощью жесткого опорного кольца. “+” метода: сохранение нормальной площади отверстия и функции клапана; предотвращение рецидивирования дилатации фиброзного кольца II. открытая комиссуротомия: рассечение стенки левого предсердия или левого ушка и разъединение створок митрального клапана под контролем зрения. III. вальвулопластика – пластика створок клапана Разновидности клапанов сердца: а) механические - из металлов (титан, углетитан): шаровые, дисковые, одностворчатые, двустворчатые. “+”: устойчивы в работе, срок жизни от 15 до 45 лет, “-”: необходимость пожизненной антикоагулянтной терапии (варфарин – золотой стандарт среди непрямых антикоагулянтов) б) биологические (гетеро- и ксенопротезы): опоросодержащие (жесткие и гибкие) и безопоровые “+”: не требуют применения антикоагулянтов; “-”: недолговечны (8-12 лет) 36. Хирургическое лечение врожденных пороков сердца. Известно более 90 видов ВПР сердца и более 45 их разновидностей. ВПР сердца занимают III место среди всех ВПР организма, но в структуре летальности на первом месте. Наиболее частые ВПР сердца: а) дефект межпредсердной перегородки (ДМПП) – характеризуется сбросом крови из левого предсердия в правое с последующим развитием впоследствии легочной гипертензии и гипертрофии правого желудочка. Выделяют низкий ДМПП (не зарастает овальное окно) и высокий ДМПП (дефект в верхней части межпредсердной перегородки). 1. При отсутствии легочной гипертензии операция не показана. Остальным пациентам – абсолютно показана операция. 2. Доступ: срединная стернотомия. 3. Подключение аппарата искусственного кровообращения (АИК) 4. Атриотомия (вскрытие правого предсердия) 5. Если дефект менее 3 см в диаметре, он ушивается атравматической нитью; при большем диаметре дефекта проводят пластику перегородки заплатой из аутоперикарда или синтетической ткани (дакрон, политетрафторэтилен, лавсан). б) дефект межжелудочковой перегородки (ДМЖП) – характеризуется сбросом крови в правый желудочек через дефект в мышечной или мембранозной части перегородки. Выделяют ДМЖП в нижней части, в трабекулярной части и в верхней (мембранозной) части. П  оказания: оказания:1. При малых ДМЖП операция не показана, при больших дефектах (диаметр ДМЖП больше 1 см или более половины диаметра аорты) выполняется радикальное или паллиативное вмешательство. 2. Паллиативная операция – сужение легочной артерии манжеткой, за счет чего уменьшается сброс крови через дефект, снижается объем легочного кровотока и уровень давления в легочной артерии дистальнее манжетки. Показана при а) критических состояниях детей первых месяцев жизни б) множественных ДМЖП в) при сопутствующих тяжелых врожденных пороках сердца 3. Радикальная операция – закрытие ДМЖП, выполняется в остальных случаях. Техника операции: срединная стернотомия; подключение АИК (операция на «сухом сердце»); доступ к дефекту чаще через правый желудочек или правое предсердие; ушивание дефекта отдельными швами или наложение заплаты из синтетической ткани или биологических материалов (аутоперикарда, ксеноперикарда). в) незаращенный артериальный (Боталлов) проток (НАП) – наличие сообщения общего ствола легочной артерии с нижней полуокружностью дуги аорты на уровне устья левой подключичной артерии; характеризуется сбросом оксигенированной крови из аорты в легочной ствол и в легкие, а затем в левую половину сердца и аорту, что приводит к перегрузке левых отделов, вызывая их гипертрофию. Показания: при установлении диагноза НАП показания к операции абсолютны (оптимальный возраст 2-5 лет). К 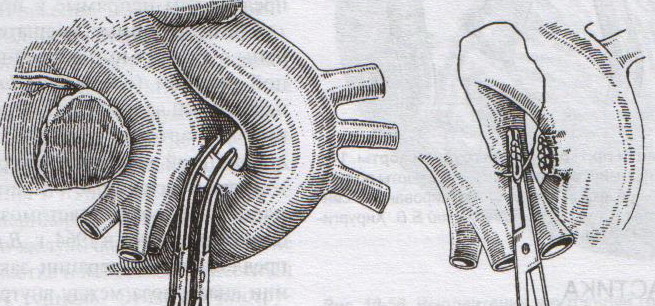 онсервативное лечение: возможно применение индометацина в первые дни после рождения (способствует закрытию Боталлова протока). онсервативное лечение: возможно применение индометацина в первые дни после рождения (способствует закрытию Боталлова протока).Техника операции: 1. Левосторонняя торакотомия, вскрытие медиастинальной плевры между диафрагмальным и блуждающим нервами (операция без использования АИК!). 2. Доступ к Боталлову протоку с помощью диссектора между аортой и легочной веной. 3. Перевязка Боталлова протока двумя ликатурами (возможно также пересечение Боталлова протока с последующим ушиванием обоих отверстий) г) коарктация аорты (КА) – врожденное сегментарное сужение аорты в области ее перешейка (часть аорты дистальнее отхождения левой подключичной артерии), обусловленное разрастанием соединительной ткани в стенке аорты с ее гипертрофией и сужением просвета (диагностический признак: давление на нижних конечностях примерно в 2 раза меньше давления на верхних конечностях). Показания: наличие КА – абсолютное показание к операции; у детей грудного возраста при наличии осоложнений операцию выполняют в первые 3 месяца жизни в экстренном порядке, при отсутствии осложнений оптимальный возраст для операции 3-5 лет. У взрослых больных вопрос об операции решается строго индивидуально. Суть хирургической коррекции КА: 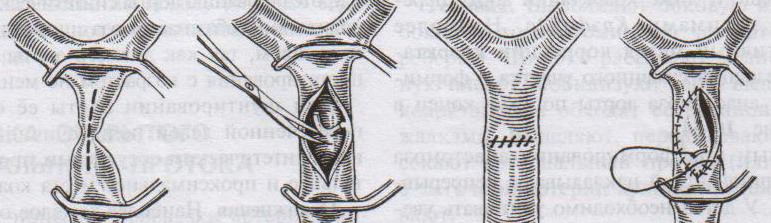 1) у детей грудного возраста: истмопластика – пластика перешейка аорты (прямая – продольное рассечение аорты в месте сужение и сшивание в поперечном направлении и непрямая – использование заплат при сшивании аорты, например, лоскута левой подключичной артерии) 2) в более поздние сроки: операция резекции аорты с наложением анастомоза «конец в конец»; протезирование иссеченного участка аорты синтетическим протезом; непрямая истмопластика аорты заплатой. 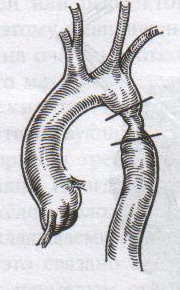 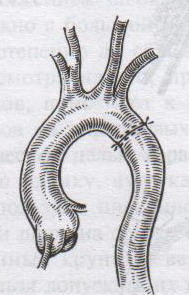 Если сужение на ограниченном участке – анастомоз «конец в конец» 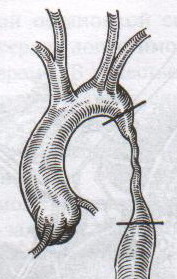 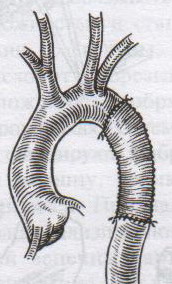 Если сужение на большом протяжении – использование заплат (естественных и искусственных) 3) на ранних стадиях возможно устранение стеноза рентгено-эндоваскулярным путем д) тетрада Фалло (ТФ) – сочетанные ВПР сердца, включающие 1. стеноз легочной артерии 2. высокий ДМЖП 3. декстрапозиция аорты (аорта над межжелудочковой перегородкой) 4. гипертрофия правого желудочка Показания: при установлении диагноза абсолютные показания к операции; дети с ранним цианозом оперируются экстренно. Техника операций: 1) паллиативные операции – направлены на повышение оксигенации крови: операция Блелока-Таусигга (наложение анастомоза между левой подключичной и левой легочной артерии) 2) радикальная операция: до конца не разработана; объем вмешательства определяется степенью поражения; должна достигать минимум две цели: 1. устранять или уменьшать стеноз начального отдела легочного ствола (рассечение легочного ствола и вшивание в него заплаты из искусственного материала) 2. ликвидация ДМЖП (ушивание синтетической заплатой) |
