Синдромы ССС. Протокол методическая разработка для проведения занятия со студентами
 Скачать 1.11 Mb. Скачать 1.11 Mb.
|
Клиника и осложненияС точки зрения клинициста метаболический синдром является собирательным понятием: соответственно его клинические проявления складываются из симптомов центрального ожирения, артериальной гипертензии, подагры, синдрома обструктивного апноэ сна и других ассоциированных состояний. Особенностью клинической картины заболевания является прежде всего взаимосвязь его компонентов, влекущая за собой резкое возрастание риска сердечно-сосудистых заболеваний, что продемонстрировано во многих исследованиях. Основные компоненты метаболического синдрома и методы их оценки.
Осмотр пациента Наличие синдрома можно предположить уже при внешнем осмотре пациента. При внешнем осмотре пациента необходимо оценить наличие признаков центрального (абдоминального) ожирения. Для этого типа ожирения характерно распределение основной массы жира в брюшной полости, на передней брюшной стенке, туловище, шее и лице (мужской или андроидный тип) в отличие от гиноидного (женского, глютеофеморального) с преимущественным отложением жира на ягодицах и бедрах. Основной критерий диагностики метаболического синдрома – центральное ожирение, определяемое по объёму талии – патогенетически обоснован и незаменим для скрининга. Однако следует помнить, что для полноценной диагностики ожирения при метаболическом синдроме его недостаточно. При значительных степенях ожирения гиноидного или промежуточного типов объём талии может соответствовать указанным параметрам. При этом сам по себе избыток массы тела, определяемый по его индексу, является независимым, хотя и менее значимым, фактором риска развития инсулинорезистентности. Наиболее простой и достаточно надежный критерий подразделения ожирения по признаку распределения жира – отношение окружности талии к окружности бедер (ОТ/ОБ). Центральное ожирение диагностируется при превышении этого показателя свыше 1.0 у мужчин и 0.8 – у женщин. Сбор анамнеза При сборе анамнеза следует обратить особое внимание на: Наследственность, прежде всего - по сахарному диабету и сердечно - сосудистым заболеваниям. Наличие сердечно-сосудистых заболеваний и их осложнений (инфаркты, инсульты) в анамнезе. Анамнез гипертензии, нарушений углеводного и липидного обменов (при наличии данных). Признаки синдрома обструктивного апноэ сна (СОАС). Поскольку у пациентов с центральным ожирением синдром обструктивного апноэ сна присутствует в 70% случаев, и при этом большая часть пациентов не подозревает о его наличии, необходимо провести целенаправленный опрос больного (в соответствии со специальным опросником): Бывают ли остановки дыхания во время сна (с привлечением членов семьи)? Имеется ли громкий и/или прерывистый ночной храп? Учащено ли ночное мочеиспускание? Нарушен ли ночной сон ( на протяжении не менее полугода)? Беспокоит ли дневная сонливость? Вопросы 6 и 7 дублируют основную часть сбора анамнеза и касаются ожирения и артериальной гипертензии (причем в контексте синдрома обструктивного апноэ сна особое значение имеет утреннее артериальное давление). Наличие положительного ответа на первый или 3-х положительных ответов со 2-ого по 7-й вопросы требует детального, в том числе ринологического обследования и полисомнографии. При детальном расспросе пациента необходимо создать основу для выявления других ассоциированных состояний, прежде всего – неалькогольного стеатогепатита, синдрома поликистозных яичников, синдрома гиперкоагуляции, повышенной предиспозиции к канцерогенезу. Для этого следует: Составить четкое представление о режиме приема алкоголя, крайне желательно – с привлечением членов семьи пациента. У женщин – проанализировать менструальную и детородную функции. Выявить наличие признаков поражения суставов и нефропатии в течение жизни. Выяснить существование опухолевых процессов в анамнезе. Определить при наличии данных, не отмечалось ли у пациента изменений свертываемости крови, в том числе гематокрита. Критерии диагностики метаболического синдрома Согласно рекомендациям, для диагностики метаболического синдрома необходимо наличие у пациента основного и двух дополнительных критериев метаболического синдрома: Основной критерий Центральное (абдоминальное) ожирение, при котором объём талии > 80см у женщин и >94см у мужчин. Дополнительные критерии Артериальная гипертензия - артериальное давление ≥ 140/90мм рт.ст.. Повышение содержания триглицеридов ≥ 1.7ммоль/л. Снижение концентрации холестерина ЛВП <1.0ммоль/л у мужчин; <1.2ммоль/л у женщин. Повышение содержания холестерина ЛНП > 3.0 ммоль/л. Гипергликемия натощак – глюкоза в плазме крови натощак≥6.1ммоль/л. Нарушенная толерантность к глюкозе – глюкоза в плазме крови через 2 часа после глюкозотолерантного теста в пределах ≥7.8 и ≤11.1 ммоль/л. Диагностический алгоритм Суть метаболического синдрома как кластера факторов, имеющих общую патогенетическую основу, предопределяет особый подход к его диагностике – она возможна лишь при соответствующей ориентированности, «нацеленности» врача. Осмотр пациента. Сбор анамнеза. Оценка объективного статуса больного должна включать в себя Индекс массы тела. Объём талии. Глюкоза крови натощак. Глюкоза крови через 2 часа после приема 75 г глюкозы (глюкозотолерантный тест) – у пациентов с нормогликемией натощак. Параметры липидного обмена – общий холестерин, триглицериды, холестерин ЛПВП и ЛПНП. Уровень артериального давления. (в соответствии с рекомендованными правилами диагностики). При более углубленных исследованиях в условиях стационара используется ряд дополнительных методов: Прямой глюкозотолерантный тест с определением инсулина. В\в глюкозотолерантный тест. Суточное мониторирование АД. Полисомнография. Мочевая кислота сыворотки крови. Гемостаз. Микроальбуминурия. Прямые методы оценки эффектов инсулина, определение массы абдоминального жира с помощью компьютерной томографии или магнитно-резонансной томографии применяются только для научных целей. III. Синдромы гипертрофии и дилатации левого желудочка (синдром кардиомегалии). Гипертрофия миокарда - это увеличение мышечной массы миокарда, которое в большинстве случаев носит компенсаторный характер и развивается при увеличении нагрузки на миокард того или иного отдела сердца (желудочков или предсердий). Причины гипертрофии миокарда: 1. Увеличение преднагрузки. 2. Увеличение постнагрузки. 3. Идиопатическая гипертрофия миокарда (ГКМП - изучается на старших курсах). Дилатация- это расширение одной или нескольких камер сердца, которое в одних случаях также может быть компенсаторным, развивающимся при увеличение нагрузки на данный отдел сердца (тоногенная дилатация), а в других может служить одним из признаков декомпенсации и резкого снижения сократительной способности миокарда (миогенная дилатация). Причины дилатации: 1. Увеличение преднагрузки (тоногенная дилатация); 2. Увеличение постнагрузки (миогенная дилатация); 3. Острое повреждение миокарда (инфаркт, миокардит) /миогенная дилатация/. Увеличение преднагрузки: перегрузка "объемом" обуславливает развитие эксцентрической гипертрофии, характеризующейся увеличением размеров камеры без утолщения ее стенки (митральная недостаточность, аортальная недостаточность, недостаточность трехстворчатого клапана). Увеличение постнагрузки: перегрузка "сопротивлением" индуцирует развитие концентрической гипертрофии, характеризующейся утолщением стенок без увеличения размеров его камер (аортальный стеноз, митральный стеноз, артериальная гипертензия, атеросклеротический и постинфарктный кардиосклероз). Гипертрофия и дилатация левого желудочка Причины: артериальная гипертензия, пороки аортальных клапанов, недостаточность митрального клапана, миокардитический, постинфарктный и атеросклеротический кардиосклероз. Клинические проявления: 1. Жалобы на боли в области сердца различного характера (по типу кардиалгии), но иногда пациент может не предъявлять никаких жалоб. 2. При осмотре: смещение верхушечного толчка влево (при гипертрофии) и вниз (при дилатации). 3. При концентрической гипертрофии пальпаторно ощущается высокий, резистентный верхушечный толчок, при эксцентрической гипертрофии высокий и разлитой. 4. При перкуссии: расширение границ относительной тупости сердца влево и вниз, формирование аортальной конфигурации сердца. 5. При аускультации: ослабление первого тона на верхушке, при выраженной дилатации появление (чаще - протодиастолического и мезодиастолического) ритма галопа. 6. На ЭКГ признаки гипертрофии левого желудочка (рис.3) 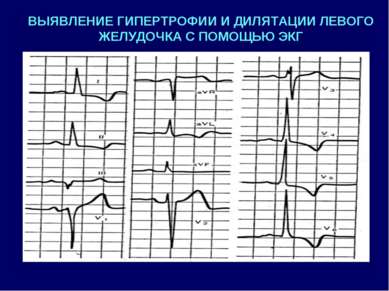 Рисунок 3. На ЭКГ – отклонение ЭОС влево, RV6>RV4, признаки систолической перегрузки ЛЖ (депрессия сегмента ST в I, II, aVL, V4-6) 7. На рентгенограммах - аортальная конфигурация сердца (рис.4) 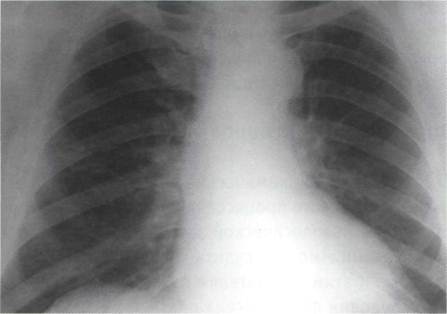 Рисунок 4. Рентгенограмма сердца в переднезадней проекции больного с аортальным стенозом (резко выраженная талия и закругление левого контура, преимущественно в нижнем отделе дуги левого желудочка). 8. ЭХО-КС (рис.5): утолщение стенок левого желудочка: ЗСЛЖ и МЖП >11мм, масса миокарда ЛЖ у мужчин >183г, у женщин>141г; расширение полости ЛЖ >56мм. 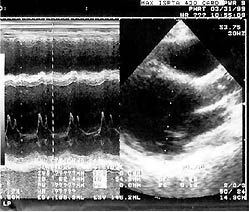 Рисунок 5. ЭхоКГ — дилатация полости левого желудочка (КДДлж = 56 мм), снижение сократительной способности миокарда (фр. выброса 34%) Синдром артериальной гипертензии. Синдром артериальной гипертензии – стойкое повышение артериального давления свыше или равно 140/90 мм.рт.ст. По этиологии делится: 1. Эссенциальная или первичная артериальная гипертензия. 2. Вторичные (симптоматические) гипертензии (почечные, эндокринные, гемодинамические, нейрогенные). Эссенциальная артериальная гипертензия развивается вследствие первичной дисфункции (невроза) высших сосудорегулирующих центров и последующих нейрогормональных и почечных механизмов, характеризующееся артериальной гипертензией, функциональными, а при выраженных стадиях – органическими изменениями почек, сердца, центральной нервной системы. Составляет до 95% всех случаев хронического повышения АД. Причины формирования эссенциальной гипертензии точно не установлены. Считается, что она развивается при сочетании наследственной предрасположенности к заболеванию и неблагоприятных воздействий внешних факторов (стрессы, чрезмерное потребление поваренной соли, низкий уровень физической активности, курение, злоупотребление алкоголем); важную роль играет ожирение. Повышение АД может быть обусловлено увеличением общего периферического сопротивления в результате сужения артериальных сосудов, увеличением сердечного выброса либо сочетание этих факторов. Важную роль в этом процессе играет активация симпатоадреналовой и ренинагиотензиновой систем. Вторичная артериальная гипертензия возникает в результате заболеваний, имеющихся у пациента. К таким заболеваниям относят: заболевания почек (стеноз почечной артерии, острый и хронический гломерулонефрит, хронический пиелонефрит, диабетическая нефропатия) эндокринные нарушения (феохромоцитома, болезнь Иценко-Кушинга, синдром Кона, гиперпаратиреоз) сердечно-сосудистые (коарктация аорты, недостаточность аортального клапана, открытый артериальный проток, эритремия и другие) беременность токсическое действие некоторых веществ (злоупотребление алкоголем) лекарственные причины Опорные симптомы: Повышение АД равно или выше 140/90 мм.рт.ст.; Гипертрофия левого желудочка; Акцент II тона на аорте. Симптомы: Головная боль, головокружение, обмороки; Тошнота, рвота; Нарушение зрения, «мушки» перед глазами; Частое мочеиспускание; Сердцебиение; Боли в области сердца (ноющие, колющие) и иногда по типу стенокардии; Нарушения речи, координации движений; Гиперемия лица или бледность; Пульсация яремной ямки, aa. carotis; p.plenus, magnus, durus; Пульс обычно симметричен, твердый, высокий и скорый; Верхушечный толчок смещен влево и вниз, усилен, уширен, средней или высокой амплитуды резистентный; Границы сердца расширены влево, аортальная конфигурация; Акцент II тона на аорте, ослабление I тона на верхушке; АД равно или выше 140/90 мм.рт.ст.; Синдром поражения органов мишеней при артериальной гипертензии: - миокарда (sd кардиомегалии; sd нарушения ритма и проводимости; sd сердечной недостаточности, sd кардиалгии); - почек (начальные проявления нефропатии –микроальбуминурия, протеинурия, небольшое повышение креатинина от 1,2 до 2,0%; ХПН). - сосудов головного мозга ( сосудистая энцефалопатия), включает в себя симптомы, связанные с функциональными и органическими изменениями сосудов головного мозга. Начальные признаки головная боль, головокружение, шум в ушах, снижение памяти, умственной работоспособности. Изменения глазного дна I степень - сегментарное или диффузное изменение артерий и артериол. II степень - утолщение стенок, сдавление вен, симптом Салюса-Гунна (извилистость и расширение вен). III степень - выраженный склероз и сужение артериол, их неравномерность, крупные и мелкие кровоизлияния (очаги, полосы, круги), экссудации (взбитая вата, ватные пятна - инфаркт сетчатки). IV степень - то же + двухсторонний отек соска зрительного нерва, смазанность его краев, отслойка сетчатки, симптом "звезды". IV. Синдром нарушения клапанного аппарата сердца Порок сердца (vitium cordis) - это стойкое патологическое изменение строения сердца, нарушающее его функцию. Более детальное определение выглядит следующим образом. Пороки сердца (vitia cordis) – это врожденные или приобретенные аномалии и деформации клапанов сердца, отверстий или перегородок между камерами сердца или отходящих от него сосудов, нарушающие внутрисердечную и системную гемодинамику, предрасполагающие к развитию недостаточности кровообращения. Пороки сердца бывают врожденными и приобретенными. Врожденные пороки сердца возникают в результате нарушения нормального развития сердца и магистральных сосудов во внутриутробном периоде либо связаны с сохранением после рождения внутриутробного кровообращения. При этом могут образовываться дефекты межпредсердной и межжелудочковой перегородок (ДМПП и ДМЖП), аномалии расположения магистральных сосудов, их сужение; сохранение особенностей внутриутробного кровообращения после рождения приводит к пороку открытый артериальный проток, открытое овальное отверстие; может иметь место сообщение между большим и малым кругами кровообращения, сужение магистральных сосудов; врожденные дефекты развития клапанов: левого предсердно-желудочкового, правого предсердно-желудочкового, аортального, клапана легочного ствола. Самыми частыми причинами приобретенных пороков сердца являются: ревматизм — системное воспалительное заболевание соединительной ткани с преимущественным поражением сердца; инфекционный эндокардит (воспаление внутренней стенки сердца); атеросклероз — хроническое заболевание, характеризующееся уплотнением и потерей эластичности стенок артерий, сужением их просвета за счет так называемых атеросклеротических бляшек; травмы сердца (ушибы и ранения сердечной мышцы); сифилис — системное заболевание, передающееся преимущественно половым путем и поражающее многие органы и системы; сепсис (заражение крови) и другие. Классификация пороков сердца. Классификация пороков сердца I. По срокам возникновения 1. Врожденные пороки. 2. Приобретенные пороки. II. По характеру поражения клапанов сердца 1. Стенозы отверстий. 2. Недостаточность клапанов. 3. Сочетанный порок (стеноз и недостаточность). III. По количеству пораженных клапанов 1. Одноклапанные (простые, сочетанные). 2. Многоклапанные (комбинированные). Различают пороки: - простые – изолированное поражение одного клапана; - сложные – сочетание поражения одного клапана (стеноз и недостаточность). Обычно такие пороки обозначают как сочетанные; - комбинированные – одновременное поражение двух или более клапанов. Если при наличии порока сердце справляется с предъявляемыми ему физическими и психоэмоциональными нагрузками, то такой порок называется компенсированным, если же появляется одышка, усталость и другие симптомы недостаточности кровообращения – то декомпенсированным. Приобретенные пороки делят на: а) клапанные - с поражением митрального, аортального, трехстворчатого клапанов и клапана легочной артерии. б) Пороки в форме внутрисердечных и сосудисто-сердечных сообщений (ДМПЖ, ДМПП и др.). Клапанные пороки бывают двух вариантов: недостаточность клапанов и стеноз клапанного отверстия. Недостаточность клапана указывает на неполное закрытие клапаном своего отверстия, а стеноз означает сужение клапанного отверстия. Если недостаточность клапана обусловлена его повреждением, то это состояние обозначается как органическая недостаточность клапана (например, недостаточность митрального клапана). Если же створки клапана не повреждены, а недостаточность клапана обусловлена расширением клапанного отверстия в результате дилатации желудочков сердца, снижения тонуса капиллярных мышц, нарушения функции циркулярных мышц – то в этих случаях говорят об относительной недостаточности клапана. Присоединение относительной недостаточности клапана к имеющемуся пороку другого клапана не дают основания для обозначения порока как комбинированного. Выделяют следующие виды пороков сердца: пороки митрального клапана; пороки аортального клапана; пороки трикуспидального клапана; пороки клапана легочной артерии. Среди приобретенных пороков сердца чаще всего встречаются митральные и аортальные пороки, поэтому в данном учебно-методическом пособии рассматриваются пороки упомянутых двух клапанов. В настоящее время при оформлении диагноза в истории болезни термины «сочетанный» или «комбинированный» порок сердца не применяются. Например, митрально-аортальный порок сердца: митральный стеноз, недостаточность аортального клапанов. Слово «комбинированный» не пишется. На первом месте в обозначении порока указывается порок большей степени выраженности. То есть, если указано митрально-аортальный порок, то более выражен митральный стеноз, чем недостаточность митрального клапана. Выделяют благоприятные и неблагоприятные комбинированные пороки сердца. Благоприятным называется порок, при котором имеет место ограничение перегрузки объемом левого желудочка. Это встречается при следующих комбинированных пороках: стеноз устья аорты и стеноз митрального отверстия; недостаточность аортального клапана и стеноз митрального отверстия. Неблагоприятным называется порок, при котором имеет место дополнительная перегрузка объемом левого желудочка. Это встречается при следующих комбинированных пороках: стеноз устья аорты и недостаточность митрального клапана; недостаточность аортального клапана и недостаточность митрального клапана. В МКБ-10 (Международная классификация болезней десятого пересмотра) ревматические пороки сердца представлены рубриками I 05 - I 08. Неревматические пороки представлены в рубриках I 30 - I 52. Современные методы исследования, включая такие сложные методики, как зондирование полостей сердца с манометрией, контрастные исследования (вентрикулография), ультразвуковая диагностика, позволяют в 100% случаев поставить правильный диагноз. Однако главным в диагностике любого порока сердца является правильное, адекватное, полное и скрупулезное объективное и субъективное обследование больного, а также четкий патофизиологический анализ выявляемых субъективных и объективных симптомов и правильная их группировка. Все клинические проявления любого порока сердца могут быть сведены в 3 синдрома: Синдром клапанного поражения, т.е. того или иного порока сердца. Синдром патологического процесса, вызвавшего развитие порока сердца. Синдром нарушения системного кровообращения. Синдром клапанного поражения Синдром поражения сердечного клапана включает 2 группы симптомов. Первая группа – клапанные (прямые) симптомы, обусловленные нарушением функционирования патологически измененного клапана и измененным вследствие этого кровотоком. К числу этих признаков относятся аускультативные симптомы – патогномоничные для данного порока сердца изменения тонов, появление шумов и добавочных тонов. Наличие этих признаков делает диагноз порока сердца достоверным. Если этих признаков нет, то диагноз порока весьма сомнителен. Аускультация может быть дополнена ФКГ, но только дополнена, а не заменой ее. К прямым симптомам относятся некоторые пальпаторные признаки, являющиеся эквивалентом аускультативных, например, систолическое или диастолическое дрожание – эквивалент шумов. Прямые признаки порока сердца могут быть выявлены при ультразвуковом исследовании, которое позволяет визуализировать клапан сердца и реальную работу сердца в целом. Этот метод очень информативен и открыл новую эру в диагностике приобретенных пороков сердца. Вторая группа – непрямые, косвенные симптомы, обусловленные: а) развивающейся компенсаторной гипертрофией и дилятацией отделов сердца; б) нарушением кровотока (ослабление или усиление его) в различных сосудистых областях. Компенсаторная гипертрофия и дилятация сердца выявляется с помощью перкуссии, рентгенологического метода и электрокардиографии. Однако перкуссия и рентгенологическое исследование не дают возможность выявить начальные стадии гипертрофии и дилятации. Метод ЭКГ в этом плане более информативен. Но наиболее надежен метод эко-локации сердца, который четко выявляет начальные стадии дилятации полостей, а также обнаруживает гипертрофию миокарда, в т.ч. межжелудочковой перегородки и задней стенки. Кроме того, УЗИ позволяет диагностировать особенности сократимости миокарда – выявить зоны гипер- и гипокинезии. Наконец, эхокардиография помогает оценить сократимость миокарда и определить ряд параметров гемодинамики. Симптомы, обусловленные нарушением кровотока, зависят от степени клапанного дефекта и являются мерилом его тяжести. К этой группе симптомов относят симптомы снижения кровотока в артериальной части большого круга кровообращения при митральном и аортальном стенозе. Это жалобы общего характера (слабость, утомляемость) и специфические жалобы, обусловленные нарушением кровотока в сосудах головного мозга (головные боли, обмороки, головокружение, дурнота) и коронарных артериях (загрудинные стенокардические боли). При объективном осмотре выявляются бледность кожи, снижение артериального давления (АД), малый пульс. Нарушения кровотока могут быть обусловлены колебаниями его кровенаполнения (аортальная недостаточность). Нарушения кровотока в малом круге кровообращения чаще всего обусловлены артериальной или венозной легочной гипертензией. Клиника их состоит в синдроме одышки, приступах сердечной астмы и отека легких, застойных хрипах и рентгенпризнаках легочной гипертензии. Отсутствие признаков, обусловленных нарушениями кровотока, не должно препятствовать постановке диагноза порока при наличии прямых (клапанных) признаков. Синдром патологического процесса В процессе диагностики порока сердца важно проводить целенаправленное исследование, позволяющее диагностировать, по крайней мере, 4 основных заболевания, имеющие наибольшую значимость в генезе приобретенных клапанных изменений. Это ревмокардит, инфекционный эндокардит, атеросклероз и сифилис. При этом должен учитываться весь комплекс клинических, лабораторных и инструментальных методов исследования, так как типичные формы указанных заболеваний наблюдаются в настоящее время далеко не всегда. Синдром нарушения кровообращения При диагностике приобретенного порока сердца врач должен уточнить картину и степень выраженности нарушений кровообращения, которое может быть обусловлено следующими причинами: Перегрузкой миокарда с последующим развитием «синдрома изнашивания миокарда». Обострением ревмокардита. Недостаточность коронарного кровообращения. Расстройствами сердечного ритма. Всегда приходится решать вопрос о причине сердечной недостаточности, что бывает весьма трудно. Для такого рода диагностики используют уточнение жалоб, деталей анамнеза болезни, комплекс клинических и лабораторно-инструментальных методов. ПОРОКИ МИТРАЛЬНОГО КЛАПАНА Недостаточность митрального клапана. Недостаточность левого предсердно-желудочкового (митрального) клапана(insufficientia valvae atrioventricularis sinistra) это такой порок сердца, при котором митральный клапан во время систолы левого желудочка не закрывает полностью предсердно-желудочковое отверстие и происходит обратный ток крови (регургитация) из левого желудочка в левое предсердие. Митральная недостаточность может быть органической и относительной (функциональной). Органическая недостаточность чаще возникает в результате ревматического эндокардита, вследствие которого в створках митрального клапана развивается соединительная ткань, в дальнейшем сморщивающаяся и вызывающая укорочение створок клапана и идущих к ним сухожильных нитей. При относительной недостаточности митральный клапан не изменен, но отверстие, которое он должен прикрывать, увеличено, и створки клапана его полностью не закрывают. Гемодинамика При неполном смыкании створок митрального клапана во время систолы левого желудочка часть крови возвращается в левое предсердие. Обратный ток крови в левой предсердие в количестве 5 мл не имеет практического значения, до 10 мл – оценивается как незначительный, тяжелая степень митральной недостаточности развивается при регургитации 10-30мл крови.. В норме уровень давления в левом предсердии ниже 10 мм.рт.ст., при повышении свыше 35 мм.рт.ст может развиваться отек легких. Объем левого предсердия может увеличиваться до 100-200 мл (в норме 50-60 мл), в редких случаях до 500 и даже до 1000 мл. Кровенаполнение предсердия увеличивается, так как к обычному объему крови, поступающему из легочных вен, прибавляется часть крови, возвратившаяся из левого желудочка. Давление в левом предсердии повышается, предсердие расширяется и гипертрофируется. Во время диастолы из переполненного левого предсердия в левый желудочек поступает большее, чем в норме, количество крови, что приводит к его переполнению и растяжению. Значительно повышается давление в левом желудочке, вследствие этого левый желудочек должен работать с повышенной нагрузкой (закон Франка-Старлинга – чем выше нагрузка на миокард, тем выше его сократимость – это 1 функциональный барьер), вследствие чего возникает его гипертрофия, дилатации (1 органический барьер). Усиленная работа левого желудочка длительно компенсирует имеющуюся недостаточность митрального клапана. 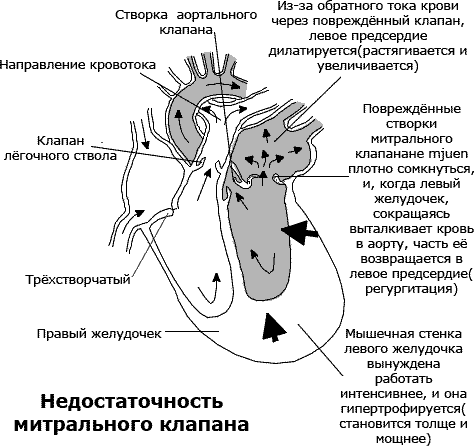 При ослаблении сократительной способности миокарда левого желудочка в нем повышается диастолическое давление, что в свою очередь ведет к повышению давления в левом предсердии. Повышение давления в левом предсердии приводит к увеличению давления в легочных венах, а последнее, вследствие раздражения барорецепторов, вызывает рефлекторное сужение артериол малого круга (рефлекс Китаева – 2 функциональный барьер). Длительно текущий спазм переходит в склероз сосудистой стенки (2 органический барьер). Спазм артериол значительно повышает давление в легочной артерии, в связи с чем возрастает нагрузка на правый желудочек, которому приходится сокращаться с большей силой, чтобы изгнать кровь в легочный ствол (закон Франка-Старлинга – 3 функциональный барьер). При длительно существующей выраженной перегрузке правого желудочка может развиваться гипертрофии и дилатация правого желудочка (3 органический барьер). Развитие дилатации правого желудочка ведет к формированию относительной недостаточности трикуспидального клапана, обратному току крови в правое предсердие из правого желудочка, увеличению давления в устье полых вен, включению рефлекса Парина (раскрытие венозной системы брюшной полости и депонирование крови в венах кишечника, печени, селезенки (4 функциональный барьер). При развитии относительной недостаточности трикуспидального клапана происходит относительное перераспределение крови: до этого момента имело место депонирование крови в малом круге кровообращения, а после развития относительной недостаточности – происходит депонирование крови в большом круге кровообращения, уменьшается клиническая картина застоя крови в малом круге кровообращения (субъективное улучшение самочувствия больного). При длительно текущей гиперемии печени развивается спазм сосудов, хроническая ишемия печени, склероз стромы печени с формированием кардиального фиброза печени (4 органический барьер), а при наличии эпизодов декомпенсации сердечной деятельности с развитием острой гипоксии (ишемии) печени и некроза гепатоцитов может развиваться кардиальный цирроз печени (встречается реже). Клинические признаки недостаточности митрального клапана и их патогене. Жалобы: самочувствие пациентов при незначительной или умеренно выраженной недостаточности митрального клапана длительное время отсутствуют; при развитии застойных явлений в малом круге кровообращения появляются такие симптомы, как одышка, сердцебиение при физической нагрузке, боли в области сердца, кашель и кровохарканье. Общий осмотр: акроцианоз; румянец с цианотичным оттенком. Пульс и артериальное давление при компенсированной митральной недостаточности не изменены. Пальпация области сердца: верхушечный толчок смещается влево, а иногда и вниз; становится разлитым, усиленным, резистентным из-за гипертрофии левого желудочка. Перкуссия сердца: смещение границ сердца вверх и влево за счет увеличения левого предсердия и левого желудочка; митральная конфигурация сердца (сердечная талия сглажена); при гипертрофии правого желудочка границы сердца смещаются и вправо. Аускультация сердца:на верхушке сердца выслушивается ослабление I тона (поскольку при этом пороке нет периода замкнутых клапанов); вследствие повышения давления в малом круге кровообращения появляется акцент II тона над легочной артерией, при ослаблении левого желудочка выслушивается III тон (протодиастолический ритм галопа) выслушивается органический шум недостаточности митрального клапана: систолический (голосистолический), шум появляется вместе с первым тоном или вместо него, эпицентр шума на верхушке сердца, проводится в подмышечную область (при регургитации по задней комиссуре) и в третье межреберье у левого края грудины (при регургитации по передней комиссуре) в т.н. зону Нунина. Шум по характеру дующий, скребущий, лучше выслушивается в горизонтальном положении, в положении лежа на левом боку во время выдоха, уменьшается при приеме под язык нитроглицерина и увеличивается после внутривенного введения небольшой дозы мезатона. Сила шума зависит от величины зияния атриовентрикулярного отверстия – при очень незначительной или большой митральной недостаточности интенсивность шума снижается. Также может выслушиваться функциональный шум Кумбса (диастолический на верхушке сердца) за счет относительного сужении левого атриовентрилярного отверстия для увеличенного объема крови, выбрасываемого дилатированным левым предсердием у больных с недостаточностью митрального клапана (мышечный шум без растяжения клапанного кольца). ЭКГ: признаки гипертрофии левого предсердия, гипертрофии левого желудочка, могут быть признаки гипертрофии правого желудочка; ФКГ: амплитуда I тона значительно уменьшена, нередко I тон сливается с систолическим шумом у верхушки сердца, между I и II тонами определяется убывающий или лентовидный систолический шум, который занимает всю систолу или большую ее часть, над легочной артерией определяется увеличение амплитуды осцилляций II тона - акцент II тона над легочной артерией, при декомпенсации порока выявляется III тон; Рентгенограмма грудной клетки: расширение корней легких, легочной рисунок прослеживается до периферии легочных полей; при исследовании сердца в прямой проекции наблюдается выбухание и увеличение третьей дуги левого контура сердца (вследствие увеличения левого предсердия), выбухание и увеличение четвертой дуги левого контура сердца (вследствие дилатации и гипертрофии левого желудочка), выбухание и увеличение второй дуги левого контура сердца за счет выбухания дуги легочной артерии; контрастированный пищевод смещается по дуге большого радиуса более 6 см из-за увеличения левого предсердия; симптом коромысла: систолическое смещение четвертой дуги кнутри и одновременное (систолическое) выбухание третьей дуги левого контура сердца (вследствие коромыслоподобных движений в месте соприкосновения контура левого предсердия с контуром левого желудочка). Стеноз митрального отверстия. Стеноз левого атриовентрикулярного отверстия – это такой порок сердца, при котором в диастолу левого желудочка во время опорожнения левого предсердия возникает препятствие на пути тока крови в левый желудочек через суженное отверстие. Структурные изменения в митральном клапане, приводящих к органическому стенозу клапанного отверстия: - сращение створок клапана в области комиссур; - утолщение и ригидность створок; - сужение фиброзного кольца клапана. Гемодинамика Сужение левого предсердно-желудочкового отверстия (stenosis ostii atrioventriculari sinistri) возникает при сращении створок левого предсердно-желудочкового (митрального) клапана, их уплотнении и утолщении, а также при укорочении и утолщении сухожильных нитей. В результате этих изменений клапан приобретает вид воронки или диафрагмы с щелевым отверстием в середине. При митральном стенозе гемодинамика существенно нарушается в случае значительного сужения предсердно-желудочкового отверстия (при уменьшении его поперечного сечения от 4—6 см2 (в норме) до 1,5 см2 и меньше). Во время диастолы кровь не успевает переместиться из левого предсердия в левый желудочек, и в предсердии остается некоторое количество крови, дополняемое притоком крови из легочных вен. Возникают переполнение левого предсердия и повышение в нем давления, которые вначале компенсируются усиленным сокращением предсердия и его гипертрофией. Однако миокард левого предсердия слишком слаб, чтобы длительно компенсировать выраженное сужение митрального отверстия, поэтому довольно быстро его сократительная способность снижается, предсердие еще больше расширяется, давление в нем становится еще выше.  Это ведет к повышению давления в легочных венах, рефлекторному спазму артериол малого круга (рефлекс Китаева) и повышению давления в легочной артерии, требующим большей работы правого желудочка, развитию относительной недостаточности клапана легочной артерии. С течением времени правый желудочек гипертрофируется. Левый желудочек при митральном стенозе получает мало крови, выполняет меньшую, чем в норме, работу, поэтому размеры его могут несколько уменьшатся. Клинические признаки стеноза митрального отверстия Жалобы: одышка при физической нагрузке, приступы удушья (сердечная астма) чаще по ночам, кашель, кровохарканье, сердцебиение, перебои в работе сердца, чувство тяжести в правом подреберье, отеки нижних конечностей (обусловлены сердечной недостаточностью). Общий осмотр: при развитии порока в детском возрасте - хрупкое телосложение (status gracilis), малый рост, инфантилизм – «митральный нанизм», уменьшение левой половины грудной клетки по сравнению с правой (признак Боткина); может быть вынужденное положение сидя или лежа с приподнятым изголовьем (ортопноэ); на фоне бледной кожи лица имеется яркий фиолетовый или багровый румянец на щеках, губах, кончике носа (facies mitralis); периферический цианоз (акроцианоз); пастозность и отеки голеней и стоп (при развитии правожелудочковой недостаточности). Осмотр области сердца: разлитая пульсация в III-IV межреберьях у левого края грудины и подложечной области (надчревная пульсация) за счет гипертрофии и дилатации правого желудочка; сердечный горб - равномерное выпячивание передней грудной стенки над проекцией сердца; набухание шейных вен вследствие венозного застоя из-за развития правожелудочковой недостаточности. Пульс – pulsus differens, частый, мягкий, слабого наполнения, аритмичный (при наличии мерцательной аритмии); АД значимо не изменяется; |
