Гемоліз. гемоліз. Розділ Структура і організація роботи акушерської служби
 Скачать 0.92 Mb. Скачать 0.92 Mb.
|
|
Розділ 6. Методи дослідження вагітних пізніх строків Знання сучасних методів обстеження вагітних є базисом для адекватної роботи лікаря акушер-гінеколога, допомагає своєчасно виявити та попередити розвиток різних ускладнень з боку матері та дитини, обрати відповідну тактику ведення вагітності, результатом якої є зниження материнської та перинатальної захворюваності та смертності. Акушерське дослідження вагітних пізніх строків проводиться для того, щоб: • Уточнити або визначити термін вагітності • Визначити стан пологових шляхів • Визначити розміри, положення та стан плода • Визначити стан плаценти та навколоплідних вод До методів дослідження вагітних пізніх строків відносяться: загальний огляд вагітної чи роділлі, зовнішні вимірювання матки та тазу жінки, зовнішнє та внутрішнє акушерське обстеження, вислуховування серцебиття плода, допоміжні інструментальні та апаратні методи дослідження стану плода (кардіотокографія, УЗД, доплерометрія кровоплину у пуповинній артерії тощо). Діагностика вагітності пізніх строків Для уточнення або визначення строку вагітності в пізньому терміні використовують аналіз анамнестичних та об’єктивних даних. • анамнестичні дані - вираховування строку вагітності у тижнях за допомогою акушерського календаря з дати останньої менструації та з дати перших рухів плода (у першовагітних перші рухи плода відчуваються звичайно з 20 тижнів вагітності, у повторновагітних – з 18 тижнів). Для того щоб обчислити термін пологів за датою останньої менструації, треба від неї відрахувати 3 місяці і додати до одержаної дати 7 днів. • результати об’єктивного дослідження – висота стояння дна матки над лоном при вимірі сантиметровою стрічкою у співвідношенні до стандартної гравідограми, зовнішнє акушерське дослідження (прийоми Леопольда), вислуховування серцебиття плода (з 20 тижнів), дані ультразвукової фетометрії Розташування плода в порожнині матки Розташування плода в порожнині матки в останні місяці вагітності має велике значення, оскільки від цього в значній мірі залежить перебіг пологів. Для наочного уявлення розташування плода в порожнині матки існують акушерські поняття: положення, позиція, вид та передлежання плода • Положення плода - відношення поздовжньої осі плода до поздовжньої осі матки. Розрізняють такі положення плода: o поздовжнє - поздовжня ось плода і поздовжня ось матки збігаються; o поперечне - поздовжня ось плода перетинає поздовжню ось матки під прямим кутом; o косе - поздовжня ось плода перетинає поздовжню ось матки під гострим кутом; • Позиція плода - відношення спинки плода до правої і лівої сторін матки. Розрізняютьдві позиції: o перша - спинка плода повернена ліворуч; o друга - спинка плода повернена праворуч. При поперечному і косому положенні плода позиція визначається за місцезнаходженням голівки: голівка зліва від середньої лінії живота матері - перша позиція, справа - друга позиція. Вид позиції - відношення спинки плода до передньої або задньої стінки матки. Розрізняють два види: - передній - спинка плода повернена наперед; - задній - спинка плода повернена назад. • Передлежання - відношення великої частини плода (голівки або таза) до входу в малий таз. Розрізняють головне і тазове передлежання. Передлежачою частиною називають ту частину плода, що знаходиться ближче до входу в малий таз і першою проходить пологовими шляхами. При зігнутій голівці плода найнижче розташованою Ії частиною є потилиця. Таке передлежання називається потиличним і трапляється найчастіше. Значно рідше голівка буває розігнутою. При цьому, залежно від ступеня розгинання, передлежачою частиною може бути тім'я (передньоголовне передлежання), лоб (лобне передлежання), обличчя (лицеве передлежання). При тазовому передлежанні найнижче розташованою частиною можуть бути сіднички (сідничне передлежання), ніжки (ножне передлежання). 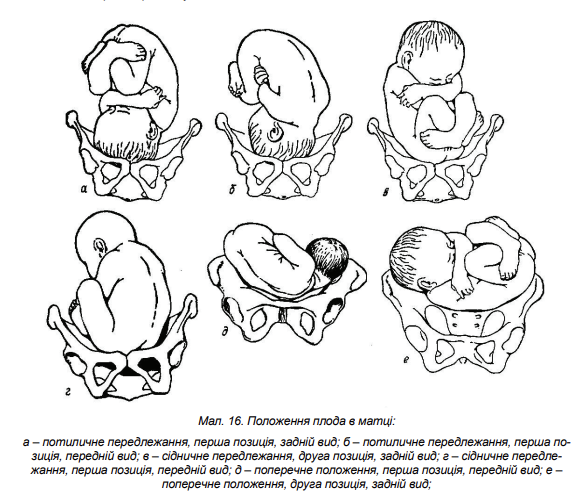 Для оцінки етапів просування голівки родовими шляхами велике значення мають поняття великого і малого сегментів голівки плода. Під великим сегментом голівки умовно мають на увазі окружність найбільшого розміру голівки, яким вона проходить через площини малого таза при даному її вставлені. При потиличному передлежанні, коли голівка вставляється в таз у зігнутому положенні, найбільшою окружністю буде та, котра відповідає окружності малого косого розміру. При розгинальному вставленні голівки великий сегмент буде іншим (в залежності від ступеня розгинання). Під малим сегментом голівки умовно мають на увазі меншу за великий сегмент частину голівки, якою вона проходить через площини малого тазу. Зовнішнє акушерське обстеження Прийоми зовнішнього акушерського обстеження. (прийоми Леопольда) При зовнішньому акушерському обстеженні для визначення розташування плода в порожнині матки використовують пальпацію прийомами Леопольда (Мал. 17). Дослідження проводиться у положенні вагітної на спині 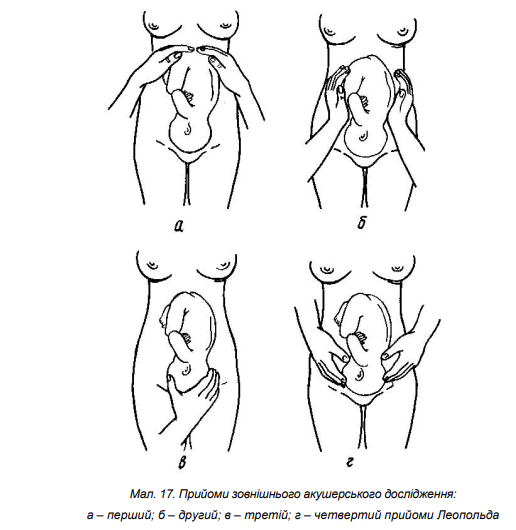 Перший прийом. Мета – визначення висоти стояння дна матки та частини плода, яка знаходиться в дні матки. Для цього лікар стає праворуч від вагітної, обличчям до неї, долоні обох рук кладе на дно матки, визначає висоту Ії стояння над лоном та частину плода, розташовану в дні матки. Другий прийом. Мета - визначення позиції і виду позиції плода.Обидві долоні переміщують з дна матки і почергово, то правою, то лівою рукою пальпують частини плода, звернені до бічних стінок матки. При цьому знаходять спинку плода, дрібні частини. При неправильному положенні до однієї з бокових стінок матки прилежить голівка. Третій прийом. Мета - визначити характер передлеглої частини плода (передлежання). Однією рукою, звичайно правою, що лежить трохи вище від лобка, охоплюють передлежачу частину плода, після чого обережно роблять рухи цією рукою вправо і вліво. При головному передлежанні визначається щільна, куляста частина, що має чіткі контури. Якщо голівка плода ще не вставилася в площину входу до малого таза, вона легко переміщується (''балотує'') між великим і рештою пальців. При тазовому передлежанні визначається об'ємна, м'якувата частина, вона не кругла за формою і не здатна ''балотувати''. Четвертий прийом. Мета - визначити рівень стояння передлеглої частини (зокрема голівки) щодо площини входу в малий таз. і ступінь ії вставлення. Лікар стає праворуч, обличчям до нижніх кінцівок вагітної, обидві руки кладе долонями вниз на бічні відділи нижнього сегмента матки і пальпує доступні ділянки передлежачої частини плода, намагаючись проникнути кінчиками пальців між передлежачою частиною і бічними відділами входу в малий таз. Методом зовнішнього дослідження IV прийомом Леопольда отримують такі дані: • Голівка рухома над входом в малий таз - якщо пальці рук можна підвести під голівку • Голівка притиснена до входу в малий таз - кінці пальців рук не сходяться під голівкою, проте потилиця і вся лицева частина пальпується над входом в малий таз. • Голівка малим сегментом у вході в малий таз - потилична частина голівки виступає над входом в малий таз на два пальці, а лицева частина – повністю. • Голівка великим сегментом у вході в малий таз - потилична частина голівки не пальпується над входом у малий таз, а лицева виступає на два-три пальці • Голівка у порожнині таза - пропальповується лише підборіддя або зовсім не визначається частини голівки плода. До зовнішніх методів дослідження належить вимірювання зовнішніх розмірів тазу. Проводиться при першому огляді вагітної в жіночій консультації і в пологовому будинку. При необхідності вимірювання тазу повторюють в пологах. Методи вимірювання тазу надані в розділі 3. Вимірювання окружності живота та висоти стояння дна матки. Окружність живота (ОЖ) вимірюють сантиметровою стрічкою, що проходить спереду через пупок, ззаду - через середину поперекової ділянки. (Мал. 18) Висота стояння дна матки (ВДМ) вимірюють сантиметровою стрічкою від верхнього краю симфізу до найбільш виступаючою точки дна матки. (Мал. 19) Результати вимірювання ВДМ порівнюють з стандартною гравідограмою. (Мал. 20 Підрахування передбачуваної маси плода. Передбачувану масу плода (МП) орієнтовно вираховують за наступною формулою: МП ( г) = ОЖ х ВДМ Більш достовірно масу плода визначають методом ультразвукового дослідження. Визначення терміну отримання допологової відпустки (ознаки 30-тижневої вагітності) • дно матки знаходиться на середині між пупком і мечоподібним відростком; • висота стояння дна матки над лоном при вимірі сантиметровою стрічкою 25-28 cм (у середньому 26 см); окружність живота - 83-85 см. • голівка плоду в першовагітних рухлива над входом у малий таз; • піхвова частина шийки матки не скорочена; • результати ультразвукового виміру: біпарієтальный розмір голівки плоду в середньому 75-76 мм; середній діаметр грудної клітини - 77-78 мм; середній діаметр живота - 79-80 мм; довжина стегна – 57-58 мм. Внутрішнє акушерське дослідження При фізіологічному перебігу вагітності внутрішнє (вагінальне) акушерське дослідження виконується при першому огляді пацієнтки в жіночій консультації в ранніх термінах вагітності та в останні тижні для з'ясування ступеня зрілості шийки матки. В разі наявності показань (відхилення від нормального перебігу вагітності) внутрішнє дослідження виконується в любому терміні, але в більшості випадків з початком пологів і в пологах. Після деконтамінації рук лікаря (обробка спиртовим антисептиком або миття водою з милом) одягаються стерильні гумові рукавички. Вульва та передсінок піхви обробляються антисептиками, які не містять спирту. Огляд проводиться на гінекологічному кріслі або у акушерському ліжку. Внутрішнє акушерське дослідження надає інформацію про особливості м’яких тканин пологового каналу (еластичність, здатність до розтягнення, а щодо шийки матки – про форму, довжину, ступінь розкриття), плодовий міхур, передлеглу частину і розміщення основних її орієнтирів відносно тазу, про кістковий таз (екзостози, деформації, досяжність мису). При виконанні внутрішнього акушерського дослідження проводиться визначення: • стану зовнішніх статевих органів, їх розвиток; • ширини входу, просвіту та розтягання стінок піхви, наявність рубців, запальних змін, пухлини, стан промежини, наповнення ампули прямої кишки та сечового міхура; • форми та глибини склепінь; • положення піхвової частини шийки матки, її форма, величина, консистенція, наявність рубців та розривів; • стану внутрішнього та зовнішнього зіву, їх прохідність (розкриття в сантиметрах), вкорочення або згладженість шийки, визначення відношення піхвової частини шийки матки до довжини каналу шийки матки; • наявності плодового міхура, його форми та щільності; його стан поза і під час перейми: наливається тільки під час перейми, залишається налитим і поза переймами, надмірно напружений, слабшає або зовсім не наливається під час переймів (плоский міхур) та ін.; • характеру передлеглої частини (голівка, сідниці), розташування її пізнавальних точок, встановлення відношення передлеглої частини до тієї або іншої площини малого таза (над входом у малий таз, у вході в малий таз малим або великим сегментом, в широкій частині малого таза, у вузькій частині або у виході таза); чи не визначаться в межах вічка петлі пуповини, плацентарна тканина, дрібні частини плоду й ін.; • ємкості таза, наявності екзостозів і величини діагональної кон’югати; • характеру піхвових виділень. При піхвовому дослідженні під час вагітності визначається ступінь ''зрілості'' шийки матки. Розрізняють наступні поняття: шийка матки незріла, недостатньо зріла або зріла. Для визначення готовності організму жінки до пологів за даними оцінки "зрілості" шийки матки оцінюється консистенція шийки матки, довжина її піхвової частини, прохідність каналу шийки матки, положення шийки стосовно провідної осі таза за шкалою Бишоп (табл.1). 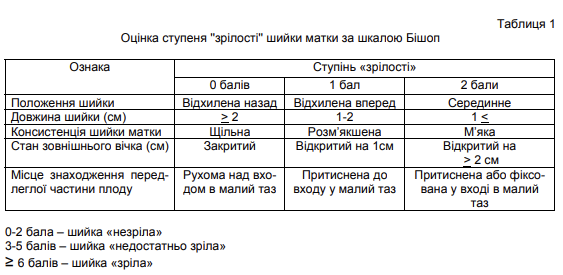 Методи дослідження стану плода Ультразвукова фетометрія плода є інформативною з 20 тижня вагітності і включає визначення розмірів голівки, окружності живота та довжини стегна. При визначенні невідповідності одного або декількох основних фотометричних показників терміну вагітності проводиться розширена фетометрія та вираховуються співвідношення лобно-потиличного розміру до біпарієтального, окружності голівки до окружності живота, біпарієтального розміру до довжини стегна, довжини стегна до окружності живота. Найбільш цінним показником є прогнозована маса плода. Підставою для проведення ультразвукової фетометрії у пізні строки вагітності є підозра на затримку росту плода за даними зовнішнього вимірювання висоти стояння дна матки та обводу живота вагітної при відомому терміні вагітності, а також, у окремих випадках, для визначення строку вагітності за спеціальними таблицями, якщо її строк важко встановити за анамнестичними даними та методами стандартного обстеження. Аускультацію тонів серця плода проводять з 20 тижнів вагітності за допомогою акушерського стетоскопа з визначенням частоти серцевих скорочень за одну хвилину. • Фізіологічний норматив – 110-170 уд./хв. • Частота серцевих скорочень вище 170 уд./хв. та нижче 110 уд./хв. свідчить про порушення стану плода. Для вислуховування серцебиття плоду користуються наступними правилами: 1. При потиличному передлежанні серцебиття плоду вислуховують нижче пупка вагітної на тій стороні, куди звернена спинка. При задніх видах - збоку живота по передній пахвовій лінії. 2. При лицевому передлежанні - нижче пупка з тієї сторони, де знаходиться грудка плода (при першій позиції - праворуч, при другий - ліворуч). 3. При поперечному положенні - біля пупка, ближче до голівки плода. 4. При передлежанні тазовим кінцем - вище пупка, поблизу голівки плода на тій стороні, куди звернена спинка. Мал.21. Кардіотокографія (КТГ) – синхронний запис серцевого ритму плода і маткових скорочень у продовж 10-15 хвилин за допомогою апарата – кардіотокографа. Кардіотокограф одночасно записує криву пульсових ударів плода та скоротливу діяльність матки. Під час вагітності виконують запис тільки серцевих скорочень плода, мінімальний час запису яких повинен складати 30 хвилин при положенні вагітної на лівому боці. Вивчення реакції серцево-судинної системи плода у відповідь на його рухи під час такого запису називається нестресовим тестом. При аналізі КТГ оцінюють такі параметри: базальна частота серцевих скорочень (БЧСС), варіабельність ЧСС, наявність і тип тимчасових змін БЧСС у вигляді прискорення (акцелерація) чи уповільнення (децелерація) серцевого ритму. Базальна частота серцевих скорочень - це середня величина між миттєвими значеннями частоти скорочень серця плода, при цьому не враховують акселерації та децелерації. При характеристиці БЧСС враховують його варіабельність – частоту та амплітуду миттєвих змін частоти серцевих скорочень (миттєвих осциляцій). Амплітуду осциляцій визначають за величиною відхилення від БЧСС, частоту – за кількістю осциляцій за 1 хв. Підрахунок цих показників виконують кожні 10 хвилин. Діагностичні критерії: • При нормальному стані плода для КТГ характерно: БЧСС у межах від 110 до 170 уд./хв. (нормокардія), варіабельність (ширина запису) – 10-25 уд./хв. з частотою осциляцій 3-6 цикл./хв. (хвилеподібний тип), наявність акцелерацій ЧСС та відсутність децелерацій Біофізичний профіль плода (БПП) (з 30 тижнів вагітності) - оцінюється сума балів окремих біофізичних параметрів (дихальні рухи плода, тонус плода, рухова активність плода, реактивність серцевої діяльності плода на нестресовий тест (НСТ), об’єм навколоплідних вод) (табл. 2) 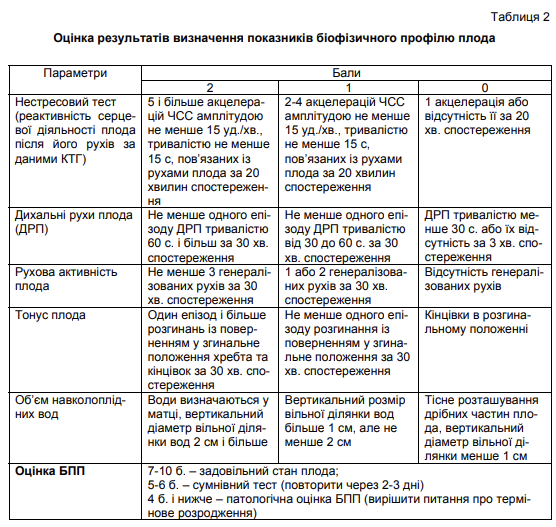 Доплерометрія швидкості кровоплину у артерії пуповини відображає стан мікроциркуляції у плодовій частині плаценти, судинний опір якої відіграє основну роль у фетоплацентарній гемодинаміці. Для цього застосовують спеціальну доплерометричну ультразвукову апаратуру, яка дозволяє оцінювати кровообіг в судинах плода, плаценти, матки. Найбільше практичне значення має дослідження кровообігу в артеріях пуповини та матки. Якісну оцінку гемодінамічних показників в системі ''мати - плацента - плід'' проводять за кривими швидкостей кровоплину в маткових артеріях та артерії пупкового канатика. Оцінюють максимальну і мінімальну систолічну швидкість кровоплину. В ході аналізу доплерограм вираховують систоло-діастолічне відношення (СДВ), що характеризує периферичну судинну резистентність, а також індекс резистентності (ІР). Ці показники вираховували за спеціальними формулами. Діагностичні критерії нормального кровоплину: високий діастолічний компонент на доплерограмі в артерії пуповини по відношенню до ізолінії, співвідношення амплітуди систоли до діастоли ставить не більше 3. |
