Стетофонендоскоп, сфигмоманометр с манжетками для детей. Вымыть руки. Руки должны быть чистые, сухие и теплые
 Скачать 0.67 Mb. Скачать 0.67 Mb.
|
14. ЗАЧЕМ ПРОВОДЯТ КОНТРОЛЬНОЕ ВЗВЕШИВАНИЕДля полноценного развития малыш должен съедать определенный объем пищи за сутки. Когда грудничок на искусственном вскармливании, родители четко контролируют, сколько дают еды в виде смеси. Приготовленное питание заливают в бутылочку с отмеченными миллилитрами. После кормления достаточно посмотреть на какой отметке с миллилитрами установился уровень оставшейся смеси, чтобы вычесть, сколько съел малыш. Но как определить, сколько молока съедает малыш за одно прикладывание к груди? Для этого прибегают к такому методу как контрольное взвешивание. Для этого малыша укладывают на весы, записывают его вес. Затем мама кормит малыша, после чего ребенка снова укладывают на весы и взвешивают. Разница между двумя полученными цифрами и будет знаменовать количество съеденного молока. Это могут быть колики! Однако единожды проведенное за день контрольное взвешивание мало о чем расскажет. Суть в том, что при каждом прикладывании к груди у матери вырабатывается различное количество молока. Кроме того, малыш в разные кормления также может съедать меньше или больше молока. Контрольное взвешивание обязательно нужно проводить недоношенным, ослабленным, отстающим в развитии деткам. Ведь причиной задержки развития может быть недостаточное количество съедаемой пищи. КОНТРОЛЬНОЕ ВЗВЕШИВАНИЕ — АЛГОРИТМ ПРОВЕДЕНИЯ Для проведения контрольного взвешивания понадобятся детские весы, электронные или механические. Контрольное взвешивание нет необходимости проводить часто. Достаточно, к примеру, делать контрольное взвешивание раз в неделю-месяц. Стоят детские весы недешево, нужно тратиться на них или нет, решать только родителям. Всегда можно попросить детские весы на один день у своих знакомых. Как же проводить контрольное взвешивание?
РЕЗУЛЬТАТЫ КОНТРОЛЬНОГО ВЗВЕШИВАНИЯ Итак, суточное контрольное взвешивание завершено. Теперь необходимо просуммировать данные, записанные в четвертом столбце «Разница в весе». Это и будет тот объем молока, который грудничок съел за сутки. Теперь нужно оценить полученные результаты, чтобы понять достаточно ли такого объема питания для малыша. Ориентировочно суточное количество молока для детей до десяти дней можно рассчитать по формуле Зайцевой: Объем молока = 2% массы тела * количество дней жизни Пример: малыш с массой тела 3600 г в возрасте 4-х дней должен получить: V=0,02*3600*4=288 мл молока в сутки. Для детей возрастом две недели и старше применяют объемный метод расчета Хойбнера-Черни, согласно которому малыш должен потреблять столько еды (в миллилитрах) за сутки:
При этом объем пищи малыша на первом году жизни не должен превышать одного литра. Пример: суточный объем еды для малыша трех месяцев с массой тела 5600 составляет 930 мл (из расчета 5600:6=930). 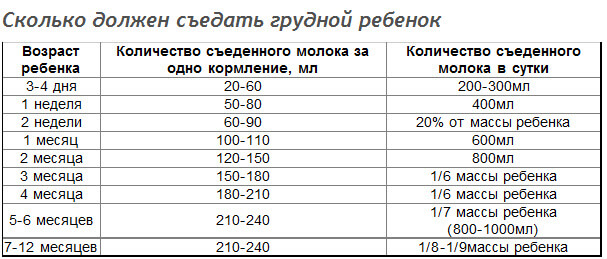 Более точным методом расчета количества еды для детей первого года жизни считают калорийный метод Маслова, согласно которому во внимание берутся вес малыша, масса тела и энергетическая потребность в определенном возрасте. Согласно этому методу ребенку на 1 кг массы тела необходимо:
В 1 л грудного молока содержится 700 ккал. Пример: ребенок четырех месяцев с массой 5700 г. Калорийная потребность в сутки составляет 115*5,7=655,5 ккал. Помня, что в 1000 мл грудного молока содержится 700 ккал, а малышу нужно 655,5 ккал, нужно рассчитать необходимое количество молока. Итак, с помощью пропорции считаем: В 1000 мл грудного молока — 700 ккал В Х мл грудного молока — 655, 5 ккал Х=1000*655,5/700=936,4 мл. Таким образом, суточный объем еды для этого малыша составляет 936 мл. После расчета необходимого суточного объема еды матери необходимо сравнить эту цифру с суточным объемом молока. Если по результатам суточного контрольного взвешивания малыш потребляет меньше молока, нежели он должен получать согласно формулам, необходимо сообщить об этом педиатру. Врач подскажет, как откорректировать питание малыша, чтобы он получал еду в должном объеме. 16. Возраст З месяца Вес 5500 г Суточный объем питания 880 г Разовый объем кормления 145 г
Примерное питание для грудничка Тип вскармливания влияет на рацион трехмесячного малыша. При употреблении ребенком только грудного молока, которое рекомендовано ВОЗ в качестве идеальной пищи для него до достижения 6 месяцев, меню ребенка в 3 месяца состоит исключительно из молока матери.
Поскольку кормление малыша должно осуществляться по требованию, то грудное молоко является, как питьем, так и пищей для него, поскольку в состав молока входит 87% воды. Малыши на искусственном вскармливании должны принимать пищу в количестве соответствующей 1/7 части веса новорожденного, что составляет приблизительно 200 гр. при одном кормлении из пяти.
Какое меню можно выбрать Для разнообразия, молодая мама может предложить трехмесячному малышу фруктовое пюре и соки. Сначала нужно познакомить ребенка с соком зеленого яблока, а после постепенно вводить в меню новые продукты. Первая дозировка нового продукта должна не превышать половину кофейной ложки или ограничиваться несколькими каплями. Необходимо помнить о введении только одного продукта на протяжении 2 недель, количество которого постепенно доводится до нормы в зависимости от возраста. Например, трехмесячному малышу можно предложить на протяжении дня фруктовое пюре в количестве 50 гр. и фруктовый сок - 50 мл. Также, меню для ребенка в 3,5 месяца может включать в себя овощное пюре и желток. Для того, чтобы организм малыша правильно формировался, следует осуществлять грамотное кормление крохи. Возьмем, к примеру, такое меню для трехмесячного ребенка.
17. Правильно организованный рацион детей с сахарным диабетом 1-го и 2-го типа способствует решению основной задачи лечения – нормализации обмена веществ. Фото: depositphotos.com Автор: simpson33 Главной целью лечебной диеты является: поддержание постоянного уровня сахара в крови без резких скачков в сторону повышения или понижения его показателей и обеспечение организма необходимыми питательными веществами соответственно возрасту ребенка. Виды и причины появления Сахарный диабет – эндокринное заболевание, протекающее с нарушением углеводного обмена. Существует два вида болезни: диабет 1 и 2 типа. Диабет 1 типа У детей основная доля заболеваний – это сахарный диабет именно 1 типа. Причина его развития связана с разрушением клеток поджелудочной железы, которые призваны вырабатывать инсулин. Отсутствие инсулина нарушает обмен глюкозы, поступающей вместе с питанием в организм. Сахар в кровяной плазме повышается, но проникнуть внутрь клеток для дальнейшего синтеза энергии не может. Провокаторами заболевания выступают: наследственные факторы; разрушительное действие ряда аутоиммунных болезней; ослабленный иммунитет. У детей болезнь выявляется в любом возрасте: реже – в период новорожденности, чаще – в возрасте от 5 до 11 лет. При этом единственным способом поддержания нормального углеводного обмена остается регулярное введение инсулина. Диабет 2 типа Появление диабета 2 типа обычно связано с постоянными нарушениями питания (избыток углеводистой пищи, переедание) и низкой физической активностью. Как следствие, возникает ожирение – предвестник развития болезни. Нарушается чувствительность тканей к инсулину и способность организма адекватно использовать его в процессе расщепления глюкозы. Название болезни «диабет пожилых» сегодня потеряло свою актуальность, поскольку 2 тип начал все чаще диагностироваться у детей школьного возраста. Клинические проявления Выявление болезни на начальных стадиях позволяет своевременно запустить медикаментозное, диетическое лечение и предотвратить такое опасное осложнение, как диабетическую кому. Родителей должны насторожить симптомы у ребенка, получившие название «классическая триада»: постоянное чувство жажды и большие объемы жидкости, выпиваемые за день; частые и обильные мочеиспускания, в том числе и в ночные часы; повышенный аппетит на фоне резкой потери веса. Возможно появление кожных заболеваний с упорным течением, кожный зуд. В школьном возрасте отмечается плохое усвоение учебного материала и снижение успеваемости, повышенная утомляемость и периодическое чувство слабости. У грудничков при хорошем аппетите не наблюдается прибавка в весе, а беспокойство исчезает только после обильного питья. Выявленные тревожные сигналы – это повод для незамедлительного обращения за помощью к лечащему врачу и обследования ребенка. Принципы лечебного питания Лечение детей при выявлении у них сахарного диабета назначает эндокринолог. Ко времени введения инсулина строго «привязываются» часы кормления с рекомендациями по выбору рациона для ребенка. При составлении детского меню учитываются такие факторы, как возраст, стадия и фаза болезни. Обязательно подбирается оптимальное соотношение жиров, белков и углеводов (БЖУ), калорийность продуктов, рассматривается возможность их замены другими, равнозначными по составу. К незыблемым правилам питания родители должны подходить с большой ответственностью, строго соблюдая следующие принципы: прием пищи в точно регламентированные часы (погрешность в 15-20 минут допускается, если кормление будет сдвинуто на более раннее время); режим питания – 6-разовый, где 3 кормления являются основными (завтрак, обед, ужин), а 3 оставшихся – вводятся дополнительно (перекусы) в виде второго завтрака, полдника и позднего ужина; калорийность питания в течение суток должна соответствовать 25 % на основные кормления (в обед допустимо 30 %) и 5-10 % – на дополнительные; соотношение жиров, белков и углеводов в суточном меню требует постоянства и составляет 30:20:50 %. Во время плановых посещений врача делается периодический пересмотр составляющих лечебной диеты. Коррекция меню позволяет обеспечить организм ребенка необходимым количеством питательных веществ, способствующих нормальным процессам роста и развития. Первый год жизни Грудное молоко в качестве питания является лучшим предложением для больного ребенка до года. Сохранить грудное вскармливание необходимо как можно дольше, вплоть до 1,5 лет. Кормление малыша строго по часам исключает свободный режим вскармливания «по требованию». Младенцам на искусственном вскармливании выбирают специальные детские смеси с низким содержанием сахаров. С полугодовалого возраста вводят прикормы, начиная с овощных соков и пюре, и только потом – каши. Младший возраст Фото: Depositphotos.com Автор: AndreyPopov Болезнь у детей дошкольного возраста требует от родителей не только правильного составления меню, но и терпения. Лишенные привычных лакомств и блюд, малыши могут бурно выражать свое недовольство по поводу перемен в рационе. Определенный негативный момент вносит и характерный для этого возраста комплекс «нехочухи». Для успешного лечения ребенка всей семье придется подстроиться под его график приема пищи: не употреблять при нем запрещенные диетой продукты, не оставлять их в доступном месте. Набор продуктов, разрешенных для питания дошкольников при сахарном диабете, мало отличается от такового для здоровых детей. Ограничивается до минимума употребление яичных желтков, сметаны, макаронных изделий, риса, картофеля, манной крупы, соли. Каши из крупы грубого помола в рационе предлагаются один раз в сутки (овсяная, гречневая, перловая, ячневая). Позволяется хлеб ржаной, пшеничный с отрубями и белково-пшеничный. Разрешается нежирное мясо кролика, индейки, телятины, баранины и постные сорта рыбы. На ненаваристых мясных, овощных и грибных бульонах готовят разнообразные первые блюда. Отдают предпочтение нежирным молочным продуктам: молоку, творогу и сыру. Выбор жиров ограничивается растительным и сливочным маслами, причем на долю растительных жиров (оливковое, кукурузное, растительное масло) должно приходиться более 50 % от общего количества. Приоритетное место в меню ребенка должны занимать овощи, так как клетчатка в их составе замедляет всасывание глюкозы. Свежие салаты, тушенные и отварные блюда с добавлением мяса или морепродуктов готовят из: капусты; огурцов; топинамбура; томатов; моркови; сладкого перца; кабачков; баклажанов; свеклы; горошка; тыквы; свежей зелени. Из рекомендуемых фруктов можно перечислить несладкие сорта яблок, груши, сливы, персики. Из цитрусовых разрешены грейпфруты, апельсины и лимоны, из экзотических фруктов – ананасы, киви, папайя. Практически нет ограничений в списке ягод. В рационе ребенка необходимы: смородина, крыжовник, малина, ежевика, дыня, гранаты. Сладости с сахарозаменителями компенсируют сладкоежкам запрет на любимые десерты: печенье, конфеты, шоколад, лимонад. Пищевая промышленность специально для диабетического питания выпускает их с ксилитом или сорбитом. Однако подобные продукты содержат жиры и углеводы, что требует их ограниченного употребления в пищу. Кроме того, в последнее время все чаще в прессе появляются сообщения о вреде для здоровья заменителей сахара. На этот счет неплохо посоветоваться с врачом. Школьный возраст Ребенок-школьник может вполне объективно оценить свои ощущения и научиться справляться с проблемой самостоятельно. Родители обязательно должны сообщить о болезни и ее проявлениях учителям, школьной медсестре и уделить особое внимание школьному меню. Вашему ребенку потребуется понимание педагогического коллектива. Введенный инсулин не реагирует на прием пищи – он постоянно снижает уровень глюкозы в крови. Чтобы избежать гипогликемического состояния, школьник должен перекусывать в определенные часы. Учителям нельзя задерживать ребенка, больного сахарным диабетом, после уроков или лишать его времени, отведенного на перемену. Особое значение для больных детей имеют занятия физкультурой. Они не только укрепляют его физически, но и помогают справляться с болезнью, а при сахарном диабете 2 типа – еще и борются с лишним весом. Занятия спортом повышают нагрузку на мышечную систему и требуют значительного расхода энергии, что приводит к снижению уровня сахара в крови. За 30 минут до урока физкультуры ребенок должен дополнительно съесть продукт, содержащий простой углевод – кусочек сахара или конфету. Для предупреждения гипогликемии нужно обязательно позаботиться о наличии «сладенького» под рукой, а для продолжительных мероприятий вне школы (спортивная ходьба, кросс, экскурсии) – о сладком чае или компоте. Сахарный диабет 2 типа чаще развивается у детей в период полового созревания и до 80 % – при избыточном весе. Организация диетического питания в этом случае имеет следующие задачи: коррекция обмена веществ; уменьшение нагрузки на поджелудочную железу; снижение веса и удержание его в нормальном диапазоне. В рамках диеты суточная калорийность пищи у школьников с диабетом 2 типа снижается за счет углеводов и жиров. Гликемический индекс При составлении детского меню особое внимание уделяется углеводам. Важно не только учитывать их количество, но и последующие после приема изменения показателей сахара в крови. Сложные (медленные) углеводы не приводят к резкому повышению сахара, а простые (быстрые), напротив – дают внезапный «скачок», отражаясь на самочувствии ребенка. Продукты с высоким гликемическим индексом (ГИ) отличаются высоким содержанием простых углеводов и низким количеством клетчатки в своем составе. Это: свекольный и тростниковый сахар; конфеты; шоколад; варенье и джем; бананы; виноград; хлебобулочные изделия, выпекаемые из белой муки; кукурузные и овсяные хлопья. Все перечисленное запрещено включать в диетическое питание при сахарном диабете. Исключение: прием пищи из этой группы в качестве неотложной помощи при гипогликемии. Продукты со средним ГИ: рис; куриные и перепелиные яйца; манная крупа; отварной картофель; макаронные изделия. Низкий ГИ углеводистых продуктов позволяет сохранять равновесие между повышением уровня сахара после их приема и сахаропонижающим действием инсулина. Абсолютно противопоказаны традиционные сладости: сахар, варенье, сладкие соки промышленного приготовления, шоколад; источники насыщенных жирных кислот, иначе – тугоплавкие жиры (бараний, свиной, говяжий); маринады, острые и соленые кетчупы и соусы, сладкие подливы; хлеб из белой муки, выпечка из сдобного и слоеного теста; копченые продукты; виноград, изюм, финики, хурма, бананы, инжир; сладкие сырки, сливки; сладкие газированные напитки. Хлебная единица Обязательное условие при составлении меню для ребенка диабетика – постоянство суточной калорийности в целом и каждого приема пищи отдельно (завтрака, обеда, ужина). Для поддержания разнообразия рациона ежедневно вводятся новые продукты с подсчетом их калорийности. Чтобы облегчить задачу, введена условная «хлебная единица» (ХЕ), значение которой соответствует кусочку черного хлеба весом 25 г. Количество усвоенных углеводов в нем составляет 12 г. Пользуясь общедоступными таблицами по содержанию ХЕ в продуктах, гораздо удобнее определять калорийность привычными способами измерения (стакан, чайная или столовая ложка, кусочек и т. д.), не прибегая каждый раз к взвешиванию. Калорийность пищи, содержащей много воды (цукини, томаты, огурцы, белокочанная и китайская капуста и др.), не требует учета, как и физиологическая норма жиров и белков. При замене в меню одного продукта на другой пользуются принципом взаимозаменяемости, требующим равнозначности по составу ингредиентов (белков, жиров, углеводов). Взаимозаменяемые продукты, богатые белком: сыр, мясо, диетическая колбаса, рыба. При замене по жирам учитывается содержание как насыщенных, так и полиненасыщенных жирных кислот. К примеру, 2 ч. л. растительного масла эквиваленты 1 ст. л. сливочного сыра, 10 г сливочного масла – 35 г сметаны. Замена продуктов по углеводам происходит по их калорийности (или ХЕ) и показателям ГИ. Как видите, диета для детей, страдающих сахарным диабетом 1 либо 2 типа, является весьма сложной в плане составления лечебного рациона и учета многочисленных нюансов. Не менее трудно приучить ребенка к ограничениям в еде, пока его сверстники ни в чем себе не отказывают. Но сделать это необходимо при посредничестве лечащего врача. 18. Многие болезни в современном мире «помолодели», в том числе и гастрит – воспаление слизистой оболочки желудка. Но в лечении заболеваний ЖКТ у ребенка есть свои важные нюансы, в частности, касающиеся питания. В чем причина возникновения этого недуга еще в детском возрасте? Провоцирующие моменты: несоблюдение режима и качества питания; еда второпях без должного разжевывания; сухоядение (употребление сырых овощей и фруктов); длительные промежутки между приемом пищи; физические и эмоциональные нагрузки (стрессовые ситуации, переживания). С этими неблагоприятными факторами ребенок встречается с началом обучения в школе, когда нарушаются общий и пищевой режимы, а родители уже не в состоянии контролировать рацион своего ненаглядного чада, как прежде. Решающую роль могут сыграть: наследственная предрасположенность к заболеваниям пищеварительного тракта; инфекции (например, вызываемые бактерией хеликобактер пилори); не вылеченный острый гастрит с переходом в хроническое течение. Острая или хроническая форма? Диагноз «гастрит» объединяет разные по течению заболевания: в острой либо хронической форме. Острый гастрит проявляется внезапным ухудшением самочувствия ребенка, сопровождается повторной или многократной рвотой, болями в желудке, возможным повышением температуры, потерей аппетита, слабостью. Диагноз родителей – «что-то съел», отчасти верный. «Что-то» может оказаться доброкачественной, но не подходящей по возрасту или объему пищей, содержащей болезнетворные микроорганизмы или пищевые токсины. Разумный подход родителей к лечению поможет ребенку навсегда избавиться от болезни. А своевременное обращение к врачу, соблюдение сроков и объемов терапии гарантирует быстрое выздоровление без перехода в хроническое течение. Хронический гастрит – это постоянная смена фаз выздоровлений и обострений. Цель лечения – сделать периоды угасания симптомов болезни (ремиссии) более продолжительными, а обострения (рецидивы) свести к минимуму. Нарушение кислотообразующей функции При хроническом течении проявления болезни не ограничиваются воспалительными изменениями слизистой, также выявляются нарушения со стороны кислотообразующей функции желудка. Отсюда и появилась классификация гастритов по степени кислотности: с сохраненной (нормальной); с повышенной (гиперацидоз); с пониженной (гипоацидоз). Ребенку младшего школьного возраста довольно трудно описать свои ощущения. Из жалоб обращает на себя внимание одна – «болит живот». Какая это боль: ноющая, локальная, разлитая, распирающая, оценить сложно. Боли упорно возникают через 2-3 часа после еды в сопровождении тошноты, отрыжки, а иногда и рвоты. Опытный врач до проведения обследования может заподозрить, какой гастрит у ребенка: с повышенной или пониженной кислотностью. Для гиперацидного гастрита типичны боли натощак и после приема жирной и жареной пищи, кислых и острых продуктов. Аппетит сохранен, но у ребенка появляется чрезмерная раздражительность, изжога, кислая отрыжка, наблюдается тенденция к запорам. При гипоацидном гастрите ухудшается аппетит, регулярно после еды появляется боль, ребенка беспокоит тошнота, изредка рвота, чувство тяжести в животе, отрыжка с неприятным запахом тухлого яйца, периодическое послабление стула, повышенная утомляемость. Обследование помогает выявить кислотность желудочного сока и степень повреждения слизистой оболочки. Что делать дальше? Лечить! И если врач берет на себя ответственность за медикаментозную терапию, то на плечи родителей возлагается обязанность обеспечить ребенка специальным диетическим питанием. Диетические столы по Певзнеру Продолжительное соблюдение ребенком диеты часто вызывает тревогу у родителей. Чем кормить, как готовить, какие продукты категорически запрещены к употреблению? Придумывать ничего не надо. Все по полочкам, а вернее – по диетическим столам, давно разложил Мануил Певзнер. Выдающийся российский врач разработал 15 уникальных диетических столов для каждого заболевания органов пищеварения с учетом фазы болезни, течения и нарушения кислотообразующей функции. Более 100 лет его трудами с благодарностью пользуются врачи и пациенты. Для диетотерапии гастрита предназначены диетические столы № 1, 1а, 1б, 2: № 1 – при хроническом гастрите с повышенной кислотностью вне обострения (на 6-12 недель); № 1а – при острой форме гастрита и хронической в период обострения (до исчезновения выраженных клинических проявлений болезни); № 1б – в стадии нестойкого выздоровления (до полной нормализации самочувствия) № 2 – при лечении гастрита со сниженной кислотностью. Основные принципы диеты Фото: Depositphotos.com Автор: inerika Цель диетических столов – свести к минимуму дальнейшее раздражение слизистой желудка и уменьшить нагрузку на его секреторные функции. «Пища должна быть щадящей – термически, механически и химически», – эту фразу как постулат неоднократно повторяют диетологи и педиатры при назначении лечения. Другими словами: пища подается только в теплом виде; исключаются продукты раздражающего действия: острые, жирные, маринованные, соленые, кислые, газированные и копченые; запрещаются трудноперевариваемые продукты питания: бобовые, грибы, жирное или жилистое мясо, фрукты с плотной кожицей; противопоказаны наваристые бульоны на овощах, мясе и рыбе. На фоне лечения необходимо строгое соблюдение режима дня с полноценным ночным отдыхом, 6-ти разовым питанием строго по часам (каждый день в одно и то же время) и благоприятная психологическая атмосфера во время еды. Диета при острой форме гастрита При остром гастрите назначается самый строгий стол № 1а. В течение 2-3 суток ребенок получает 6 раз в день небольшие по объему порции пищи. Калорийность такой лечебной диеты не превышает 2000-2200 ккал в день. Это достигается за счет снижения в рационе количества углеводов, жиров и частично – белков. Из меню исключаются овощи и фрукты в натуральном виде, кисломолочные продукты, мучные изделия, пряности, соусы, специи, кофе и газированные напитки. К детскому столу подаются паровые блюда, или приготовленные способом варки с ограничением соли: слизистые супы из рисовой, манной или овсяной крупы со сливками или сливочным маслом; отварное мясо нежирных сортов, пропущенное через мясорубку (телятина, курица, кролик); отварная рыба или паровое суфле из нежирных видов рыбы (вместо мяса); омлет, приготовленный на пару с молоком; протертые каши жидкой консистенции из риса, овсянки, манки или гречки на воде с добавлением сливок и молока; кисели на молочной или фруктовой основе, чай с добавлением молока, отвар шиповника, теплое нежирное молоко. Пример меню при диете № 1а По мере угасания острой симптоматики ассортимент блюд расширяется с переходом на стол № 1б. Диета на этапе нестойкого выздоровления Диетические блюда стола № 1б способствуют дальнейшей нормализации слизистой желудка, и назначаются на срок 5-7 дней. Из рациона исключаются кислые продукты (маринады, фрукты и ягоды), наваристые бульоны и белокочанная капуста – сильнейший стимулятор секреции желудочного сока. Еда готовится жидкой и кашицеобразной консистенции на пару или способом отваривания. В перечне блюд появляются паровые котлеты, пшеничные сухари, а вместо слизистых супов подаются протертые. Энергетическая ценность несколько снижена за счет ограничения на углеводы, но при этом практически соответствует норме в 2600 ккал. Пример меню при диете № 1б Диета при хроническом гастрите Следующий этап диетотерапии – стол № 1, который содержит физиологическую норму жиров, белков и углеводов. Его калорийность составляет 2800 ккал, а блюда оказывают умеренное щадящее действие на слизистую оболочку желудка. Режим питания остается прежним – до 5-6 раз в день с интервалами 3-4 часа в течение 4-6 недель и более. Стол № 1 не исключает тушеные и запеченные блюда. Ассортимент продуктов в меню расширяется подсушенным белым хлебом, вермишелью из твердых сортов пшеницы, галетами, некислым кефиром, творогом и простоквашей, сметанными соусами, отварными или приготовленными на пару блюдами из рыбы и мяса (филе, котлеты и биточки), печеными фруктами. Раз в неделю разрешается домашняя выпечка – пирожки с вареньем или мясной начинкой. Пример меню при диете № 1 Диета при гастрите с пониженной кислотностью Диетический стол № 2 по Певзнеру предназначен для решения двух задач – оградить слизистую желудка от агрессивного воздействия пищи и стимулировать секрецию желудочного сока. Суточная калорийность 3000-3100 ккал рассчитана на 5-разовый прием пищи. В меню допускается присутствие «крепких» нежирных бульонов с экстрактивными веществами, ягод и фруктов с кисло-сладким вкусом, цветной и белокочанной капусты, кисломолочных продуктов, цитрусовых, какао. Расширен перечень способов приготовления – разрешены жареные без панировки блюда. Пример меню при диете № 2 Хронические гастриты имеют тенденцию к сезонным обострениям. Без ощутимой погрешности в питании у ребенка осенью и весной могут отмечаться рецидивы заболевания. Чтобы их предупредить, проводятся 3-4 недельные профилактические курсы диетотерапии (соответствующие форме гастрита) в осенне-весенний период. У детей хронический гастрит обычно протекает с сохранением нормальной кислотности или с ее повышением. Поэтому чаще всего в диетической терапии используется стол № 1 по Певзнеру, меню на неделю для которого можно составить примерно так: http://pitaniedetok.ru/diety/pri-gastrite.html |
