Лис - Пропедевтика внутренних болезней (1). Учебное пособие для студентов лечебного, педиатрического, медикопсихологического факультетов допущено Министерством образования
 Скачать 7.2 Mb. Скачать 7.2 Mb.
|
Особенности течения сегментарных колитовТифлит - воспаление слепой и восходящей части толстого кишечника. Боли локализуются в правой подвздошной области и правой половине живота. Они усиливаются при вытягивании правой ноги, иррадиируют в паховую область. Стул обильный, со слизью и кровью, несколько раз в день. Болезненность определяется при пальпации в правой подвздошной области и по ходу восходящей кишки, отмечается урчание кишки, иногда она становится болезненной, определяется в форме инфильтрированного тяжа. Трансверзит - колит с преимущественным поражением попереч-но-ободочной кишки. Боли при этой форме поражения локализуются в мезогастрии, возникают сразу после еды, могут быть поносы. Рефлекторно нарушается функция желудка, возникает отрыжка. При пальпации живота выявляется спазмироваяная, болезненная и часто урчащая поперечноободочная кишка. Проктосигмоидит - заболевание, сопровождающееся поражением прямой и сигмовидной кишки. В этиологии часто лежит дизентерийная инфекция. Беспокоят боли в левой подвздошной области, внизу живота и прямой кишке. Стул частый, в кале много слизи, нередко свежая кровь. Могут быть ложные позывы на дефекацию, ощущение неполного опорожнения кишечника. При пальпации кишечника определяется спазмированная и болезненная сигмовидная кишка. Особенности клинической картины ишемического колита. Клиническая картина ишемического колита включает боли в левой подвздошной области, левом подреберье, метеоризм, чередование запора и поноса, примесь темной крови в фекалиях. Лабораторные данные Общий анализ крови: в период обострения может быть лейкоцитоз, ускорение СОЭ. Копрологические исследования: увеличенное количество слизи, содержание в ней большого числа лейкоцитов, часто кровь. При микроскопии нередко видно большое количество клеток кишечного эпителия, который слущивается крупными пластами. Химически определяется повышенное количество белка и слизи в кале, что отражается положительной пробой Трибуле. Инструментальные методы исследования Колоноскопия. Осматривается слизистая оболочка всего толстого кишечника. Поражения воспалительного характера могут быть очаговыми, сегментарными и диффузными. Признаки колита: гиперемия, атрофия слизистой оболочки, язвы, наличие большого количества слизи, кровоточивость и легкая ранимость слизистой. При рентгенологическом исследовании (ирригоскопия) толстого кишечника отмечается исчезновение нормального рисунка слизистой и гаустр. Кишка превращается в «водопроводную трубку». В некоторых случаях обнаруживаются язвы и воспалительные инфильтраты опухолеподобного характера. Однако следует отметить, что диагноз хронического колита можно считать достоверным лишь после инструментального обследования с биопсией слизистой. Отсутствие гистологических данных, свидетельствующих о воспалительных, воспалительно-дистрофических изменениях слизистой оболочки, при выраженной дискинезии кишечника в клинической картине соответствует диагнозу синдрома раздраженного кишечника. Таким образом, без морфологического подтверждения постановка диагноза хронического колита неправомочна. ЯЗВЕННЫЙ КОЛИТ Язвенный колит - неспецифическое некротизирующее воспаление слизистой оболочки прямой, сигмовидной и ободочной кишок. В настоящее время в соответствии с МКБ 10 вместо термина «неспецифический язвенный колит» в качестве синонима рекомендуется использовать термин «язвенный колит». Этиология и патогенез неизвестны. Предполагают роль инфекции, аллергии, иммунологических нарушений, генетических, психогенных факторов. Развитию воспаления способствует повышенная чувствительность эпителия слизистой оболочки к нарушениям кровообращения. В последующем происходит присоединение вторичной инфекции, исходящей из фекалий, с развитием изъязвлений. Классификация (по А.И. Мартынову, Н.А.Мухину, В.С. Моисееву с соавт. 2004). По клиническому течению Молниеносная форма Острая форма Хроническая форма: рецидивирующая непрерывная По локализации Дистальный колит (проктит, проктосигмоидит) Левосторонний колит Тотальный колит По тяжести клинических проявлений Легкое течение Течение средней тяжести Тяжелое течение По степени поражения слизистой оболочки кишки I – степень: минимальная II – степень: умеренная III – степень: резко выраженная Клиническая картина В клинической картине выделяют три ведущих синдрома: нарушение стула, геморрагический и болевой. Затем присоединяются: анорексия, тошнота и рвота, слабость, уменьшение массы тела, лихорадка, анемия. Начало заболевания может быть постепенным или острым. Молниеносная форма - наиболее тяжелая, угрожающая жизни больного. Эта форма встречается относительно редко, но дает наиболее высокий процент летальных исходов. Она почти всегда характеризуется тотальным поражением толстой кишки, развитием серьезных осложнений (перфорации, токсическая дилатация толстой кишки). Больных беспокоит частый жидкий стул (до 20 раз в сутки), обильное выделением крови и гноя, интенсивные боли в животе, похудание, лихорадка. Больные вялы, адинамичны, лежат на спине или боку с поджатыми к животу коленями. Кожные покровы бледные, язык сухой, АД снижено, тахикардия в пределах 110-140 в минуту, суточный диурез уменьшен до 500 мл, живот вздут, кишечная перистальтика отсутствует. Рецидивирующая форма наблюдается чаще (у 60 % больных). В разгар болезни отмечаются схваткообразные боли в животе, главным образом в левой подвздошной области, частый жидкий стул с кровью, тенезмы, слабость, потеря массы тела. Если активный процесс затягивается более чем на 6 месяцев, течение колита считается хроническим непрерывным. По степени тяжести выделяют легкую, средней тяжести и тяжелую формы. Легкая форма: частота стула не более 4 раз в сутки, ректальные кровотечения незначительные, температура тела нормальная, ЧСС нормальная, Нb – более 111г/л, СОЭ - <26. Средняя: стул 5-6 раз в сутки, выраженное ректальное кровотечение, температура субфебрильная, ЧСС до 90 в 1 мин., Нb 105-111г/л, СОЭ – 26-30 мм/час. Тяжелая: стул 6 раз в сутки, резко выраженное ректальное кровотечение, температура тела 380 и выше, ЧСС 90 в 1 минуту, Нb <105г/л, СОЭ 30 мм/час. Лабораторные и инструментальные методы Общий анализ крови: анемия, лейкоцитоз, повышение СОЭ. Биохимический анализ: гипонатриемия, гипохлоремия, гипоальбуминемия. Ирригоскопия: сглаженность или отсутствие гаустр (симптом «водопроводной трубы»). Колоноскопия: отсутствие сосудистого рисунка, зернистость, гиперемия и отек слизистой оболочки, контактная кровоточивость, эрозии и язвы. Осложнения: перфорация, кровотечения, острая токсическая дилатация толстой кишки, стриктура прямой и ободочной кишок, псевдополипоз, аноректальные осложнения (свищи, трещины, геморрой), поражение печени, анемия, рак толстой кишки, амилоидоз внутренних органов. Диагноз верифицируется на характерных данных эндоскопического исследования с биопсией слизистой. Прогноз. Зависит от тяжести заболевания, особенно неблагоприятен при обширной глубокой некротизации кишки, интоксикации, резких нарушениях белкового и водно-электролитного обмена, тяжелых осложнениях. Исследование печени и желчевыводящих путей Жалобы БОЛЬНЫХС ЗАБОЛЕВАНИЯМИ ПЕЧЕНИ И ЖЕЛЧЕВЫВОДЯЩИХ ПУТЕЙ (ЖВП) Больные, страдающие патологией гепатобилиарной системы, могут предъявлять следующие жалобы. 1. Боли, чувство тяжести, полноты в правом подреберье (болевой синдром). 2. Снижение аппетита, появление горечи во рту, тошноту и рвоту (синдром печеночной диспепсии). 3. Увеличение живота в объеме. 4. Желтизну кожи и видимых слизистых, потемнение цвета мочи («моча цвета пива»), посветление цвета кала, зуд кожи (синдром желтухи). 5. Рвоту «кофейной гущей», алой кровью, черный, кашицеобразный стул. 6. Появление кровоподтеков на коже, кровоточивость десен, кровотечения из носа, рта, заднепроходного отверстия (геморрагический синдром). 7. Общую слабость, быструю утомляемость, снижение работоспособности, нарушение сна, раздражительность, депрессивные состояния и т.п. (астеноневротический синдром). 8. Похудание или, наоборот, избыток массы тела. 9. Повышение или, наоборот, снижение температуры тела. Боли являются одним из основных субъективных ощущений больных с патологией печени и желчевыводящих путей. Они возникают или вследствие увеличения печени в силу воспалительной инфильтрации, серозного отека или застоя в ней желчи, крови, вызывающего растяжение глиссоновой капсулы, или вследствие воспалительного процесса в желчной пузыре, желчевыводящих путях при спастическом сокращении, растяжении их. При гепатите, циррозе печени боли в правом подреберье ноющего, тупого или распирающего характера, часто усиливающиеся после приема жирной, жареной пищи, не иррадиируют, облегчаются от тепла. У больных с желчекаменной болезнью вследствие миграции камня или закупорки камнем желчных путей боли сильные, резкие, часто сжимающие (желчная колика). Они часто приступообразные, начинаются обычно вечером или ночью после приема жирной, жареной пищи, длятся от нескольких минут до нескольких часов, иногда дней. Боли иррадиируют в правую ключицу, правую лопатку, в спину, иногда в область сердца, часто сопровождаются синдромом печеночной диспепсии (тошнотой, рвотой, нередко с примесью желчи, не приносящей облегчения). При холециститах, холангитах боли менее сильные, чем при желчной колике, носят тупой, ноющий характер, также усиливаются после приема жирной, жареной пищи. При дискинетических расстройствах боли носят или спастический характер (гиперкинетическая дискинезия) или распирающий, тупой, напоминающий чувство полноты и тяжести (гипокинетический вариант дискинезии). Снижение или отсутствие аппетита, горечь во рту, отрыжка прогорклым желудочным содержимым, тошнота, рвота могут наблюдаться при всех формах гепатобилиарной патологии и их особенностью, в отличие от желудочной диспепсии, является то, что рвота не всегда приносит облегчение больному. Признаком тяжелой патологии печени, в частности цирроза, может быть кровавая рвота из варикозно расширенных вен пищевода, желудка (при выраженной портальной гипертензии), а при поступлении крови в кишечник - появление кала, окрашенного в черный цвет (melaena). При формировании анастомозов между воротной веной и венами прямой кишки, образовании варикозных узлов и их повреждении может быть стул с алой кровью. Геморрагический синдром при заболеваниях печени и желчевыводящих путей из-за нарушения образования в печени фибриногена, тромбина и других факторов свертывания крови может проявляться кровоподтеками на коже, кровоточивостью десен, кровотечениями изо рта, носа. Желтуха бывает истинной и ложной. Истинная возникает вследствие увеличения содержания билирубина в крови, который прокрашивает в желтый цвет кожу, ткани, склеры глаз. Ложная возникает при поступлении в организм некоторых неорганических (пикриновая кислота), органических (каротины) веществ, лекарств (акрихин), но при этом склеры глаз не прокрашиваются. Истинная желтуха подразделяется на: печеночную, подпеченочную и надпеченочную. При печеночной (паренхиматозной) желтухе моча «цвета пива», отмечается светлый, серовато-белый кал, но зуд кожи, как правило, отсутствует; при подпеченочной (механической) желтухе, которая встречается при закупорке общего желчного протока, моча, обычно, темная, кал обесцвечен (ахоличный) и имеется сильный зуд кожи, а при надпеченочной (гемолитической) желтухе моча темного цвета, кал темно-коричневого (насыщенного) цвета (плейохромия) и нет зуда кожи. Вышеуказанные изменения обусловлены особенностями пигментного обмена. У здоровых людей из гемоглобина, вышедшего из эритроцитов при их гемолизе в ретикуло-эндотелиальной системе (главным образом селезенки), образуется холеглобин (вердоглобин), который при отделении глобина и железа высвобождает биливердин, восстанавливающийся дегидразами в свободный (неконъюгированный, непрямой) билирубин. Этот билирубин, поступая в кровь, связывается с альбумином и поступает в печень, где освобождается от белка и захватывается гепатоцитами в которых происходит его соединение с гиалуроновой и другими кислотами. Образуется моно- и диглюкорониды билирубина (прямой билирубин), которые, поступая в кишечник, ферментативно превращаются в стеркобилиноген (уробилиноген) позже переходящий в стеркобилин, который определяет коричневый цвет кала и в уробилин, дающий моче темно-коричневый цвет, напоминающий цвет пива. В норме уробилиноген не поступает в мочу, а всасывается в кишечнике, с током крови возвращается в печень, где восстанавливается снова в билирубин. При поражении гепатоцитов (при печеночной желтухе) они не в состоянии уловить весь уробилиноген. Тогда он поступает в мочу и окрашивает ее в цвет пива. При этом из-за недостаточной конъюгации билирубина в гепатоцитах в кале мало стеркобилиногена (стеркобилина), вследствие чего наблюдается посветление кала. В крови увеличивается содержание общего билирубина главным образом за счет прямого, в моче положительная реакция на желчные пигменты в основном за счет уробилина, а в кале реакция на стеркобилин слабо положительная из-за малого поступления глюкоронидов билирубина в кишечник. При подпеченочной желтухе глюкоронидов билирубина достаточно, но они не поступают в кишечник (кал обесцвечен, реакция на стеркобилин отрицательная). Не образуется не только стеркобилиноген, но и уробилиноген (моча темная за счет билирубина, но не содержит уробилина). В крови повышено содержание общего билирубина за счет прямого (желтуха) и желчных кислот (кожный зуд). При надпеченочной желтухе в селезенке образуется большое количество свободного билирубина, поступающего в печень и превращающегося в прямой, который поступает в большом количестве в кишечник и превращается в стеркобилиноген (плейохромия - интенсивная окраска кала в темно-коричневый цвет). Часть образованного в большом количестве уробилиногена может поступать вместе с другими желчными пигментами и в мочу (потемнение мочи). В крови увеличено содержание общего билирубина за счет свободного (непрямого). Больные могут предъявлять также жалобы и на увеличение живота в объеме при увеличении печени, метеоризме (вздутии живота при обильном газообразовании), асците (накоплении жидкости в брюшной полости) и ожирении (при жировом гепатозе и желчекаменной болезни). При этом, особенно при микронодулярном циррозе печени, больные жалуются на похудание верхней части туловища, рук, несмотря на значительное увеличение живота в объеме. Их беспокоит общая слабость и снижение температуры тела. Нарушение обезвреживающей функции печени приводит к развитию астеноневротического (астеновегетативного) синдрома. Больных беспокоит общая слабость, снижение работоспособности, быстрая утомляемость, нарушения в эмоциональной сфере (раздражительность, неустойчивость настроения, депрессивные состояния), а, нередко, и головные боли, нарушения сна, кошмарные сны. При крайне тяжелых поражениях паренхимы печени появляется сонливость днем, а ночью, наоборот, бессонница, нарушения сознания. У ряда больных, особенно при воспалении желчного пузыря, внутрипеченочных желчных протоков, печени может быть повышение температуры тела (синдром гипертермии, лихорадки). В анамнезе заболевания больных с патологией печени и желчевыводящих путей, помимо вышеперечисленных жалоб, уточняется характер настоящего заболевания, острота развития болезни, ее связь с нарушением питания, употреблением спиртных напитков, медикаментов, контактом с желтушными больными, поступлением в организм ядов химического или органического происхождения и т.п. Из анамнеза жизни больного уточняются условия труда (профессиональные вредности), быта (характер питания, употребление спиртных напитков), наследственность, а у женщин – возможная связь заболевания с беременностью и родами. После расспроса больных начинают общий, а затем – местный осмотр. Общий осмотр больных проводится по общепринятой схеме. Обращают внимание на тип телосложения, наличие или отсутствие нарушения сознания, состояние кожи и видимых слизистых, головы, склер глаз, верхних и нижних конечностей. Заболевания печени наблюдаются при любом типе телосложения, а билиарная патология (в частности – желчекаменная болезнь) – чаще при гиперстеническом. Нарушение сознания в виде сумеречного сознания, ступора, сопора или комы чаще всего наблюдается при печеночной недостаточности у больных острым токсическим или хроническим активным гепатитом, а также в терминальном периоде цирроза печени. Осмотр кожи при заболеваниях печени и желчевыводящих путей может выявить желтуху, сосудистые «звездочки», ксантомы, ксантелазмы, расчесы, геморрагические высыпания и другие признаки. Желтуха характеризуется не только прокрашиванием кожи в желтый цвет, но и склер глаз, других видимых слизистых оболочек. При желтухе надпеченочного происхождения (гемолитической) кожа, склеры глаз преобретают лимонно-золотистый оттенок, так называемый flavin icterus. Печеночная желтуха (паренхиматозная) характеризуется оранжево-красным (rubin icterus) цветом кожи и склер глаз. При подпеченочной (механической) желтухе оттенки кожи могут быть от зеленовато-желтого (verdin icterus) до коричневато-бронзового (melas icterus). Желтуха, как отмечалось ранее, является субъективно-объективным признаком болезни и при расспросе требует уточнения цвета мочи, кала, наличия зуда кожи. У больных с заболеваниями печени и желчевыводящих путей можно обнаружить так называемые «печеночные знаки» к которым в первую очередь относятся сосудистые звездочки («паучки») – телеангиоэктазии величиною от 1 мм до 1 см в диаметре с ореолом мелких капилляров вокруг, чаще всего на коже грудной клетки (спереди, сзади, на плечах), на руках и лице. Возникают они при хроническом активном гепатите или циррозе печени и бывают иногда единичные, а порой – десятками. Вследствие нарушения липидного обмена при заболеваниях печени, желчевыводящих путей могут появиться отложения холестерина под эпидермисом, обозначаемые как ксантомы, чаще всего в уголках глаз, на коже век в виде желтоватых пятен различной величины, округлой формы, немного приподнимающиеся над кожей. На коже рук и туловища, иногда на лице при хроническом билиарном и холестатическом гепатите (реже) и циррозе печени (чаще) могут возникнуть и ксантелазмы – единичные продолговатой формы возвышающиеся образования желтовато-коричневого цвета с синевато-багровым оттенком в центре за счет веретенообразного расширения кровеносных сосудов, уплотнения кожи вокруг них. Они могут появляться так же вследствие нарушения обмена липидов, возникновении местного отека. Холестаз (затруднение поступления желчи из печени по желчевыводящим путям в 12-перстную кишку) сопровождается зудом кожи, о чем шла речь при изложении субъективных ощущений. При осмотре больных с холестатическим гепатитом, первичным билиарным циррозом печени, желчекаменной болезни, осложнившейся закупоркой камнем общего желчного протока, на коже имеются следы расчесов как следствие нестерпимого зуда кожи. Часто у больных хроническим гепатитом и циррозом печени с явлениями гепатоцеллюлярной недостаточности на коже появляются геморрагии в виде распространенной петехиальной (точечной) сыпи, либо в виде различных внутрикожных кровоизлияний (экхимозов) различной формы и величины, либо просто в виде синяков. У больных циррозом печени, возникшем в раннем возрасте, можно обнаружить признаки инфантилизма, т.е. физического и полового недоразвития юношей (чаще) и девушек (реже). При этом у мужчин наблюдается увеличение грудных желез (гинекомастия). При осмотре рук при хроническом гепатите и циррозе печени выявляются «печеночные» ладони, которые характеризуются пятнистой (мозаичной) гиперемией поверхности в области thenar и hypothenar. Концевые фаланги при хронической патологии гепатобилиарной системы, особенно характеризующейся холестазом, часто имеют вид «барабанных палочек», а ногти имеют очаговые белесоватые вкрапления или покрыты белым матовым налетом (эмалевые ногти). При осмотре полости рта особенно у больных хроническим активным гепатитом и циррозом печени, находят отек и гиперемию слизистой и кожи губ (ангулярный стоматит), трещины в уголках рта, как следствие гиповитаминоза группы В («заеды»). Губы нередко покрыты темно-коричневыми или красноватыми корочками со следами запекшейся крови. При развитии печеночной недостаточности изо рта определяется так называемый «печеночный запах» (foetor ex ore hepaticus) – сладковатый, ароматический запах, напоминающий запах мяса, начинающего подвергаться разложению, обусловленный выделением метилмеркаптана и альфаметилпиридина. На внутренней поверхности щек также часто имеются геморрагические изменения, десны рыхлые, отечные, гиперемированные (гингивит), кровоточат, язык ярко-красного цвета («малиновый», цвета «кардинальской мантии»), нередко с атрофированными сосочками, а слизистая твердого неба желтушная. При заболеваниях печени и желчевыводящих путей нередко выявляется увеличение живота, которое может быть обусловлено, как указывалось выше, и отложением жира, и вздутием за счет повышенного газообразования (метеоризм), и за счет свободной жидкости в брюшной полости (асцит). При этом при ожирении в лежачем положении живот слегка оседает, но остается несколько увеличенным с втянутым пупком и неравномерным уплотнением передней брюшной стенки за счет жировой ткани, при метеоризме он остается увеличенным или возвышенным как гора, т.е. не меняет своей формы и в вертикальном и в горизонтальном положении, а при асците в вертикальном положении он увеличен вперед вместе с пупком больше в нижней части, а в горизонтальном – уплощается, распространяется в стороны и приобретает форму «лягушачьего». 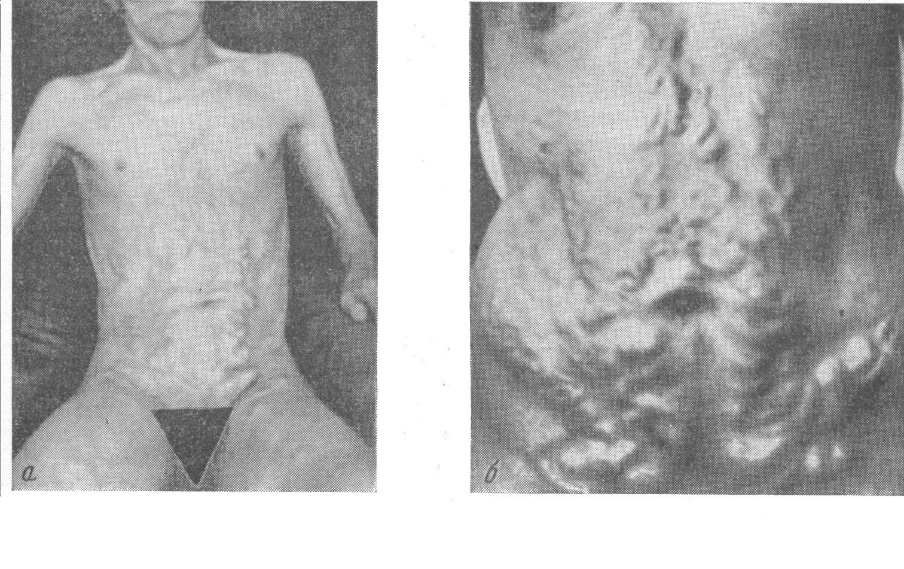 |
