Хирургия экзамен. 1 билет Сотрясение, сдавление и ушиб головного мозга. Переломы свода и основания черепа. Эпидуральные и субдуральные гематомы. Консервативное и оперативное лечение у детей. Сотрясение головного мозга
 Скачать 4.04 Mb. Скачать 4.04 Mb.
|
|
Послеоперационное лечение должно быть комплексным. Обязательно проводят продленную перидуральную анестезию (4—6 дней). Антибиотики широкого спектра действия вводят через ниппельный дренаж (3—4 дня по одной суточной дозе) и подкожно в обычных возрастных дозировках. Так как у ребенка во всех случаях развивается травматический панкреатит, необходимо проводить соответствующее консервативное лечение. Общее состояние в первые дин после операции тяжелое. Постепенно уменьшается боль в животе, появляется аппетит. Анализы крови приходят к норме, снижается диастаза в моче. Швы снимают на 7—9-й день. Тампоны удаляют на 8—10-й день. Образующийся после этого свищ закрывается самостоятельно спустя несколько недель. Для предупреждения мацерации кожи перевязки проводят 2—3 раза в день (лучше с эмульсией синтомицина). При значительном отделяемом из свища следует продолжить введение атропина, трасилола (внутривенно, капельно по 5000—10000 ед.), ограничить прием жидкостей, назначить стол №5. Повреждения желудка Лечение При проникающих разрывах срочную лапаротомию назначают параллельно с проведением противошоковых мероприятий. Найденный разрыв стенки желудка ушивают двухрядным швом. Надрывы серозно-мышечной оболочки ушивают тщательно. Операцию заканчивают одномоментным введением антибиотиков и зашиванием брюшной полости наглухо. Повреждения кишечникаЛечение Установленный диагноз повреждения кишечника является прямым показанием к неотложному хирургическому вмешательству после кратковременной интенсивной подготовки (выведение из шока). Обезболивание — эндотрахеальный наркоз с управляемым дыханием. Необходимо адекватное переливание крови, количество которой должно превышать потери на 100—300 мл (в зависимости от возраста ребенка). Техника операции при повреждении кишечника Срединный верхний разрез от мечевидного отростка до пупка. Отсутствие в брюшной полости выпота не отвергает наличие повреждений желудочно-кишечного тракта. Ревизию проводят особенно тщательно и последовательно. Возможно наличие забрюшинной гематомы, которая характерна для разрывов забрюшинной части двенадцатиперстной кишки. При этой травме часто выявляется окраска брюшины желчью в небольшая эмфизема. Выделившийся при вскрытии брюшины газ в наличие кровянистой жидкости с примесью кишечного содержимого указывает на повреждение полого органа. В таких случаях электроотсосом удаляют имеющийся выпот и производят последовательную ревизию кишечника. Если обнаружен разрыв кишки или источник кровотечения, то ревизию временно прекращают. Дальнейшее вмешательство хирурга определяется найденной патологией. Повреждение двенадцатиперстной кишки обнаруживают путем рассечения брюшины над гематомой, разделением имбибированной кровью брыжейки ободочной кишки или желудочно-ободочной связки. Отверстие в кишке ушивают двухрядным швом. Обширный разрыв и размозжение являются показанием к резекции поврежденного участка. Разрывы тонкой кишки имеют вывороченную по краям слизистую и мало кровоточат. Избыток слизистой иссекают. Кровотечение останавливают. Швы (два ряда) на кишку накладывают в поперечном направлении для предупреждения сужения просвета. При циркулярных разрывах, обширном дефекте или близком расположении друг от друга нескольких ран производят резекцию кишки в пределах здоровых тканей и создают анастомоз конец в конец. Отрывы кишечной петли от брыжейки и обширные кровоизлияния в стенку органа с нарушением кровоснабжения так же являются показанием к резекции. Недостаточная оценка жизнеспособности кишки при ее ушибах может привести к повторным тяжелым операциям. Найденные разрывы толстой кишки ушивают трехрядными швами. Для большей герметичности анастомоза, при возможности, производят пластику сальником. Для предупреждения грозных осложнений, в случае развивающейся несостоятельности линии шва толстой кишки, место ушивания толстой кишки необходимо дренировать через дополнительный разрез в поясничной области. Послеоперационное лечение требует в первые (1—3) сутки активных лечебных мероприятий. При проникающих разрывах назначают парентеральное питание, производят ежедневные трансфузии крови или плазмы. Всем детям назначают антибиотики через дренаж 3—4 дня, подкожно сердечные средства 5—7 дней. Показана продленная перидуральная анестезия 3—4 дня. Для предупреждения пневмонии производят оксигенотерапию, лечебную дыхательную гимнастику. Швы снимают на 8—9-й день. При неосложненном течении с этого времени разрешают ходить. Диета — обычная для больных, перенесших резекцию кишки. Всем детям проводят курс противовоспалительной и противоспаечной физиотерапии. В случаях выведения толстой кишки образованный противоестественный задний проход закрывают через 3— 4 недели, после того, как полностью нормализовалось общее состояние ребенка. Повреждения мочевого пузыря ЛечениеЛечение детей с разрывом мочевого пузыря возможно только хирургическим путем. Операцию производят после кратковременной предоперационной подготовки, направленной на выведение ребенка из шокового состояния, обусловленного тяжелыми сопутствующими повреждениями (согревание, переливание крови и плазмы, капельное внутривенное введение жидкости). При позднем поступлении с выраженной интоксикацией, мочевым затеком или перитонитом, предоперационная подготовка должна быть более продолжительной (2—3 часа), причем необходимо сразу же начать лечение антибиотиками широкого спектра действия. Антибиотики лучше вводить внутривенно, используя для этого катетеризацию подключичной вены по Сельдингеру. Техника операции при внебрюшинном разрыве мочевого пузыря Срединным нижним разрезом, внебрюшинно, обнажают мочевой пузырь. При этом выявляют локализацию повреждения и опорожняют мочевой затек. В верхнем углу раны широко вскрывают брюшину. Через этот разрез легко осмотреть внутри-брюшинные органы. При отсутствии нарушений их целости в брюшную полость вводят антибиотики и зашивают ее наглухо. Затем мочевой пузырь вскрывают, после чего значительно легче ушить его повреждение, используя введенный в просвет палец (отверстие затем используют для наложения эпицистостомы). Ушивание мочевого пузыря изнутри является ошибкой, так как на лигатурах, даже кетгутовых, в дальнейшем развиваются конкременты. Мы наблюдали ребенка 9 лет, у которого мочевой пузырь был ушит изнутри шелком после комбинированного ректовезикального повреждения. Инкрустированная лигатура сохранилась в течение двух лет и вызывала симптомы, сходные с наличием камня пузыря, что потребовало ее удаления. Швы на рану пузыря накладывают кетгутом, снаружи, в 2—3 ряда, не захватывая слизистой. После ушивания разрыва в просвет пузыря вводят дренажную трубку с несколькими отверстиями и создают эпицистостому, для чего ушивают его стенку до дренажа и фиксируют к прямым мышцам живота. Рану брюшной стенки ушивают послойно после проведения дренажей по Буяльскому. Надлобковый дренаж фиксируют кетгутовыми и шелковыми лигатурами к коже, чтобы предупредить его выпадение до формирования раневого канала. При повреждении пузыря в области шейки необходимо до ушивания его раны ввести через уретру катетер; это предупреждает возникновение стриктуры. Ушивание шейки без введенного металлического или резинового катетера является грубой ошибкой. Нам пришлось повторно оперировать девочку с травматической стриктурой уретры после такого ушивания Техника операции при внутрибрюшинном разрыве мочевого пузыря Производят нижнесрединную лапаротомию с последующей ревизией внутрибрюшинных органов и мочевого пузыря. Брюшную полость осушают отсосом, после чего рану мочевого пузыря ушивают двух-трехрядными швами кетгутом. Ушивание производят парамукозно, то есть не захватывая в швы слизистую оболочку. Затем в мочевой пузырь через уретру вводят резиновый катетер и проверяют герметичность швов введением окрашенного раствора. Брюшную полость ушивают наглухо после введения антибиотиков. Постоянный уретральный катетер хорошо фиксируют с помощью липкого пластыря к коже полового члена или промежности. При наличии мочевого перитонита после осушения брюшной полости отсосом и ушивания разрыва пузыря через отдельный прокол брюшной стенки вводят ниппельный дренаж (для последующего вливания антибиотиков). Затем брюшную полость ушивают и в нижнем углу раны обнажают внебрюшинную часть мочевого пузыря для эпицистостомии. Пузырь вскрывают над лонным сочленением и вводят в него толстый резиновый дренаж. Швы на пузырь и фиксацию его к мышцам, как и укрепление дренажа, производят по указанным выше правилам. Рану брюшной стенки ушивают до дренажа. Послеоперационное лечение При внебрюшинных разрывах после наложения эпицистостомы в послеоперационном периоде следует проводить активную аспирацию из мочевого пузыря, присоединив дренаж к водоструйному аппарату с давлением 5—10 см вод.ст. При этом в мочевом пузыре не скапливается моча и рана заживает быстрее. Дренаж в околопузырном пространстве надо держать по прекращении выделений из него. Надлобковый свищ должен функционировать 3—5 недель. При восстановлении свободного оттока мочи через уретру он закрывается самостоятельно вскоре после удаления трубки. Постоянный катетер в уретре стимулирует заживление свища. При внутрибрюшинном разрыве мочевого пузыря необходимо держать постоянный катетер 5—8 дней при ежедневном промывании антисептическим раствором. Этого срока достаточно для заживления раны пузыря. При поздней диагностике и лечении внутрибрюшинных разрывов, когда у ребенка имеется эпицистостомический дренаж, время его извлечения зависит от течения перитонита. Все дренажные трубки необходимо промывать не реже 1 раза в день и менять по мере необходимости после формирования раневого канала (не ранее недели после операции). Во всех случаях повреждения мочевого пузыря в послеоперационном периоде необходимо соблюдать постельный режим до 2 недель. Активная антибактериальная терапия и стимулирующее лечение, физиотерапевтические процедуры позволяют избежать расхождения и нагноения ран. При полном заживлении ран и свищей, хорошем общем состоянии и нормальном акте мочеиспускания больного можно выписать под наблюдение детского хирурга или уролога. задача Ребенок 8 месяцев дома упал на пол с дивана. Сразу заплакал, была однократная рвота. Спал беспокойно. Ребенок был осмотрен участковым педиатром - состояние средней тяжести, вял, сонлив, негативно реагирует на осмотр. В неврологическом статусе локальных симптомов не выявлено. Отмечен горизонтальный нистагм при максимальном отведении глазных яблок. Сухожильные, брюшные рефлексы равные, но быстро истощаются. Наружной краниогематомы нет.  Билет 24 Анатомо-физиологические особенности дыхателнойь и сердечно- сосудистой системы у детей. Анатомофизиологические особенности сердца и сосудов у детей детей происходит непрерывный рост и функциональное совершенствование сердечнососудистой системы. Особенно энергично растет и совершенствуется сердце у детей с 2 до 6 лет, а также — в период полового созревания. Сердце новорожденного имеет уплощенную конусообразную, овальную или шарообразную форму из-за недостаточного развития желудочков и сравнительно больших размеров предсердий. Только к 10—14 годам сердце приобретает такую же форму, что и у взрослого человека. связи с высоким стоянием диафрагмы сердце новорожденного расположено горизонтально. Косое положение сердце принимает к первому году жизни. Масса сердца новорожденного составляет 0,8% от общей массы тела, она относительно больше, чем у взрослого человека. Правый и левый желудочки одинаковы по толщине, их стенки равны 5 мм. Сравнительно большие размеры имеют предсердие и магистральные сосуды. К концу первого года вес сердца удваивается, к 3 годам — утраивается. В дошкольном и младшем школьном возрасте рост сердца замедляется и снова на растает в период полового созревания. К 17 годам масса сердца увеличивается в 10 раз. Неравномерно растут и отделы сердца. Левый желудочек значительно увеличивает свой объем, уже к 4 месяцам он по весу вдвое превышает правый. Толщина стенок желудочков у ново рожденного составляет 5,5 мм, в дальнейшем толщина левого желудочка увеличивается до 12 мм, правого — до 6—7 мм. Объем сердца при рождении составляет около 22 см3, за первый год он увеличивается на 20 см3, в последующем — ежегодно на 6—10 см3. Одновременно увеличивается диаметр клапанных отверстий. детей сердце расположено выше, чем у взрослых. Объем сердца у детей больше относительно объема грудной клетки, чем у взрослых. У новорожденного верхушка сердца образована обоими желудочками, к 6 месяцам — только левым. Проекция сердца к 1,5 года из IV межреберья опускается в V межреберье. детском возрасте происходит качественная перестройка сердечной мышцы. У детей раннего возраста мышца сердца не дифференцированна и состоит из тонких, плохо разделенных миофибрилл, которые содержат большое количество овальных ядер. Поперечная исчерченность отсутствует. Соединительная ткань начинает развиваться. Эластических элементов очень мало, раннем детском возрасте мышечные волокна близко прилегают друг к другу. С ростом ребенка мышечные волокна утолщаются, появляется грубая соединительная ткань. Форма ядер становится палочкообразной, появляется поперечная исчерченность мышц, к 2—3летнему возрасту гистологическая дифференциация миокарда завершается. Совершенствуются и другие отделы сердца. По мере роста ребенка происходит совершенствование проводящей системы сердца. В раннем детском возрасте она массивна, ее волокна контурированы нечетко. У детей более старшего возраста происходит перемодулирование проводящей системы сердца, поэтому у детей часто встречаются нарушения ритма сердца. Работа сердца осуществляется за счет поверхностных и глубоких сплетений, образованных волокнами блуждающего нерва и шейных симпатических узлов, контактирующих ганглиями синусового и предсердножелудочкового узлов в стенках правого предсердия. Ветви блуждающего нерва заканчивают свое развитие к 3—4 годам. До этого возраста сердечная деятельность регулируется симпатической системой. Это объясняет физиологическое учащение 1 2 сердечного ритма у детей первых 3 лет жизни. Под влиянием блуждающего нерва урежается сердечный ритм и появляется аритмия типа дыхательной, удлиняются интервалы между сердечными сокращениями. Функции миокарда у детей, такие как автоматизм, проводимость, сократимость, осуществляются так же, как у взрослых. Особенности сосудов у детей Сосуды подводят и распределяют кровь по органам и тканям ребенка. Их просвет у детей раннего возраста широк. По ширине артерии равны венам. Соотношение их просвета составляет 1 : 1, затем венозное русло становится шире, к 16 годам их со отношение составляет 1 : 2. Рост артерий и вен часто не соответствует росту сердца. Стенки артерий более эластичны, чем стенки вен. С этим связаны меньшие показатели, чем у взрослых, периферического сопротивления, артериального давления и скорости кровотока. Строение артерий также меняется. У новорожденных стенки сосудов тонкие, в них слабо развиты мышечные и эластические волокна. До 5 лет быстро растет мышечный слой, в 5— 8 лет равномерно развиты все оболочки сосудов, к 12 годам структура сосудов у детей такая же, как у взрослых. Частота пульса у детей зависит от возраста. У новорожден ного она составляет 160—140 ударов в 1 мин, в 1 год — 110—140, в 5 лет — 100, в 10 лет — 80—90, в 15 лет — 80. возрастом нарастает систолическое артериальное давление, имеется тенденция к повышению диастолического давления. Артериальное систолическое давление равно 90 + 2 x n, диастолическое — 60 + 2 x n, где n — возраст ребенка в годах. Для детей до 1 года систолическое давление равно 75 + n, где n — возраст ребенка в месяцах. Диастолическое артериальное давление равно систолическому давлению минус 10 мм рт. ст. Сердце и сосуды в период полового созревания В пубертатном возрасте происходит интенсивный рост раз личных органов и систем. В этом периоде происходят нарушения их функционирования в связи с нарушениями их взаимоотно шений и координации функций. У подростков в связи с осо бенностями роста как сердца, так и всего тела отмечаются отно сительно малые масса и объем сердца по сравнению с массой и объемом тела. Отношение объема тела к объему сердца у де тей равно 50%, у взрослого — 60%, а в пубертатном периоде составляет 90%. Кроме этого, имеются анатомические особен ности сердечнососудистой системы у подростков, которые свя заны с соотношением объема сердца и сосудов. 2 3 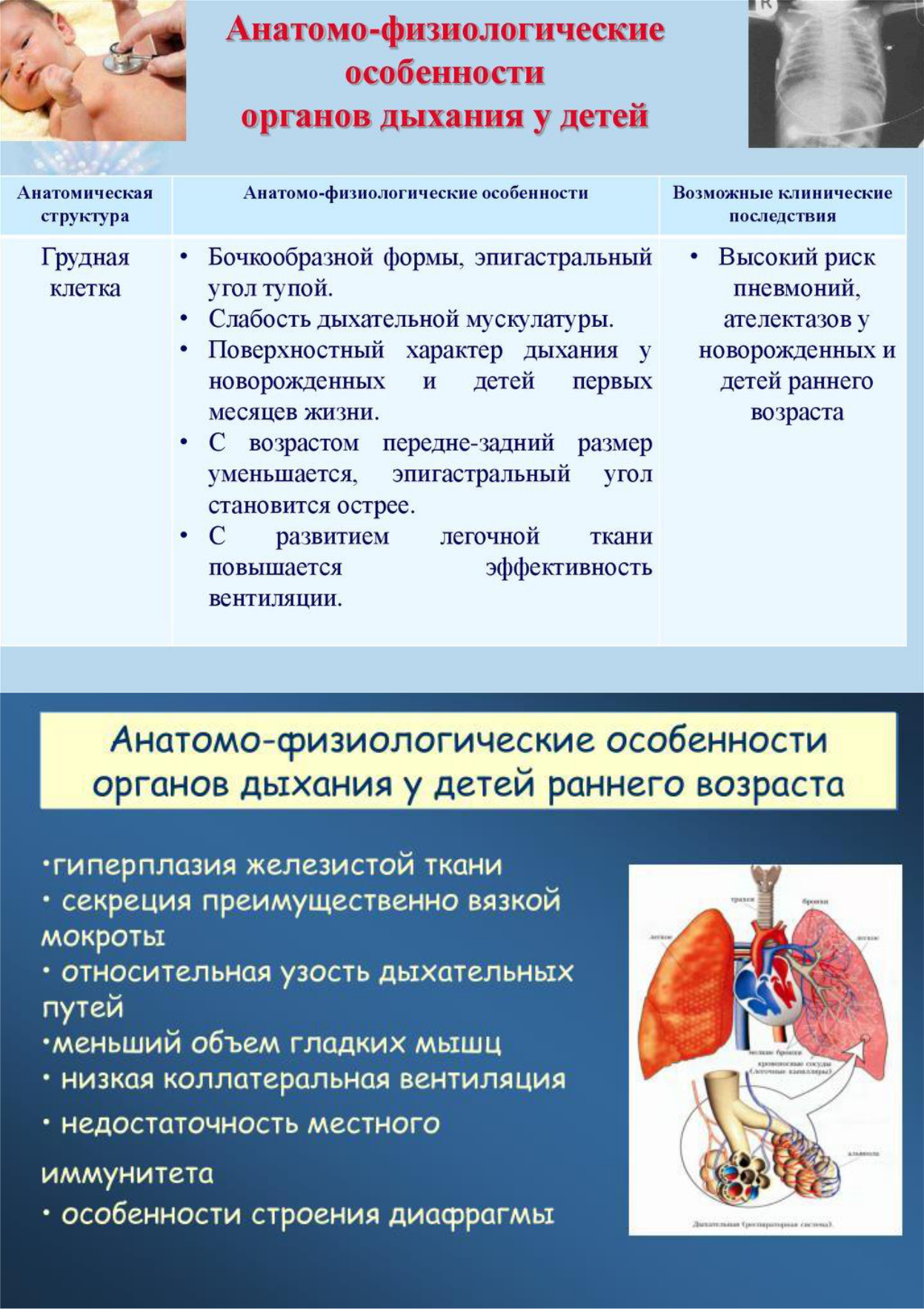 19. Диафрагмальные грыжи образуются при наличии в диафрагме дефектов или слабых мест, через которые в плевральную полость в силу отрицательного давления в ней перемещаются органы брюшной полости. Классификация врожденных диафрагмальных грыж у детей 3
  –ограниченные
Пищеводного отверстия: Истинные – параэзофагеальные – с приподнятым пищеводом – с врожденно коротким пищеводом клинических проявлениях диафрагмальных грыж можно выделить два симптомокомплекса: 1. Сердечно-легочные нарушения, сопровождающиеся синдромом внутригрудного напряжения при диафрагмально-плевральных грыжах.  Желудочно-пищеводный рефлюкс-при грыжах пищеводного отверстия диафрагмы.При значительном объеме органов, переместились в грудную клетку, клинические проявления дыхательной недостаточности проявляются рано.После рождения или в течение нескольких часов развивается одышка, цианоз. Острая дыхательная недостаточность быстро прогрессирует. При осмотре обращает на себя внимание асимметрия грудной клетки (с выпячиванием на стороне поражения) и запавший живот. Иногда аускультативно в грудной клетке на стороне поражения можно выслушать перистальтические шумы.При грыжах небольшого размера клиническая симптоматика не очень выражена.При грыжах пищеводного отверстия диафрагмы клинические проявления связаны с нарушением функции кардии желудка и проявляются в виде желудочно-пищеводного рефлюкса (рефлюкс-эзофагит). | ||||||||||||||||||||||||||||||||||||||||||
