Экзамен акушерство. АКУШ ЭКЗ. 1. Вторичная слабость родовой деятельности. Причины развития, тактика врача. Слабость родовой деятельности
 Скачать 7.71 Mb. Скачать 7.71 Mb.
|
|
Профилактика невынашивания беременности Профилактика заключается в тщательном обследовании женщин с целью выявления причин невынашивания и проведения реабилитационной терапии для подготовки к последующей беременности. В профилактике невынашивания беременности важную роль играет ранний охват беременных врачебным наблюдением. Женщина должна быть взята на учет при сроке беременности до 12 недель. Это позволит своевременно диагностировать экстрагенитальную патологию и решить вопрос о целесообразности дальнейшего сохранения беременности, рациональном трудоустройстве, установить степень риска и при необходимости обеспечить оздоровление беременной. Установлено, что при наблюдении женщин в ранние сроки беременности и посещении ими врача 7-12 раз уровень перинатальной смертности в 2-2,5 раза ниже, чем у всех беременных в целом, и в 5-6 раз ниже, чем при посещении врача в сроке беременности после 28 недель. Таким образом, санитарно-просветительная работа в сочетании с квалифицированным врачебным наблюдением - основной резерв для увеличения числа женщин, обращающихся к врачам в ранние сроки беременности. В профилактике самопроизвольного прерывания беременности основное значение имеет распознавание факторов риска данной патологии, что обусловливает характер последующей помощи. Это важно, как в отношении выбора лечения при данной беременности, так и в плане восстановительной терапии женщин, имевших ранее выкидыши и преждевременные роды. В обязанность врача женской консультации входят повторное обследование беременных, которые были госпитализированы по поводу угрозы самопроизвольного выкидыша и преждевременных родов, и систематическое наблюдение за состоянием их здоровья и развитием беременности. Очень грубо роль жк - все распознать и при угрозе невынашивая отправить в стационар. Комплексное лечение угрожающих и начинающихся родов основано на следующих принципах. • Острый токолиз препаратами, снижающими активность мышцы матки (токолитики): магния сульфат (длительное внутривенное введение раствора), (3-адреномиметики (фенотерол, тербуталин, гексопреналин, ритодрин и др.), этанол (10% раствор внутривенно капельно), блоаторы медленных кальциевых каналов (нифедипин, верапамил), ингибиторы простагландинсинтетазы (индометацин и др.). • Постельный или полупостельный режим. • Применение аналогов прогестерона в I и II триместрах беременности (дидрогестерон по 10-20 мг в сутки внутрь). • В ряде случаев применение глюкокортикоидов для профилактики РДС (дексаметазон, метилпреднизолон). При угрозе преждевременных родов • Фитотерапия. • Витаминотерапия (токоферолы и др.). • Применение немедикаментозных средств для снижения сократительной деятельности матки: ЧЭНС, электроаналгезия, иглорефлексотерапия, электрофорез ионов магния синусоидальным модулированным током и др. • Регуляция стула (борьба с запорами). • Спазмолитики: метоциния йодид 1 мл, 0,1% раствора внутримышечно, баралгинА (2 мл), дротаверин (2 мл 2% раствора внутримышечно 2-4 раза в сутки), папаверин (2 мл 2% раствора внутримышечно 2-3 раза в сутки). 7. Плод как объект родов. Размеры головки плода.   Рис. Череп новорожденного.1 - ламбдовидный шов; 2 - венечный шов; 3 - сагиттальный шов; 4 - больший родничок; 5 - малый родничок; 6 - прямой размер; 7 - большой косой размер;8 - малый косой размер; 9 - вертикальный размер; 10 - большой поперечный размер; 11 - малый поперечный размер Плод как объект родов характеризуется зрелостью и доношенностью. Доношенность плода (term fetus) определяется сроком его пребывания в матке с момента зачатия до родов. Зрелость плода (maturity) определяется рядом признаков его физиологического развития. Доношенным считают плод, родившийся в 37 и до 42 нед гестации. Средняя масса тела доношенного плода составляет 3500 г, а его длина - 50 см. Зрелый плод имеет достаточно развитый подкожный жировой слой, розо вую кожу, плотные хрящи ушных раковин и носа, волосы на голове длиной 2-3 см. Пушок (лат. - /anugo) сохранен только на плечевом поясе и в области лопаток; пупочное кольцо расположено посередине между лоном и мечевид ным отростком. У мальчиков яички опущены в мошонку, у девочек клитор и малые половые губы прикрыты большими половыми губами. Череп плода состоит из: двух лобных двух теменных двух височных затылочной клиновидной решетчатой кости. Швы Шов – это место соединения костей, выполнен фиброзной тканью. В акушерской практике имеют значение следующие швы: стреловидный (сагиттальный) - соединяет правую и левую теменные кости, спереди переходит в большой (передний) родничок, сзади - в малый (задний); лобный шов - соединяет лобные кости (у плода и новорожденного лобные кости еще не сросшиеся между собой); венечный шов - соединяет лобные кости с теменными, располагаясь перпендикулярно к стреловидному и лобному швам; затылочный (ламбдовидный) шов - соединяет затылочную кость с теменными. Роднички Родничок – это место соединения швов. Практическое значение имеют большой и малый. Большой(передний) родничок располагается в месте соединения сагиттального, лобного и венечного швов. Родничок имеет ромбовидную форму. Малый (задний) родничок представляет небольшое углубление в месте соединения стреловидного и затылочного швов. Родничок имеет треугольную форму. В отличие от большого малый родничок закрыт фиброзной пластинкой, у зрелого плода он уже выполнен костью. С акушерской точки зрения очень важно различать при пальпации большой (передний) и малый (задний) роднички. В большом родничке сходятся четыре шва, в малом родничке - три шва, причем стреловидный шов заканчивается в самом малом родничке. Благодаря швам и родничкам кости черепа у плода могут смещаться и заходить друг за друга. Пластичность головки плода играет важную роль при различных пространственных затруднениях для продвижения в малом тазу. -Размеры головки Малый косой размер - от подзатылочной ямки до переднего угла большого родничка; равен 9,5 см. Размер прорезывания в переднем затылочном и тазовом предлежании. Окружность головки, соответствующая этому размеру, наименьшая и составляет 32 см. Средний косой размер - от подзатылочной ямки до передней границы роста волос; равен 10 см.В заднем затылочном. Окружность головки по этому размеру равна 33 см. Большой косой размер - от подбородка до наиболее отдаленной точки затылка; равен 13,5 см. В лобном предлежании.Окружность головки по большому косому размеру -наибольшая из всех окружностей и составляет 40-42 см. Прямой размер - от надпереносья (glabella) до затылочного бугра; равен 12 см. Переднеголовное предл. Окружность головки по прямому размеру - 34 см. Вертикальный размер - от середины большого родничка до подъязычной кости; равен 9,5 см. Лицевое предлежание.Окружность, соответствующая этому размеру, составляет 32 см. Большой поперечный размер - наибольшее расстояние между теменными буграми - 9,5 см. Малый поперечный размер - расстояние между наиболее отдаленными точками венечного шва - 8 см. Сегмент головки – отношение окружностей головки к плоскостям малого таза. 1. Большой сегментголовки - та ее наибольшая окружность, которой она проходит через различные плоскости малого таза. Само понятие "большой сегмент" является условным и относительным, т.к. в зависимости от предлежания плода наибольшая окружность головки, проходящая через плоскости малого таза, различна. Так, при затылочном предлежании (согнутое положение головки) большим ее сегментом является окружность, проходящая в плоскости малого косого размера. При умеренном разгибании (переднеголовное предлежание) окружность головки проходит в плоскости прямого размера, при максимальном разгибании (лицевое предлежание) — в плоскости вертикального размера 2. Малый сегмент головки - любой сегмент головки, меньший по своему объему, чем большой. 8. Первичная слабость родовой деятельности. Причины развития, тактика врача. Классификация Первичная Вторичная Слабость родовой деятельности – это состояние, при котором интенсивность, продолжительность и частота схваток недостаточны, поэтому сглаживание шейки матки, раскрытие шеечного канала и продвижение плода при его соответствии размерам таза происходит замедленными темпами. 1. Первичная слабость родовой деятельности – возникает с самого начала родов – развивается в результате как недостаточности импульсов, вызывающих, поддерживающих и регулирующих родовую деятельность, так и неспособности матки воспринимать или отвечать достаточными сокращениями на эти импульсы. В патогенезе важную роль играют снижение в организме уровня эстрогенной насыщенности, нарушение белкового, углеводного, липидного и минерального обмена, низкий уровень активности ферментов, другие факторы. Причины: Первичной: -общего характера(инфантилизм, инфекции, интоксикации (никотиновая), эндокринопатии.); • зависящие от функциональных изменений матки(перерастяжение при многоводии, многоплодии и крупном плоде, тазовое предлежание, перенашивание, локализацию плаценты в дне или на передней стенке матки); • зависящие от органических изменений матки(инфантилизмом или пороками развития, дегенеративными и структурными изменениями, сопровождающимися заменой гладкомышечных волокон соединительной тканью, опухолями(миома) матки и рубцами ) Клиническая картина. Благоприятными являются редкие и удовлетворительной силы схватки, так как длительные паузы способствуют восстановлению метаболизма в маточной мускулатуре. При слабости родовой деятельности наблюдается: Базальный тонус матки снижен - < 10 мм рт. ст. • Схватки - редкие < 3 за 10 мин.(н 3-5) и/или - короткие – 20 сек(н- 40-60). и/или - слабые – 20-25(н-30-50) мм рт.ст. • Замедление/отсутствие раскрытия шейки матки: - удлинение латентной фазы - < 1,2см/час в активную фазу • Часто – ПреждеврРазрывПлодОбол (раннее или преждевременное излитие вод) ! Диагноз СРД – после наблюдения в течении 3-4 часов .Осложнения: несвоевременное излитие околоплодных вод; инфицирование половых путей роженицы; внутриутробная асфиксия или гибель плода; длительное стояние предлежащей части в одной из плоскостей малого таза, сопровождаясь сдавлением и анемизацией мягких тканей, может привести к развитию мочеполовых и кишечно-половых свищей; в послеродовом периоде нередко возникает гипотоническое кровотечение, воспалительные заболевания. Ведение родов при первичной слабости родовой деятельности:   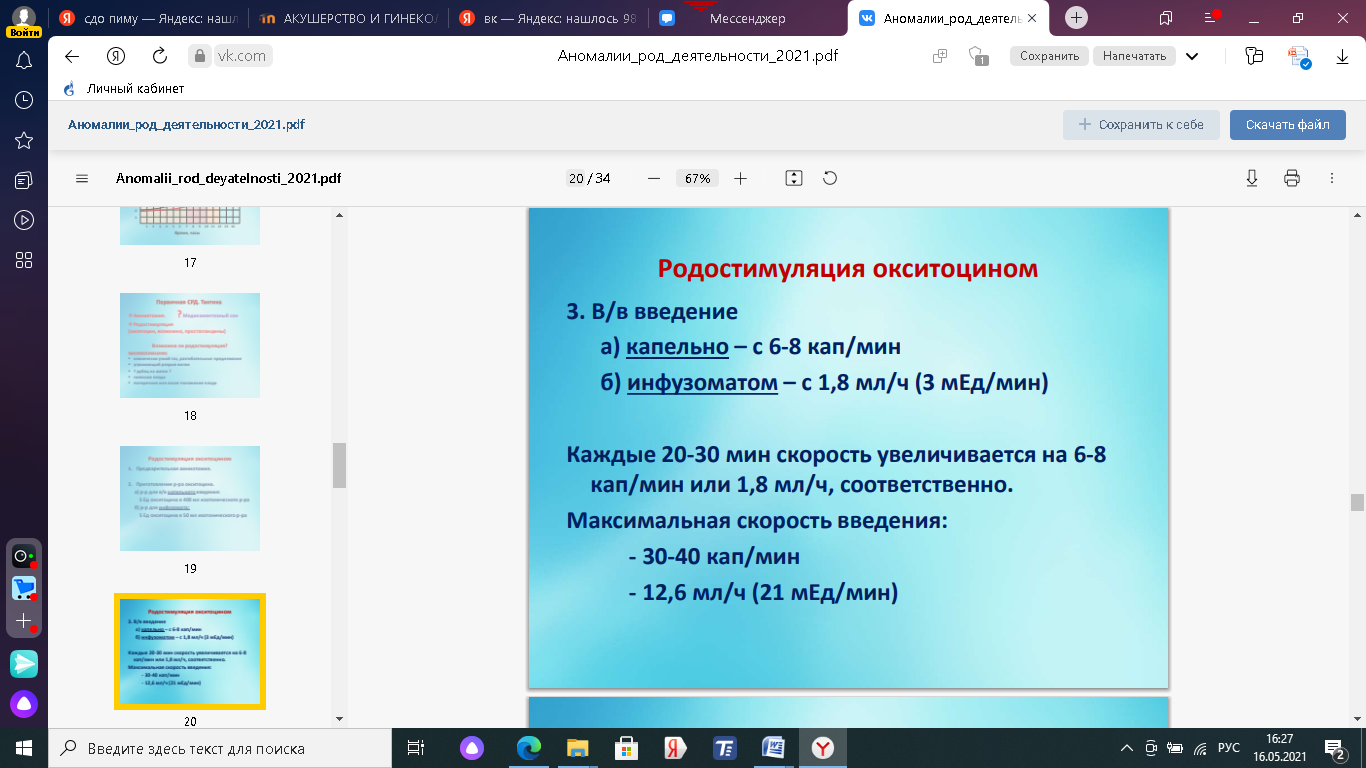 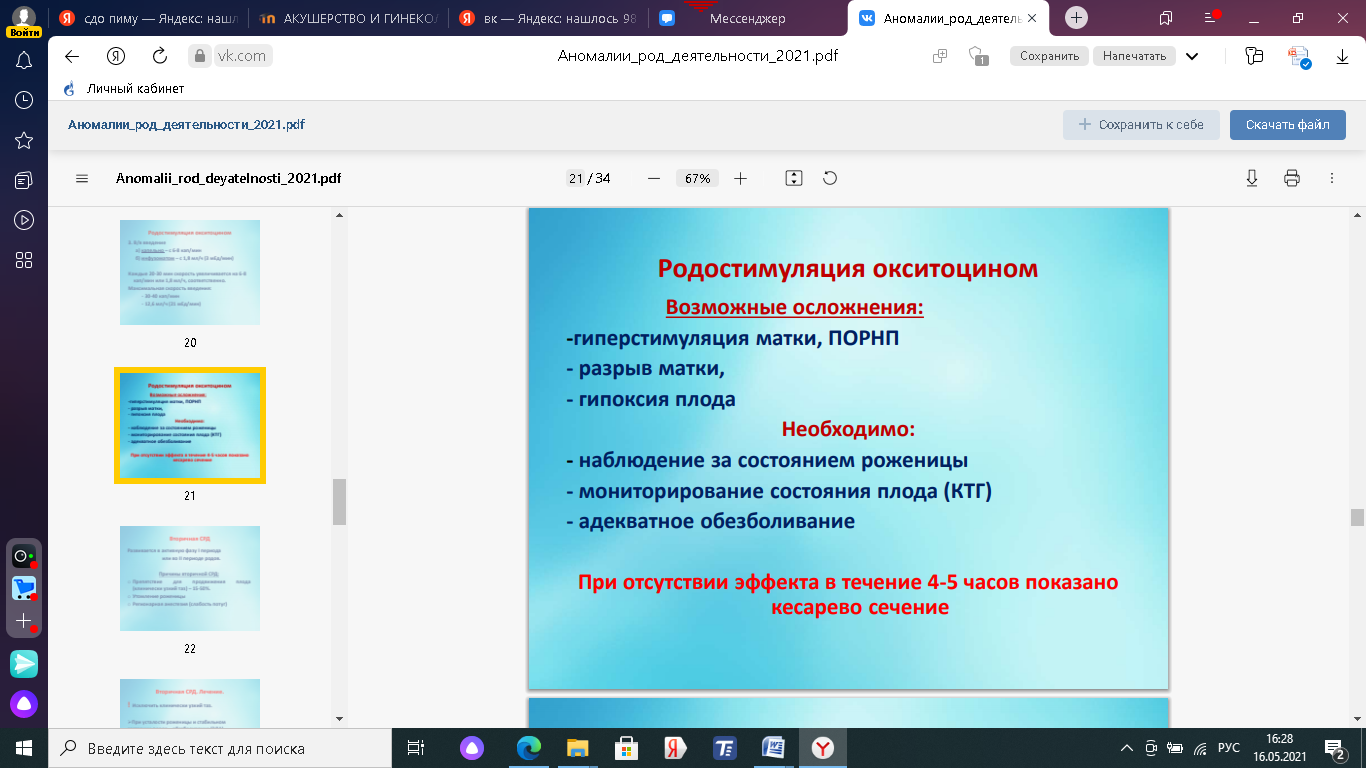 9. Кровотечения в последовом периоде. Этиология, методы терапии. Последовый период – третий период родов, начинается после рождения ребенка и заканчивается рождением последа. Имеет 2 фазы: 1 фаза – фаза отделения последа от стенки матки 2 фаза – фаза рождения отделившегося последа Причины кровотечения в третьем периоде родов: В 1 фазу: Нарушение процесса отделения последа от стенки матки: Частичное плотное прикрепление плаценты Частичное истинное приращение плаценты = нарушение прикрепления плаценты (основная причина!) Гипотония матки Разрыв мягких тканей родовых путей (шейки матки, влагалища) Коагуляционные расстройства Во 2 фазу: Задержка отделившегося последа в полости матки Ущемление отделившегося последа в области внутреннего зева или в одном из углов матки Гипотония матки: вследствие необоснованного введения анальгетиков предшествующий крупный плод многоплодие многоводие Травмы мягких тканей Коагуляционные расстройства Пак С.В.: Причины кровотечений в 3 периоде родов и послеродовом периоде 1. Универсальные (являются причинами кровотечений и в 3 периоде и в послеродовом периоде) Гипотония, атония матки ДВС-синдром Травмы родовых путей 2. Специфические (являются причинами кровотечений либо только 1 фазы, либо только 2 фазы 3-го периода, либо кровотечений в посеродовом периоде) Причина кровотечений в 1 фазу последового периода - частичное (неполное) плотное прикрепление плаценты Во 2 фазу – задержка отделившегося последа (в результате: ущемления последа в трубном углу; переполненного мочевой пузырь; спазма внутреннего зева) I ФАЗА Нарушение отделения плаценты и выделения последа. Плотное прикрепление – прикрепление плаценты в базальном слое слизистой оболочки матки. Патологическое прикрепление плаценты разделяется на: placenta accrete– приращение плаценты к мышечному слою placenta increta – врастание плаценты в мышечный слой до ½ ее толщи placenta percreta – прорастание плаценты на всю толщу мышечной оболочки вплоть до серозной. Патологическое прикрепление плаценты может быть полным и частичным. Приращение плаценты – врастание плаценты в мышечный/серозный слой матки. Способствующие факторы: Рубцы на матке нарушение имплантации Воспалительные заболевания матки Увеличение протеолитических свойств хориона у первородящих женщин (редко) Клиника Кровотечение на фоне отсутствующих признаков отделения плаценты от стенки матки NB! Если признаков отделения плаценты при симптомах кровотечения нет – НЕЛЬЗЯ пытаться выделить послед наружными приемами (кровотечение усилится!) Диагностика Включает в себя УЗИ и ручное обследование полости матки. Если плацента отделяется плотное прикрепление Если не отделяется частичное истинное приращение без нарушения целостностисрочно прекратить ручное отделение удаление матки! Профилактика снижение частоты абортов, снижение воспалительных заболеваний, приводящих к дистрофическим изменениям с/о матки. Спазм внутреннего зева - признаки отделения плаценты и при отсутствии возможности рождения последа. Травмы мягких тканей родовых путей - кровотечение сразу же после рождения ребенка. Несмотря на кровотечение матка плотная, хорошо сократившаяся. Кровь алая. Наследственные и приобретенные дефекты гемостаза – кровь темная, с рыхлыми сгустками. Лечение при осложнениях третьего периода родов отделение плаценты и выделение последа ушивание разрывов мягких родовых путей нормализацию дефектов гемостаза (проведение инфузионно-трансфузионной терапии с включением факторов свертывания крови) II ФАЗА Причина кровотечений, как правило, агрессивное ведение 3 периода родов Правило:«руки прочь от матки» - только наблюдение за признаками отделения последа и кровопотерей! В противном случае – нарушение сократительной способности матки. Клиника: все признаки отделения есть, но послед не рождается. Тактика: Если кровопотеря физиологическая выделить послед наружными приемами, предварительно осуществив катетеризацию мочевого пузыря Если кровопотеря патологическая ручное выделение отделившегося последа после опорожнения мочевого пузыря (операция под наркозом) |
