Экзамен акушерство. АКУШ ЭКЗ. 1. Вторичная слабость родовой деятельности. Причины развития, тактика врача. Слабость родовой деятельности
 Скачать 7.71 Mb. Скачать 7.71 Mb.
|
|
Проводная ось таза – линия, соединяющая середины всех прямых размеров малого таза, изогнутая в виде рыболовного крючка. Она изгибается в полости малого таза соответственно вогнутости внутренней поверхности крестца. Движение плода по родовому каналу происходит по направлению проводной оси таза. Немаловажное значение для прохождения плода по родовому каналу имеет угол наклонения таза - пересечение плоскости входа в таз с плоскостью горизонта. В зависимости от телосложения беременной угол наклонения таза в положении стоя может колебаться от 45 до 50°. Угол наклонения таза уменьшается при положении женщины на спине с сильно притянутыми к животу бедрами или полусидя, а также на корточках. Угол наклонения таза можно увеличить, если подложить под поясницу валик, что приводит к отклонению лона вниз. 5. Преэклампсия. Причины развития и патогенез данной патологии. Преэклампсия – это мультисистемное патологическое состояние, возникающее во 2 половине беременности после 20 недели и характеризующееся триадой симптомов: АГ, в сочетании с протеинурией и отеками и проявлениями полиорганной недостаточности. Частота – от 2 до 8%. Актуальность: преэклампсия является одной из основных причин материнской смертности. Важно отметить, что преэклампсия входит в состав Большого Акушерского Синдрома (БАС): Преэклампсия Хроническая плацентарная недостаточность, ЗРП Привычное невынашивание Преждевременные роды ПОНРП (преждевременная отслойка низко расположенной плаценты) Классификация старая (Принята в 1996 году Савельевой) Выделяется 4 формы: Водянка - отеки. Нефропатия (гестоз). Легкой, средней, тяжелой степени. Преэклампсия. Эклампсия (судорожный припадок) +Выделялась доклиническая стадия – прегестоз. Новая клиническая классификация (2016): 1. Преэклампсия умеренной тяжести. 2. Преэклампсия тяжелого течения. 3. Тяжелые осложнения преэклампсии (критические формы): Эклампсия HELLP - синдром. (Проявляется триадой симптомов: гемолизом, повышением концентрацией печеночных трансаминаз, тромбоцитопенией. ОПН (почечная). Отек легких. Инсульт. Инфаркт миокарда. Преждевременна отслойка нормально расположенной плаценты. Кровоизлияния в сетчатку. Отслойка сетчатки. Антенатальная гибель плода. ПЭ умеренная: ■ АГ - САД ≥140 мм рт.ст. или ДАД >90 мм рт.ст., возникшие при сроке беременности >20 нед у женщины с нормальным АД в анамнезе, и ■ протеинурия ≥0,3 г/л белка в 24-часовой пробе мочи; • ПЭ тяжелая (наличие симптомов умеренной ПЭ и ≥1 из следующих критериев): ■ АГ - САД ≥160 мм рт.ст. или ДАД >110 мм рт.ст. при двукратном измерении с интервалом в 6 ч в состоянии покоя; ■ протеинурия ≥5,0 г/л в 24-часовой пробе мочи или >3 г/л в двух порциях мочи, взятой с интервалом в 6 ч, или значение «3+» по тест-полоске; ■ олигурия <500 мл за 24 ч; ■ церебральные или зрительные симптомы (головная боль, мелькание мушек и т.д.); отек легких; цианоз; ■ боли в эпигастральной области или правом верхнем квадранте; нарушение функции печени (повышение АЛТ, АСТ); тромбоцитопения (<100х106/л); ■ ЗРП. • ПЭ на фоне хронической АГ (наличие ≥1 из следующих критериев): возникновение гипертензии и протеинурии ≥0,3 г/л до 20-й недели беременности; ■ внезапное нарастание протеинурии в случае, если имеются гипертензия и протеинурия до 20-й недели беременности; ■ внезапное нарастание гипертензии у женщины, АГ у которой первоначально хорошо контролировалась; ■ тромбоцитопения (количество тромбоцитов <100х106/л); ■ подъем концентрации АЛТ или АСТ выше нормы. Женщины с хронической АГ, у которых развились головная боль, скотома (дефект поля зрения) или боль в эпигастральной области, также могут быть отнесены в группу ПЭ на фоне хронической АГ Осложнения могут развиваться и на фоне П.Э. умеренного течения. Новая классификация: ПЭ на фоне хронической АГ Ранняя преэклампсия (начало до 34 недели) Поздняя ПЭ (начало после 34 недели) НЕ ЗНАЮ НАДО ИЛИ НЕТ!!!!!!!!!!!!!!!!!!!!!!!
Этиология: Точно не известно. Существует множество теорий. Факторы, повышающие риск развития • Социально-демографические (socia/ and demographic): крайние периоды репродуктивного возраста, низкий уровень социал ьно-экономическоrо статуса, принадлежность к некоторым этническим группам (например, негроидная раса). • Генетическая предрасположенность к развитию ПЭ (genetic predisposition). • Особенности течения беременности (particularities of pregnancy): многоплодная беременность, первая беременность, ПЭ в предыдущих беременностях. • Заболевания матери (diseases of mother): ожирение, хронические заболевания почек, хроническая АГ, СД, тромбофилии. При патологии беременности, в результате нарушения 1 и 2 волны инвазии трофобласта происходит неадекватное ремоделирование сосудов: сохраняют свой гладкомышечный слой и спиральную форму, сохраняется чувствительность к возопрессорам, сохраняется суженный просвет и длина, что ведет к нарушению маточно- плацентарного кровотока и адекатного течения беременности. Патогенез: 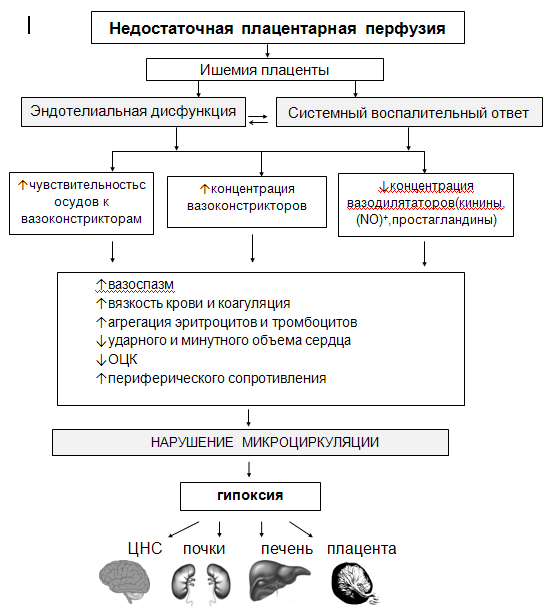 Причина ПЭ - нарушение функции формирования плаценты в самые ранние сроки гестации. При этом нарушение ремоделирования спиральных артерий рассматривается как ранний, но не всегда первичный дефект. Вследствие аномальной плацентации и нарушения перфузии в плаценте высвобождаются факторы, вызывающие распространенную эндотелиальную дисфункцию и синдром системного воспалительного ответа, приводящие к полиорганной недостаточности. Эти нарушения ведут, как правило, к раннему развитию (до 34 нед беременности) ПЭ. Более позднее начало ПЭ, как правило, связано с «материнским вкладом» - метаболическим синдромом (нарушение толерантности к глюкозе, дислипидемия, ожирение). Среди многочисленных причин развития эклампсии выделяют две наиболее значимые - вазоспазм и гипертензивную энцефалопатию. Срыв ауторегуляторных механизмов, поддерживающих церебральную перфузию вследствие высокого АД, приводит к сегментарному артериолярному вазоспазму, последующей ишемии, повышению сосудистой проницаемости, отеку мозга и судорожной готовности. Патологические состояния, которые возникают в течение беременности, сказываются на состоянии плода. Осложнения могут быть следующими: внутриутробная задержка развития плода в сочетании с фето-плацентарной недостаточностью; асфиксия и гипоксия плода, которые могут завершиться антенатальной потерей ребенка; преждевременная отслойка нормально расположенной плаценты; преждевременное родоразрешение или самопроизвольное прерывание гестации в сроке до 22 недель. 6. Невынашивание беременности. Причины, лечение, профилактика. В РФ невынашиванием беременности называют ее прерывание в срок от зачатия до 37 полных нед (менее 259 дней от последней менструации). С 2012 г. в РФ этот временной интервал подразделяют на следующие периоды: до 12 нед беременности - ранние выкидыши; от 12 до 22 нед - поздние выкидыши; с 22 до 27 нед ранние преждевременные роды (ПР); с 28 нед - ПР. По классификации, принятой ВОЗ, выделяют: самопроизвольные выкидыши - потеря беременности в срок до 22 нед; преждевременные роды - с 22 до 37 полных недель беременности с массой плода более 500 г. Согласно определению ВОЗ, привычным выкидышем принято считать наличие в анамнезе у женщины подряд трех и более самопроизвольных прерываний беременности в срок до 22 нед. В настоящее время специалисты, занимающиеся проблемой привычных потерь плода, считают целесообразным обследование и при необходимости лечение супружеской пары при наличии у женщины двух и более последовательных потерь беременности от одного и того же партнера. Клиническая классификация самопроизвольных выкидышей Стадия угрожающего выкидыша Начавшийся выкидыш Выкидыш в ходу Выкидыш совершившийся ( полный и неполный) Также выкидыши делятся на инфицированные и неинфицированные. Причины (в структуре причин выделяют генетические, анатомические, эндокринные, иммунологические и инфекционные факторы и другие, при исключении всех причин выделяют идиопатический факторы, в основе которых лежат нераспознанные иммунные нарушения) Генетические факторы хромосомные аномалии: Изменением количества хромосом - моносомией (утрата одной хромосомы) или трисомией (наличие добавочной хромосомы) в результате ошибок при мейозе, а также полиплоидией (увеличение состава хромосом на полный гаплоидный набор) в результате оплодотворении яйцеклетки двумя сперматозоидами и более. Структурные изменения хромосом (внутри- и межхромосомные) сбалансированные хромосомные перестройки: реципрокные транслокации, при которых сегмент одной хромосомы располагается на месте другого сегмента негомологичной хромосомы, а также мозаицизм половых хромосом, инверсия и кольцевидные хромосомы. При наличии подобных перестроек у одного из супругов во время мейоза затруднены процессы спаривания и разделения хромосом, что приводит к утрате (делеции) или удвоению (дупликации) участков хромосом в гаметах. В результате эмбрион либо нежизнеспособен, либо служит носителем тяжелой хромосомной патологии. 2. Анатомические причины Врожденные аномалии развития матки: полное удвоение матки; двурогая, седловидная, однорогая матка; частичная или полная внутриматочная перегородка; приобретенные анатомические дефекты; внутриматочные синехии (синдром Ашермана); субмукозную миому матки; истмико-цервикальную недостаточность (ИЦН); двойной половой аппарат: 2 влагалища, 2 шейки, 2 матки как правило недоразвиты. 3. Эндокринные причины: недостаточность лютеиновой фазы, гиперсекреция лютеинизирующего гормона (ЛГ), дисфункция щитовидной железы, сахарный диабет (СД), Недостаточность функции желтого тела (нарушения секреции фолликулостимулирующего гормона (ФСГ) и ЛГ в первой фазе менструального цикла; раннего или, наоборот, позднего пика выброса ЛГ; гипоэстрогении как следствия неполноценного фолликулогенеза); Гипо- и гипертиреоз; Патология яичников: неустановившийся цикл, недоразвитая половая система, болезненные менструации, гормональная недостаточность в виде снижения прогестерона, гонадотропина, эстрогенов. При недостаточности функции яичников: слизистая недоразвита, в этой слизистой плохо развивается яйцеклетка, плацента недоразвивается, развивается функциональная шеечная недостаточность Нарушение функции коры надпочечников: явления гиперандрогении. 4. Иммунологические причины: При аутоиммунных нарушениях мишенью действия иммунной системы становятся собственные ткани материнского организма, то есть имеет место направленность иммунного ответа против собственных антигенов. В этой ситуации плод страдает вторично в результате повреждения материнских тканей (антифосфолипидные, антитиреоидные, антинуклеарные аутоантитела, аутоантитела к тиреоглобулину, пероксидазе щитовидной железы) При аллоиммунных нарушениях иммунный ответ женщины направлен против антигенов эмбриона/плода, полученных от отца и поэтому потенциально чужеродных для организма матери: наличие у супругов повышенного (более 3) количества общих антигенов системы главного комплекса гистосовместимости (часто наблюдают при родственных браках); низкий уровень блокирующих факторов в сыворотке матери; повышенное содержание естественных клеток-киллеров (NK-клеток CD56, CD16) в эндометрии и периферической крови матери как вне, так и во время беременности высокие уровни концентрации ряда цитокинов в эндометрии и сыворотке крови, в частности γ-интерферона, фактора некроза опухоли а, интерлейкинов-1 и -2 5. Инфекционные причины: Хронический эндометрит (бактериально-вирусная колонизация эндометрия) Хронические латентно протекающие инфекции: хронический тонзиллит, хронический аппендицит, инфекция мочевыводящих путей. Механизм действия инфекции различен: многие токсины проникают через плацентарный барьер, поэтому при общих инфекционных заболеваниях патогенными факторами могут стать бактерии и вирусы и их токсины. При острых лихорадочных заболеваниях гипертермия также может привести к прерыванию беременности. Например: грипп, малярия, сифилис, токсоплазмоз, хламидиоз, микоплазмоз, краснуха. Инфекции непосредственно, поражающие половые органы: матку, яичники и т.д. после воспалительных процессов внутренних половых органов 6. Токсикозы первой и второй половины беременности. Преждевременное отхождение вод, многоводие, неправильное положение плаценты, неправильное положение плода, многоплодие. 7. Травматические повреждения: Травма как физическая так и психическая. Чаще травмы самой матки. Основной причиной этих травм являются операции искусственного аборта. Другие виды хирургической травмы: удаление доброкачественных опухолей, операции по поводу внематочной беременности ( иссечение трубного угла). 8. Изосерологическая несовместимость по резус фактору или по другим. 9. Эстрагенитальная патология несвязанная с воспалительными процессами: ИБС, анемия, различные интоксикации ( бензолом, никотином). Диагностика Анамнез (кратко!) • Наследственные заболевания у членов семьи. • Наличие в семье врожденных аномалий. • Рождение детей с задержкой умственного развития. • Наличие у супружеской пары и родственников бесплодия и (или) невынашивания беременности неясного происхождения. • Наличие неясных случаев перинатальной смерти. Специальные методы исследования Исследование кариотипа родителей (особенно показано супружеским парам при рождении ребенка с пороками развития при наличии анамнеза невынашивания, а также при привычном невынашивании беременности на ранних сроках). Цитогенетический анализ абортуса (в случаях мертворождения или неонатальной смерти). Показания к консультации у других специалистов При выявлении у родителей изменений в кариотипе необходима консультация врачагенетика для оценки степени риска рождения ребенка с патологией или при необходимости для решения вопроса о донации яйцеклетки или сперматозоидов. Всем беременным, у которых беременность прервалась при самопроизвольном выкидыше, при выписке из стационара рекомендуют пройти амбулаторное обследование у гинеколога для выяснения причины выкидыша, которое включает в себя: Тоже кратко !!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!!! УЗИ органов малого таза в обе фазы менструального цикла; цитогенетическое исследование остатков плодного яйца; обследование на урогенитальные инфекции: хламидиоз, уреаплазмоз, микоплазмоз, трихомониаз, ВПЧ, ВПГ, ЦМВ; анализ крови на ТОРЧ-инфекции: краснуха, герпес, токсоплазмоз, цитомегаловирусная инфекция; анализ крови на гормоны: эстрадиол, ЛГ, ФСГ, кортизол, тестостерон, ДГЭА, пролактин, прогестерон, 17-ОН прогестерон; анализ крови на гормоны щитовидной железы: ТТГ, св. Т3, св. Т4; коагулограмма, гемостазиограмма; исследование кариотипа обоих партнеров; консультация эндокринолога и генетика; спермограмма мужа; анализ крови на антитела к ХГЧ, на антинуклеарные, антитиреоидные и антифосфолипидные антитела. |
